THE USE OF LEVOTHYROXINE IN GESTATIONAL SUBCLINICAL HYPOTHYROIDISM: A CRITICAL ANALYSIS OF MATERNAL-FETAL OUTCOMES
REGISTRO DOI: 10.69849/revistaft/dt10202508072033
Camila Alexandre Alves Moura1
Bianca Ayumi Parreira Hayashida2
Monica Martinez Segura Teixeira Coelho3
ABSTRACT
Maternal subclinical hypothyroidism (SCH) is a prevalent condition during pregnancy and, although often asymptomatic, may be linked to obstetric and neurological risks. The use of levothyroxine remains controversial, particularly in patients with negative TPOAb or mildly elevated TSH. This critical review synthesizes recent evidence suggesting treatment benefits in specific groups, such as women with TSH ≥ 4.0 mIU/L, autoantibodies, or recurrent pregnancy loss. Treatment effectiveness is also influenced by adherence, pharmaceutical variability, and social context. Emerging technologies like the metaverse show potential for enhancing care delivery, although their clinical application remains limited. It is concluded that SCH management must be individualized and guided by established protocols, considering each patient’s risk profile. Integration of digital tools should complement, not replace, traditional evidence-based medical approaches. Individualized care strategies and monitoring are essential to promote maternal and fetal health in cases of SCH during pregnancy.
KEYWORDS: hypothyroidism, levothyroxine, pregnancy.
RESUMO
O hipotireoidismo subclínico materno (HSC) é uma condição de alta prevalência na gestação e, apesar de ser frequentemente assintomático, pode estar associado a riscos obstétricos e neurológicos. A controvérsia sobre o tratamento com levotiroxina persiste, especialmente em gestantes com TPOAb negativo ou com níveis levemente elevados de TSH. Esta revisão crítica reúne evidências atualizadas que apontam benefícios do tratamento em grupos específicos, como gestantes com TSH ≥ 4,0 mIU/L, presença de autoanticorpos ou histórico de perdas gestacionais. Fatores como adesão terapêutica, variabilidade farmacológica e suporte socioeconômico também influenciam os resultados. Embora o uso de tecnologias como o metaverso no acompanhamento gestacional seja promissor, sua aplicação clínica ainda é incipiente. Conclui-se que o manejo do HSC deve ser individualizado, pautado por diretrizes clínicas bem definidas, respeitando o perfil de risco da paciente. Integrando abordagens tecnológicas de forma complementar à prática médica tradicional, não substituila. Estratégias de cuidado individualizado e monitoramento são essenciais para promover a saúde materna e fetal nos casos de HSC na gestação;
PALAVRAS-CHAVE: Hipotiroidismo; levotiroxina, gestação.
INTRODUÇÃO
O hipotireoidismo subclínico (HSC) materno é uma condição caracterizada por discretos níveis elevados de hormônio estimulador da tireoide (TSH), com concentrações séricas normais de tiroxina livre (T4 livre), sendo cada vez mais diagnosticado durante a gestação devido à intensificação da triagem hormonal pré-natal. Essa disfunção endócrina leve pode ocorrer mesmo em gestantes assintomáticas, dificultando a tomada de decisão terapêutica, principalmente por seus efeitos ainda controversos sobre os desfechos obstétricos e neonatais. A prevalência do HSC em gestantes varia de 2% a 5% e tende a ser maior em populações com deficiência de iodo, autoimunidade tireoidiana ou histórico de doenças tireoidianas (SCHOLZ et al., 2025; LI et al., 2022).
A função tireoidiana materna desempenha papel crucial durante a gestação, especialmente no primeiro trimestre, quando o feto é totalmente dependente dos hormônios tireoidianos maternos para o adequado desenvolvimento neurológico. A tireoide fetal torna-se funcionalmente madura somente em torno da 20ª semana de gestação (Febrasgo, 2025).
Qualquer alteração na homeostase hormonal pode repercutir diretamente na morfogênese cerebral, na maturação pulmonar fetal e na manutenção da gravidez. Estudos de imagem cerebral demonstram alterações significativas em adolescentes expostos a distúrbios tireoidianos gestacionais, mesmo em níveis subclínicos (SCHOLZ et al., 2025). Esses dados reforçam a importância da detecção precoce e do manejo adequado da função tireoidiana materna como forma de prevenção de desfechos adversos de longo prazo.
A literatura científica recente mostra associação entre o HSC materno e riscos aumentados para complicações obstétricas como pré-eclâmpsia, descolamento prematuro de placenta, parto prematuro e restrição de crescimento intrauterino. A ausência de sintomatologia clássica torna o diagnóstico clínico desafiador, sendo necessária a triagem laboratorial de TSH e T4 livre em mulheres em risco. A persistência de alterações hormonais não tratadas durante a gestação pode gerar repercussões no metabolismo placentário, alteração no volume tireoidiano fetal e até prejuízos neurocognitivos (MIKOŁAJCZAK et al., 2020; VIEIRA et al., 2023).
Embora a intensificação da triagem hormonal durante a gestação tenha contribuído para o diagnóstico precoce de disfunções tireoidianas, a FEBRASGO (Federação Brasileira das Associações de Ginecologia e Obstetrícia) recomenda que a triagem da função tireoidiana não seja universal, solicitar o rastreio em gestantes com fatores de risco específicos, que incluem história pessoal ou familiar de disfunção tireoidiana, cirurgias de tireoide ou iodoterapia prévias, presença de autoanticorpos, sintomas clínicos sugestivos, idade materna avançada, infertilidade, uso de medicamentos interferentes (como amiodarona ou lítio), e condições autoimunes associadas.
O tratamento com levotiroxina para o HSC gestacional tem sido amplamente debatido nos últimos anos, dividindo opiniões entre especialistas e sociedades científicas. Enquanto alguns ensaios clínicos randomizados de grande escala, como o de Casey et al. (2017), não encontraram benefícios significativos na melhora do QI infantil com o uso da terapia, outros estudos demonstram melhora nos desfechos perinatais quando o tratamento é iniciado precocemente, antes da 12ª semana de gestação (CASEY et al., 2017; ZHAO et al., 2023). Essa controvérsia acentua a necessidade de individualização da conduta médica e maior compreensão sobre o perfil das pacientes que mais se beneficiariam da intervenção terapêutica.
Apesar de alguns estudos apontarem benefícios do uso precoce da levotiroxina em gestantes com HSC, especialmente quando iniciado antes da 12ª semana, a FEBRASGO adota uma postura mais cautelosa e baseada em estratificação de risco. Segundo a diretriz, o tratamento é recomendado nas seguintes situações: TSH ≥ 10 mUI/L (independentemente de TPOAb); TSH entre 4,0 e 9,9 mUI/L com TPOAb positivo; e TSH entre 2,5 e 4,0 mUI/L apenas se TPOAb positivo, sendo esta última uma recomendação opcional (grau C). Para gestantes com HSC sem autoanticorpos, especialmente com TSH entre 2,5 e 4,0 mUI/L, não há recomendação firme de tratamento, devido à ausência de comprovação robusta de benefícios em desfechos neurocognitivos infantis. Portanto, a decisão terapêutica deve ser individualizada, baseada em fatores clínicos e laboratoriais bem estabelecidos (FEBRASGO, 2022).
Diversas evidências apontam que o HSC pode prejudicar o desenvolvimento neurológico fetal, mesmo na ausência de sintomas evidentes ou alterações de T4 livre. A dependência fetal dos hormônios tireoidianos maternos nos primeiros meses torna o cérebro um órgão vulnerável a déficits hormonais sutis. Estudos como o de Zhao et al. (2023) e Leng et al. (2022) demonstraram que o tratamento com levotiroxina em gestantes com HSC promoveu melhores índices de desenvolvimento infantil e aumento nas taxas de nascidos vivos em grupos de alto risco, como mulheres com perdas gestacionais recorrentes (ZHAO et al., 2023; LENG et al., 2022).
A presença de autoanticorpos tireoidianos, especialmente o anticorpo peroxidase tireoidiana (TPOAb), configura um fator de risco adicional nos casos de HSC. Quando associado ao TSH elevado, o TPOAb positivo aumenta as chances de aborto espontâneo, parto prematuro e disfunção tireoidiana progressiva. Por essa razão, muitas diretrizes recomendam o início do tratamento com levotiroxina em gestantes TPOAb positivas com HSC, mesmo quando os níveis de TSH estão apenas levemente elevados (SGARBI et al., 2013; LI et al., 2022). Contudo, ainda existem divergências quanto ao valor de corte ideal de TSH para iniciar a terapêutica.
Embora a eficácia do tratamento com levotiroxina em todas as gestantes com HSC ainda seja debatida, estudos recentes trazem evidências promissoras. Zheng et al. (2025) mostraram, por meio de abordagem digital via metaverso, que o acompanhamento remoto personalizado em pacientes com HSC resultou em maior adesão terapêutica e controle hormonal, além de maior satisfação da paciente com o cuidado pré-natal. Esses dados mostram que, além da indicação terapêutica, a forma como a intervenção é aplicada influencia nos resultados (ZHENG et al., 2025).
A utilização de tecnologias emergentes, como ferramentas baseadas em inteligência artificial ou metaverso, no acompanhamento do HSC durante a gestação, é um campo promissor, mas ainda não consolidado na prática clínica, especialmente no contexto brasileiro. A FEBRASGO não menciona essas abordagens em suas diretrizes atuais, o que reforça que seu uso deve ser interpretado como experimental ou complementar a uma conduta baseada em evidências clínicas tradicionais. Esses modelos tecnológicos podem contribuir futuramente para o acompanhamento remoto e adesão ao tratamento, mas atualmente não substituem a avaliação clínica individual e os protocolos terapêuticos já estabelecidos (FEBRASGO, 2022).
Por outro lado, fatores socioeconômicos e ambientais também interferem significativamente na resposta ao tratamento com levotiroxina. Premkumar et al. (2021) demonstraram que gestantes em vulnerabilidade social apresentaram menores benefícios da terapêutica hormonal, possivelmente por baixa adesão, dieta inadequada ou ausência de suplementação de iodo, o que compromete a eficácia do tratamento (PREMKUMAR et al., 2021). Isso reforça a necessidade de abordagem multiprofissional e apoio social às gestantes de risco, indo além da prescrição medicamentosa.
Com o avanço das tecnologias médicas, novos modelos de triagem, estratificação de risco e intervenção terapêutica têm sido propostos. Aplicações de inteligência artificial e sistemas de monitoramento remoto já estão sendo utilizados com sucesso para predizer riscos e otimizar doses hormonais em tempo real. Além disso, estudos como os de Bertoncini et al. (2023) alertam para a necessidade de garantir bioequivalência entre as formulações de levotiroxina utilizadas, especialmente em países em desenvolvimento, onde a variabilidade farmacológica pode comprometer o tratamento (BERTONCINI et al., 2023).
Diante da complexidade e das variáveis que envolvem o diagnóstico e o tratamento do HSC materno, torna-se essencial considerar abordagens personalizadas. A avaliação individual de cada paciente, levando em conta histórico clínico, níveis hormonais, presença de autoanticorpos, idade gestacional e fatores ambientais, é crucial para determinar a melhor conduta. Além disso, o início precoce da intervenção, idealmente antes da 12ª semana, parece ser determinante para o sucesso terapêutico, conforme defendido por autores como Hubaveshka et al. (2014) e Silva Carreira (2017), que destacam a importância do ajuste posológico precoce (HUBAVESHKA et al., 2014; CARREIRA, 2017).
A relevância da discussão sobre o tratamento do HSC com levotiroxina reside, sobretudo, nas suas implicações práticas sobre a saúde pública materno-infantil. A ausência de consenso unificado nas diretrizes internacionais, somada à diversidade dos achados clínicos e ao impacto potencial na vida da criança, torna essa questão um campo fértil para pesquisa e revisão contínua. Ao reunir estudos recentes, evidências clínicas, abordagens tecnológicas e análise crítica dos desfechos, este artigo busca contribuir com uma reflexão aprofundada sobre as indicações, benefícios e limitações da levotiroxina na gestão do HSC gestacional.
O objetivo deste trabalho foi analisar criticamente, com base em evidências científicas atuais, a associação entre o uso da levotiroxina no tratamento do hipotireoidismo subclínico durante a gestação e seus impactos sobre os desfechos maternos e neonatais. Buscou-se compreender em quais contextos o tratamento é realmente benéfico, considerando variáveis como presença de autoanticorpos, níveis hormonais, idade gestacional ao início da terapia, histórico reprodutivo e fatores socioeconômicos. A partir dessa análise, pretende-se oferecer subsídios clínicos e teóricos para orientar práticas médicas baseadas em protocolos personalizados, visando à promoção da saúde materno-fetal com segurança e eficácia.
MÉTODOS
A busca de artigos científicos foi feita a partir do banco de dados contidos no National Library of Medicine (PubMed). Os descritores foram “hypothyroidism, levothyroxine, pregnancy” considerando o operador booleano “AND” entre as respectivas palavras. As categorias foram: ensaio clínico e estudo clínico randomizado. Os trabalhos foram selecionados a partir de publicações entre 2010 e 2025, utilizando como critério de inclusão artigos no idioma inglês e português. Como critério de exclusão foi usado os artigos que acrescentavam outras patologias ao tema central, desconectado ao assunto proposto. A revisão dos trabalhos acadêmicos foi realizada por meio das seguintes etapas, na respectiva ordem: definição do tema; estabelecimento das categorias de estudo; proposta dos critérios de inclusão e exclusão; verificação e posterior análise das publicações; organização das informações; exposição dos dados.
RESULTADOS
Diante da associação dos descritores utilizados, obteve-se um total de 2428 trabalhos analisados da base de dados PubMed. A utilização do critério de inclusão: artigos publicados nos últimos 15 anos (2010-2025), resultou em um total de 1120 artigos. Em seguida foi adicionado como critério de inclusão os artigos do tipo ensaio clínico, ensaio clínico controlado randomizado, totalizando 41 artigos. Foram selecionados os artigos em português ou inglês, resultando em 41 artigos e depois adicionado a opção texto completo gratuito, totalizando 30 artigos. Após a leitura dos resumos foram excluídos aqueles que não se adequaram ao tema abordado ou que estavam em duplicação, totalizando 30 artigos, conforme ilustrado na Figura 1.
FIGURA 1: Fluxograma para identificação dos artigos no PubMed.
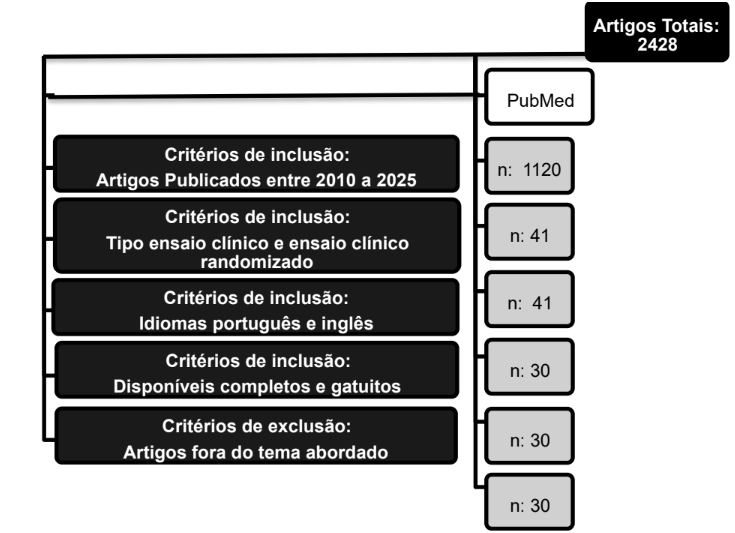
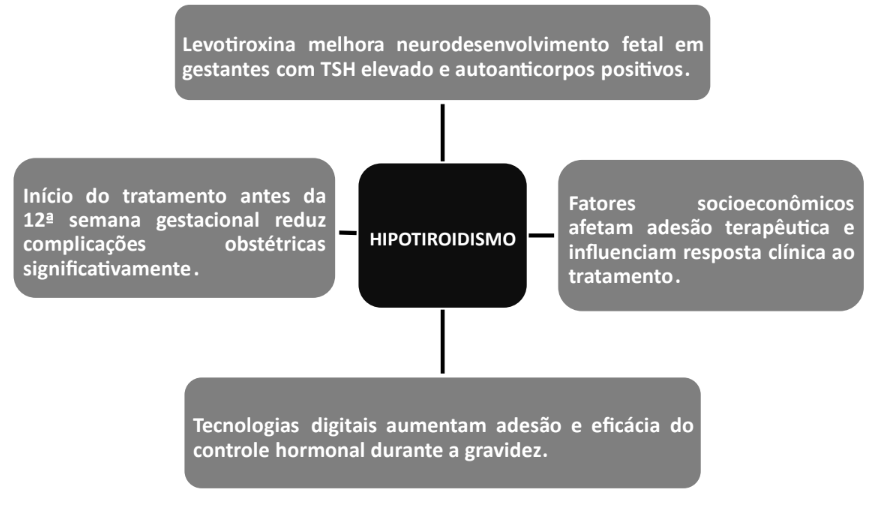
FIGURA 2: Síntese dos resultados mais encontrados de acordo com os artigos analisados.
DISCUSSÃO
O uso da levotiroxina no tratamento do hipotireoidismo subclínico materno tem sido um dos temas mais controversos e importantes na endocrinologia obstétrica contemporânea. O texto base propõe uma análise sobre a associação entre a administração de levotiroxina durante a gestação e os desfechos relacionados à saúde materna e fetal, sobretudo no contexto do hipotireoidismo subclínico (HSC), que é caracterizado por discreto aumento dos níveis de TSH com T4 livre normal. Essa condição tem sido cada vez mais diagnosticada, especialmente com o aumento da triagem pré-natal, e levanta o dilema clínico entre o tratamento universal e a abordagem seletiva. Estudos como o de Zheng et al. (2025) inovam ao investigar estratégias modernas, como o uso de clínicas no metaverso para monitorar gestantes com HSC, sugerindo benefícios do acompanhamento digital contínuo para adesão e controle terapêutico, embora os resultados ainda necessitem de validação em escalas maiores (ZHENG et al., 2025).
Por outro lado, os resultados de ensaios clínicos como o realizado por Casey et al. (2017), que constituem um dos maiores estudos multicêntricos da área, não encontraram benefícios significativos do uso da levotiroxina em gestantes com HSC em termos de melhora no desenvolvimento cognitivo da criança, o que levantou importantes questionamentos sobre a indicação rotineira do tratamento (CASEY et al., 2017). Da mesma forma, Lazarus et al. (2012) também observaram que o tratamento pré-natal com levotiroxina em mulheres com função tireoidiana limítrofe não se traduziu em melhora nos escores de QI das crianças aos 3 anos de idade (LAZARUS et al., 2012). Tais evidências apontam para a necessidade de individualização das condutas, principalmente em gestantes sem autoanticorpos positivos.
No entanto, o trabalho de Zhao et al. (2023) contradiz esses achados ao demonstrar que o tratamento com levotiroxina em gestantes com HSC e TPOAb negativo se associou a melhor desenvolvimento neurológico precoce das crianças, destacando um possível benefício mesmo na ausência de autoimunidade (ZHAO et al., 2023). Isso abre margem para se discutir a heterogeneidade dos desfechos clínicos e a influência de fatores como tempo de início da terapia, dose utilizada, perfil imunológico da gestante e variações genéticas individuais. Leng et al. (2022), em outro estudo randomizado, mostraram que a levotiroxina foi eficaz na melhora da taxa de nascidos vivos em mulheres com histórico de perdas gestacionais recorrentes, sugerindo que em populações selecionadas o tratamento é claramente benéfico (LENG et al., 2022).
No que se refere aos riscos associados ao HSC não tratado, autores como Mathews et al. (2023) e Wu et al. (2022) mostraram que a função tireoidiana alterada no início da gestação pode comprometer o funcionamento placentário e predispor a distúrbios do eixo fetal placentário, além de influenciar o microbioma intestinal materno, interferindo na imunomodulação durante a gravidez (MATHEWS et al., 2023; WU et al., 2022). Esse panorama reforça a necessidade de diagnóstico precoce e monitoramento contínuo. Ainda, Scholz et al. (2025) apontam que anormalidades tireoidianas gestacionais influenciam negativamente a morfologia cerebral na adolescência, mesmo quando os níveis de T4 permanecem dentro da faixa de referência, sugerindo um impacto de longo prazo subestimado (SCHOLZ et al., 2025).
Estudos de coorte e revisão sistemática como os de Silva Carreira (2017) e Vieira et al. (2023) confirmam que o tratamento com levotiroxina pode reduzir riscos obstétricos como pré eclâmpsia, parto prematuro e restrição de crescimento intrauterino, especialmente quando iniciado antes da 12ª semana de gestação. Esses achados são corroborados pelo estudo de Li et al. (2022), que documentou melhores desfechos perinatais entre gestantes com Hipotiroxinemia tratadas com levotiroxina (LI et al., 2022; VIEIRA et al., 2023). Ao mesmo tempo, autores como van Welie et al. (2020) e Mikolajczak et al. (2020) analisaram o impacto da função tireoidiana materna sobre a glândula tireoide neonatal, mostrando que a exposição prolongada a disfunções hormonais maternas pode alterar o volume tireoidiano fetal, sugerindo influência transplacentária persistente (MIKOŁAJCZAK et al., 2020; VAN WELIE et al., 2020).
Um ponto interessante trazido por estudos como o de Premkumar et al. (2021) é o papel do contexto socioeconômico na eficácia terapêutica. Os autores identificaram que gestantes em situação de vulnerabilidade socioeconômica apresentam pior resposta clínica, mesmo quando tratadas com levotiroxina, devido a fatores como má adesão, insegurança alimentar e ausência de suplementação adequada de iodo (PREMKUMAR et al., 2021). Isso implica que, além do tratamento hormonal, o sucesso terapêutico depende de intervenções complementares que envolvem políticas públicas e ações multiprofissionais. Essa visão é também apoiada por Bertoluci (2021), que propõe uma abordagem holística e multidisciplinar para a gestão do HSC na gravidez (BERTOLUCI, 2021).
Outro aspecto relevante discutido nos estudos é a segurança e a posologia da levotiroxina. Hubaveshka et al. (2014) recomendam um aumento de 20–30% na dose de levotiroxina logo no início da gestação, visto que a demanda hormonal aumenta substancialmente nesse período (HUBAVESHKA et al., 2014). A dose inicial adequada é essencial para evitar tanto a iatrogenia quanto o subtratamento. Bertoncini et al. (2023) ainda ressaltam a necessidade de padronização das formulações de levotiroxina, especialmente em países da América Latina, onde a bioequivalência entre marcas pode impactar diretamente a eficácia terapêutica (BERTONCINI et al., 2023).
O panorama das evidências reforça que a presença de autoanticorpos (como o TPOAb) constitui um fator relevante na tomada de decisão clínica. Segundo Sgarbi et al. (2013), o tratamento com levotiroxina deve ser indicado em gestantes com HSC e TPOAb positivo, dado o aumento de risco para desfechos gestacionais adversos (SGARBI et al., 2013). Contudo, Safari et al. (2023) trazem novas abordagens que sugerem que a suplementação de vitamina D e irisin também pode beneficiar a função tireoidiana, sendo alternativa adjunta ao tratamento com levotiroxina, especialmente em casos leves (SAFARI et al., 2023).
Por fim, o consenso atual parece convergir para a ideia de que o tratamento com levotiroxina no HSC materno deve ser individualizado, levando em consideração fatores como idade gestacional ao diagnóstico, níveis de TSH, presença de anticorpos tireoidianos, histórico obstétrico, e condições clínicas associadas como síndrome metabólica ou SOP. Embora alguns estudos não demonstrem benefício universal, como o de Casey et al. (2017), uma análise mais refinada revela que subgrupos específicos de pacientes podem sim se beneficiar do tratamento precoce. A revisão sistemática de Ramos (2018) sustenta esse raciocínio, concluindo que há evidência moderada a forte para uso da levotiroxina em gestantes com TSH > 4,0 mIU/L, com ou sem autoimunidade (RAMOS, 2018).
A associação entre hipotireoidismo subclínico materno e prejuízos no desenvolvimento neurocognitivo da criança ainda é motivo de controvérsia na literatura. Embora alguns estudos sugiram efeitos negativos mesmo em casos subclínicos, como mencionado em seu texto, a FEBRASGO ressalta que não há consenso quanto a prejuízos diretos e clinicamente significativos no QI de crianças expostas ao HSC materno não tratado, principalmente quando os níveis de T4 livre permanecem normais. O estudo de Casey (2017), amplamente referenciado pelas diretrizes, não demonstrou benefícios cognitivos claros com o uso da levotiroxina em gestantes com HSC. Assim, a indicação de tratamento com o intuito de proteger o neurodesenvolvimento deve ser feita com prudência e apenas nos casos com risco reconhecido (FEBRASGO, 2022; CASEY, et al. 2017).
Portanto, diante da complexidade do tema, é possível concluir que o tratamento com levotiroxina em gestantes com hipotireoidismo subclínico apresenta benefícios relevantes, principalmente em casos com TPOAb positivo, TSH elevado e histórico obstétrico negativo. No entanto, a heterogeneidade dos dados exige que as decisões clínicas sejam pautadas em protocolos bem definidos, com monitoramento rigoroso e abordagem multidisciplinar, respeitando a individualidade biológica de cada paciente. A integração de novas tecnologias, como monitoramento digital e inteligência artificial na estratificação de risco, pode ampliar ainda mais a precisão terapêutica. Assim, o equilíbrio entre evidência científica, julgamento clínico e atenção humanizada permanece como pilar da conduta nesse cenário sensível da saúde materno-fetal.
CONCLUSÃO
A análise crítica sobre o uso da levotiroxina no tratamento do hipotireoidismo subclínico durante a gestação demonstra que a conduta terapêutica deve ser orientada por critérios clínicos bem definidos e embasada na individualização do cuidado. Os dados mais recentes apontam que, embora não haja consenso sobre o tratamento universal de todas as gestantes com HSC, há evidências robustas de benefício em subgrupos específicos, como aquelas com TSH ≥ 4,0 mIU/L, TPOAb positivo ou histórico de perdas gestacionais. Nesses casos, a intervenção precoce, idealmente antes da 12ª semana de gestação, está associada a melhores desfechos perinatais e menor risco de complicações obstétricas. A discussão em torno da proteção ao neurodesenvolvimento fetal, apesar de recorrente, ainda carece de consenso definitivo. Estudos como o de Casey et al. (2017) não evidenciaram benefício significativo da levotiroxina nesse aspecto, o que leva à recomendação prudente de tratamento apenas quando há fatores de risco adicionais. Além disso, diretrizes como as da FEBRASGO enfatizam a necessidade de triagem dirigida, evitando o tratamento desnecessário em gestantes com alterações leves e transitórias. A resposta terapêutica também é influenciada por aspectos sociais, econômicos e logísticos. A baixa adesão ao tratamento, a variação entre formulações farmacêuticas e a ausência de suplementação adequada de iodo são fatores que comprometem os resultados. Nesse sentido, políticas públicas que garantam o acesso universal à triagem e ao tratamento são fundamentais, bem como a atuação de equipes multiprofissionais no cuidado pré-natal.
O surgimento de tecnologias como inteligência artificial e plataformas de monitoramento remoto, incluindo ambientes imersivos como o metaverso, representa um novo horizonte na assistência pré-natal. Ainda que essas soluções não substituam a avaliação clínica, elas têm potencial para melhorar a adesão ao tratamento e a vigilância terapêutica, principalmente em populações de difícil acesso. Portanto, o manejo do HSC materno deve se basear na conjugação entre evidência científica atual, julgamento clínico individualizado e políticas integradas de saúde. O equilíbrio entre tratamento oportuno, triagem criteriosa e inovação tecnológica pode garantir melhores desfechos para mães e bebês, respeitando a diversidade de contextos clínicos e sociais presentes na prática obstétrica contemporânea.
REFERÊNCIAS
ZHENG, Y. et al. Metaverse Clinic for Pregnant Women With Subclinical Hypothyroidism: Prospective Randomized Study. Journal of Medical Internet Research, v. 27, 2025.
SCHOLZ, A. et al. Controlled Antenatal Thyroid Screening Study III: Effects of Gestational Thyroid Status on Adolescent Brain Morphology. Journal of Clinical Endocrinology and Metabolism, v. 110, n. 4, p. e1094–e1102, 2025.
ZHAO, Z. et al. Association between levothyroxine treatment for maternal subclinical hypothyroidism with negative TPOAb and early child neurodevelopment: A prospective real-world clinical trial. Acta Obstetricia et Gynecologica Scandinavica, v. 102, n. 9, p. 1183– 1192, 2023.
MATHEWS, D. M. et al. The impact of prolonged, maternal iodine exposure in early gestation on neonatal thyroid function. Frontiers in Endocrinology, v. 14, 2023.
WU, M. et al. Dynamics of gut microbiota during pregnancy in women with TPOAbpositive subclinical hypothyroidism: a prospective cohort study. BMC Pregnancy and Childbirth, v. 22, n. 1, p. 592, 2022.
LI, G. et al. Effect of Levothyroxine on Pregnancy Outcomes in Pregnant Women With Hypothyroxinemia: An Interventional Study. Frontiers in Endocrinology, v. 13, 2022.
LENG, T.; LI, X.; ZHANG, H. Levothyroxine treatment for subclinical hypothyroidism improves the rate of live births in pregnant women with recurrent pregnancy loss: a randomized clinical trial. Gynecological Endocrinology, v. 38, n. 6, p. 488–494, 2022.
TROUVA, A. et al. Thyroid Status During Pregnancy in Women With Polycystic Ovary Syndrome and the Effect of Metformin. Frontiers in Endocrinology, v. 13, 2022.
PALATNIK, A. et al. Association between Hypertensive Disorders of Pregnancy and Long-Term Neurodevelopmental Outcomes in the Offspring. American Journal of Perinatology, v. 39, n. 9, p. 921–929, 2022.
PREMKUMAR, A. et al. Relationship Between Maternal Economic Vulnerability and Childhood Neurodevelopment at 2 and 5 Years of Life. Obstetrics and Gynecology, v. 138, n. 3, p. 379–388, 2021.
PLUNKETT, B. A. et al. Association of Breastfeeding and Child IQ Score at Age 5 Years. Obstetrics and Gynecology, v. 137, n. 4, p. 561–570, 2021.
MIKOŁAJCZAK, A. et al. Comparison of the offspring ultrasound thyroid volume in hypothyroid mothers treated with different levothyroxine doses: A cohort study. Advances in Medical Sciences, v. 65, n. 2, p. 332–337, 2020.
VAN WELIE, N. et al. Thyroid function in neonates conceived after hysterosalpingography with iodinated contrast. Human Reproduction, v. 35, n. 5, p. 1159– 1167, 2020.
COSTANTINE, M. M. et al. Effect of Thyroxine Therapy on Depressive Symptoms Among Women With Subclinical Hypothyroidism. Obstetrics and Gynecology, v. 135, n. 4, p. 812– 820, 2020.
VARNER, M. W. et al. Thyroid function in neonates of women with subclinical hypothyroidism or hypothyroxinemia. Journal of Perinatology, v. 38, n. 11, p. 1490–1495, 2018.
CAI, Y. et al. Outcome of in vitro fertilization in women with subclinical hypothyroidism. Reproductive Biology and Endocrinology, v. 15, n. 1, p. 39, 2017.
CASEY, B. M. et al. Treatment of Subclinical Hypothyroidism or Hypothyroxinemia in Pregnancy. New England Journal of Medicine, v. 376, n. 9, p. 815–825, 2017.
HUBAVESHKA, J.; MICHAELSSON, L. F.; NYGAARD, B. The dose of levothyroxine in pregnant women with hypothyroidism should be increased by 20-30% in the first trimester. Danish Medical Journal, v. 61, n. 12, 2014.
BARTÁKOVÁ, J. et al. Screening for autoimmune thyroid disorders after spontaneous abortion is cost-saving and it improves the subsequent pregnancy rate. BMC Pregnancy and Childbirth, v. 13, p. 217, 2013.
LAZARUS, J. H. et al. Antenatal thyroid screening and childhood cognitive function. New England Journal of Medicine, v. 366, n. 6, p. 493–501, 2012.
KIM, C. H. et al. Effect of levothyroxine treatment on in vitro fertilization and pregnancy outcome in infertile women with subclinical hypothyroidism. Fertility and Sterility, v. 95, n. 5, p. 1650–1654, 2011.
HAJTALEBI, F. et al. Early effects of LT3 + LT4 combination therapy on quality of life in hypothyroid patients: a randomized, double-blind, parallel-group comparison trial. BMC Endocrine Disorders, v. 25, n. 1, p. 22, 2025.
SCHOLZ, A. et al. Controlled Antenatal Thyroid Screening Study III: Effects of Gestational Thyroid Status on Adolescent Brain Morphology. Journal of Clinical Endocrinology and Metabolism, v. 110, n. 4, p. e1094–e1102, 2025.
QUAN, K. R. et al. A machine learning approach for predicting radiation-induced hypothyroidism in patients with nasopharyngeal carcinoma undergoing tomotherapy. Scientific Reports, v. 14, n. 1, p. 8436, 2024.
WANG, W. et al. Effects of levothyroxine in subclinical hypothyroidism and heart failure with reduced ejection fraction: An open-label randomized trial. Cell Reports Medicine, v. 5, n. 4, p. 101473, 2024.
SAFARI, S. et al. Effects of vitamin D supplementation on metabolic parameters, serum irisin and obesity values in women with subclinical hypothyroidism: a double-blind randomized controlled trial. Frontiers in Endocrinology, v. 14, 2023.
VAN DER SPOEL, E. et al. Incidence and Determinants of Spontaneous Normalization of Subclinical Hypothyroidism in Older Adults. Journal of Clinical Endocrinology and Metabolism, v. 109, n. 3, p. e1167–e1174, 2024.
MEHRAN, L. et al. Pharmacodynamic and pharmacokinetic properties of the combined preparation of levothyroxine plus sustained-release liothyronine; a randomized controlled clinical trial. BMC Endocrine Disorders, v. 23, n. 1, p. 182, 2023.
RAMEZANI, M.; REISIAN, M.; SAJADI HEZAVEH, Z. The effect of synbiotic supplementation on hypothyroidism: A randomized double-blind placebo controlled clinical trial. PLoS One, v. 18, n. 2, p. e0277213, 2023.
BERTONCINI, C. W. et al. Levothyroxine Bioequivalence Study and Its Narrow Therapeutic Index: Comparative Bioavailability Results Between Two Formulations Available in Latin America. Advances in Therapy, v. 40, n. 4, p. 1644–1654, 2023.
FEBRASGO/Comissão Nacional Especializada em Gestação de Alto Risco. Doenças da tireoide na gestação. 3ªed. São Paulo – FEBRASGO, 2025.
1Discente de Medicina, Universidade de Vassouras, Vassouras, Rio de Janeiro, Brasil.
2Discente de Medicina, Universidade de Vassouras, Vassouras, Rio de Janeiro, Brasil.
3Docente orientador, Universidade de Vassouras, Vassouras, Rio de Janeiro, Brasil.
