REGISTRO DOI: 10.5281/zenodo.8015733
Andrea Da Cunha Silva;
Coautoria: Prof. James Anthony Falk, Phd.
RESUMO
Esta dissertação é um quase-experimento por análise de tendências ao longo do tempo. Buscou-se analisar a influência da pandemia da COVID-19 na autogestão em saúde suplementar privada, regulamentos e diretrizes que norteiam o setor da saúde suplementar e seu impacto nos custos e perfil dos beneficiários do plano de saúde da magistratura pernambucana. A metodologia utilizada foi de natureza quantitativa e descritiva, através da coleta dos dados de fontes secundárias, sendo um estudo de caso. Foram utilizados instrumentos estatísticos SPSS 19 e aplicadas às tendências e análises descritivas e inferenciais no período de 2019 a 2021. Os principais achados da pesquisa foram totalmente esperados em razão do período pandêmico. Percebe-se que houve uma queda dos custos no primeiro ano e no ano seguinte uma maior sinistralidade. Destaca-se a utilização do plano de saúde nas especialidades hospitalar e laboratorial que apresentaram maiores custos em relação ao período que antecedeu o ano pandêmico, também foram observados que a faixa etária igual ou maior a 59 anos contribuiu para os altos custos no plano de saúde.
Palavras-chave: Agência Nacional de Saúde Suplementar. Autogestão em Saúde. Custos, Demandas e Perfil de Beneficiários. Plano de Saúde da Magistratura Pernambucana, Pandemia da COVID-19.
ABSTRACT
This dissertation is a quasi-experiment by analyzing trends over time. We sought to analyze the influence of the COVID-19 pandemic on self-management in private supplementary health, regulations and guidelines that guide the supplementary health sector and their impact on the costs and profile of health plan beneficiaries of the Pernambuco judiciary. The methodology used was of a quantitative and descriptive nature, through the collection of data from secondary sources, being a case study. SPSS 19 statistical instruments were used and applied to trends and descriptive and inferential analyzes in the period from 2019 to 2021. The main findings of the research were fully expected due to the pandemic period. It can be seen that there was a drop in costs in the first year and a higher loss ratio in the following year, causing an increase. The use of hospital and laboratory specialties stands out, which presented higher costs in relation to the period before the pandemic year.
Keywords: National Supplementary Health Agency. Self-Management in Health. Cost analysis and beneficiary profile. COVID-19 Pandemic.
LISTA DE SIGLAS
AC – Análise de Correspondência
AMEPE – Associação dos Magistrados do Estado de Pernambuco
ANVISA – Agência Nacional de Vigilância Sanitária
ANS – Agência Nacional de Saúde Suplementar
CAMPE – Caixa de Assistência dos Magistrados de Pernambuco
CNPJ – Cadastro Nacional de Pessoas Jurídicas
COVID-19 – Sars-Cov-2/Coronavírus
DIOPS – Documento de Informações Periódicas das Operações de Planos de Saúde
IDSS – Índice de Desempenho da Saúde Complementar
IPCA – Índice de Preços ao Consumidor Amplo
IN – Instrução Normativa
OMS – Organização Mundial de Saúde
OPM ou OPME – Órteses Próteses e Materiais Especiais
RDC – Resolução de Diretoria Colegiada
RN – Resolução Normativa
RO – Resolução Operacional
SADT – Serviço de Apoio Diagnóstico Terapêutico
SARS-CoV-2 – Síndrome Respiratória Aguda Grave 2
SIB – Sistema de Informações de Beneficiários
SIR – Suscetíveis Infectados Removidos
SIP – Sistema de Informações de Procedimentos
SOLUS – Sistema de Gestão de Operadoras de Planos de Saúde
SPSS – Software de Análise Estatística
SUS – Sistema Único de Saúde
UNIDAS – União Nacional das Instituições de Autogestão em Saúde
UTI – Unidade de Terapia Intensiva
LISTA DE TABELAS
Tabela 1. Levantamento revisão de literatura – Artigos. 21
LISTA DE FIGURAS
LISTA DE GRÁFICOS
1 INTRODUÇÃO
O atual sistema de saúde no Brasil está sedimentado na premissa da Constituição Federal de 1988, que expressa à saúde como um direito de todos os brasileiros, cabendo ao Estado cuidar da assistência pública, da edição de normas de proteção à saúde e da prestação de assistência médica e hospitalar mediante políticas sociais e econômicas. Esse sistema de saúde pode ser dividido em dois subsistemas: o público e o privado (BRASIL, 2007).
A saúde suplementar passou a conviver com o sistema público, consolidado pelo Sistema Único de Saúde (SUS), nascido a partir da Constituição Federal de 1988. Com o SUS, a saúde foi legitimada como um direito da cidadania, assumindo status de bem público, restando ainda à necessidade de regulação do setor suplementar de atenção à saúde, o que é feito em 1998. (BRASIL, 2021a).
No passado, não havia, no entanto, regras mínimas para a entrada e funcionamento das empresas nem sobre os produtos que seriam ofertados no mercado – nesse caso, tudo dependia do que era acordado em contrato. (BAIRD, 2020).
Em razão da falta de lei específica que normatizasse os planos de saúde privado quanto ao seu funcionamento, índice de reajustes de preços, contratualizações, fiscalizações, cobertura de procedimentos de saúde obrigatórios e demais assuntos relacionados à saúde suplementar, surgiu à necessidade da regulamentação do setor.
A autogestão em saúde de plano de saúde privado é o segmento em que a própria instituição é a responsável pela administração do plano de assistência à saúde, oferecido aos seus empregados, servidores ou associados e respectivos dependentes, sendo o único modelo que elimina a necessidade de contratação de intermediários. No plano de autogestão, o seu desenho é definido de acordo com a necessidade apresentada pelos seus beneficiários. O sistema permite a interferência direta da organização na escolha da rede credenciada, no acompanhamento da prestação de serviços (UNIDAS, 2022).
No entanto, ao longo dos anos observamos a evolução da assistência à saúde e o Estado como regulador do mercado de planos e seguros privados de saúde, definida pela Lei n.º 9.656, de 03 de junho de 1998 (BRASIL, 1998).
Assistência suplementar da saúde, no âmbito das atribuições da Agência Nacional de Saúde Suplementar (ANS) refere-se à atividade que envolve a operação de planos privados de assistência à saúde sob-regulação do Poder Público (BRASIL, 2012).
Diante do contexto histórico acerca dos planos privados de assistência à saúde e os avanços ao longo dos anos na saúde suplementar, pode-se assegurar que é um assunto bastante discutido e de grande relevância para a sociedade e assistência à saúde em razão da pandemia mundial da COVID-19.
A presente dissertação teve como destaque a regulação da Agência Nacional de Saúde Suplementar (ANS) e análise dos custos hospitalares, ambulatoriais e perfil dos beneficiários da autogestão em saúde suplementar na Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) nos anos de 2019 a 2021. Um estudo de caso no plano de saúde da magistratura pernambucana, apresentando os seus resultados através da coleta de dados.
A partir das atividades relacionadas ao funcionamento do plano privado em saúde, observa-se que todas as normativas da Agência Nacional de Saúde Suplementar (ANS) sem dúvida é basilar na aplicabilidade diária nas operadoras de saúde. Os administradores, gestores e colaboradores exercem uma função primordial no exercício das suas atividades aplicando os seus conhecimentos práticos, teóricos, baseados nos regulamentos obrigatórios na prestação dos serviços da saúde suplementar.
Os administradores no exercício das suas funções exercem um papel fundamental frente à administração empresarial contribuindo com a preservação e sustentabilidade das organizações, mas em destaque as operadoras de saúde diante do desafio dos índices econômico-financeiro e a análise do impacto causado pela pandemia. “Assim, o Administrador figura como aquele que exerce sua profissão primordialmente orientada em relação às finalidades e regido por uma ética da responsabilidade”. (RAMOS, 1983, p. 68).
A condição de administrador e função de gestor empresarial é sem dúvida pautado na responsabilidade e ética, assim como afirma Botelho (1993, p. 118):
“Os gerentes necessitam, portanto, de atuar como líderes, entendendo que o gerente trabalha mais voltado para regras, normas e procedimentos e o líder, numa visão contemporânea, foca seu esforço nas pessoas, em suas capacidades e possibilidades. O gestor, por sua vez, aquele que mescla gerência e liderança, atua para que seus colaboradores se sintam inseridos na organização e autoconfiantes na realização de suas atividades”.
Os desafios diante da pandemia da COVID-19 implicam em fatores diversos ligados a administração das autogestões em saúde, como: o cumprimento das diretrizes da Agência Nacional de Saúde Suplementar, análise dos dados e estudo acerca dos impactos causados devido à sinistralidade nos planos de saúde privado.
A agência reguladora de saúde suplementar através do controle regular do Estado sob as operadoras de saúde age diretamente no controle para promover a defesa do interesse público na assistência suplementar à saúde, regular as operadoras setoriais inclusive quanto às suas relações com prestadores e consumidores e contribuir para o desenvolvimento das ações de saúde no país (BRASIL, 2021).
A partir da análise do contexto histórico acerca do comportamento dos planos privados de assistência à saúde e os avanços na saúde suplementar, observa-se que este assunto tem sido bastante discutido nos setores da saúde suplementar, e em especial nas operadoras de planos de saúde, e os desafios enfrentados pelo mercado de saúde.
Visto a demanda pela saúde meio a uma crise mundial na saúde e caracterizada pela pandemia da COVID-19, buscou-se investigar quais aspectos impactaram nos custos e procura dos serviços oferecidos pelo plano de saúde da magistratura pernambucana, assim como avaliação dos custos a partir da análise comparativa dos anos de 2019 a 2021 diante do cenário pandêmico e da assistência médica, hospitalar e ambulatorial utilizados pelos beneficiários durante o período crítico que afetou a saúde como um todo, ou seja, observando e atendendo as normatizações, obrigatoriedades e exigências da ANS.
1.1 CONTEXTUALIZAÇÃO DO PROBLEMA
A presente dissertação apresenta um estudo de relevância no contexto do Mestrado Profissional em Gestão Empresarial, tendo como proposta um assunto que contribuirá nas organizações de autogestões em saúde suplementar, propondo assim a apresentação a partir das diretrizes e os desafios quanto ao cumprimento e exigências da Agência Nacional de Saúde Suplementar (ANS), tendo como propósito estimular os planos de saúde privado o alinhamento à sustentabilidade e a garantia na continuidade da prestação dos serviços de saúde.
A análise da comparação dos gastos nas especialidades médicas, hospitalares e ambulatoriais no ano de 2019, anterior à pandemia da COVID-19, e impacto da sinistralidade nos anos de 2020 e 2021, apresenta um estudo de relevância na análise dos custos na operadora de saúde.
Diante da pandemia e o crescimento alarmante da COVID-19, a Agência Nacional de Saúde Suplementar (ANS) adotou medidas ampliando o rol de procedimentos, buscando preservar o risco de contaminação e assim determinando que as operadoras de saúde adotassem os novos exames e demais procedimentos a todos os beneficiários dos planos de saúde, tendo como cobertura obrigatória: “a pesquisa por RT PCR; exames auxiliares para diagnóstico e tratamento; exames sorológicos (Pesquisa de Anticorpos IgG ou Anticorpos Totais); cobertura obrigatória para tratamento da doença, segundo segmentação do plano; prorrogação temporária de prazos máximos de atendimento, priorizando casos de COVID-19; orientação para realização de atendimento à distância e viabilização da implementação da telessaúde; orientação para disponibilização de canais de atendimento específicos para esclarecimentos e informações sobre a doença; prorrogação de prazos de obrigações das operadoras; flexibilização de normas prudenciais, medidas temporárias no âmbito da fiscalização; concessão de incentivos regulatórios mediante contrapartidas (renegociação de contratos e pagamento de prestadores) e suspensão dos reajustes de planos de saúde por 120 dias”. (BRASIL, 2021c).
As leis e regulamentos normativos que norteiam o setor de saúde suplementar no Brasil são significantes e transparentes acerca da fiscalização e qualificação das operadoras de saúde. As contratualizações, envio de documentos fiscais e outras obrigatoriedades são indispensáveis no acompanhamento dos planos de saúde privados. Portanto, evidencia-se que é de grande importância o cumprimento dos Regimentos Normativos (RNs) determinados pela Agência Nacional de Saúde Suplementar (ANS).
Através da Lei n.º 9.961 de 28 de janeiro de 2000, a qual foi criada à Agência Nacional de Saúde Suplementar (ANS) e na condição de Agência Reguladora de Saúde Suplementar, a mesma assumiu atribuições, metas de controle e fiscalização diante das operadoras de saúde, onde se ressalta a importância de um órgão qualificado e eficiente, cujo objetivo é o controle e a qualidade dos serviços de saúde suplementar no país.
Diante do artigo 4.º da Lei Federal n.º 9.961/2000, podemos observar esse controle, onde disciplina:
“XXIII – Fiscalizar as atividades das operadoras de planos privados de assistência à saúde e zelar pelo cumprimento das normas atinentes ao seu funcionamento;
XXIX – Fiscalizar o cumprimento das disposições da Lei n.º 9.656, de 1998, e de sua regulamentação;
XXX – aplicar as penalidades pelo descumprimento da Lei n.º 9.656, de 1998, e de sua regulamentação;
XXXI – Requisitar o fornecimento de informações às operadoras de planos privados de assistência à saúde, bem como da rede prestadora de serviços a elas credenciada”. (BRASIL, 2000).
A Agência Nacional de Saúde Suplementar (ANS) elenca e analisa periodicamente todos os dados e resultados quanto ao funcionamento das operadoras de saúde, procedimentos utilizados pelos beneficiários, informações cadastrais e financeiras.
Diante da análise dos dados e obrigatoriedade das informações à ANS no objeto de estudo e dados da pesquisa, destacam-se alguns documentos elencados pela Agência: O Sistema de Informações de Procedimentos (SIP), Documento de Informações Periódicas das Operações de Planos de Saúde (DIOPS), e o Sistema de Informações de Beneficiários (SIB) que são encaminhados, trimestralmente e mensalmente por todas as autogestões em saúde e demais modalidades de operadoras do sistema privado.
O funcionamento da regulação na ANS parece operar assim, segundo a lógica do modelo do “equilíbrio pontuado”, de Baumgartner e Jones (1993). Partindo do incrementalismo de Lindblom, esses autores afirmam que políticas públicas tendem, de fato, a seguir um padrão de longa estabilidade, com mudanças mínimas e incrementais no tempo, mas acrescentam que esse equilíbrio é interrompido por momentos de rápidas e intensas mudanças. (BAIRD, 2020). A partir da regulamentação do setor de saúde, observa-se na visão do “equilíbrio pontuado” novas diretrizes.
Logo, a dissertação apresentou como problema de pesquisa, a ampliação dos novos exames no rol de procedimentos da ANS, elencados a partir das diretrizes da Agência Nacional de Saúde Suplementar (ANS) diante da pandemia pela COVID-19, e o impacto no plano de saúde da magistratura pernambucana (CAMPE), tendo como análise a coleta dos dados.
Diante das incertezas que a pandemia da COVID-19 vem apresentando no cenário mundial e nacional foi analisado o impacto, tendências e reflexos do problema pandêmico no plano de saúde privado referente à utilização de algumas especialidades dos serviços médicos, hospitalares e ambulatoriais.
Sendo assim, este estudo respondeu a seguinte pergunta da dissertação e pesquisa: Qual o impacto da pandemia da COVID-19 no plano de saúde da magistratura pernambucana a partir da regulação da ANS e utilização dos serviços médicos, hospitalares e ambulatoriais no período de 2019 a 2021.
1.2 OBJETIVOS
Nesse item apresenta-se o objetivo geral e específicos que direcionam as variáveis dependentes (objetivo geral) e independentes (objetivos específicos) que foram estudados a fim de responder adequadamente à pergunta da dissertação e pesquisa proposta.
1.2.1 Objetivo geral
Analisar os impactos da pandemia da COVID-19 na Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) no período de 2019 a 2021.
1.2.2 Objetivos específicos
O objetivo específico consiste em:
- Levantar a distribuição do perfil geral dos beneficiários do plano de saúde da magistratura pernambucana;
- Detalhar as demandas das principais especialidades utilizadas pelos beneficiários do plano de saúde da magistratura pernambucana antes e durante a pandemia;
- Analisar a evolução dos custos da assistência médica, hospitalar, ambulatorial em relação à faixa de idade dos beneficiários no período de 2019 a 2021.
1.2.3 Justificativa teórica
Em razão da insuficiência de literatura que disserte a influência da COVID-19 na regulação da Agência Nacional de Saúde Suplementar (ANS) e seu impacto no plano de saúde de autogestão da magistratura pernambucana, é necessário o conhecimento acerca do mercado de saúde suplementar privado e o acompanhamento das diretrizes e normas do órgão regulador de saúde suplementar no Brasil.
A identificação do quantitativo de artigos voltados para essa temática foi realizada através de busca sistemática de revisão de literatura, nas bases seguintes: Scielo e Spell. Sendo os descritores utilizados: “COVID e Saúde Complementar” ou “Pandemia e Saúde Complementar” juntamente com a respectiva tradução em português e espanhol, adicionalmente, foram utilizados filtros na seleção de artigos publicados para abrangência temporal no período compreendido de 2004 a 2021.
Dessa forma, foi necessária uma análise detalhada acerca de dados referentes às iniciativas, estratégias, medidas econômico-financeira adotadas pela ANS para que as operadoras de planos de saúde pudessem priorizar as ações no combate a COVID-19 e continuidade na prestação dos serviços de plano de saúde privado com qualidade e sustentabilidade financeira.
Tabela 1. Levantamento revisão de literatura – Artigos
Plataforma / Tema Scielo Spell COVID e Saúde Complementar 04 – Pandemia e Saúde Complementar 02 –
Fonte: a autora
1.2.4 Justificativa prática
A Agência Nacional de Saúde Suplementar (ANS) determina um Rol de Procedimentos e Eventos de Saúde como obrigatórios e cobertura mínima aos beneficiários dos planos privados de saúde, através de prestação da assistência médica e hospitalar e ambulatorial.
Diante do quadro pandêmico brasileiro a ANS divulgou a obrigatoriedade acerca da assistência à saúde dos beneficiários inseridos nos planos de saúde privado, sendo ampliadas as coberturas assistenciais; a suspensão dos reajustes de planos de saúde por 120 dias; a implantação da telessaúde, dentre outras normatizações. Portanto, foi necessária a pesquisa para identificação do impacto no plano de saúde da magistratura pernambucana (CAMPE) a partir dos custos, evolução e associação das despesas médicas, hospitalares e ambulatoriais no período antes e durante a COVID-19 e utilização dos serviços de saúde pelos beneficiários.
O levantamento dos dados da pesquisa mapeou as diretrizes apontadas e normatizadas pela ANS, contribuindo positivamente nas decisões administrativas do plano de saúde da magistratura pernambucana, e nos estudos do impacto e no enfrentamento da pandemia da COVID-19, subsidiando na sustentabilidade das autogestões em saúde suplementar e na excelência da assistência à saúde dos beneficiários.
2 FUNDAMENTAÇÃO TEÓRICA
Nesta sessão serão apresentados os conteúdos presentes na literatura que motivaram a discussão e fortaleceram os conhecimentos e estudos que mostram o impacto da pandemia da COVID-19 no plano de saúde de acordo com a Agência Nacional de Saúde Suplementar (ANS) e os custos e demandas gerados na autogestão de saúde suplementar.
2.1 A FORMAÇÃO DA CAIXA DE ASSISTÊNCIA DOS MAGISTRADOS DE PERNAMBUCO – CAMPE
Autogestão, modalidade na qual é classificada uma entidade que opera serviços de assistência à saúde ou empresa que se responsabiliza pelo plano privado da assistência à saúde destinada, exclusivamente, a oferecer cobertura aos empregados ativos de uma ou mais empresas, associados integrantes de determinada categoria profissional, aposentados, pensionistas ou ex-empregados, bem como a seus respectivos grupos familiares definidos. (BRASIL. 2012).
Diante da necessidade e do cuidado na assistência à saúde dos magistrados pernambucanos, surgiu em 1974, a Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) sendo classificada inicialmente como Caixa de Saúde, composta por poucos magistrados e alguns de seus dependentes. E a sua arrecadação, destacava-se como formação de lastro financeiro e constituição de fundo de reserva, visando o futuro.
Os magistrados e dependentes faziam os seus aportes financeiros mensalmente, e mantinham, à época, os seus planos de saúde privados junto a outras operadoras, objetivando proporcionar o engrandecimento da CAMPE. Ao longo dos anos aconteceu o seu crescimento e, hoje, é consolidada como um plano de saúde de autogestão de excelência, referência reconhecida pela Agência Nacional de Saúde Suplementar (ANS).
A CAMPE foi regularmente instituída em 1988 pela Associação dos Magistrados do Estado de Pernambuco (AMEPE) como Departamento Autônomo, regida por regulamento próprio, aprovado pela Diretoria da AMEPE, possuindo, contudo, administração independente e autonomia financeira. Todos os magistrados do Estado de Pernambuco, sócios da AMEPE, eram sócios da CAMPE, para qual contribuíam por si e por seus dependentes, mediante consignação em folha de pagamento. Excetuavam-se os magistrados que, por declaração escrita, manifestassem o desacordo a sua inscrição.
A CAMPE é uma operadora de plano de saúde coletivo, administrada pelos próprios associados: desembargadores, juízes e seus dependentes. A sua classificação é autogestão em saúde não patrocinada e sem fins lucrativos. É uma entidade de autogestão em saúde complementar, instituída pela AMEPE – Associação dos Magistrados do Estado de Pernambuco, e devidamente adequada para atender ao disposto no Art. 34 da Lei nº 9.656/98, bem como da Resolução Normativa 137/2006, da Agência Nacional de Saúde Suplementar, e tem como CNPJ/MF o nº 35.617.257/0001-71 e registro na ANS nº 302627.
A finalidade inicial da CAMPE era proporcionar aos seus beneficiários os reembolsos de forma parcial das despesas médico-ambulatorial, mas diante da demanda e excelente assistência à saúde aos magistrados, foi necessária a regulamentação no setor de saúde. A CAMPE conquistou definitivamente a sua autonomia jurídica, com o registro no 1º Cartório de Registro Civil das Pessoas Jurídicas do Recife. Vale ressaltar que a CAMPE é um departamento autônomo da AMEPE.
O Estatuto da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) foi aprovado por Assembleia Geral Extraordinária no dia 18 de dezembro de 2010. Destaca-se no Capítulo I, Art. 1º. “A Caixa de Assistência dos Magistrados de Pernambuco, doravante denominada CAMPE, é uma associação civil sem fins lucrativos que se regerá por este Estatuto e pelas disposições legais a ele aplicáveis”. (CAIXA…, 2010).
A sua sede é própria e possui uma estrutura física de 900m² e o seu atendimento é personalizado a todos os seus beneficiários, inclusive atendendo a nova modalidade da telemedicina, conforme “Ministério da Saúde através da Portaria nº 467, de 20 de março de 2020”. (BRASIL, 2020a) localizada na cidade do Recife, com endereço na Rua Comendador Bento Aguiar, nº 270, bairro da Madalena, CEP: 50750-390, Pernambuco.
A cobertura da assistência médica, hospitalar, odontológica é disponibilizada através da sua rede credenciada na Região Metropolitana do Recife, e abrangência nacional através do Contrato de Reciprocidade com CASSI e UNIMED em todos os Estados do Brasil.
Objetivando e visando a excelência no atendimento aos seus beneficiários, a autogestão em saúde tem destacado os seus valores organizacionais através da sua missão, visão e valores, ou seja, a seu objetivo é “prestar aos seus associados, devidamente inscritos e aceitos, a assistência médico-hospitalar e odontológica visando à prevenção da doença, a recuperação e a manutenção da saúde, sob a modalidade de autogestão, mediante a cobertura ou o ressarcimento parcial ou integral de despesas médico, hospitalares, ambulatoriais, odontológicas, meios de diagnóstico, obstetrícia e outros, nos termos aqui estabelecidos e na forma da Lei nº 9656/98 e sua regulamentação, em especial o Rol de Procedimentos adotados pela ANS”. (CAIXA…, 2010).
Das suas fontes de custeio e patrimônio, conforme o seu Estatuto no Art. 6º. “Constituem receitas da CAMPE: a) contribuições mensais efetuadas pelos associados, bem como oriundas de convênios com outras entidades; b) valores relativos em procedimentos pagos pelos associados, de acordo à coparticipação com as coberturas estabelecidas em regulamentos específicos; c) rendas provenientes de aplicações financeiras e outros investimentos; d) alienação de bens móveis e imóveis e suas rendas; e) doações, subvenções, legados e rendas extraordinárias não previstas nos incisos precedentes, de pessoas físicas ou jurídicas; f) outras receitas de qualquer natureza não vedadas em lei”. (CAIXA…, 2010).
O seu quadro de associados é composto por magistrados ativos e aposentados da magistratura pernambucana e seus dependentes.
A sua composição e as suas atividades administrativas, técnicas, fiscais e sociais são compostas por Assembleia Geral, Diretoria e Conselho Fiscal. A diretoria é composta por três diretores, sendo um administrativo e dois adjuntos, que são magistrados, nomeados pelo presidente da Associação dos Magistrados do Estado de Pernambuco – AMEPE, sem qualquer remuneração. Auxiliam a diretoria um gerente administrativo e dois coordenadores, sendo um médico e um odontólogo, cada qual com competência estabelecida em Regulamento CAMPE.
A contribuição mensal do plano de saúde CAMPE é reajustada no período de 12 (doze) meses, com base no índice estabelecido pela ANS referente aos planos coletivos e individuais, e distribuídos em 10 (dez) faixas etárias conforme determinação da ANS: 1) 0 (zero) a 18 (dezoito) anos; 2) 19 (dezenove) a 23 (vinte e três) anos; 3) 24 (vinte e quatro) a 28 (vinte e oito) anos; 4) 29 (vinte e nove) a 33 (trinta e três) anos; 5) 34 (trinta e quatro) a 38 (trinta e oito) anos; 6) 39 (trinta e nove) a 43 (quarenta e três) anos; 7) 44 (quarenta e quatro) a 48 (quarenta e oito) anos; 8) 49 (quarenta e nove) a 53 (cinquenta e três) anos; 9) 54 (cinquenta e quatro) a 58 (cinquenta e oito) anos; 10) 59 (cinquenta e nove) anos ou mais.
O plano de saúde CAMPE com cobertura hospitalar, ambulatorial e odontológica, prestada assistência Odontológica na sede da CAMPE, ofertando as seguintes especialidades: odontopediatria, odontologia preventiva, dentística restauradora, endodontia, periodontia e cirurgia oral menor. Os procedimentos das especialidades ortodontia, prótese e implantodontia, assim como estética, são cobrados os custos com dos materiais especializados, tendo estes procedimentos como estéticos e sem cobertura pela ANS.
Atualmente a CAMPE é destaque como uma autogestão em saúde com premiação pela Agência Nacional de Saúde (ANS) pela excelente nota obtida no IDSS (Índice de Desempenho da Saúde Suplementar), esse indicador é divulgado anualmente e compõe algumas perspectivas para enquadramento das operadoras de saúde, tendo a avaliação e como critérios: a qualidade do atendimento aos beneficiários, a cobertura assistencial, os aspectos regulatórios dentre outros que possibilitam a premiação. Atualmente, a CAMPE apresenta a referida premiação e equilíbrio financeiro, excelência na prestação dos serviços de saúde e sustentabilidade.
2.2 PANDEMIA E COVID-19
Desde a emergência, na China, em dezembro de 2019, do novo coronavírus (SARS-CoV-2), responsável pela pandemia da COVID-19, a humanidade tem enfrentado uma grave crise sanitária global. Novos e numerosos casos surgiram rapidamente em países asiáticos, tais como Tailândia, Japão, Coreia do Sul e Singapura, seguindo para a Europa e demais continentes, o que levou a Organização Mundial de Saúde (OMS) a decretar uma Emergência de Saúde Pública de Importância Internacional, em 30 de janeiro de 2020 e uma pandemia no dia 11 de março de 2020. (GENEBRA, 2020).
Conforme as notificações da COVID-19 e pandemia mundial o Brasil baixou a Portaria nº 188, de 3 de fevereiro de 2020, onde declara emergência em Saúde Pública de importância Nacional (ESPIN) em decorrência da Infecção Humana pelo novo Coronavírus (2019-nCoV), conforme a Portaria MS/GM nº 188, de 3 de fevereiro de 2020. (BRASIL. 2020b).
No Brasil, o primeiro caso de COVID-19 foi confirmado em 26 de fevereiro de 2020. Em 3 de março, havia 488 casos suspeitos notificados, 2 confirmados e 240 descartados no país, sem evidência de transmissão local. Os dois primeiros casos confirmados eram de indivíduos do sexo masculino, residentes na cidade de São Paulo, SP, que haviam regressado de viagem à Itália. No Brasil, o primeiro caso de COVID-19 foi confirmado em 26 de fevereiro de 2020. Em 3 de março, havia 488 casos suspeitos notificados, 2 confirmados e 240 descartados no país, sem evidência de transmissão local. Os dois primeiros casos confirmados eram de indivíduos do sexo masculino, residentes na cidade de São Paulo, SP, que haviam regressado de viagem à Itália. (CRODA, 2020).
Reis, Brogrin e Bueno (2020) relatam que a COVID-19 é constituída de um complexo conjunto de características epidemiológicas apresentando uma série de desafios para controle. Os sintomas mais comuns são febres, cansaço e tosse seca, dores em alguns casos, congestão nasal, dor de cabeça, conjuntivite, dor de garganta, diarreia, perda de paladar ou olfato, erupção cutânea ou descoloração dos dedos das mãos ou dos pés. Esses sintomas podem se manifestar de forma leve e começam gradualmente, podendo atingir estágios irreversíveis culminando em óbito. Como a modelagem matemática de doenças infecciosas é antiga e remonta os estudos de Daniel Bernoulli na análise da varíola em 1760. Modelos epidemiológicos compartimentais tem sido utilizado e proposto para uma compreensão de como o SARS-CoV-2 é transmitido em diferentes ambientes ou categorias disjuntas de densidades de indivíduos. Esses dados são essenciais para orientação de intervenções presentes e futuras, levando em conta isolamento social, quarentena, interações entre as diversas categorias, a importância das infecções não documentadas, o papel da mobilidade na propagação precoce da doença e o potencial de rastreamento de contato como solução. No estudo efetuado por Reis, Brogin e Bueno (2020), utilizando uma dinâmica SIR para análise epidêmica do COVID-19, mostrou-se que o número de infectados atingiu um pico após aproximadamente 5,5 meses pós o início da pandemia no Brasil, atingindo cerca de 2,5% da população. (LESSA, 2021, p. 24).
A Lei nº 13.979, de 6 de Fevereiro de 2020, dispõe sobre as medidas para enfrentamento da emergência de saúde pública de importância internacional decorrente do coronavírus responsável pelo surto de 2019, decreta; isolamento:
Separação de pessoas doentes ou contaminadas, ou de bagagens, meios de transporte, mercadorias ou encomendas postais afetadas, de outros, de maneira a evitar a contaminação ou a propagação do coronavírus; – quarentena: restrição de atividades ou separação de pessoas suspeitas de contaminação das pessoas que não estejam doentes, ou de bagagens, contêineres, animais, meios de transporte ou mercadorias suspeitos de contaminação, de maneira a evitar a possível contaminação ou a propagação do coronavírus. – determinação de realização compulsória (obrigatória) de: – exames médicos; – testes laboratoriais; – coleta de amostras clínicas; – vacinação e outras medidas profiláticas; ou – tratamentos médicos específicos; – estudo ou investigação epidemiológica; – exumação, necropsia, cremação e manejo de cadáver; – restrição excepcional e temporária de entrada e saída do País, conforme recomendação técnica e fundamentada da Agência Nacional de Vigilância Sanitária (ANVISA), por rodovias, portos ou aeroportos; – restrição excepcional e temporária, conforme recomendação técnica e fundamentada da Agência Nacional de Vigilância Sanitária, por rodovias, portos ou aeroportos de: – entrada e saída do País; – locomoção interestadual e intermunicipal; – requisição de bens e serviços de pessoas naturais e jurídicas, hipótese em que será garantido o pagamento posterior de indenização justa; – autorização excepcional e temporária para a importação de produtos sujeitos à vigilância sanitária sem registro na ANVISA, desde que registrados por autoridade sanitária estrangeira e previstos em ato do Ministério da Saúde. (BRASIL, 2020c).
Diante do cenário mundial acerca da doença, observamos que o sistema de saúde iniciou uma grande e significante batalha no diagnóstico e levantamento dos dados que contribuíram na diminuição de mortes. Apesar das incertezas e complexidade atribuídas à doença, podemos afirmar que os desafios regulatórios no mercado de saúde suplementar foram marcantes no início da pandemia, e na atualidade, é sem dúvida um processo ainda em discussão, uma vez que nos deparamos com os impactos causados na assistência da saúde no Brasil.
2.3 AGÊNCIA NACIONAL DE SAÚDE SUPLEMENTAR – ANS, REGULAMENTAÇÕES, PRESTAÇÃO DE SERVIÇOS DE SAÚDE E SUSTENTABILIDADE DA SAÚDE PRIVADA
A ANS foi criada pela medida provisória n.º 2.012, de 30 de dezembro de 1999, posteriormente convertida na Lei n.º 9.961, de 28 de janeiro de 2000. Entre as principais atribuições da ANS, estão: propor normas para registro de planos produtos; definir regras de ressarcimento ao SUS; estabelecer indicadores de qualidade e de cobertura em assistência à saúde; autorizar reajustes, ouvido o Ministério da Fazenda, e fiscalizar as atividades das operadoras. Para regular o setor, a ANS lança mão de diversos instrumentos legais, como as resoluções normativas (RNs), as resoluções de diretoria colegiada (RDCs), as resoluções operacionais (ROs) e as instruções normativas (INs). (BRASIL, 2000).
A estruturação do sistema de saúde suplementar nos moldes atuais começou com as determinações específicas da Lei nº 9.656/1998 e com a posterior criação da Agência Nacional de Saúde Suplementar (ANS) (Lei nº 9.961/2000). O objetivo sempre foi estabelecer normas para essa área que tem como característica a complexidade nos negócios jurídicos de diversas espécies (coligados ou não) envolvendo os agentes da cadeia de fornecimento e destes com os consumidores. Em especial, têm-se contratos das operadoras com – fornecedores de produtos, no caso, de remédios, órteses, próteses e outros materiais especiais (OPM ou OPME); – envolvendo os reais prestadores diretos dos serviços (médicos, hospitais, clínicas, laboratórios etc.); – os destinatários finais dos serviços, no caso os consumidores (standards e/ou equiparados).(IVAN PRUX, 2020).
Além de possibilitar a organização do setor, a Lei 9.656 e normativos subsequentes editados pela Agência Nacional de Saúde Suplementar (ANS), criada no ano 2000, estabeleceram obrigações de atendimento aos usuários de planos de saúde, assegurando a proteção aos direitos e evitando práticas abusivas por parte das operadoras. De lá para cá, o setor cresceu e hoje é responsável pelo atendimento de mais de 48,1 milhões de beneficiários que contam com plano de assistência médica e de 27,6 milhões que possuem planos exclusivamente odontológicos. (BRASIL, 2021d).
A implementação da Resolução Normativa (RN) n.º 465, de 24 de fevereiro de 2021, onde atualiza o Rol de Procedimentos e Eventos em Saúde que estabelece a cobertura assistencial obrigatória a ser garantida nos planos privados de assistência à saúde contratados a partir de 1º de janeiro de 1999 e naqueles adaptados conforme previsto no artigo 35 da Lei n.º 9.656, de 3 de junho de 1998, pois torna-se basilar e elenca todos os eventos obrigatórios na saúde suplementar. (BRASIL, 2021e).
A partir do prisma inicial da normatização do setor de saúde privado, é importante observar que à ANS exerce papel importante não apenas para conferir a legitimidade dos planos de saúde, mas também para aprimorar a qualidade dos serviços e assistência à saúde ofertada.
Traz-se à baila que este rol é publicado periodicamente, definindo a cobertura obrigatória dos planos de saúde. Sua elaboração é realizada com a contribuição de representantes técnicos em vários seguimentos, com base em estudos com evidências científicas atuais de segurança, de eficácia, de efetividade, de acurácia e de custo-efetividade das intervenções. Isso para garantir que os planos de saúde sejam adequados às necessidades dos consumidores, como no caso atual em que a sociedade tem enfrentado um período de pandemia e necessitam de exames e tratamento relacionados ao COVID-19. (PUGLIA; OLIVEIRA, 2020).
Entende-se que os pilares acerca da regulamentação da saúde são as leis e regulamentos e que por sua vez diante da fase pandêmica em questão foram necessárias mais regulamentações para controle da saúde pública e privada no país. Todo regime de acumulação/socioeconômico se caracteriza pela forma particular que adquirem os desequilíbrios econômicos e os conflitos sociais (LIPIETZ, 1993). Busca-se, assim, a presença de uma política de regulação econômica social sustentada no papel disciplinador da intervenção estatal sobre interesses econômicos privados, de modo a estabilizar a economia e prevenir conflitos sociais antagônicos. Esta, por sua vez, comporta regulamentações direcionadas a questões específicas do campo das políticas públicas, de modo que as instituições estatais zelem pela defesa dos interesses públicos sobre os privados. (GERSCHMAN, 2012).
A discussão acerca do poder normativo da ANS é bastante destacada na sociedade, na realidade à Agência foi criada visando à defesa do interesse público na saúde suplementar. Os desafios regulatórios são inúmeros diante da complexa conjuntura econômica e social. Nesse contexto e diante da crescente demanda dos serviços de saúde abriu novos debates, decisões e revisões de regras já estabelecidas pela ANS, como: reajustes dos preços nos planos de saúde coletivos e individuais, a incorporação e ampliação de novos exames e demais coberturas no rol de procedimentos.
Diante da regulação da ANS, e segundo, Gerschman (2012), a incorporação da Teoria da Regulação teve por função considerar um certo tipo de comportamento econômico dos grupos ou indivíduos em questão. Trata-se de um processo de transmutação dos direitos individuais em direitos coletivos, que está bastante presente em vários setores do direito trabalhista, comercial e administrativo. Mas, na realidade, a adesão a um conjunto comum de normas jurídicas e econômicas constitui apenas um dos princípios definidores de uma forma institucional. Os outros dois são representados pela restrição privada ou estatal e pelo contrato individual e coletivo. Por se tratar de planos privados de saúde, cumpre não separar a operação mercantil da prestação – afinal trata-se de um setor privado da economia. Contudo, não se deveria admitir a prevalência, muito menos a exclusividade, dessa dimensão. Se isso ocorre, as grandes operadoras arrogam-se a ocupação do lugar regulatório que pertence, de direito, à ANS. É atribuição desta agir de maneira a criar normas de acreditamento que obedeçam tanto à saúde mercantil quanto à própria natureza do contrato entre operadoras e prestadores. Devem-se respeitar as exigências de natureza específica, assim como as relativas à qualidade dos serviços prestados.
Ivan Prux (2020), entende que sob o ponto de vista jurídico, desde o primeiro momento se enfatiza que deve haver a preocupação com solução justa para essas situações ensejadoras de reclamações, sejam as centradas nos direitos dos usuários, em especial, os de personalidade, sejam as relacionadas à manutenção da viabilidade empresarial e sustentabilidade do setor no sentido macro. A ser caracterizadamente intervencionista o modelo brasileiro de regulação. O teor da Lei nº 9656/98 demonstra isso, pois prevê para a Agência Nacional de Saúde Suplementar, competência para editar normas e efetivar fiscalizações quanto a: – contratos das operadoras com consumidores e com prestadores diretos dos serviços (§ 1º, do art. 1º), inclusive, quer se referiram a produtos ou serviços, com o poder de fixar para essas contratações, quais conteúdos são obrigatórios e quais são vedados; – obtenção de autorização para comercialização dos produtos/serviços por parte da fornecedora (art. 9º); – impedimento de que a operadora tenha outra atividade, assim como exigências relacionadas a demonstrações financeiras e contínua remessa de informações relativas às suas atividades (art. 25); – fiscalização do cumprimento de obrigações, com a possibilidade de sancionar a operadora com aplicação de elevadas multas (art. 27); – em constatado recorrente inadimplemento de deveres por parte da fornecedora, afastar sua diretoria, instalando regime de direção fiscal ou técnica, sendo que, em casos mais graves, como alternativa derradeira que afeta terrivelmente a operadora e seus contratantes consumidores, determinar a alienação da carteira ou a liquidação extrajudicial (art. 24).
Para nós, como já foi expresso por Falk (1979), a definição de qualidade para a área de saúde seria, de fato, igual àquela de qualidade em termos gerais, ou seja, qualidade é o “grau de conformidade entre certas características essenciais do serviço ou atendimento e os seus padrões preestabelecidos”. O que difere é apenas uma questão de características e padrões. E sendo assim, qualidade, para ser objetiva, precisa ser mensurável. Qualidade não é estática, nem uma questão de existir ou não existir. Se qualidade é mensurável, deve ser expressa em termos de uma escala, contra qual um produto ou serviço possa ser comparado, indicando a sua posição entre o mínimo e o máximo – mas sempre em termos dos padrões estabelecidos para aquele momento. (FALK; XAVIER,1998).
Conforme ressaltado pelos autores citados e observado, é possível observar viés crítico acerca da prática regulatória entre a Agência Nacional de Saúde Suplementar e as operadoras de saúde. A discussão elenca vários atores envolvidos, ou seja, a sociedade civil e os agentes regulados. O órgão regulador da saúde, objetivando o caráter participativo da sociedade e o fortalecimento do diálogo, e defesa na qualidade da assistência à saúde, realiza consultas públicas, cuja prática foca o caráter participativo da sociedade civil.
É um grande desafio analisar o impacto regulatório na saúde suplementar no Brasil meio a uma crise econômica, política e social na qual estamos enfrentando, e a sustentabilidade deste segmento da saúde. Seria importante elencar inúmeras investigações dos problemas regulatórios, como também mapear o mercado de saúde como um todo, buscando assimetria nas informações e dos dados. O funcionamento e continuidade da assistência à saúde através das operadoras de saúde é entender que esse mercado opera com vários riscos, seja através dos custos incorridos, imprevisibilidade das despesas pois a precificação acaba causando enorme risco financeiro.
2.4 CUSTOS E DEMANDAS NAS OPERADORAS DE SAÚDE
Considerando atualmente os custos e as demandas nas operadoras de saúde como um grande desafio acerca da sustentabilidade, existe um fator importante a ser destacado que é a edição da nova Lei nº. 14.307, de 3 de março de 2022, alterando a Lei nº. 9.656, de 1998, e incorporando novas tecnologias, novos procedimentos de alta complexidade, transplantes e medicamentos que antes não constavam no rol de procedimentos da ANS. Vale ressaltar que na nova lei determina o rol de procedimentos e eventos em saúde como taxativo, ou seja, deverá observar os requisitos previstos, onde o plano de saúde não é obrigado a arcar com os tratamentos e procedimentos não constantes no rol da ANS. (BRASIL, 2022).
Diante das discussões pautadas no tocante as coberturas de saúde, é comum e uma realidade nas autogestões de saúde, os inúmeros processos judiciais contra as operadoras de saúde, tendo assim as decisões judiciais nas quais determinam a utilização de procedimentos não elencados pelo rol de procedimentos da ANS, causando assim distorções aos contratos de prestação de serviços firmados entre as operadoras e seus beneficiários. Entende-se a partir dessa premissa, o descumprimento contratual de igualdade entre as partes.
É importante ressaltar que é de grande importância o cumprimento dos contratos, uma vez que a previsibilidade das coberturas de saúde é balizador das receitas e despesas dos planos de saúde, pois o seu descumprimento impacta diretamente nos custos da assistência à saúde. Segundo Silva (2017, p. 168):
Pelos juízos de coberturas que não têm amparo na legislação vigente geram, muitas vezes, externalidades positivas para os consumidores e negativas para as operadoras de planos privados de assistência à saúde, resultando em distorções nos custos dos planos e, principalmente, nos seus cálculos e estudos atuariais, impondo o oferecimento ao mercado de planos mais caros, que acabam restringindo o acesso de muitos consumidores a este mercado.
As organizações que atuam na área de saúde, com o crescimento e aprimoramento desta área também tiveram a necessidade de se aprimorar e acompanhar o desenvolvimento técnico e tecnológico. Essa mudança impulsionou o aumento dos custos, gerando a necessidade dos gestores de saúde do conhecimento, controle e redução dos seus custos, sem, contudo, alterar a qualidade dos serviços prestados. Essa mudança de postura administrativa dos gestores de saúde acarretou em um aumento dos estudos acadêmicos sobre economia em saúde. (CAVALCANTI, et al. 2011).
Sabemos que os custos na saúde é uma realidade que ainda estamos vivenciando, e que teve seu auge no início e meio do período pandêmico, tendo impactado de forma significativa os serviços de saúde como um todo.
De acordo com a Agência Nacional de Saúde (2021), a proporção de leitos alocados para atendimento à COVID-19 nos hospitais da amostra de operadoras segue a tendência de queda que vem se observando desde abril de 2021, atingindo patamar inferior ao observado em outubro de 2020, quando teve início a segunda onda da pandemia. A taxa mensal geral de ocupação de leitos, que engloba tanto atendimento à COVID-19 como demais procedimentos, ficou em 72% em outubro, atingindo o mesmo patamar observado em outubro de 2019 (pré-pandemia). Já a ocupação de leitos comuns e de UTI para casos de COVID-19 apresentou queda significativa, enquanto a ocupação de leitos para demais procedimentos manteve estabilidade. A nova edição do Boletim destaca, ainda, que 7 operadoras da amostra informaram ter zerado os leitos alocados para COVID-19. (BRASIL, 2021g).
Em maio, a taxa mensal geral de ocupação de leitos – que engloba leitos comuns e UTI – sofreu leve aumento em relação a abril, passando de 72% para 74%, mas ficou abaixo dos 76% observados em maio de 2019 (período pré-pandemia). Já a taxa de ocupação de leitos para Covid-19 manteve-se estável em comparação a abril (passando de 72% para 73%), assim como a taxa de leitos para outros procedimentos, que variou de 73% para 74%. A quantidade de consultas em pronto-socorro que não geraram internações foi maior em relação a abril, mas continua abaixo do observado antes do início da pandemia. A procura por exames e terapias eletivas (Serviços de Apoio Diagnóstico Terapêutico – SADT) manteve-se em patamar semelhante ao verificado em maio de 2019. De maneira geral, o Boletim aponta que nos primeiros meses de 2021 não houve um aumento de utilização de serviços de saúde no comparativo com 2019 (pré-pandemia). Os números seguem no mesmo patamar (no caso de exames e terapias eletivas) ou em patamar inferior (no caso de internações e atendimentos em pronto-socorro). (BRASIL, 2021g).
3 PROCEDIMENTOS METODOLÓGICOS
A presente dissertação trata-se de um estudo quase-experimental via analise de séries temporais para descrição acerca de uma autogestão em saúde suplementar, tendo a regulação da Agência Nacional de Saúde Suplementar (ANS). Na análise foi utilizada a abordagem quantitativa e descritiva, através da coleta de dados de fontes secundárias.
3.1 TIPO DE ESTUDO
Trata-se de um estudo de caso, no qual examinou as diversas dimensões do universo da autogestão em saúde privada e as normatizações do órgão regulador de assistência à saúde, assim como analisou os gastos em relação aos procedimentos médicos, hospitalares e ambulatoriais. Identificou quais os impactos observados no plano de saúde, a partir da análise dos custos, demandas e perfil dos beneficiários no período antes e durante a COVID-19, nos anos de 2019 a 2021, tendo como balizador a regulação da Agência Nacional de Saúde Suplementar.
3.2 COLETA DE DADOS
As variáveis selecionadas para a coleta de dados foram obtidas segundo o banco de dados secundários do plano de saúde da magistratura pernambucana (CAMPE), onde se encontram o registro de todos os beneficiários. A partir da população feminina e masculina dos indivíduos do plano de saúde no período de 2019, 2020 e 2021 foram coletadas informações de procedimentos médicos, hospitalares e ambulatoriais referentes aos atendimentos dos beneficiários titulares e dependentes do plano de saúde.
3.3 AMOSTRA
Foram utilizados os dados totais do quantitativo de algumas especialidades médicas utilizadas pelos beneficiários da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE).
3.4 PROCESSAMENTO E ANÁLISE DOS DADOS
Foram trabalhados os quantitativos de alguns procedimentos de saúde utilizados pelos beneficiários do plano de saúde nos anos de 2019, 2020 e 2021.
Os dados existentes no banco de dados foram coletados a partir do sistema operacional SOLUS e foram exportados para o Microsoft Excel 2019, onde foi realizado o pré-processamento dos dados. Após este procedimento foi utilizado o software estatístico SPSS 19, para assim executar as técnicas de estatísticas descritivas e inferências em relação às características de todos os beneficiários do plano de saúde da magistratura pernambucana, CAMPE.
Para a análise dos dados coletados foram aplicadas as tendências e análises descritivas e inferenciais, onde foram tabuladas as frequências das variáveis sociodemográficas como: sexo, idade, e realizadas comparações dos custos no período anterior e durante a COVID-19 que emergiu durante o processo.
Os dados foram analisados a partir das variáveis e gastos, segundo a distribuição por faixa etária a partir de: 0 a 18 anos; 19 a 23 anos; 24 a 28 anos; 29 a 33 anos; 34 a 38 anos; 39 a 43 anos; 44 a 48 anos; 49 a 53 anos; 54 a 58 anos; e 59 anos ou mais, por sexo, natureza dos gastos e especialidades médicas relacionadas.
As análises descritivas foram apresentadas por meio de gráficos e tabelas em relação aos resultados obtidos anualmente.
3.5 POPULAÇÃO DO ESTUDO
O local de estudo analisado foi o plano de saúde privado da magistratura pernambucana a Caixa de Assistência dos Magistrados de Pernambuco (CAMPE). A população incluiu todos os beneficiários titulares e dependentes do sexo feminino e masculino.
3.6 PERÍODO DO ESTUDO
O período do estudo atendeu o intervalo de tempo a partir do mês janeiro até dezembro dos anos de 2019, 2020 e 2021, tendo sido apurados todos os dados e discussões dos resultados para defesa final do Mestrado Profissional em Gestão Empresarial.
4 RESULTADOS
O estudo realizado procurou identificar o impacto da pandemia da COVID-19 no plano de saúde da magistratura pernambucana (CAMPE) a partir dos dados dos beneficiários (total e por grupo etário) quantidade e demanda das especialidades médicas, hospitalares e ambulatoriais mais utilizadas, e com base comparativados custos totais demonstrados através das tabelas e gráficos nos anos de 2019 (pré-pandemia), 2020 e 2021.
4.1 RELAÇÃO DO NÚMERO DE BENEFICIÁRIOS CONFORME SEXO NOS ANOS DE 2019, 2020 E 2021
Tabela 2. Relação do número de beneficiários da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) conforme sexo nos anos de 2019, 2020 e 2021.
SEXO 2019 2020 2021 n % n % n % Masculino 1.096 48,1 1.098 47,6 1.071 47,2 Feminino 1.182 51,9 1.208 52,4 1.196 52,8 TOTAL 2.278 100 2.306 100 2.267 100
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE)
Em relação ao número total e sexo dos beneficiários do plano de saúde da magistratura pernambucana (CAMPE) no período estudado, a Tabela 2 demonstra que houve um pequeno crescimento no quantitativo de beneficiários do sexo masculino e feminino, no primeiro ano da pandemia (2020), embora o número de beneficiários feminino tenha crescido em uma escala maior que o masculino.
Vale destacar, porém, que ambos os grupos voltaram a diminuir no ano seguinte da crise. Em resumo geral, o grupo de beneficiários masculino diminuiu em 25 beneficiários no segundo ano de crise em relação ao ano base do estudo (2019), enquanto o grupo feminino demonstra um saldo positivo de 14 beneficiários em relação ao ano base.
Em resumo, no plano de saúde da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) foi registrada a diminuição de 11 beneficiários com o impacto da pandemia do vírus COVID-19 nos anos analisados. Se o segundo ano tivesse a mesma percentagem de crescimento ocorrido em 2019 no ano de 2020, haveria um aumento no quantitativo de 2.331 beneficiários. Nesse caso, seguindo a percentagem, pode-se afirmar que houve um decréscimo de 64 beneficiários devido à influência da pandemia.
4.2 NÚMERO DE BENEFICIÁRIOS CONFORME SEXO FEMININO E MASCULINO, NOS ANOS DE 2019 A 2021
Gráfico 1. Número de beneficiários da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) conforme sexo feminino e masculino, nos anos de 2019 a 2021.
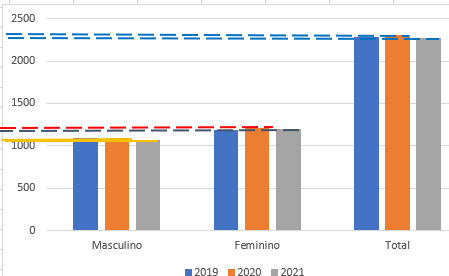
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE).
A leitura do Gráfico 1 demonstra bem esta pequena alteração ocorrida no quadro de beneficiários do plano de saúde. Portanto, o decréscimo foi pequeno, provavelmente devido a diversos fatores condizentes com a conjuntura da pandemia e que influenciaram diretamente no quantitativo de beneficiários.
4.3 DISTRIBUIÇÃO DO PERFIL GERAL DOS BENEFICIÁRIOS POR SEXO EM RELAÇÃO À FAIXA ETÁRIA
Tabela 3. Distribuição do perfil geral dos beneficiários da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) por sexo em relação à faixa etária, Pernambuco, Brasil.
Faixa Etária 2019 2020 2021 Valor-p Teste Masculino Feminino Masculino Feminino Masculino Feminino n % n % n % n % n % n % χ² 0 a 18 291 26,6 279 23,6 290 26,4 279 23,1 279 26,1 266 22,2 0,700 19 a 23 66 6,0 64 5,4 66 6,0 67 5,5 60 5,6 62 5,2 0,777 24 a 28 63 5,7 70 5,9 57 5,2 77 6,4 60 5,6 82 6,9 0,8365 29 a 33 66 6,0 85 7,2 64 5,8 76 6,3 57 5,3 76 6,4 0,558 34 a 38 89 8,1 112 9,5 87 7,9 113 9,4 87 8,1 100 8,4 0,732 39 a 43 90 8,2 111 9,4 90 8,2 112 9,3 81 7,6 119 9,9 0,995 44 a 48 70 6,4 91 7,7 78 7,1 109 9,0 83 7,7 112 9,4 0,175 49 a 53 78 7,1 77 6,5 77 7,0 68 5,6 70 6,5 63 5,3 0,431 54 a 58 81 7,4 80 6,8 81 7,4 86 7,1 75 7,0 79 6,6 0,768 59 202 18,4 213 18,0 208 18,9 221 18,3 219 20,4 237 19,8 0,367 Total 1096 100,0 1182 100,0 1098 100,0 1208 100,0 1071 100,0 1196 100,0 –
Fonte: Elaboração própria, com dados do sistema operacional SOLUS (CAMPE).
A Tabela 3 apresenta a distribuição do perfil dos beneficiários da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE), antes da pandemia, representado pelo ano de 2019, e durante a pandemia nos anos de 2020 e 2021.
Por meio de uma análise descritiva dos dados é possível identificar que a faixa etária de 0 a 18 anos é a que possui maior frequência ao longo dos anos, ou seja, é a classe de idade com o maior número de beneficiários.
A diferença do quantitativo dos beneficiários, seja do sexo masculino ou feminino ao longo dos anos, foi investigada por meio do teste qui-quadrado, que compara as frequências observadas do número de usuários do plano de saúde sinalizando para este estudo que as frequências são estatisticamente iguais, portanto, não existem diferenças significativas no número de beneficiários nos anos de 2019 a 2021 em relação às faixas etárias determinadas pela ANS.
Informar que não existem diferenças significativas, é assegurar diante dos dados que as diferenças do quantitativo de usuários nas diferentes faixas etárias são pequenas nos anos de 2019 a 2020.
Após aplicar o teste qui-quadrado, realizou-se a AC (Análise de Correspondência) múltipla dos dados, uma técnica descritiva e exploratória que forma grupos/conjuntos de categorias de acordo com a proximidade das informações, neste caso as frequências observadas.
Quatro grupos foram identificados por meio da AC (Análise de Correspondência) analisando o ano de 2019, observa-se que os maiores percentuais estão associados ao sexo feminino nas seguintes faixas etárias de 29 a 33 anos (7,2%), 34 a 38 anos (9,5%) e 39 a 43 anos (9,4%) em relação ao sexo masculino que apresentou uma diferença de (-1,2%), (-1,4%) e (-1,2%) respectivamente, para estas mesmas faixas. No ano de 2020 ambos os sexos (feminino e masculino) apresentaram maiores percentuais em relação aos anos de 2019 e 2021.
4.4 GRUPOS DE CATEGORIAS DO NÚMERO DE BENEFICIÁRIOS EM RELAÇÃO À FAIXA ETÁRIA
Figura 1. Grupos de categorias do número de beneficiários da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) em relação à faixa etária, Pernambuco, Brasil.
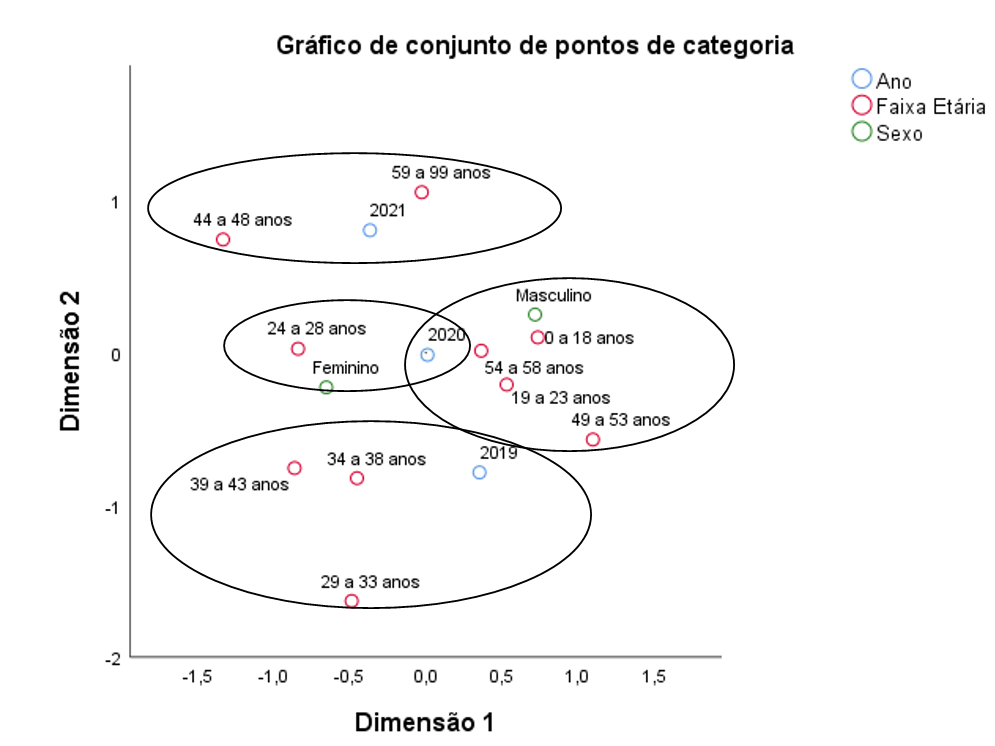
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE).
O primeiro ano de pandemia da COVID-19 (2020) foi o ano em que os beneficiários utilizaram com maior frequência o plano de saúde em todas as especialidades oferecidas, uma vez que as apresentações dos sintomas de gripe os conduziam a procura dos atendimentos médicos, hospitalares, e a utilização da rede laboratorial para realização de exames e tratamentos na busca de minimizar os prejuízos causados pelo vírus da COVID-19 na sua saúde.
Os beneficiários que mais utilizaram o plano de saúde foram os mais jovens com idade de 0 a 18 anos, do sexo masculino, e os do sexo feminino, com as faixas de 24 a 28 anos foram as que apresentaram maiores percentuais no ano de 2020.
O ano de 2021 é o ano que apresenta uma queda no número de beneficiários em relação ao período pré-pandemia e durante a pandemia. Neste ano, a utilização caiu devido ao número de mortes causadas pelo vírus, assim como a minimização na procura de algumas das especialidades médicas oferecidas pelo plano, uma vez que a vacina contribuiu positivamente na saúde dos beneficiários.
Através dessa análise fica evidenciado estatisticamente que os maiores percentuais de utilização são distribuídos entre os beneficiários na faixa etária de 0 a 18 anos e na faixa etária igual ou maior a 59 anos de idade.
No entanto percebe-se que a utilização do plano de saúde na faixa etária menor a partir dos primeiros anos de vida, e na faixa etária maior representa uma maior assistência dos serviços de saúde contribuindo assim para longevidade dos beneficiários e sendo primordial na prestação e promoção à saúde de todos.
4.5 DENDROGRAMA DO NÚMERO DE BENEFICIÁRIOS EM RELAÇÃO À FAIXA ETÁRIA
Figura 2. Dendrograma do número de beneficiários da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) em relação à faixa etária, Pernambuco, Brasil.
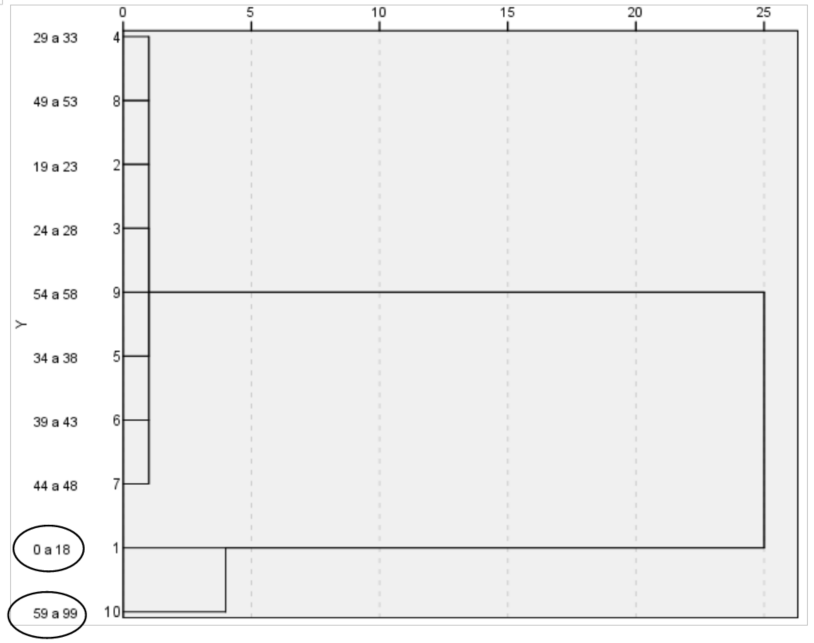
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE).
A fim de corroborar ainda mais com a investigação dessas duas faixas etárias que mais se destacam ao longo do estudo, sendo elas as idades de 0 a 18 anos e maior ou igual a 59 anos, aplicou-se a análise de agrupamento hierárquico utilizando o método da ligação média, com a métrica euclidiana para evidenciar estas diferenças entre as demais idades dos beneficiários por ano (antes e durante a pandemia, no período de 2019 a 2021).
No entanto, observa-se no Dendrograma que as faixas etárias de 0 a 18 e a partir de 59 se destacam em relação às demais faixas formando um grupo de maior quantitativo de usuários do plano de saúde da magistratura pernambucana e seus dependentes.
4.6 DISTRIBUIÇÃO DOS BENEFICIÁRIOS CONFORME IDADE E SEXO
O Gráfico 2 abaixo, demonstra bem a diferença dos grupos etários, tanto no grupo masculino como no grupo feminino. Observa-se que houve uma diminuição do número de beneficiários do grupo de 0 a 18 anos, de ambos os sexos no decorrer do período estudado, em contraste ao grupo a partir de 59 anos. Nesse último grupo, observa-se um crescente aumento do número de beneficiários onde havia uma concentração maior de mulheres de que homens. Isto provavelmente está de acordo com a ameaça relatada da pandemia que as crianças estavam menos propensas a adoecer e também a doença com altos índices de fatalidade para o grupo de maior idade.
Gráfico 2. Distribuição dos beneficiários da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE), conforme idade e sexo nos anos 2019 a 2021.
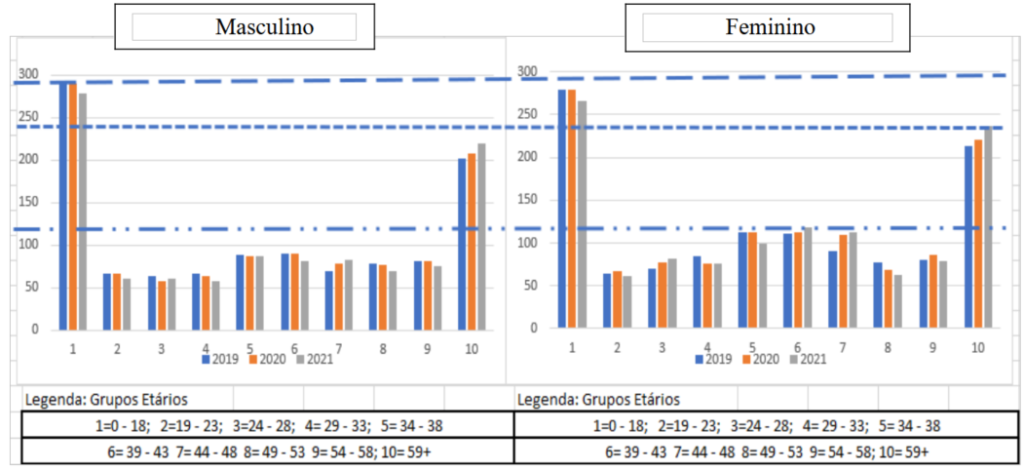
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE)
Também no Gráfico 2 verifica-se a concentração do número de beneficiários femininos nos grupos etários de 34 a 38 anos de idade (faixas 5, 6 e 7) e dos grupos de 34 a 43 anos de idade no grupo masculino (faixas 5 e 6 do Gráfico). Sem falar do grupo dos mais idosos que já foi tratado acima, outra diferença observada no Gráfico 2 é que o número de beneficiários tende a diminuir no tempo da pandemia, com exceção da faixa 7 de 44 a 48 anos de idade no caso dos homens (que cresceu), e nos grupos femininos de 24 a 28 anos e de 39 a 48 anos de idade.
4.7 DISTRIBUIÇÃO E UTILIZAÇÃO NAS ESPECIALIDADES MÉDICAS, HOSPITALARES E LABORATORIAIS
Para detalhar as demandas das principais especialidades utilizadas pelos beneficiários do plano de saúde, antes e durante a pandemia, no período de 2019 a 2021, analisou-se o quantitativo utilizado nas sete (7) especialidades mais procuradas dentre as demais oferecidas pela operadora.
Tabela 4. Distribuição e utilização nas especialidades médicas, hospitalares e laboratoriais da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) de 2019 a 2021.
ESPECIALIDADES 2019 2020 2021 Valor-p teste n % n % N % χ² Clínica Médica 3.743 22,11 2.693 20,96 3508 20,45 <0,001 Oftalmologia 2.559 15,12 1.758 13,68 2.331 13,59 <0,001 Laboratórios 2.488 14,70 3.416 26,58 4.789 27,92 <0,001 Cardiologia 1.363 8,05 766 5,96 1.111 6,48 <0,001 Cirurgia Geral 551 3,26 316 2,46 354 2,06 <0,001 Medicina Física e Reabilitação 409 2,42 274 2,13 396 2,31 <0,001 Hospitais 5.813 34,34 3.628 28,23 4.666 27,20 <0,001 TOTAL 16.926 100 15.036 100 17.155 100 –
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE).
A Tabela 4 fornece as informações apresentadas da distribuição das especialidades utilizadas pelos beneficiários, apresentando o quantitativo na utilização por especialidade em relação ao período de 2019 antes da pandemia e durante o período pandêmico nos anos de 2020 e 2021.
Para verificação acerca da existência e diferença nos quantitativos de cada especialidade ao longo dos anos de 2019,2020 e 2021, utilizou-se o teste qui-quadrado, quando o valor-p do teste é menor que 0,05 ou 5%, significa a afirmação que os testes de hipótese estabelecido identifica a não existência de diferenças significativas ao longo dos anos, ou seja, há variabilidade do quantitativo, mas essas quantidades não apresentam um crescimento muito distante do período que antecede à pandemia, sendo atribuído como normal, para o período atípico que foi vivenciado.
4.8 DISTRIBUIÇÃO E PERCENTUAL DE UTILIZAÇÃO DAS ESPECIALIDADES EM RELAÇÃO AO PERÍODO ANTES E DURANTE A PANDEMIA
Gráfico 3. Distribuição e percentual das especialidades oferecidas pela Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) em relação ao período antes e durante a pandemia, 2019-2021.
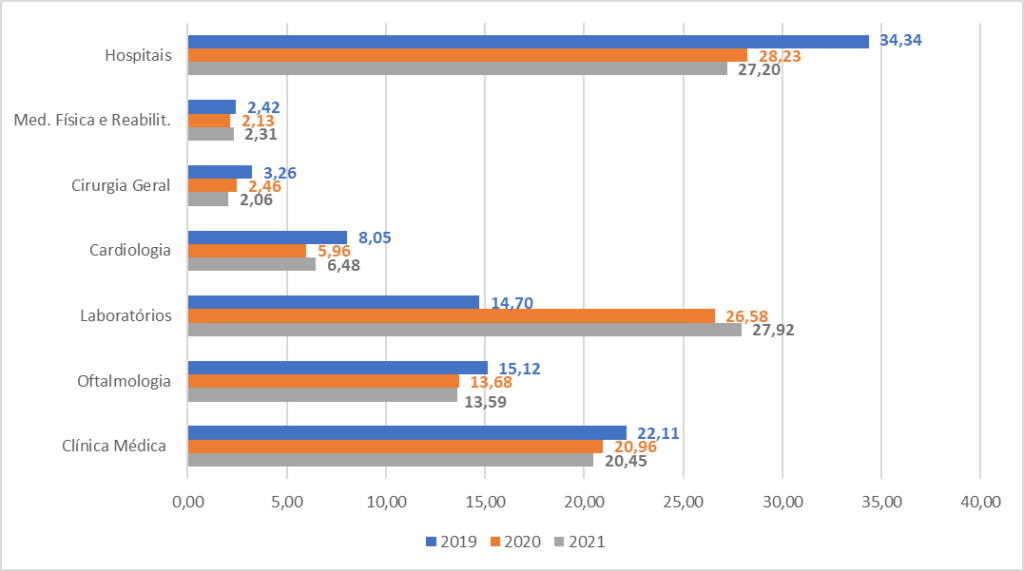
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE).
O Gráfico 3 apresenta o percentual da utilização das sete especialidades médicas estudadas neste trabalho e oferecidas pelo plano de saúde (CAMPE), no período de 2019 antes da pandemia e durante a pandemia nos anos de 2020 e 2021.
Vale destacar que as utilizações dos procedimentos apenas nos hospitais e nos laboratórios cresceram exponencialmente durante o período de pandemia (2020 e 2021). Este fato pode ser confirmado pelo alto índice de internação e realização de exames da COVID-19, onde os indivíduos apresentavam suspeita, sintomas ou até mesmo resultados positivos do vírus com gravidade e a necessidade de internamento na rede hospitalar. O referido período ainda se encontrava em fase de distribuição e realização da vacinação.
Em 2021, todas as outras especialidades apresentaram um crescimento em relação ao ano anterior (2020) no pico da pandemia, em alguns casos menor do que o ano base da pesquisa de 2019.
Apenas a especialidade de cirurgia geral não apresentou crescimento em relação ao ano de 2020, visto que foram suspensas todas as cirurgias eletivas durante o período da pandemia, sendo realizadas apenas em casos de urgências e com os devidos protocolos de segurança no combate da transmissão e infecção do vírus da COVID-19.
4.9 TENDÊNCIAS DAS ESPECIALIDADES MÉDICAS DEMANDADAS EM 2019, 2020 E 2021
Gráfico 4. Tendências das especialidades médicas demandadas da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) em 2019, 2020 e 2021.
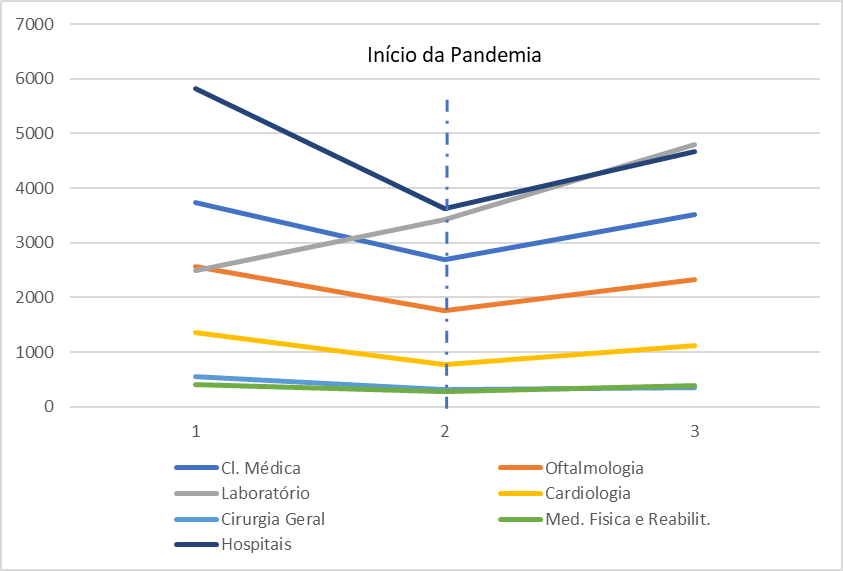
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE).
O Gráfico 4 apresenta a soma das especialidades que reduziram sua utilização no ano de 2021 em relação ao ano base de 2019.
As especialidades que apresentaram uma queda de 925 procedimentos médicos foram: Clínica Médica (-235), Oftalmologia (-228), Cardiologia (-252), Cirurgia Geral (-197) e Medicina Física e Reabilitação (-13).
4.10 DISTRIBUIÇÃO DAS DESPESAS ASSISTENCIAIS NOS ANOS 2019, 2020 E 2021
Tabela 5. Distribuição das despesas assistenciais nos anos de 2019, 2020 e 2021 da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) Pernambuco, Brasil.
Faixa Etária Despesas Assistenciais N.º de Beneficiários 2019 2020 2021 2019 2020 2021 0 a 18 1.176.045,48 905.291,38 1.520.587,20 570 569 545 19 a 23 527.233,34 430.787,35 643.404,49 130 133 122 24 a 28 515.762,52 549.429,50 644.130,48 133 134 142 29 a 33 725.006,42 686.255,92 791.712,34 151 140 133 34 a 38 1.210.923,22 953.062,74 1.168.034,74 201 200 187 39 a 43 1.144.412,10 1.115.254,14 1.388.640,47 201 202 200 44 a 48 1.103.609,95 1.143.720,17 1.673.643,29 161 187 195 49 a 53 1.799.372,52 728.175,40 1.035.836,43 155 145 133 54 a 58 1.304.776,13 1.466.774,17 1.720.949,36 161 167 154 ≥59 9.176.480,34 9.808.702,19 12.094.544,39 415 429 456 Total 18.683.622,02 17.787.452,96 22.681.483,19 2278 2306 2267 Custo Médio 8.201,77 7.713,55 10.005,07 – – –
Observando todas as despesas assistenciais da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE), em termos gerais sem restringir apenas as sete especialidades analisadas neste trabalho e considerando a faixa etária, sem considerar a diminuição inicial provocada pela pandemia com seu lockdown decretado pelo Governo Estadual, a Tabela 5 detalha um aumento significativo nas despesas assistenciais da operadora no período de 2019 e 2021.
As despesas totais de 2021 terminaram com o valor de R$ 22.681.483,19, (um aumento de R$ 3.997.861,17) ou um custo médio por beneficiário de R$ 10.005,07. (um aumento de R$ 1.803,30 por beneficiário), demonstrando custos atípicos.
Além disso, foi observado que a classe acima dos 59 anos retém as maiores despesas assistências, e em contrapartida, a faixa de 0 a 18 anos apresenta a maior quantidade de beneficiários durante o período de pandemia.
4.11 DISTRIBUIÇÃO DOS CUSTOS UNITÁRIOS POR BENEFICIÁRIO, CONFORME FAIXA ETÁRIA E ANO DE REALIZAÇÃO PRÉ-PANDEMIA ANO DE 2019 E DURANTE A PANDEMIA ANOS DE 2020 E 2021
Tabela 6. Distribuição dos custos unitários por beneficiário, conforme faixa etária e ano de realização pré-pandemia ano de 2019 e durante a pandemia anos de 2020 e 2021.
FAIXA ETÁRIA DESPESAS POR BENEFICIÁRIO INCREMENTO 2019 2020 2021 2019-2020 2020-2021 0 a 18 2.063,24 1.591,02 2.790,07 -22,9 75,4 19 a 23 4.055,64 3.239,89 5.273,81 -20,1 62,8 24 a 28 3.877,91 4.100,22 4.536,13 5,7 10,6 29 a 33 4.801,37 4.901,83 5.952,72 2,1 21,4 34 a 38 6.024,49 4.765,31 6.246,18 -20,9 31,1 39 a 43 5.693,59 5.521,06 6.943,20 -3,0 25,8 44 a 48 6.854,72 6.116,15 8.582,79 -10,8 40,3 49 a 53 11.608,85 5.021,90 7.788,24 -56,7 55,1 54 a 58 8.104,20 8.783,08 11.175,00 8,4 27,2 ≥59 22.112,00 22.864,96 26.523,12 3,4 16,0
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE)
A Tabela 6 detalha mais ainda o custo unitário anual por beneficiário conforme seu grupo etário. Vale destacar o custo médio altíssimo do grupo dos mais idosos acima de 59 anos, e o grupo etário mais jovem na faixa etária de 0 a 18 anos com menor sinistralidade.
O custo médio do grupo mais jovem teve um decréscimo de quase 23% enquanto a queda nos custos unitários do grupo de 49 a 53 anos de idade foi quase 57% no ano de 2020 em relação ao ano de 2019.
O grupo dos mais jovens na faixa etária de 0 a 18 anos voltou a aumentar substancialmente seus custos de assistência no ano seguinte, com aumento em torno de 75%. Aparentemente a baixo índice de contaminação registrado no primeiro ano motivou a procura por assistência para o grupo de faixa etária menor.
Vale destacar que o grupo de adolescentes e jovens adultos até 23 anos de idade, também tiveram uma diminuição nos custos unitários de assistência no início da pandemia, mas que tornou a aumentar no segundo ano da pandemia quase 63% mais de que o ano anterior.
Em compensação, os grupos de 54 a 59 e mais anos de idade tiveram aumentos de 8,4 e 3,4% respectivos sobre o ano base de estudo e também aumentaram suas despesas no ano seguinte em 27,2 e 16,0% respectivamente. Estes foram os grupos mais atingidos pelo vírus da COVID-19.
4.12 DISTRIBUIÇÃO DAS DESPESAS ASSISTENCIAIS DE 2019 A 2021 E O QUANTITATIVO DE BENEFICIÁRIOS.
Tabela 7. Distribuição das despesas assistenciais de 2019 a 2021 e quantitativo de beneficiários da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE).
Evolução dos Custos Período Despesas Assistenciais Número de Beneficiários Despesa Assistencial por Beneficiário Número Índice (%) Variação (%) Mensal Anual Mensal 2019 18.683.622,02 2278 8.201,77 683,48 100,0 2020 17.787.452,96 2306 7.713,55 642,80 94,0 -6,0 2021 22.681.483,19 2267 10.005,07 833,76 122,0 22,0 Média 19.717.519,39 2.283,67 8.640,13 720,01 DP 2.605.684,33 20,11 1.207,01 100,58 CV 13,22 0,88 13,97 13,97
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE)
Para reforçar os dados em relação à distribuição das despesas assistenciais, na Tabela 7 foi apresentada a evolução dos custos antes da pandemia no ano de 2019 e durante a pandemia nos anos de 2020 e 2021. Observa-se que durante a pandemia no ano de 2020 as despesas assistenciais da operadora reduziram em relação ao ano base que foi o ano de 2019, já o ano de 2021 foi observada um aumento na despesa.
Apresentando de forma mais específica a evolução das despesas, criou-se um número índice, também na tabela 7 que mostra a evolução dos custos, a partir do ano base, o ano de 2019, um método de avaliação para se perceber a variação do crescimento ou diminuição dos custos ao longo do período observado.
O método utilizado para perceber essa variação no número índice é considerado como base fixa, esse método facilita a compreensão do aumento ou diminuição dos custos de uma forma mais clara.
O número índice também pode ser observado por meio do método da base móvel, considerando o seguinte; o ano de 2020 comparado com o ano de 2019 apresentou uma diminuição no custo anual com redução de 6%. O ano de 2021 comparado com o ano base 2019 percebe-se um aumento de 22% nos custos de utilização das especialidades oferecidas pela operadora.
Torna-se evidente a importância quanto a análise dos dados e a busca para entender as variáveis que mais contribuíram para o aumento destes custos, e alternativas de redução da sinistralidade.
4.13 DESPESA ASSISTENCIAL POR BENEFICIÁRIOS DE 2019 A 2021
Gráfico 5. Despesa assistencial por beneficiários do plano de saúde da magistratura pernambucana (CAMPE) de 2019 a 2021, Pernambuco, Brasil.
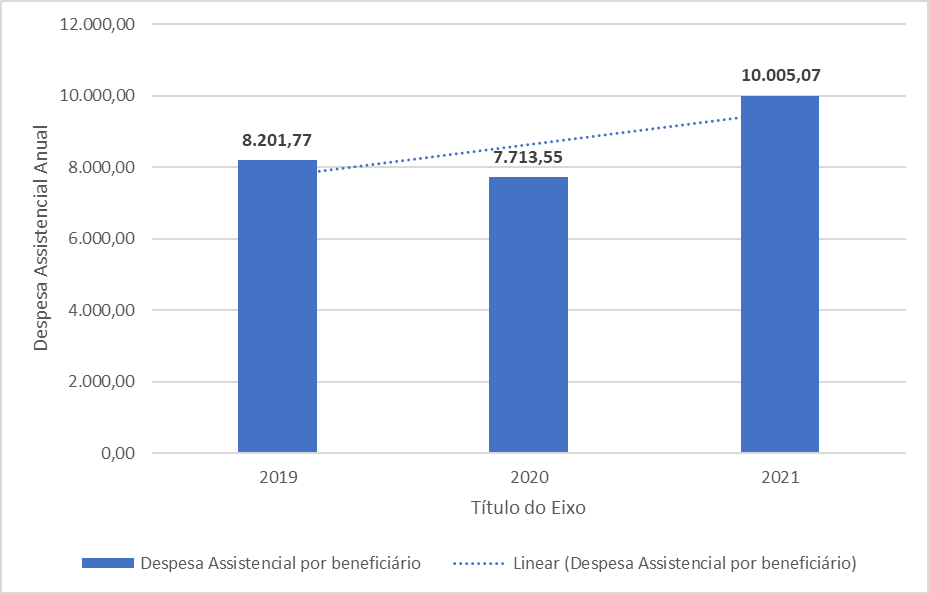
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS(CAMPE).
O Gráfico 5 foi construído utilizando os dados da Tabela 6, o mesmo apresenta as despesas assistenciais per capta, ou seja, por beneficiário, que a operadora tem sobre cada um dos usuários, onde apresenta-se elevada no ano de 2021. Diversas variáveis podem explicar este aumento nos custos, como a procura por algumas especialidades como: assistência hospitalar, laboratorial e outras patologias que foram afetadas pela COVID-19, e que causaram as internações e despesas dos beneficiários no plano de saúde.
4.14 DISTRIBUIÇÃO DOS GASTOS POR ASSISTÊNCIA MÉDICA DAS ESPECIALIDADES MAIS UTILIZADAS NO PERÍODO DE 2019, 2020 E 2021
Tabela 8. Distribuição dos gastos por assistência médica das especialidades mais utilizadas pelos beneficiários da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) no período de 2019, 2020 e 2021. Estado de Pernambuco, Brasil, 2022.
Especialidades 2019 2020 2021 Valor -p Teste Custos R$ % Custos R$ % Custos R$ % χ² Med. Física e Reabilitação 138.094,21 1,08 120.342,11 1,07 179.305,99 1,16 <0,001 Cirurgia Geral 601.345,46 4,71 260.018,66 2,30 189.081,94 1,22 <0,001 Cardiologia 559.107,44 4,38 225.803,12 2,00 329.352,76 2,13 <0,001 Laboratórios 713.172,04 5,58 1.013.405,42 8,97 1.446.909,95 9,36 <0,001 Oftalmologia 1.184.964,81 9,28 776.464,09 6,88 1.289.233,22 8,34 <0,001 Clínica Médica 2.160.251,00 16,91 1.256.375,17 11,12 2.143.133,32 13,87 <0,001 Hospitais 7.414.798,60 58,06 7.640.953,53 67,66 9.873.359,07 63,90 <0,001 Total 12.771.733,56 100,00 11.293.362,10 100,00 15.450.376,25 100,00 –
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE).
A Tabela 8 apresenta os gastos das especialidades mais utilizadas pelos beneficiários da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE). Foram analisadas 7 (sete) especialidades, sendo estas, as que apresentaram e contribuíram com os elevados gastos no plano de saúde.
Os dados expostos na Tabela 8 apresenta a distribuição dos custos de cada beneficiário por especialidade utilizada, durante o período de 2019, 2020 e 2021.
Vale ressaltar que cada beneficiário investigado pode realizar mais de um procedimento médico, como também utilizar mais de uma especialidade, o que mostra que o beneficiário pode ter sido acometido por uma ou mais doenças antes da pandemia e durante o período pandêmico.
A especialidade mais utilizada pelos beneficiários ao longo dos três anos foi a rede hospitalar. As despesas com os hospitais apresentam custos para a CAMPE no percentual de 58,06% no ano de 2019, antes da pandemia.
No primeiro ano da pandemia em 2020 obteve-se o custo no percentual de 67,66%, onde muitos dos beneficiários contraíram o vírus da COVID-19 e os internamentos na rede hospitalar apresentou uma elevada procura, ou seja, acarretou um crescimento no percentual de 9,6% nos custos devido à alta sinistralidade.
No ano de 2021 houve uma queda na sinistralidade hospitalar onde a campanha de vacinação ocorreu no Estado contribuindo positivamente na saúde dos beneficiários, registrando gastos no percentual de 63,90% do custo total da especialidade mais utilizada.
Logo em seguida observa-se a segunda maior utilização na especialidade de Clínica Médica apresentando o percentual de 16,91%, 11,12% e 13,87% dos custos nos anos de 2019, 2020 e 2021.
Vale ressaltar que no ano de 2020 a queda no percentual referente à sinistralidade, e a baixa procura na especialidade da Clínica Médica ocorreu em razão do Decreto Estadual n.º 49.055, de 31 de maio de 2020. As regras acerca do Decreto foram referentes às medidas no enfrentamento do coronavírus, tendo como base a Lei Federal n.º 13.979, de 06 de fevereiro de 2020, ressaltando a proibição quanto ao funcionamento das clínicas médicas e nos tratamentos eletivos, havendo apenas a autorização para os atendimentos médicos na rede hospitalar.
4.15 PERCENTUAIS DOS CUSTOS TOTAIS POR ESPECIALIDADE EM PERCENTAGEM DO TOTAL ANUAL DE 2019 A 2021
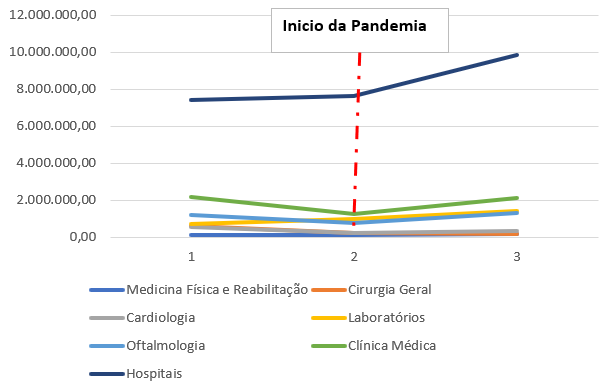
Gráfico 6. Percentuais dos custos totais por especialidade em percentagem do total anual dos anos 2019, 2020 e 2021 da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE).
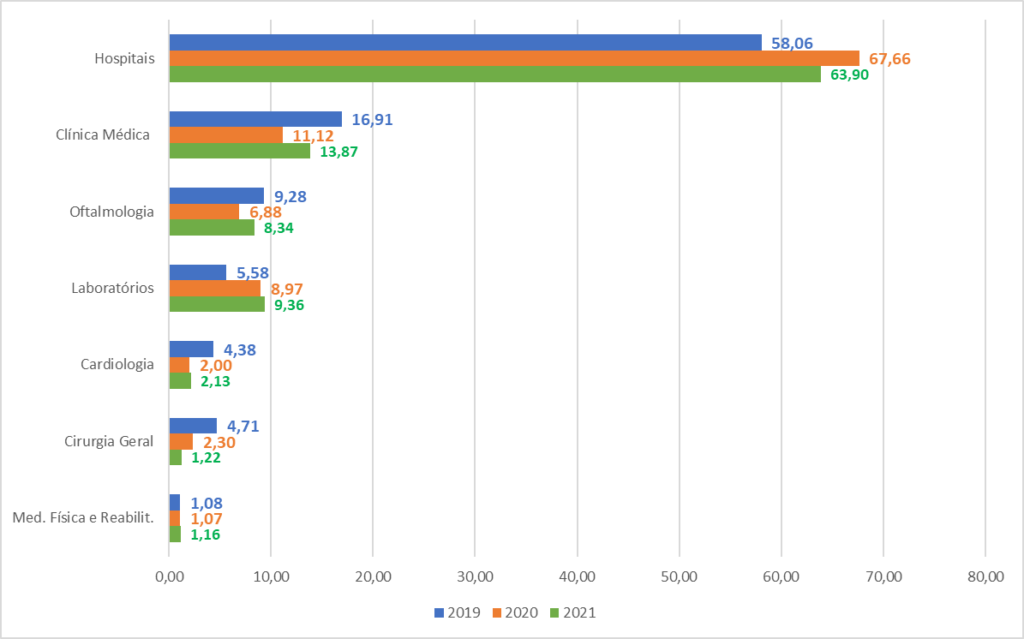
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE).
O Gráfico 6 apresenta uma visualização mais simples da distribuição dos gastos por especialidade.
O percentual dos custos nos hospitais apresenta-se com um maior percentual no 1º ano da pandemia em 2020.
É importante ressaltar que as especialidades de Medicina Física e Reabilitação com (1,07%), Cirurgia Geral com (2,30%), Cardiologia com (2,0%), Laboratórios com (8,97%), Oftalmologia com (6,88%) e Clínica Médica com (11,12%) foram reduzidos os custos referentes a 2020, ou seja, o 1.º ano de pandemia, devido à suspensão dos atendimentos médicos ambulatoriais em razão da Lei Federal n.º 13.979, de 06 de fevereiro de 2020, onde preconizava as medidas para enfrentamento do coronavírus.
4.16 CUSTOS TOTAIS POR ESPECIALIDADE MÉDICA
Gráfico 7. Custos totais por especialidade médica da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) de 2019 a 2021, Estado de Pernambuco, Brasil.
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS(CAMPE)
O Gráfico 7 mostra somente os custos totais ocorridos em cada ano do estudo, de todas as especialidades médicas, com exceção dos hospitais e laboratórios, todas as outras especialidades tiveram uma diminuição dos custos no primeiro ano da pandemia no ano de 2020.
A redução dos custos ocorreu devido às restrições governamentais, assim como também o cuidado dos beneficiários quanto à prevenção da doença. A procura pela assistência médica hospitalar ocorreu apenas aos contaminados da COVID-19, tendo os hospitais um grande quantitativo de internados pela doença.
Após os altos custos das despesas com os hospitais, a clínica médica foi a especialidade que também apresentou altos custos ao plano de saúde, desde o início do estudo em 2019 e, embora mostre uma diminuição do gasto total em 2020, seus custos retornam o aumento no ano de 2021.
O maior impacto da pandemia, em termos de custos totais globais, foi registrado nos hospitais, devido os registros de internações em decorrência da COVID-19, onde teve um crescimento constante dos gastos durante o período estudado.
Em termos de valor total, os hospitais apresentaram os maiores custos no ano base de 2019, e manteve essa classificação até o final do período estudado.
4.17 CUSTOS TOTAIS POR ESPECIALIDADES, NÃO INCLUÍDAS AS DESPESAS HOSPITALARES DE 2019 A 2021
Gráfico 8. Custos totais das despesas médicas, não incluídas as despesas hospitalares de 2019 a 2021 na Caixa de Assistência dos Magistrados de Pernambuco. Brasil. PE
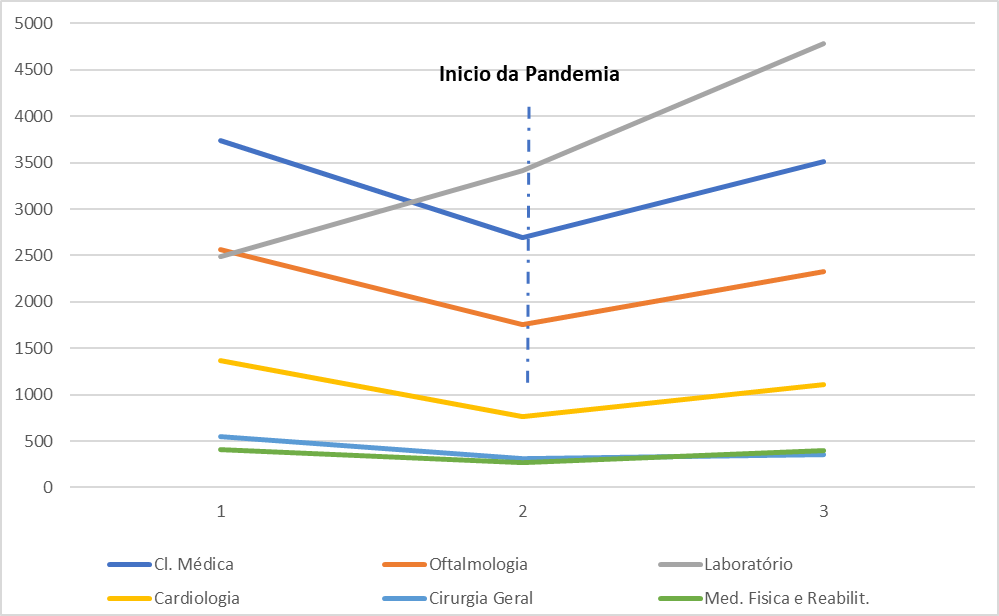
Fonte: Elaboração própria, com dados do Sistema Operacional SOLUS (CAMPE).
Observando somente os custos totais ocorridos em cada ano do estudo, por especialidades, sem considerar as despesas hospitalares, observa-se no Gráfico 8 que todas as especialidades médicas, com exceção dos laboratórios e hospitais, tiveram uma diminuição em 201 primeiro ano da pandemia, devido às restrições governamentais.
A clínica médica foi à especialidade médica mais expendida no plano de saúde da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE) desde o início do estudo em 2019 e, embora apresente uma diminuição do gasto total em 2020, aumentou suas despesas no ano de 2021, e recuperou o volume dos gastos perdidos mantendo a sua classificação de mais dispendioso.
Os laboratórios apresentaram um grande aumento nas despesas do plano de saúde, tendo como indicador as inúmeras solicitações médicas para realização dos exames da COVID-19, apresentando um crescimento constante nos gastos durante o período estudado. Em termos de valor total, a rede laboratorial da CAMPE apresentou o terceiro maior custo no ano base de 2019, mas passou a ser o segundo em volume de gastos a partir do ano de 2020, mantendo essa classificação até o final do período estudado.
5 CONCLUSÃO
A presente dissertação de mestrado teve como análise a influência da pandemia da COVID-19 a partir da regulação na saúde suplementar e seu impacto no plano de saúde da magistratura pernambucana (CAMPE) nos anos 2019, 2020 e 2021 apresentando o levantamento dos custos, demandas e perfil dos beneficiários.
Um estudo quase experimental via análise de séries temporais, abordando uma pesquisa quantitativa a partir da coleta de dados e seus resultados através dos gráficos, tabelas e análises estatísticas.
Foram elencados três objetivos específicos objetivando analisar o perfil dos beneficiários, demandas das especialidades médicas e a evolução dos custos.
Foi levantada a distribuição do perfil geral dos beneficiários conforme sexo. Notando-se que a distribuição do sexo feminino e masculino se diferencia apenas no seu quantitativo, percebendo-se um pequeno crescimento no primeiro ano da pandemia 2020 e um decréscimo de beneficiários em 2021.
A partir da análise descritiva acerca das faixas etárias, destacam-se as faixas etárias de 0 a 18 anos e maior ou igual a 59 anos formando o maior quantitativo de beneficiários e maior utilização dos serviços de saúde. As demais faixas etárias não apresentam diferenças significativas, apontando como frequências estatisticamente iguais.
A demanda referente às especialidades médicas utilizadas pelos beneficiários identificou a não existência de diferenças significativas ao longo dos anos de 2019 a 2021, havendo variabilidade no quantitativo, mas não apresentando um crescimento muito distante em relação ao ano antes da pandemia, sendo atribuído como normal em relação ao período atípico vivenciado.
Observa-se que os hospitais e clínica médica apresentaram as maiores utilizações por atendimentos no período de 2020 e 2021.
Foi possível observar a evolução dos custos das sete especialidades mais utilizadas, considerando as faixas etárias. Percebe-se um aumento significativo nas despesas assistenciais no ano de 2021, demonstrando que o custo médio por beneficiário foi altíssimo no grupo da faixa etária de 59 anos em diante, considerado atípico em relação aos demais períodos.
No grupo de beneficiários de até 23 anos percebe-se a diminuição dos custos unitários em 23% no primeiro ano da pandemia em 2020, ocorrendo em 2021 um aumento de 62,8%. No grupo da faixa etária de 49 a 53 houve um decréscimo nas despesas no percentual de quase 57%. No grupo de 54 a 59 anos o maior custo.
O estudo comparativo dos anos no período pandêmico em relação a 2019 observa-se que em 2020 houve a diminuição dos custos no percentual de 6%, e em relação a 2021 percebe-se um aumento de 22% dos custos referentes à utilização dos beneficiários em todas as especialidades médicas, ambulatoriais e hospitalares oferecidas pelo plano de saúde.
Os gastos em relação à faixa de idade dos beneficiários observando que o grupo acima dos 59 anos apresenta as maiores despesas assistências, e em contrapartida, a faixa de 0 a 18 anos apresenta a maior quantidade de beneficiários durante o período de pandemia.
Foi destacado o detalhamento dos custos assistenciais nas especialidades mais utilizadas. Portanto, os custos em 2019 com os hospitais representaram um percentual de 58,26%, tendo uma alta sinistralidade em 2020 no percentual de 67,66%, e no ano de 2021 foi registrada a queda nos custos no percentual de 63,90%.
A clínica médica foi à especialidade mais expendida no plano de saúde, observando que o ano de 2020 houve uma baixa nos custos em razão da lei que autorizava o funcionamento dos atendimentos médicos apenas de urgências, mas aumentando as despesas em 2021. As despesas laboratoriais tiveram um crescimento significativo a partir do ano 2020 ocupando o segundo maior custo nas especialidades, sem considerar as despesas hospitalares.
Os dados apresentados indicaram um aumento na sinistralidade da CAMPE, em razão da pandemia do COVID-19, sendo assim, observamos que a ampliação nas coberturas dos procedimentos médicos como os exames para detecção do COVID-19 e internamentos hospitalares impactou diretamente nos custos do plano de saúde. Portanto, a partir dos indicadores apresentados no presente estudo, o mesmo subsidiará outras autogestões de saúde suplementar nos estudos comparativos diante do processo regulatório da ANS.
Ressalta-se que atualmente a ANS determina um rol taxativo, havendo dessa forma a partir das suas publicações e atualizações a previsibilidade e sustentabilidade tendo como base o estudo atuarial diante das receitas e despesas da operadora de saúde.
Diante das possibilidades de futuras investigações acerca do estudo apresentado, o mesmo poderá ser utilizado a partir dos dados dessa pesquisa.
Vale ressaltar que diante do cenário pandêmico, atualmente tramita no judiciário a PL n. º 2.033/2022, publicada em 29 de agosto de 2022, onde o Plenário do Senado aprovou o projeto de lei que substitui o chamado “rol taxativo” para “rol exemplificativo” referente às coberturas dos eventos em saúde, ou seja, os planos de saúde serão obrigados a financiar os tratamentos de saúde que não constam no atual rol de procedimentos elencados pela Agência Nacional de Saúde Suplementar (ANS). Portanto, é de grande importância esse estudo de caso da Caixa de Assistência dos Magistrados de Pernambuco, no que diz aos dados apurados para futuros estudos comparativos entre o rol taxativo e exemplificativo.
Havendo a aprovação do referido projeto de lei, a partir dos dados apresentados em período pandêmico nos anos de 2019 a 2021 que atualmente é parametrizado como rol taxativo, poderá ser apresentando este estudo como balizador para análise futura acerca dos impactos dos custos em período pandêmico, porém não afetando a sustentabilidade financeira da autogestão em saúde de pequeno porte estudada.
Entendendo que atualmente o rol de procedimentos e eventos médicos determinados pela ANS é taxativo, e assim sendo possível a previsibilidade atuarial e sustentabilidade das autogestões, podemos identificar futuramente os dados comparativos a partir da mudança das coberturas de saúde para o rol exemplificativo, sendo assim um objeto de estudo comparativo a partir da evolução dos custos nas operadoras de saúde nos anos pós pandemia e das doenças advindas a partir da COVID 19.
A coleta dos dados e análises exploratórias desta dissertação de mestrado, diante dos seus resultados, sinaliza para olhares além dos custos no plano de saúde privado. As novas tendências na regulação da saúde suplementar no Brasil, como foi o caso das garantias constitucionais que englobou o direito à saúde de todos os atores da sociedade na pandemia da COVID-19, mostrando a necessidade na prestação da assistência à saúde, seja ela privada ou pública, a partir das garantias constitucionais do país.
Portanto, com base no referido estudo de caso da Caixa de Assistência dos Magistrados de Pernambuco (CAMPE), onde marca a saúde suplementar privada como prestação de serviço em saúde é possível identificar que os beneficiários que aderem e optam pela saúde suplementar no Brasil garantem os seus direitos e deveres como beneficiários da saúde privada e atestam a relação de mutualidade e cumprimento das relações contratuais entre as operadoras de saúde e os beneficiários a fim de garantir a sustentabilidade deste mercado de saúde.
É possível entender diante do objeto de estudo, que a gestão empresarial nas autogestões de saúde suplementar demandam conhecimentos, competências e saberes a partir da liderança, planejamento e tomadas de decisões que impactam diretamente nos resultados, observando assim que além da visão estratégica e ferramentas na administração, existe um órgão regulador (ANS) que normatiza e estabelece diretrizes e transparência da operadora de saúde com seus beneficiários, prestadores de serviços, e com o poder judiciário.
Diante dessa transparência, pode-se citar as ações judiciais ajuizadas contra as operadoras de saúde, visando assim a cobertura da assistência médica acima do rol de procedimentos médicos elencados pela ANS, cujas ações apontam entraves que impactam diretamente nas despesas dos planos de saúde. As citações abordadas nesta pesquisa acerca da cobertura do rol taxativo dos procedimentos médicos nas autogestões de saúde são de grande importância na previsibilidade dos custos e sustentabilidade do setor de saúde.
Esta pesquisa apresenta algumas limitações relacionados aos impactos ainda não demonstrados e apresentados em relação ao período pós pandemia da COVID-19, ou seja, estudos recentes demonstram que as sequelas psiquiátricas e neurológicas causadas em razão da doença da COVID-19 impactará no aumento das despesas clinico assistencial. Vale ressaltar que o presente estudo demonstrou que em 2021 as maiores despesas foram hospitalares, sendo seguido da clínica médica, o que precisaríamos de levantamentos de dados dos anos seguintes para números mais fidedignos, e assim apurações dos maiores impactos causados pela COVID-19 no plano de saúde da magistratura pernambucana.
Por fim, conclui-se que esta dissertação a partir de uma abordagem quantitativa e descritiva dos dados Caixa de Assistência dos Magistrados de Pernambuco, foi possível a partir de vários vieses a investigação dos impactos da pandemia da COVID-19 no plano de saúde da magistratura pernambucana. Os dados demonstrados contribuirão e subsidiarão estudos futuros e atuarão como balizador na pesquisa dos custos assistenciais, demandas, perfil dos beneficiários da saúde suplementar.
REFERÊNCIAS
ASSOCIAÇÃO DOS MAGISTRADOS E PERNAMBUCO – AMEPE. Caixa de Assistência dos Magistrados de Pernambuco. CAMPE. Plano de Saúde AMEPECAMPE, 1994.
BAIRD, Marcelo Fragano. Saúde em Jogo: atores e disputas de poder na Agência Nacional de Saúde Suplementar (ANS). Rio de Janeiro: Editora Fiocruz, 2020.
BAUMGARTNER, Frank. R.; JONES, Bryan. D. Agendas and Instability in American Politics. Chicago: University of Chicago Press, 1993.
BOTELHO, E. F. Do Gerente ao Líder: A evolução do profissional. 2 ed. São Paulo: Atlas, 1993.
BRASIL, Lei nº. 14.307, de 3 de março de 2022. Disponível em: https://www.planalto.gov.br/ccivil_03/_ato2019-2022/2022/lei/l14307.htm. Acesso em: 04 set. 2022.
BRASIL,Agência Nacional de Saúde Suplementar 2021. Metodologia de cálculo. http://www.ans.gov.br/planos-de-saude-e-operadoras/espacodoconsumidor/reajustevariacao-de-mensalidade/reajuste-anual-de-planos-individuais-familiares/metodologia-de-calculo. Acesso: 30 nov. 2021a
BRASIL, Agência Nacional de Saúde Suplementar. Boletim Covid-19: uso do plano de saúde ainda é menor que no pré-pandemia. https://www.gov.br/ans/pt-br/assuntos/noticias/covid-19/boletim-covid-19-uso-do-plano-de-saude-ainda-e-menor-que-no-pre-pandemia-2. Publicado em: 24 jun. 2021. Acesso: 30 nov. 2021b.
Brasil.Agência Nacional de Saúde Suplementar. 2021. Metodologia de cálculo. Disponível em: http://www.ans.gov.br/planos-de-saude-e-operadoras/espacodoconsumidor/reajustevariacao-de-mensalidade/reajuste-anual-de-planos-individuais-familiares/metodologia-de-calculo. Acesso: 30 nov. 2021c.
BRASIL, Agência Nacional de Saúde Suplementar. Regulamentação da saúde suplementar completa 23 anos. Disponível em: https://www.gov.br/ans/pt-br/assuntos/noticias/sobre-ans/regulamentacao-da-saude-suplementar-completa-23-anos. 02 junho, 2021. Acesso em: 20 de novembro de 2021d.
BRASIL, Diário Oficial da União 2021.Resolução Normativa – RNº 465, de 24 de Fevereiro de 2021. https://www.in.gov.br/en/web/dou/-/resolucao-normativa-rn-n-465-de-24-de-fevereiro-de-2021-306209339. 02 mar., 2021. Edição. 40, Seção 1, p.115. Acesso: 01 nov. 2021e.
BRASIL. Boletim Covid-19: ocupação geral de leitos para atendimento à doença segue em queda. COVID-19. Edição de outubro mostra também que houve crescimento de beneficiários e redução de reclamações relacionadas à Covid-19 no período. Disponível em: https://www.gov.br/ans/pt-br/assuntos/noticias/covid-19/boletim-covid-19-ocupacao-geral-de-leitos-para-atendimento-a-doenca-segue-em-queda. Acesso em: 22 out. 2021f.
BRASIL, Lei no 9.961 de 28 de janeiro de 2000. Diário Oficial da União de 29,1.2000 Regulamento da MP 2.012-2, de 30.12.99. Cria a Agência Nacional de Saúde Suplementar -ANS e dá outras providências, Brasília: DF, 2000.
BRASIL, Ministério da Saúde, Portaria n.º 467, de 20 de março de 2020. Disponível em: https://legislacao.presidencia.gov.br/atos/?tipo=PRT&numero=467&ano=2020&ato=491ETTU5EMZpWT75f. Acesso em: 13 jun. 2020a.
BRASIL, Ministério da Saúde. Portaria MS/GM Nº 188, de 3 de fevereiro de 2020. Declara Emergência em Saúde Pública de importância Nacional (ESPIN) em decorrência da Infecção Humana pelo novo Coronavírus (2019-nCoV). Diário Oficial da União, Brasília (DF), 4 fev. 2020b. Seção Extra:1. Disponível em: http://www.in.gov.br/web/dou/-/portaria-n-188-de-3-de-fevereiro-de-2020-241408388
BRASIL, Lei nº 13.979, de 6 de fevereiro de 2020. http://www.planalto.gov.br/ccivil_03/_ato2019-2022/2020/lei/L13979.htm. Acesso em: 29 mar., 2020c.
BRASIL, Presidência da República. Lei n. 9.656, de 3 de junho de 1998. Dispõe sobre os planos e seguros privados de assistência à saúde. Brasília: Diário Oficial da União, 1998. Disponível em: http://www.planalto.gov.br/ccivil_03/leis/L9656. Htm. Acesso em: 13 de jun 2021.
BRASIL, Ministério da Saúde. Glossário Temático. Agência Nacional de Saúde Suplementar. 2. ed. Brasília: Ministério da Saúde, 2012.
BRASIL. Constituição da República Federativa do Brasil de 1988. Capítulo da Saúde. Brasil, 1988. BRASIL, Lei n. 9.656, de 3 de junho de 1998. Diário Oficial da União de 04.06.1998 Brasil, 1998.
BRASIL. Ministério da Saúde. Conselho Nacional de Secretários de Saúde. Saúde Suplementar. Brasília: CONASS, 2007.
CAIXA DE ASSISTÊNCIA DOS MAGISTRADOS DE PERNAMBUCO – CAMPE. Estatuto da 1.º Registro Títulos e Documentos de Pessoas Jurídicas – 1.º RTD – Recife, Estatuto de 18 de dezembro de 2010 (Alterado em 13 de março de 2017).
CAVALCANTI, R. A. P. et al. Aplicação do método de custeamento baseado em atividade em uma clínica de radiologia odontológica: Um Estudo de Caso. Anais Do Congresso Brasileiro De Custos – ABC. XVIII Congresso Brasileiro de Custos. Rio de Janeiro -RJ, Brasil, 07 a 09 de novembro de2011. Disponível em: https://anaiscbc.emnuvens.com.br/anais/article/view/571.Acesso em: 28 out. 2021.
CRODA,Julio Henrique Rosa; Garcia, Leila Posenato. Resposta imediata da Vigilância em Saúde à epidemia da COVID-19. Epidemiol. Serv. Saúde, Brasília, v.29, n.1, e2020002, mar. 2020.Disponívelem<http://scielo.iec.gov.br/scielo.php?script=sci_arttext&pid=S167949742020000100001&lng=pt&nrm=iso2020. Acesso em 29 de outubro de 2021.
FALK, James Anthony;XAVIER, Tércio Antônio de Souza. Gestão Pela Qualidade Em Serviços De Saúde: Expectativas dos Clientes Potenciais e percepções dos Profissionais da Área. Encontro Nacional Dos Programas De Pós- graduação Em Administração, v. 22. 1998.
GENEBRA, Organização Mundial de Saúde – OMS. Declaração do Diretor-Geral da OMS sobre o Comitê de Emergência do RSI sobre Novos Coronavírus (2019-nCoV). Genebra: OMS; 2020. Disponível em: https: // www.who.int/news-room/detail/23-01-2020-statement-on-the-meeting-of-the-international-healthregulations-(2005)-emergency-committee-regarding -the-outbreak-of-novel-coronavirus- (2019-ncov). Acesso em: 16 abril. 2021.
GERSCHMAN,Silvia. Papel Necessário da Agência Nacional de Saúde Suplementar na Regulação das Relações entre Operadoras de Planos de Saúde e Prestadores de Serviços. Physis: Revista de Saúde Coletiva, v. 22, n. 2, 2012.
LESSA,Renata de Sousa. O impacto da crise da covid-19 na relação entre os custos assistenciais e a provisão para ressarcimento ao SUS da operadora de saúde com o maior número de beneficiários do Brasil. (Dissertação). Programa de Economia Profissional – PEP Universidade Federal do Ceará – UFC, Fortaleza, 2021.
LIPIETZ, A. From Althusserian to Regulation Theory. In: KAPLAN, A.; SPRINKER, M. (Eds.). The Althusserian Legacy London: Verso, 1993.
PERNAMBUCO, ALEPE. Decreto Estadual n.º 49.055, de 31 de maio de 2020. Disponível em: https://leisestaduais.com.br/pe/decreto-n-49055-2020-pernambuco-sistematiza-as-regras-relativas-as-medidas-temporarias-para-enfrentamento-da-emergencia-de-saude-publica-de-importancia-internacional-decorrente-do-novo-coronavirus-conforme-previsto-na-lei-federal-n-13979-de-6-de-fevereiro-de-2020. Acesso em: 01 set. 2022.
PRUX, Ivan Oscar.Seguros e Planos de Saúde: a Sustentabilidade, a Proteção do Consumidor e o Respeito aos Direitos da Personalidade.Revista Jurídica Cesumar: Mestrado,v.20,n.2,2020.http://www.mpsp.mp.br/portal/page/portal/documentacao_e_divulgacao/doc_biblioteca/bibli_servicos_produtos/bibli_boletim/bibli_bol_2006/Rev-Jur-CESUMAR_v.20_n.2.pdf#page=15. Acesso: 01 nov. 2021.
PUGLIA POMPEU, E. H., & Bruna Luiza de Oliveira. (2020). O Avanço do Covid-19 e Seus Reflexos no Rol de Procedimento da Agência Nacional de Saúde Regulamentando os Planos de Saúde. Revista Científica Faculdade Unimed, 2(1), 15-25. https://doi.org/10.37688/rcfu.v2i1.10. Publicado: 30/06/2020. Acesso: 01 nov. 2021.
RAMOS, A. G. Administração e contexto brasileiro: esboço de uma teoria geral da administração. 2. ed. Rio de Janeiro: Fundação Getulio Vargas, 1983.
SILVA, José Luiz Toro da, Os limites ao poder de regular os planos de assistência à saúde. Revista de Direito da Saúde Suplementar, São Paulo, Quatier Latin, Ed. 1, 2017.
UNIÃO NACIONAL DAS INSTITUIÇÕES DE AUTOGESTÃO EM SAÚDE -UNIDAS. Auto gestão em Saúde. Vantagens da autogestão. Disponível em: https://unidas.org.br/vantagens-da-auto-gestao/. Acesso: 02 out. 2021.
