THE EFFECTIVENESS OF XENOGENOGRAFT IN THE IMMEDIATE GAPS OF THE IMPLANT IN THE MAINTENANCE OF THE ADJACENT BONE ARCHITECTURE: CASE REPORT
REGISTRO DOI: 10.5281/zenodo.11237812
Bárbara Franco Sampaio; Júlia Lêda de Brito Miranda; José Pereira de Melo Neto; Giselle Maria Ferreira Lima Verde; Marta Rosado de Oliveira Campos; Eduardo Souza de Lobão Veras.
Resumo
O presente trabalho teve como objetivo avaliar clinicamente a eficiência da utilização de enxerto xenógeno em implantes imediatos na manutenção do arcabouço de tecidos moles da região anterior de maxila, através de uma descrição de relato de caso clínico. Foi realizada a avaliação clínica do volume de tecidos moles pela sobreposição de imagens obtidas por escaneamentos digitais através do software OrthoAnalyzer, realizados com o intervalo de 12 meses. Doze meses após o tratamento, observou-se perda volumétrica considerando o arca bolso vestibular, inferior a 1mm do volume do tecido mole peri-implantar com zênite e papilas gengivais preservadas em sua arquitetura, aspecto de saúde, coloração gengival normal e ausência de sangramento provocado ao jato de ar. Concluímos que a utilização de biomateriais xenógenos associados a 10% de colágeno, enxertados no espaço entre o implante imediato e a parede óssea alveolar vestibular dos incisivos superiores mostrou-se eficaz na prevenção da perda volumétrica dos tecidos moles adjacentes aos implantes, promovendo manutenção da estética e devolvendo função à paciente.
Palavras-chave: Implantes dentários; Xenoenxertos; Odontologia.
1 INTRODUÇÃO
A odontologia contemporânea tem vivenciado uma evolução notável nos últimos anos, impulsionada pela incessante busca por soluções inovadoras para restaurar a função mastigatória e a estética dental em pacientes que sofrem com a perda de dentes. Nesse contexto, os implantes dentários imediatos e os enxertos xenógenos emergem como tecnologias revolucionárias que transformam a prática clínica e a qualidade de vida dos pacientes.
A extração de um dente propicia uma série de eventos que afetam os tecidos periodontais. Dentre elas, a reabsorção do osso fasciculado, o qual compõe a estrutura da parede vestibular do alvéolo dentário. A instalação de implantes imediatos associados à colocação de enxerto xenógeno nos espaços (GAPS) entre o osso alveolar e o implante dentário, tornou-se uma alternativa para diminuir o tempo de tratamento, melhorar os resultados estéticos e contribuir com a manutenção da arquitetura dos tecidos moles e duros peri-implantares (Harpenau, Lisa, A. et al., 2016).
Os materiais para enxerto ósseo podem ser classificados com base em sua origem: autógeno, alógeno, xenógeno e aloplástico. O enxerto xenógeno, derivado do osso mineral bovino, tem mostrado resultados promissores. Ele oferece vantagens como disponibilidade ilimitada e uma notável semelhança física, química e estrutural com o osso humano. Isso o torna uma alternativa inovadora ao enxerto autógeno, sendo amplamente empregado em forma particionada em cirurgias de elevação do assoalho do seio maxilar e em procedimentos de regeneração óssea guiada. (Silveira et al., 2014).
O presente trabalho teve como proposta discutir a eficiência da utilização de xenoenxertos em implantes imediatos, na manutenção da arquitetura óssea por meio de um relato de caso clínico. Ademais, a pesquisa fora realizada através de um relato clínico elaborado com base na obtenção de informações sobre o paciente, análise de imagens radiográficas e tomográficas e modelos de estudo, ao que concerne a revisão de literatura utilizou-se base de dados como LILACS, Scielo e PubMed, além de revistas e livros sobre o tema.
Por fim, o objetivo do estudo foi avaliar clinicamente a eficácia da utilização de enxerto xenógeno em implantes imediatos na manutenção do arcabouço de tecidos moles da região anterior de maxila.
2 REFERENCIAL TEÓRICO
2.1 Histórico dos Implantes
Há milhares de anos, nas civilizações antigas, encontramos os primeiros registros do uso de implantes dentários feitos a partir de diversos materiais, como ouro, porcelana e platina. Desde então, uma variedade de materiais foram testados como substitutos para dentes, incluindo alumínio, prata, latão, cobre, magnésio, ouro, aço e níquel. No entanto, foi observado que esses materiais sofrem corrosão devido à eletrólise causada pelo organismo. Implantes em forma de parafuso feitos de cromo-cobalto não podiam resistir a forças laterais de qualquer intensidade, o que resultava na quebra das espirais interligadas. Também foram utilizados implantes em forma de lâmina feitos de cromo, níquel ou vanádio, mas não obtiveram sucesso clínico devido à falta de biocompatibilidade (Faverani; Leonardo Perez et al, 2011).
Em 1952, o professor sueco Per Ingvar Branemark iniciou pesquisas relacionadas à vascularização microscópica e cicatrização na medula, após realizar diversos experimentos em animais, como coelhos e cães. Ele observou o contato íntimo entre o osso e estruturas projetadas na forma de parafusos de titânio. Em 1960, ele cunhou o termo “osseointegração” para descrever esse fenômeno, e a técnica preconizada por esse renomado professor continua sendo utilizada na prática odontológica até os dias de hoje (Branemark, 1983).
A prática de substituir dentes perdidos com restaurações suportadas por implantes é uma abordagem de tratamento amplamente aceita. O protocolo tradicional para terapia com implantes dentários foi desenvolvido por Per-Ingvar Brånemark na década de 1980 e envolvia um período de cicatrização pós-extração de pelo menos seis meses antes da inserção do implante. Essa recomendação se baseava na crença de que uma cicatrização completa dos tecidos moles e duros após a extração dentária era essencial para alcançar uma osseointegração bem-sucedida. No entanto, a necessidade de aguardar a completa cicatrização pós-extração antes de colocar o implante foi posteriormente contestada, o que levou ao desenvolvimento do protocolo de colocação imediata do implante. (Bassir; Seyed Hossein et al, 2018).
2.2 Enxertos Xenógenos
O osso é um tecido conjuntivo especializado, que é vascularizado e dinâmico, passando por modificações ao longo da vida do organismo. Quando sofre lesões, apresenta uma notável capacidade de regeneração e reparação, sem deixar cicatrizes visíveis. No entanto, em certos casos, devido ao tamanho do defeito, o tecido ósseo não consegue se regenerar completamente. Na área médico-odontológica, têm sido conduzidas diversas pesquisas na busca por substâncias naturais ou sintéticas que possam substituir tecidos perdidos, tanto moles quanto duros.
Na cirurgia e traumatologia bucomaxilofacial, o osso é frequentemente necessário em cirurgias pré-protéticas, no tratamento de defeitos congênitos e deformidades dentofaciais, visando promover a união de fraturas em locais de osteotomias e prevenir o colapso de segmentos ósseos em defeitos iatrogênicos. Essas intervenções contribuem significativamente para a função e a estética. A escassez de osso nos rebordos alveolares representa um desafio substancial na restauração estético-funcional de pacientes que tenham sofrido traumatismos dentoalveolares, extrações dentárias traumáticas, ausência dentária congênita, patologias que afetam a maxila e a mandíbula, além de infecções.
A perda óssea também pode ser desencadeada por doença periodontal, cirurgias traumáticas ou, até mesmo, por razões fisiológicas devido à falta de função no rebordo ou ao uso inadequado de próteses. (FARDIN, et al., 2010).
No início, a técnica de enxerto ósseo era realizada de forma simultânea à instalação dos implantes, tendo sido descrita pela primeira vez por Branemark et al. em 1980. No entanto, essa abordagem simultânea estava associada a diversas complicações, como a possibilidade de fratura do enxerto durante a inserção do implante, deiscência da sutura com exposição do enxerto e do implante, além de uma taxa maior de insucesso dos implantes, conforme observado por Misch et al. em 1992.
Uma abordagem em dois estágios, que consiste na realização do enxerto ósseo seguida pela posterior instalação dos implantes, demonstrou ser mais eficaz. Essa abordagem apresenta várias vantagens, incluindo uma maior disponibilidade óssea após a enxertia, uma maior estabilidade inicial dos implantes e um melhor posicionamento dos implantes. Isso resulta em uma distribuição mais adequada das cargas mastigatórias das próteses (Misch; Misch, 1995).
2.3 A Osseointegração
A integração óssea é um termo que pode ser empregado para descrever a fixação de um implante dentro do osso, o que é suficiente para suportar as pressões funcionais. A integração bem-sucedida do implante com o osso é crucial para seu êxito clínico. Portanto, para analisar em detalhes os mecanismos dessa integração, é essencial compreender o processo natural da osteogênese (formação óssea) durante os períodos de regeneração e remodelação óssea. (MENDES; Vanessa C; DAVIES; John E., 2016).
De acordo com Mavrogenis, A.F. e colaboradores (2009), o termo osseointegração refere-se mais a uma condição clínica de estabilidade a longo prazo do que a uma propriedade biológica específica de um sistema de implante. Albrektsson, T. e Wennerberg, Ann. (2005) definiram a osseointegração como um processo clinicamente assintomático no qual ocorre uma fixação rígida de materiais aloplásticos dentro do osso, mantendo-se sob carga funcional. A osseointegração deve ser compreendida como um processo altamente dinâmico, desde a formação óssea até a manutenção do osso ao redor do implante (Joos, U.; Meyer, U.; 2006).
Os elementos que afetam o processo de osseointegração podem ser categorizados em três grupos, que estão relacionados ao paciente (fatores locais e sistêmicos), ao implante (incluindo superfície, desenho e carga) e às condições cirúrgicas (incluindo fatores iatrogênicos). Estes fatores podem influenciar de diferentes maneiras, de forma positiva ou negativa, a obtenção e a manutenção da osseointegração nos implantes dentários (Elias, C. N.; 2013).
2.4 Reabilitação oral com implantes dentários associados à enxertos xenógenos
Segundo Carl E. Misch, a função da Odontologia Moderna é proporcionar função mastigatória, estética, fonação e estado de saúde normal ao paciente. Nesse sentido, a Implantodontia possui a tarefa de restabelecer a função oral do indivíduo através da substituição de dentes perdidos ou extraídos por implantes dentários, muitas vezes, associados a enxertos xenógenos.
Após a extração de um dente, ocorre um processo contínuo de reabsorção óssea, começando inicialmente na área vestibular. Isso resulta em uma perda de volume de cerca de 40% no período que vai do primeiro ao terceiro ano após a extração. Esse processo frequentemente impede a possibilidade de colocação bem-sucedida de implantes osseointegrados (Pikos, 1922). Na maxila, a perda óssea é mais acentuada na região anterior do que na posterior.
No primeiro ano após a extração, observa-se uma diminuição de 25% no volume, e nos primeiros três anos, uma redução de 40 a 60% na largura. Inicialmente, essa reabsorção ocorre predominantemente na área vestibular devido à presença de uma lâmina cortical mais fina, com reabsorção na cortical lingual ocorrendo apenas em casos mais avançados de atrofia óssea. Nas regiões posteriores, embora a reabsorção inicial seja mais intensa, a dimensão inicial do rebordo é geralmente o dobro da região anterior. Isso significa que mesmo com uma perda de 50% do volume, ainda é possível inserir um implante com 4 mm de diâmetro (MIsch, 2000).
Procedimentos reestruturadores para a manutenção do tecido ósseo com a colocação de biomateriais, logo após a extração dentária, proporcionam a preservação da anatomia da região afetada. Percebe-se que tais procedimentos preservam a quantidade volumétrica de osso alveolar, assim como, são eficientes para manter a altura da crista óssea mesmo após as exodontias (Rafaella et al., 2011).
Até hoje, o osso autógeno tem sido considerado o padrão-ouro para essa finalidade, devido às suas propriedades biológicas superiores, incluindo a capacidade de promover o crescimento ósseo, induzir a formação de osso e fornecer um substrato condutivo para o osso. No entanto, sua obtenção aumenta a morbidade do procedimento. Entre os materiais alternativos, a hidroxiapatita bovina é amplamente reconhecida na literatura científica devido à sua excelente capacidade de promover o crescimento ósseo, à reabsorção lenta, à estrutura semelhante ao osso humano e à ausência de resposta inflamatória.
A adição de colágeno a esse material torna-o excepcional para a técnica de implantes imediatos, uma vez que sua estrutura facilita a manipulação e acomodação nas paredes do alvéolo. A utilização desse biomaterial possibilita o preenchimento dos espaços entre a superfície do implante e as paredes ósseas do alvéolo e a manutenção dos tecidos moles e duros peri-implantares. (Vasconcelos et al., 2016).
Atualmente, a terapia de implantes é reconhecida como uma opção confiável no tratamento da substituição de dentes ausentes, abrangendo tanto a restauração funcional quanto a estética. Isso é respaldado por estudos recentes com uma década de duração que empregaram sistemas de implantes contemporâneos. Os procedimentos iniciais de tratamento nas décadas de 1970 e 1980 exigiam que as cristas alveolares estivessem completamente cicatrizadas antes da inserção dos implantes.
No entanto, houve posteriormente uma alteração nesses procedimentos que permitiu a colocação de implantes em alvéolos de extração recente ou cristas alveolares parcialmente cicatrizadas, especialmente em casos que envolviam implantes na zona estética. Em uma conferência de consenso realizada pela Equipe Internacional de Implantologia (ITI) em 2003, Belser e seus colegas chegaram à conclusão de que, embora o uso de implantes dentários na zona estética estivesse bem documentado, ainda faltavam parâmetros estéticos claramente definidos para avaliar os resultados. (Stephen; Chen et al., 2014).
3 RELATO DE CASO
Paciente VCD, sexo feminino, leucoderma, de 59 anos de idade, compareceu a clínica odontológica Odontocentro (Teresina-PI) queixando-se de dor intensa na região dos molares e na região temporal.
Durante a anamnese, a paciente relatou possuir fibromialgia, depressão e episódios de estresse. Além disso, a paciente negou alterações sistêmicas e alegou ter realizado tratamento periodontal prévio e ortodôntico por mais de 10 anos, o qual não obteve resultado satisfatório. Durante o exame clínico, observou-se resposta positiva para dor à percussão nos molares, problemas de oclusão (mordida aberta anterior). No exame intraoral, notou-se presença de placa bacteriana, cálculo dental, pigmentação em todos os dentes, bolsas profundas, lesão de cárie nos elementos 17, 13, 12, 11, 21, 22, 23, 26, 27, 36, 35, 42, 46 e 47, ausência dos elementos 18, 14, 15, 24, 28, 28, 34, 44 e 48 e destruição coronária no elemento 45. Foi solicitada ficha radiográfica completa, modelos de estudos, tomada de registro do arco facial, fotografias extra e intra-orais. A paciente foi diagnosticada portadora de Periodontite grau III, risco de progressão A.
Após o diagnóstico periodontal da paciente, foi realizado o planejamento do plano de tratamento da referida paciente contemplando a orientação de higiene oral, adequação ao meio, raspagem, remoção de raízes residuais, selamento de cavidades abertas e encaminhamento para endodontia, em seguida foram realizadas as restaurações dos dentes com lesão de cárie,com exceção dos elementos indicados para implantes, uma vez que os mesmos apresentavam mobilidade acentuada, periodonto reduzido e condições de mal oclusão. Foi realizado o preparo e a colocação de próteses provisórias nos dentes afetados. Com a instalação dos provisórios, foi feita e devolvida a dimensão vertical da paciente, proporcionando-a uma melhora significativa das dores da região temporal.
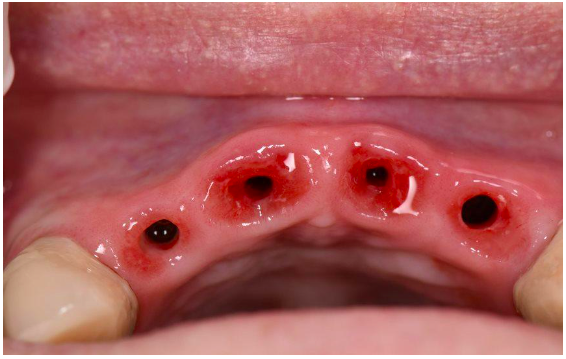
Em seguida foi realizada a fase cirúrgica para a instalação dos implantes. Durante o procedimento cirúrgico, foram feitas as exodontias dos incisivos superiores e a instalação de implantes imediatos associados a enxerto xenógeno com colágeno. O material utilizado foi o Bio-Oss Collagen. Concomitantemente a instalação dos implantes, foram colocadas as respectivas próteses provisórias sobre implantes sem carga oclusal.
A fresagem do osso foi realizada com auxílio de um guia cirúrgico para implantes cônicos da marca Neodent gm (Grand Morse). O implante foi instalado, inicialmente, com o contra ângulo, reduzido com 10 rpm e no final realizou-se o torque com o torquímetro manual da marca Neodent, com torque de 30N. os implantes foram posicionados 2.0mm abaixo das cristas ósseas vestibulares. Os implantes utilizados foram Grand Morse de 3.5mm por 13mm. Com a instalação concluída, foram colocados os componentes protéticos intermediários (munhões) sobre os implantes e cimentados os provisórios com a quantidade ideal de cimento (CaOh2) para que não houvesse extravasamento do mesmo em direção ao biomaterial.
Figura 1. Aspecto inicial da paciente com foco nos elementos dentários diagnosticados com periodontite e indicados para implantes imediatos.
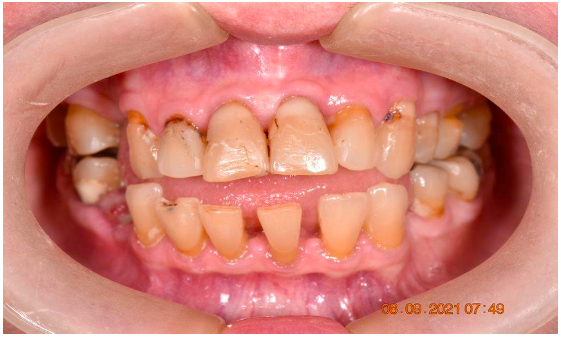
Figura 2 – A. Vista lateral direita.
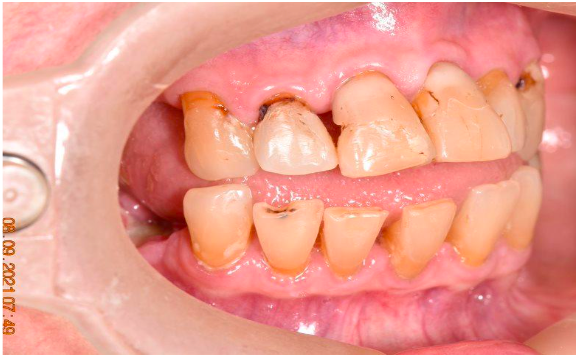
Figura 3 – B. Vista lateral esquerda.
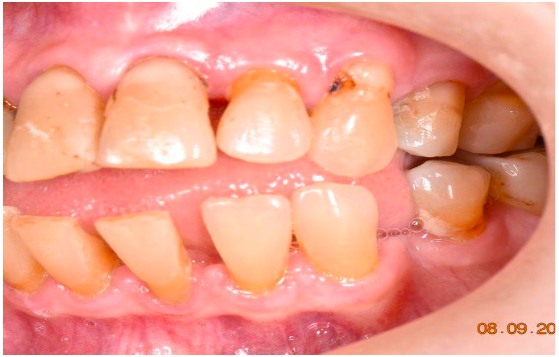
Figura 4 – Tomografia – Superior
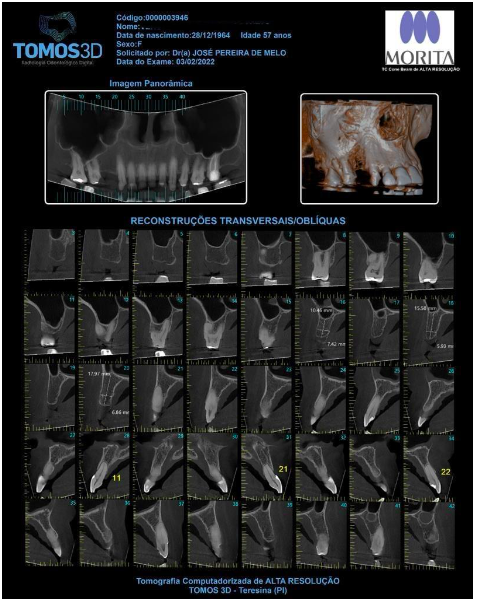
Figura 5 – Colocação das próteses provisórias nos incisivos inferiores.

Figura 6 – Elementos dentários removidos e preservados
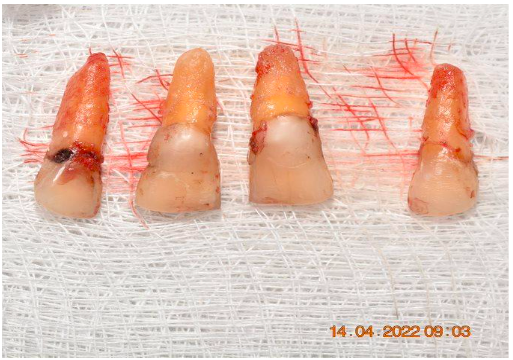
Figura 7 – Exodontia dos incisivos superiores.
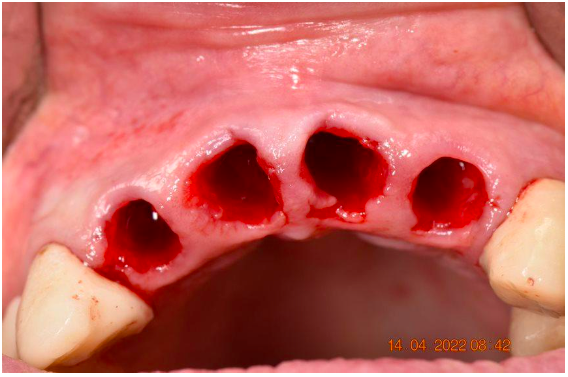
Figura 8 – Instalação dos implantes e dos munhões juntamente com a condensação do biomaterial.
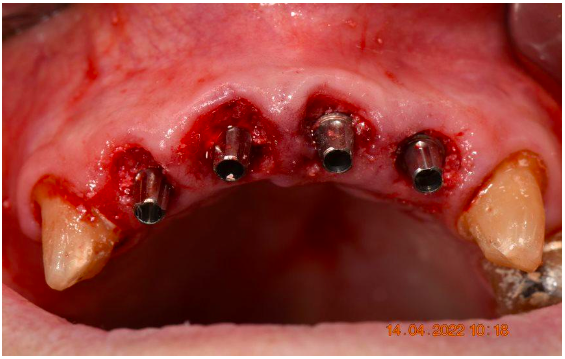
Figura 9 – Colocação das próteses provisórias.
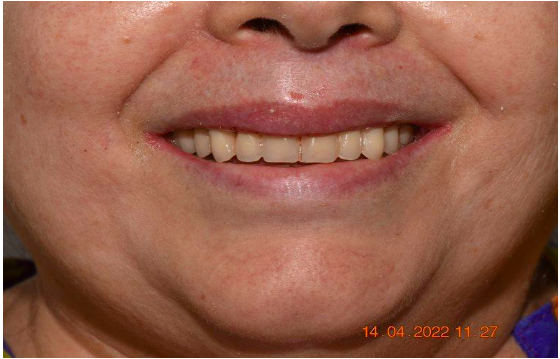
Figura 10 – Cicatrização e manutenção da arquitetura dos tecidos moles na região dos incisivos.
4 METODOLOGIA
Foi realizada a avaliação clínica de volume de tecidos moles pela sobreposição de imagens obtidas por escaneamentos digitais através do software OrthoAnalyzer, realizados com o intervalo de 12 meses. Foi utilizado o método de triangulação do sistema para avaliar a arcada superior de ambos os exames, selecionando três pontos na região de rugosidades palatinas, as quais permanecem sem alterações, a fim de garantir um resultado fidedigno para a análise dos modelos. Após a sobreposição das arcadas, foi feito um corte sagital nas extensões de incisivos centrais e laterais.
Figura 11 – Cortes sagitais do elemento 11 feitos através do software OrthoAnalyzer, mostrando perda de 0,50mm.
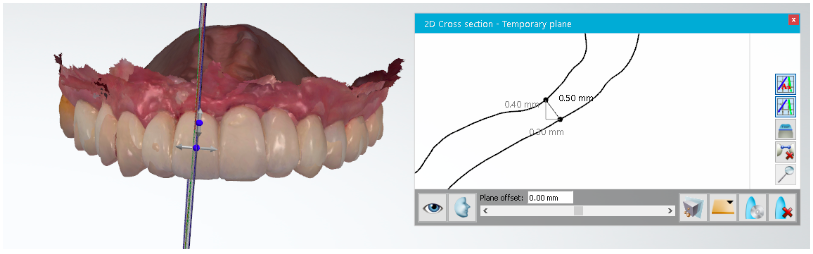
Figura 12 – Cortes sagitais do elemento 21 feitos através do software OrthoAnalyzer, mostrando perda de 0,71mm.
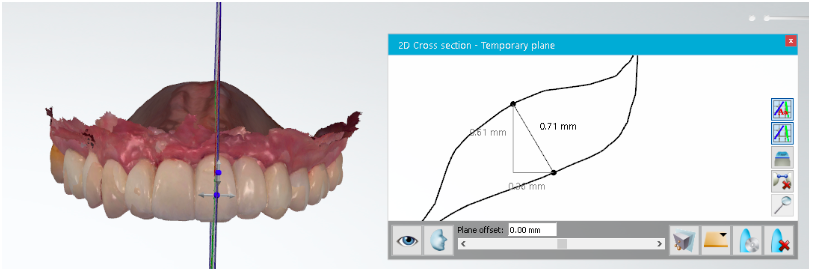
Figura 13 – Cortes sagitais do elemento 12 feitos através do software OrthoAnalyzer, mostrando perca de 0,75mm.
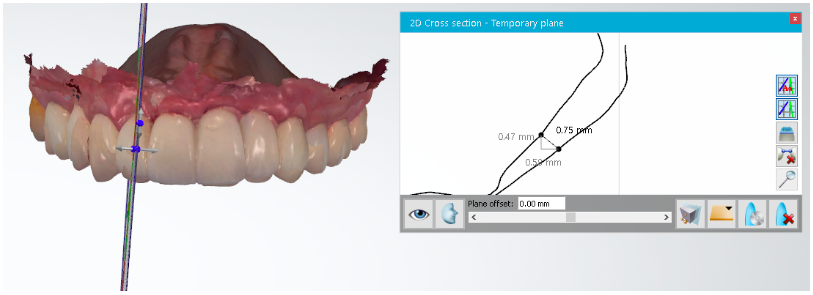
Figura 14 – Cortes sagitais do elemento 22 feitos através do software OrthoAnalyzer, mostrando perca de 0,49mm.
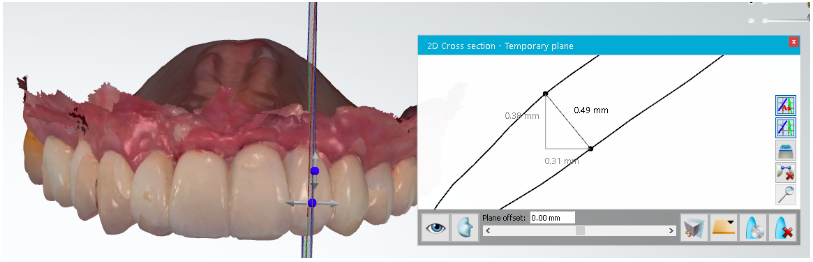
5 RESULTADOS E DISCUSSÃO
Doze meses após a instalação dos implantes associados aos enxertos de biomaterial xenógeno e próteses provisórias imediatas, pode-se observar a manutenção do volume do tecido mole peri-implantar com zênite e papilas gengivais preservadas em sua arquitetura, aspecto de saúde, coloração gengival normal e ausência de sangramento provocado ao jato de ar. Aos cortes sagitais propostos pelo programa digital OrthoAnalyzer, o volume de tecido mole presente na região de incisivos superiores manteve-se satisfatório, variando sua espessura entre 0,4 e 0,7 mm.
A avaliação da manutenção da arquitetura dos tecidos moles e duros ao redor do implante é de suma importância para a Odontologia, uma vez que possibilita a utilização de biomateriais com a finalidade de preservar o osso alveolar. Como foi analisada por Branemark, a prática de substituir dentes perdidos com restaurações suportadas por implantes é uma abordagem de tratamento amplamente aceita e proporciona resultados satisfatórios funcional e esteticamente.
A baixa densidade óssea da região anterior de maxila necessita de uma alternativa para melhorar a estabilidade do implante, assim como preservar a anatomia da região afetada. Segundo Chase & Herndon, o uso de enxertos ósseos tornou-se mais abrangente devido aos seus resultados positivos quando utilizados nos procedimentos cirúrgicos.
Considerando a classificação de Kan et al (2011) sobre posição sagital da raiz dental na maxila anterior, é possível inserir o paciente na classe I, o que coincide com a maioria dos casos da amostra examinada pelo autor ou seja 81,1%, o que no caso apresentado possibilitou uma ótima estabilidade primária dos implantes, favorecendo a instalação das próteses provisórias imediatas individualizadas. As próteses provisórias instaladas promovem a função protética de forma funcional, bem como, a melhor estabilidade dos implantes.
Vasconcelos et al afirmam que dentro do contexto de materiais alternativos, a hidroxiapatita bovina é amplamente reconhecida na comunidade científica devido às suas notáveis propriedades, incluindo a capacidade de estimular o crescimento ósseo, sua reabsorção lenta, sua estrutura que se assemelha ao osso humano e a ausência de resposta inflamatória. Quando colágeno é incorporado a esse material, ele se torna particularmente adequado para a técnica de implantes imediatos, pois sua estrutura favorece a manipulação e adaptação nas paredes do alvéolo. Assim, é possível obter uma melhor estabilidade primária juntamente com o preenchimento dos espaços existentes entre a superfície do implante e a estrutura do osso alveolar.
De acordo com Silva, (2016) com o tratamento da parte exterior dos implantes, pode-se promover mais rapidez no processo de crescimento e maturação óssea, proporcionando o sucesso da osseointegração e menor duração do tratamento odontológico.
6 CONCLUSÃO
Concluímos que a utilização de biomateriais associados a implantes imediatos em região anterior de maxila é eficaz na manutenção da arquitetura volumétrica dos tecidos moles adjacentes aos implantes, promovendo estética e devolvendo função à paciente. Em todas análises a perda do volume do tecido mole foi inferior a 1mm.
REFERÊNCIAS
Albrektsson, T.; Wennerberg, A. The impact of oral implants- past and future. Journal of the Canadian dental Association, v. 71, n. 5, p. 327 a- d;2005.
Axhausen, W. The osteogenetic phases of regeneration of bone; a historial and experimental study. The Journal of bone and joint surgery. American volume, v. 38-A, n. 3, p. 593–600, 1956.
Bassir, S. H. et al. Outcome of early dental implant placement versus other dental implant placement protocols: A systematic review and meta-analysis. Journal of periodontology, v. 90, n. 5, p. 493–506, 2019.
Branemark, P. I. et al. Osseointegrated implants in the treatment of the edentulous jaw: experience from a 10-year period. Scand. j. plast. reconstr. surg., v. 16, suppl, p. 1-32, 1977.
Branemark, P. I. Osseointegration and its experimental background. The Journal Of. Prosthetic Dentistry, v. 50, n. 3, p. 399-410,1983.
Carlsson, Lars V.; Alberktsson, T.; Berman, Charles. Bone response to plasmacleaned titanium implants. The International journal of oral & maxillofacial implants, v. 4, n. 3, p. 199, 1989.
Chase, S.; Herndon, C. O destino dos enxertos ósseos autógenos e homogêneos: uma revisão histórica. Cirurgia Óssea Foint. v. 37A, pág. 809, 1955 em: KUABARA, MR.
Chen, S. T.; Wilson, T. G., Jr; Hämmerle, C. H. F. Immediate or early placement of implants following tooth extraction: review of biologic basis, clinical procedures, and outcomes. The international journal of oral & maxillofacial implants, v. 19 Suppl, p. 12–25, 2004.
CID, Rafaella et al. Manutenção/preservação do rebordo alveolar pós-extração para colocação de implantes dentários / Maintenance/preservation of post-extraction alveolar ridge for placement of dental implants: literature review. Implant News, [S. l.], p. 861-868, 2011.
Elias, C. N (2011). Factors affecting the success of dental implants. In: Implant Dentistry – a rapidly evolving practice. Chapter 14.
Fardin, Angélica Cristiane et al. Enxerto ósseo em odontologia: revisão de literatura. Innov. Implant. J., Biomater. Esthet. (Online) [online]. 2010, vol.5, n.3, pp. 48-52. ISSN 1984-5960.
Faverani, Leonardo Perez et al. Implantes osseointegrados: evolução sucesso. Salusvita, Bauru, v. 30, n. 1, p. 47-58, 2011.
Feighan, John E. et al. The influence of surface-blasting on the incorporation of titaniumalloy implants in a rabbit intramedullary model.Journal of bone and joint surgery. American volume, v. 77, n. 9, p. 1380-1395, 1995.
Harpenau, Lisa A. Periodontia e Implantodontia: algoritmos de Hall para prática clínica. 5.ed. Rio de Janeiro: Santos, 2016. Minha Biblioteca.
Ivanoff, Carl‐Johan et al. Histologic evaluation of the bone integration of TiO2 blasted and turned titanium microimplants in humans. Clinical oral implants research, v. 12, n. 2, p. 128-134, 2001.
Joos, U.; Meyer, U. New paradigm in implant osseointegration. Head and Face Medicine, v.2, n. 19, p. 1-2, 2006.
Kan, J. Y. K. et al. Classification of sagittal root position in relation to the anterior maxillary osseous housing for immediate implant placement: a cone beam computed tomography study. The international journal of oral & maxillofacial implants, v. 26, n. 4, p. 873–876, 2011.
Maluf, Paulo Sérgio Zaidan et al. Vantagens do tratamento de superfície a laser em implantes dentais osseointegráveis; Advantages of laser surface treatment in osseointegrated dental implants. ImplantNews, v. 4, n. 06, p. 643-646, 2007.
Mavrogenis, A. F. et al. Biology of implant osseointegration. Journal of musculoskeletal & neuronal interactions, v. 9, n. 2, p. 61–71, 2009.
Mendes, Vanessa Cristina e DAVIES, John E.. Uma nova perspectiva sobre a biologia da osseointegração. Rev. Assoc. Paul. Cir. Dent. [online]. 2016, vol.70, n.2, pp. 166-171. ISSN 0004-5276.
Misch, C. Implantes dentais: contemporâneos. 3. ed. [s.l.] Elsevier Editora Ltda, 2011.
Misch, C. M.; Misch, C. E. The repair of localized severe ridge defects for implant placement using mandibular bone grafts. Implant dentistry, v. 4, n. 4, p. 261–267, Inverno 1995.
Mustafa, K. et al. Attachment and proliferation of human oral fibroblasts to titanium surfaces blasted with TiO2 particles. A scanning electron microscopic and histomorphometric analysis: Human oral fibrobblasts and TiO2 blasted titanium surfaces. Clinical oral implants research, v. 9, n. 3, p. 195–207, 1998.
Silva, F. L. E. et al. Tratamento de superfície em implantes dentários: uma revisão de literatura. Revista da Faculdade de Odontologia – UPF, v. 21, n. 1, 2016.
Wennerberg, Ann et al. A 1-year follow-up of implants of differing surface roughness placed in rabbit bone. The International journal of oral & maxillofacial implants, v. 12, n. 4, p. 486-494, 1996.
Wonrath Vasconcelos, L. et al. Implante Imediato e Preservação de Alvéolo com Bio-Oss Collagen® em Área Estética. The International Journal of Oral and Maxillofacial Implants, v. 01, n. 03, p. 472, 2016.
