TIME TREND OF PSYCHIATRIC HOSPITALIZATIONS IN SANTA CATARINA FROM 2011 TO 2021
REGISTRO DOI: 10.5281/zenodo.11541413
Isadora Regina Machado Rosar,1
Larissa Esbegen Marcelino,2
Alesandra Perazzoli de Souza3,
Clayton Luiz Zanella4
RESUMO
Os transtornos mentais representam quatro das dez principais causas de incapacidade em todo o mundo, estima-se que, aproximadamente, 450 milhões de pessoas sofrem de doenças mentais, neurobiológicas, psicossociais, relacionadas ao abuso de álcool e drogas. Com base nisso, o objetivo foi identificar as principais causas que geraram as internações psiquiátricas no período de 2011 a 2021. Trata-se de um estudo descritivo, exploratório, retrospectivo com abordagem analítica de séries temporais. O resultado da pesquisa revelou uma prevalência de 143.209 internações psiquiátricas no estado no período, majoritariamente adultos, 40-49 anos, do sexo masculino associadas ao uso de álcool e outras substâncias psicoativas. Em relação aos gastos públicos com essas internações, verificou-se que a média geral em relação aos custos de internações é de R$1.167,07 por internação durante o período estudado. Com isso, faz se necessário a implementação de políticas públicas precoces voltadas à saúde mental que permitem planejamento de estratégias de saúde e redução de gastos com internações psiquiátricas e, também, que haja um balanço na alocação de recursos para a saúde mental, tanto na atenção primária, quanto na especializada, a fim de abranger, de maneira eficaz, as necessidades da população.
Palavras-chave: Internações Psiquiátricas. Transtornos mentais. Estudo de tendência temporal. Santa Catarina.
ABSTRACT
This descriptive study, with an analytical approach of time series, aims to analyze the data that contain the numbers of psychiatric hospitalizations within the state of Santa Catarina in the period from 2011 to 2021, through the DataSus platform, the present research is classified as a study of exploratory, descriptive, and quali-quantitative nature. The general objective is to identify the main causes that generated psychiatric hospitalizations in the described period. Psychiatric patients who were hospitalized in the state of Santa Catarina from 2011 to 2021 are included in this research. Of these male hospitalizations (63.6%), mainly associated with the use of alcohol and other psychoactive substances, in women, hospitalizations due to mood disorders were more evident. It was observed in relation to public spending on average R$167,134,583.53. With this, the implementation of early public policies aimed at and that there is a balance in the allocation of resources for mental health, both in primary and specialized care, to effectively cover the needs of the population mental health and allow the planning of health strategies and reduction of expenses with psychiatric hospitalizations.
Keywords: Psychiatric Admissions; Mental disorders; Time Series Studies; Santa Catarina.
INTRODUÇÃO
O transtorno mental é definido no Manual Diagnóstico e Estatístico de Transtornos Mentais (DSM-5) como uma síndrome caracterizada por perturbação clinicamente significativa na cognição, na regulação emocional ou no comportamento de um indivíduo que reflete uma disfunção nos processos psicológicos, biológicos ou de desenvolvimento subjacentes ao funcionamento mental. Dessa forma, são considerados os principais transtornos mentais a depressão, o transtorno afetivo bipolar, a esquizofrenia e outras psicoses, demência, deficiência intelectual e transtornos de desenvolvimento os quais impactam em um aumento de internações hospitalares (APA, 2014).
No mundo, estima-se que, aproximadamente, 450 milhões de pessoas sofrem de doenças mentais, neurobiológicas, psicossociais, relacionadas ao abuso de álcool e drogas. Mais de 70 de milhões de pessoas sofrem com o vício em álcool e drogas, cerca de 24 milhões têm algum tipo de esquizofrenia, seja ela paranoide, catatônica, residual, hebefrênica ou simples. Cerca de 15 a 20 milhões da população mundial tentam suicídio em alguma fase da vida e mais de 1 milhão cometem suicídio anualmente, a principal causa de incapacitação é a depressão grave. Os transtornos mentais representam quatro das dez principais causas de incapacidade em todo o mundo (OPAS, 2019).
Ainda, segundo a OPAS (2019), os distúrbios mentais estão presentes em, aproximadamente, 25% da população mundial em pelo menos uma fase da vida. Denota-se, assim, a importância de abordar as principais causas que levam a essa enfermidade e as formas de tratamento dela.
Contudo, as internações psiquiátricas têm se desvelado como uma crescente problemática de saúde pública mundial. Nesse cenário, o Brasil se destaca como o primeiro país da América Latina a adotar uma Política Nacional de Saúde Mental (PNSM) em decorrência da Reforma Psiquiátrica brasileira. Em abril de 2001, foi sancionada a Lei Federal n.º 10.216, conhecida como Lei Antimanicomial, que garante aos pacientes portadores de transtornos mentais tratamento humanizado e com interesse exclusivo de beneficiar sua saúde afim de alcançar sua recuperação pela reinserção na família, no trabalho e na comunidade (SILVA, 2019).
Antes da Reforma Psiquiátrica brasileira, ocorrida há aproximadamente 50 anos, o manejo do paciente psiquiátrico era amplamente caracterizado por métodos considerados tortuosos, tais como o uso de eletrochoques, contenção física com camisa de força e procedimentos cirúrgicos, como a lobotomia, sem evidências científicas que comprovassem sua eficácia. Ademais, os indivíduos internados em hospitais psiquiátricos eram aqueles considerados desviantes em relação à norma social vigente na época, abrangendo autistas, homossexuais e pessoas com epilepsia, que eram encaminhados a essas instituições como uma forma de “depósito”, excluídos do convívio social (MAGRO FILHO, 1992).
Após a implementação da Reforma Psiquiátrica Brasileira, os hospitais psiquiátricos foram substituídos pelas Redes de Atenção Psicossocial (RAPS), que centralizaram a assistência aos transtornos mentais graves nos Centros de Atenção Psicossocial (CAPS) e enfatizaram o tratamento comunitário e ambulatorial em detrimento das internações. Porém, mantiveram-se leitos de internação psiquiátrica em hospitais gerais para os casos necessários (LOURENÇO, 2018).
Segundo dados do Ministério da Saúde de 2020, foram disponibilizados 1.622 leitos de psiquiatria em 305 hospitais gerais em todo o país. Esses serviços visam fornecer cuidados adequados e gerenciar pacientes com quadros clínicos agudos em um ambiente protegido, com suporte e atendimento disponíveis 24 horas por dia (BRASIL, 2021).
Nesse contexto, a implementação das RAPS tem como objetivo de promover uma abordagem mais ampla e integrada no cuidado de pessoas com transtornos mentais, redução da estigmatização e a exclusão social desses indivíduos. Ao direcionar o tratamento para os Centros de Atenção Psicossocial (CAPS), proporciona-se um ambiente de cuidado mais acolhedor, onde o paciente é inserido na comunidade e recebe suporte contínuo de equipes multiprofissionais. Como resultado, essa abordagem tem gerado um impacto positivo na redução das taxas de internação (LOURENÇO, 2018).
A valorização do tratamento comunitário e ambulatorial teve como vantagem o fortalecimento dos laços sociais do paciente, permitindo-lhe manter seus vínculos familiares, de amizade e de trabalho. Os CAPS oferecem uma variedade de serviços terapêuticos, como atendimento individualizado, grupos de apoio, terapia ocupacional e atividades de reintegração social (BRASIL, 2013).
A mudança de enfoque para a RAPS também se mostrou benéfica em termos de custos, uma vez que a internação hospitalar é mais onerosa em comparação com o tratamento ambulatorial. A ampliação dos leitos em hospitais gerais, juntamente com a oferta de serviços de suporte e atendimento 24 horas por dia, evidencia o compromisso de proporcionar cuidados adequados aos pacientes com quadros clínicos agudos, em um ambiente protegido (BRASIL, 2022).
Diante do exposto, elaborou-se a seguinte questão de pesquisa: quais as principais causas que desencadearam as internações psiquiátricas no Sistema Único de Saúde (SUS) do estado de Santa Catarina no período de 2011 a 2021?
Definiu-se ainda o objetivo geral de identificar as principais causas que geraram as internações psiquiátricas no SUS do estado de Santa Catarina no período de 2011 a 2021. E os objetivos específicos: identificar os fatores que levaram às internações hospitalares devido a transtornos psiquiátricos no Sistema Único de Saúde no estado de Santa Catarina; analisar as variações quanto ao sexo, idade, regionalização, número e tempo de internação em pacientes com transtornos psiquiátricos; e estabelecer um comparativo relacionado à ocorrência de internações hospitalares psiquiátricas nos âmbitos nacional, estadual e regional.
FUNDAMENTAÇÃO TEÓRICA
TRANSTORNOS MENTAIS
Considera-se que o transtorno mental é uma síndrome caracterizada por perturbação clinicamente significativa na cognição, na regulação emocional ou no comportamento de um indivíduo que reflete uma disfunção nos processos psicológicos, biológicos ou de desenvolvimento subjacentes ao funcionamento mental (APA, 2014).
Os transtornos psiquiátricos são, normalmente, associados ao sofrimento ou incapacidade significativos que afetam atividades sociais, profissionais ou outras atividades importantes. Estudiosos do assunto salientam que essas alterações na saúde mental são complexas, complementares e necessitam de uma inter-relação de conceitos com espaços substitutivos, com possibilidades de direito ao trabalho, à família, aos amigos, enfim, ao cotidiano da vida social e coletiva (APA, 2014).
No Brasil, o movimento psiquiátrico surgiu em meados do ano 1970 com a necessidade de mudança observada pelos profissionais da saúde. Até o século XIX não existia a necessidade de segregação da loucura, pois esta era considerada como uma particularidade do ser humano e era constituída como um erro, falha da razão ou ilusão (FOUCAULT, 2008).
A reforma se apresenta como uma política pública de saúde mental e tem dimensão político-institucional com diretrizes para modificar a assistência psiquiátrica em vigor. Compromete-se, também, com o SUS e a política pública de saúde buscando implementar um projeto de universalidade, equidade e integralidade da assistência pública com descentralização da gestão e priorizando o atendimento na comunidade (AMARANTE; NUNES, 2018).
Medeiros (1993), afirma que os loucos não pertenciam ao período colonial, sendo assim, não estavam inclusos nos projetos da instituição hospitalar e da instituição médica:
Os alienados, os idiotas e os imbecis foram tratados de acordo com suas posses. Os abastados e relativamente tranquilos eram tratados em domicílio e às vezes enviados para a Europa quando as condições físicas dos doentes o permitiam e nos parentes, por si ou por conselho médico, se afigurava eficaz a viajem. Se agitados punham-nos em algum cômodo separado, soltos ou amarrados, conforme a intensidade da agitação. Os mentecaptos pobres, tranquilos, vagueavam pela cidade, aldeias ou pelo campo entregues às chufas da garotada, malnutridos pela caridade pública. Os agitados eram recolhidos às cadeias onde, barbaramente amarrados ou piormente alimentados, muitos faleceram mais ou menos rapidamente (MEDEIROS, 1993, p. 75).
Sendo assim, a partir do início da Renascença, a loucura deixou de ser considerada uma particularidade do ser humano e de ter relação com a natureza ou forças divinas. Surgiram os primeiros manicômios em meados do século XIX com a função de dar um atendimento médico sistemático e especializado. Essas instituições eram tidas como locais de isolamento de todos aqueles que fugiam do padrão imposto pela sociedade atual fosse o esquizofrênico, depressivo, mendigo ou homossexual retratando, assim, uma sentença de reclusão e abandono em que a única certeza era a da morte, que chegaria ali mesmo. Nesse sentido, Foucault (1994, p. 79), cita:
[…] estas casas não têm vocação médica alguma; não se é admitido aí para ser tratado, mas porque não se pode ou não se deve fazer mais parte da sociedade […] o internamento foi ligado nas suas origens e no seu sentido primordial a reconstrução do espaço social.
Para Reis e Moreira (2013), os doentes mentais não possuíam condições de vida alguma sendo tratados como animais, vivendo em condições desumanas e dormindo sobre capim sujo de fezes e urina. Casos as medidas farmacológicas não fossem suficientes a terapia de choque e a lobotomia eram feitas sem qualquer aprovação das famílias. No século XIX, o tratamento ao doente mental incluía medidas físicas como duchas, banhos frios, chicotadas, máquinas giratórias e sangrias.
A partir disso, foi necessário elaborar práticas precisas e concretas a fim de acabar com essa problemática social surgindo, então, o movimento da Reforma Psiquiátrica. As discussões iniciais da Reforma Psiquiátrica tiveram como objetivo principal denunciar as condições degradantes da assistência que era prestada nos asilos e hospitais psiquiátricos até então (CLEMENTINO, 2019).
No mundo, a ideia de Reforma Psiquiátrica surgiu em meados dos anos 1940 liderada por Maxwell Jones, que possuía a ideia de comunidade terapêutica psiquiátrica. Nesse espaço, buscavam uma ideia de comunidade e integração entre os indivíduos e realizavam reuniões com profissionais da área a fim de proporcionar técnicas educativas e construtivas. Apesar da mudança essas comunidades fundadas por Maxwell não questionavam o modelo asilar, sendo assim, não havia uma preparação de reinserção comunitária (DELGADO, 2006).
A busca pela cidadania do doente mental é a característica principal da Reforma Psiquiátrica brasileira tendo em vista o questionamento do modelo assistencial até então vigente. Buscou propor novas estratégias fazendo surgir um novo paradigma para a psiquiatria (BRASIL, 2022).
A partir da discussão levantada entre o movimento da Reforma Psiquiátrica e o Ministério da Saúde foram estabelecidas legislações com intuito de promover melhorias na assistência psiquiátrica no Brasil. Como resultado, em 2001, foi instituída a Lei n.º 10.216, de agosto de 2001, que dispõe sobre a proteção e os direitos das pessoas portadoras de transtornos mentais e redireciona o modelo assistencial em saúde mental. A lei também assegurou ao paciente portador de transtornos mentais uma assistência sem discriminação quanto à raça, cor, sexo, orientação sexual, religião, opção política, nacionalidade, idade, família, recursos econômicos e ao grau de gravidade ou tempo de evolução de seu transtorno (BRASIL, 2001).
Na atualidade, na nova Reforma Psiquiátrica brasileira, os serviços de atenção psiquiátrica e psicossocial são aplicados voluntariamente por pacientes, identificados como usuários, ou seja, de forma reconhecida e socialmente aprovada como qualquer outro público ou serviço social, serviço de saúde privado, ajudando a minimizar o estigma da intervenção psiquiátrica. Como resultado conjunto da reforma institucional (internação manicomial e instituições ambulatoriais) o paciente com sofrimento psíquico não pode mais ocupar uma linha biográfica, a carreira moral de um paciente psiquiátrico cujo resultado era a cronicidade do paciente tornando-se usuário (BRASIL, 2021).
A Portaria n.º 3.588/2017 define uma nova organização dos serviços de atenção em saúde mental com a manutenção dos leitos de internação em hospital psiquiátrico, reposicionando, assim, esse componente em relação ao disposto na Lei n.º 10.216/2001. A legislação vigente define três tipos de internação: voluntária, involuntária e compulsória. A internação voluntária é aquela em que o indivíduo quer a própria internação, ou que a consente. Sendo assim, ele deve assinar, no momento da admissão, uma declaração de que optou por esse regime de tratamento. A internação involuntária é aquela em que o indivíduo não aceita sua internação, sendo essa realizada sem o consentimento do paciente e, normalmente, o pedido é realizado por terceiros, entretanto, é necessária a recomendação do médico psiquiatra. Por último, a internação compulsória é aquela em que não há necessidade de autorização familiar, sendo sempre determinada por juiz competente, após o pedido formal, feito por um médico atestando que a pessoa não tem domínio sobre a própria condição psicológica e física (BRASIL, 2001).
De acordo com o Código de Ética Médica cabe ao médico zelar pela saúde do paciente e prestar um serviço sem discriminação de nenhuma natureza, tendo como alvo a saúde do ser humano e com o máximo de zelo e o melhor de sua capacidade profissional. Além disso, nunca utilizar de seus conhecimentos para causar sofrimento físico ou moral, a independência do paciente deve ser respeitada (CFM, 2009).
Nos casos de internação, embora o paciente esteja em internação involuntária, é de seu direito estar sempre informado de todos os procedimentos médicos e tratamentos possíveis para o caso, informá-lo sobre o seu estado de saúde e sobre seu transtorno é um dever médico (CFM, 2009).
No mundo, estima-se que, aproximadamente, 450 milhões de pessoas sofrem de doenças mentais, neurobiológicas, psicossociais, relacionadas ao abuso de álcool e drogas. Mais de 70 de milhões de pessoas sofrem com o vício em álcool e drogas, cerca de 24 milhões têm algum tipo de esquizofrenia, seja ela paranoide, catatônica, residual, hebefrênica ou simples. Cerca de 15 a 20 milhões da população mundial tentam suicídio em alguma fase da vida e mais de 1 milhão cometem suicídio anualmente, a principal causa de incapacitação é a depressão grave. Os transtornos mentais representam quatro das dez principais causas de incapacidade em todo o mundo (OPAS, 2019).
Ainda, segundo a OPAS (2019), os distúrbios mentais estão presentes em, aproximadamente, 25% da população mundial em pelo menos uma fase da vida. Denota-se, assim, a importância de abordar as principais causas que levam a essa enfermidade e as formas de tratamento dela.
PRINCIPAIS CAUSAS DE INTERNAÇÃO HOSPITALAR EM SAÚDE MENTAL
No que tange às internações hospitalares em saúde mental a maior prevalência está relacionada aos transtornos por uso de álcool e substâncias, os transtornos esquizofrênicos, o transtorno bipolar e os transtornos depressivos (SANTOS et al., 2022).
O Transtorno por Uso de Álcool (TUA) acomete de 10 a 12% da população mundial desde a década de 1970, mas só na década de 1990 foi considerado capaz de desenvolver dependência. O álcool já era responsável por 60% dos acidentes de trânsito e esteva presente em 70% dos laudos cadavéricos por mortes violentas no Brasil (NARDI; SILVA; QUEVEDO, 2022).
Segundo o DSM-5 para o diagnóstico de TUA estão incluídos os critérios de diagnóstico e os critérios de gravidade. Dentro dos critérios de diagnósticos faz se necessário atender dois dos onze critérios durante um período de 12 meses. Esses critérios são relacionados aos problemas com consumo excessivo de álcool, dificuldade de controlar ou parar de beber, aumento da tolerância ao álcool, abandono de atividades sociais e ocupacionais em favor do álcool e continuação do consumo apesar dos problemas causados. Já os critérios de gravidade de TUA estão incluídos com base no número de critérios atendidos, para um diagnóstico de TUA leve requer o cumprimento de dois a três critérios, um diagnóstico moderado requer o cumprimento de quatro a cinco critérios e um diagnóstico grave requer o cumprimento de seis ou mais critérios (APA, 2014).
Contudo, a OMS definiu critérios para o diagnóstico da síndrome de dependência de substâncias: um grande desejo para consumir a substância, dificuldades em controlar o consumo da substância, um estado de abstinência fisiológica quando o uso do álcool cessou ou foi reduzido, tolerância, de tal forma que doses maiores da substância psicoativa são requeridas para alcançar efeitos originalmente produzidos por doses mais baixas, abandono progressivo de prazeres e interesses alternativos em favor do uso da substância psicoativa e persistência no uso da substância a despeito de evidência clara de consequências manifestamente nocivas (ROSSI; TUCCI, 2020).
Em relação ao transtorno esquizofrênico os aspectos mais característicos da esquizofrenia são alucinações e delírios, transtornos de pensamento e fala, perturbação das emoções e do afeto, déficits cognitivos e avolição. Há uma grande redução na expectativa de vida de pessoas com esquizofrenia, ou seja, entre 10 e 20 anos a menos que a expectativa de vida da população em geral. (PEREIRA, 2021).
As principais características diagnósticas dos transtornos psicóticos, segundo o DSM-5 e a CID-11 para esquizofrenia, são delírios, alucinações, discurso desorganizado, comportamento desorganizado ou catatônico e sintomas negativos como alogia, alteração do afeto, associabilidade, avolição e anedonia, pelo menos um mês de sintomas ativos e seis meses de prejuízo no funcionamento social, ocupacional ou no autocuidado (APA, 2014). Entretanto, para critérios diagnósticos, o DSM-5 e a CID-11 revogaram os subtipos da esquizofrenia devido ao fato que não havia subsistência diagnóstica tanto no prognóstico e no tratamento (MIGUEL, 2021).
Ainda, o Transtorno Bipolar (TB) é um transtorno que se caracteriza pela presença de episódios depressivos e maníacos, seus primeiros sinais aparecem, na maioria das vezes, por volta dos 25 anos de idade. Porém, esse diagnóstico muitas vezes, é demorado e, algumas vezes, confundido com depressão e tratado com antidepressivos, o que pode gerar um episódio mais severo de mania que pode gerar prejuízos sociais e cognitivos (NARDI; SILVA; QUEVEDO, 2022).
O TB está entre as dez principais causas de incapacidade em todo o mundo em indivíduos na faixa etária de 15 a 44 anos. Há uma variedade de maneiras que o TB se manifesta nos indivíduos portadores, as classificações o reconhecem do tipo I e o TB do tipo II. O TB I é a forma clássica da doença (mania e depressão), já o TB II são episódios de hipomaníaca e depressão. A população portadora de TB possui uma expectativa de vida menor se compara com o restante da população devido ao alto risco de morte por suicídio (MOCHCOVITCH, 2015).
Por fim, o transtorno depressivo, o qual também está entre as principais causa de internação psiquiátricas, provoca disfunções psicomotoras e cognitivas como anedonia, falta de interesse em atividades cotidianas que anteriormente despertavam prazer, perda do desejo sexual, distúrbios relacionados ao sono e humor depressivo. Pessoas com este transtorno frequentemente têm pensamentos suicidas e podem tentar o suicídio (APA, 2014).
Quanto ao transtorno depressivo sua etiologia ainda é desconhecida, embora os fatores genéticos e ambientais possam contribuir. A hereditariedade explica cerca de 50% das causas. Outras teorias se agrupam nas alterações dos níveis dos neurotransmissores, como desregulação dos neurotransmissores colinérgicos, catecolaminérgicos (noradrenérgicos e dopaminérgicos) glutamatérgicos e serotoninérgicos (5-hidroxitriptamina) (NARDI; SILVA; QUEVEDO, 2022).
ATENÇÃO À SAÚDE MENTAL NA ATENÇÃO PRIMÁRIA
A primeira pesquisa epidemiológica psiquiátrica realizada dentro da Atenção Básica foi realizada na década de 1960 quando o professor Michael Shepherd, da University of London, revelou que 14% dos atendimentos realizados na Atenção Básica ao longo de um ano eram relacionados a transtornos mentais que não eram identificados pelos clínicos generalistas, os pacientes eram diagnosticados incorretamente (RALL, 1966).
Sendo assim, levou ao avanço das políticas de saúde e a implementação do Sistema Único de Saúde, a rede de saúde passou a incorporar novos componentes em seu sistema já na década de 1990. Entre esses avanços destacam-se a criação dos Centros de Atenção Psicossocial (CAPS) e a implementação do Programa Saúde da Família (PSF) em 1994. Os CAPS, entre todos os dispositivos de atenção à saúde mental, têm valor estratégico para a Reforma Psiquiátrica brasileira. Com a criação desses centros possibilita-se a organização de uma rede substitutiva ao Hospital Psiquiátrico no país. Os CAPS são serviços de saúde municipais, abertos, comunitários, que oferecem atendimento diário e que têm como uma das funções prestar atendimento clínico evitando as internações em hospitais psiquiátricos (BRASIL, 2018).
Os CAPS foram estabelecidos como uma alternativa ao modelo hospitalocêntrico de tratamento para pacientes psiquiátricos. Esses centros oferecem um cuidado mais humanizado e integrado para a população, focado na reinserção social e na reabilitação psicossocial dos pacientes. Há também o Programa Saúde da Família (PSF), inspirado nos debates e nas diretrizes da Reforma Sanitária Brasileira, com o objetivo de melhorar a saúde da população em geral, responsáveis pelo acompanhamento e cuidado da saúde de uma determinada população atuando em unidades básicas de saúde e estabelecendo uma relação de proximidade com as famílias e a comunidade (BRASIL, 2015).
Através disso, com a Portaria n.º 3.088/2011, foi estabelecida a Rede de Atenção Psicossocial (RAPS) no SUS para atender pessoas que sofrem com transtornos mentais e têm necessidades relacionadas ao uso de crack, álcool e outras drogas. A Raps é uma rede territorializada que engloba diferentes níveis de cuidado seguindo os princípios estabelecidos pela Lei n.º 10.216/2001 (BRASIL, 2011).
Quanto aos critérios diagnósticos na Atenção Básica, embora possa-se observar várias alterações que estão relacionadas aos principais transtornos psiquiátricos, ainda não foram isolados os fatores etiológicos que, em conjunto, poderiam determinar a doença. As psicopatologias carecem de marcadores biológico, existe uma escassez de achados laboratoriais ou de imagem probatórios a fim de diagnosticar (MELEIRO, 2018).
Há uma grande variabilidade de apresentações clínicas dos portadores das psicopatologias, com isso o diagnóstico psiquiátrico é realizado de forma sindrômica, através da identificação de um conjunto de sinais e sintomas que apresentam uma regularidade estatística em uma determinada condição de doença. Os sintomas são relatos subjetivos do indivíduo, mediados para o clínico, enquanto os sinais possuem um significado epistemológico semelhante, mas são mais objetivos, podendo ser observados diretamente durante a avaliação clínica ou através de técnicas diagnósticas específicas (MELEIRO, 2018).
A internação psiquiátrica, só deve ser considerada quando todas as outras possibilidades terapêuticas foram esgotadas. A Lei n.º 10.216/01, traz em seu artigo 2º, que a internação psiquiátrica é considerada necessária em casos onde existe o risco de agressão, desde lesões corporais até homicídio, risco de suicídio, sem sociofamiliar capaz de contenção, quadros psiquiátricos que impliquem risco de exposição moral, quadros psicóticos graves, desintoxicação para dependentes de substância psicoativa, síndrome de abstinência de dependentes de substância psicoativa, dependência química e outros quadros de transtorno mental que podem envolver risco grave ou irreversíveis de dano a si ou a outros (BRASIL, 2001).
No entanto, os transtornos neuropsiquiátricos representam as principais causas de anos vividos com incapacidade, correspondendo a cerca de 20% do total, e ocupam a quinta posição entre as responsáveis pelos Daly (anos de vida ajustados por incapacidade), representando aproximadamente 7% desses índices. Contudo, há discussões que apontam para uma possível subestimação dessas estimativas indicando que esses transtornos podem estar relacionados a mais de 30% dos anos perdidos por incapacidade e 13% dos Daly, o que os colocaria como a segunda maior causa de incapacidade no mundo. Com isso, há uma alta sobrecarga que provém da prevalência elevada, início precoce e, portanto, longa duração dos transtornos psiquiátricos (VIGO; THORNICROFT; ATUN, 2016).
Segundo a Lei n.º 10.216/01 de 06 de abril de 2001, no artigo 12, estabelece-se que o tratamento dos portadores de transtornos mentais terá como finalidade a reinserção social do paciente em seu meio social. É de obrigação do Estado a criação de política de saúde mental que gere a assistência e a promoção de ações de saúde aos pacientes com transtornos mentais ou com dependência de substâncias químicas e álcool em conjunto com a família e a sociedade (BRASIL, 2001).
Observa-se a complexidade do processo de reinserção, ou melhor, não basta apenas retirar os pacientes da internação psiquiátrica, existe a necessidade de um convívio familiar e social para que o paciente consiga se adaptar. Nota-se a necessidade do convívio social para alcançar os objetivos propostos pela Política Nacional de Saúde Mental (DA SILVA, 2018).
Segundo pesquisa realizada por Franco e Van Stralen (2015), a desospitalização nem sempre é vivenciada como algo positivo, pois durante sua pesquisa avaliaram 207 pacientes internados em Belo Horizonte e todos, ao quebrarem os laços com a internação, sentiram um sentimento de angústia e abandono como se estivessem perdidos, sem direção, o que dificulta o processo de reinserção e volta a uma rotina saudável. Isso se deve à insegurança para lidar com o cotidiano, novas situações, o medo do julgamento da sociedade e a falta da rotina que havia no hospital com horário e regras.
Frente a essa perspectiva, evidencia-se a importância da reinserção dos pacientes psiquiátricos na comunidade de forma com que eles não se sintam desestabilizados durante o processo, ajudando no processo de recuperação e estabelecimento de novos hábitos e vínculos, ou seja, uma ressocialização efetiva (SALLES; MIRANDA, 2016).
DELIMITAÇÕES METODOLÓGICAS
Esse estudo trata-se de um estudo descritivo, com abordagem analítica de séries temporais. Considerando que o presente trabalho tem o objetivo analisar os dados que contêm os números de internações psiquiátricas dentro do estado de Santa Catarina, através da plataforma do Departamento de Informática do Sistema Único de Saúde (DATASUS), que contém as informações das bases de dados do Sistema Único de Saúde, a presente pesquisa é classificada como um estudo de cunho exploratório, descritivo e quantitativo.
Ao enquadrar-se como pesquisa descritiva buscou-se fazer a descrição de características de determinado fenômeno ou determinada população e, a partir disso, o estabelecimento de relações entre estas variáveis (GIL, 2002).
O objetivo da pesquisa exploratória é conhecer com propriedade o tema estudado desenvolvendo, assim, um melhor entendimento sobre este. Portanto, dessa forma, o pesquisador terá mais chances de construir hipóteses válidas sobre o assunto e explanar melhor os resultados e conhecimentos obtidos. Esse tipo de pesquisa é muito utilizado como a primeira etapa em pesquisas que serão aprofundadas em etapas mais amplas posteriormente (LOZADA; NUNES, 2018).
Foram incluídos pacientes psiquiátricos que estiveram internados por algum período entre 2011 e 2021, em Santa Catarina, via SUS, conforme Capítulo V (transtornos mentais e comportamentais) da Classificação Estatística Internacional de Doenças e Problemas Relacionados à Saúde, 10ª revisão (CID-1). Nesse contexto, faz parte a demência, transtornos mentais e comportamentais devido ao uso de álcool, transtornos mentais e comportamentais devido ao uso de outras substâncias psicoativas, esquizofrenia e transtornos esquizotípicos e delirantes, transtornos de humor (afetivos) e outros transtornos mentais/comportamentais.
Estão excluídos deste estudo pacientes que não estiveram internados por algum período entre 2011 e 2021, dentro do estado de Santa Catarina, ou que, apesar de internados entre os anos de 2011 e 2021, as internações não foram de cunho psiquiátrico.
Diante das informações obtidas resultantes das pesquisas realizadas através da plataforma DATASUS, os dados foram analisados e interpretados por meio de tabelas geradas virtualmente a fim de atingir os objetivos do tema em questão. Para captação das informações hospitalares na plataforma foi utilizado o seguinte fluxograma:
Figura 1 – Fluxograma de estratégias para levantamento de dados no subsistema SIH/SUS
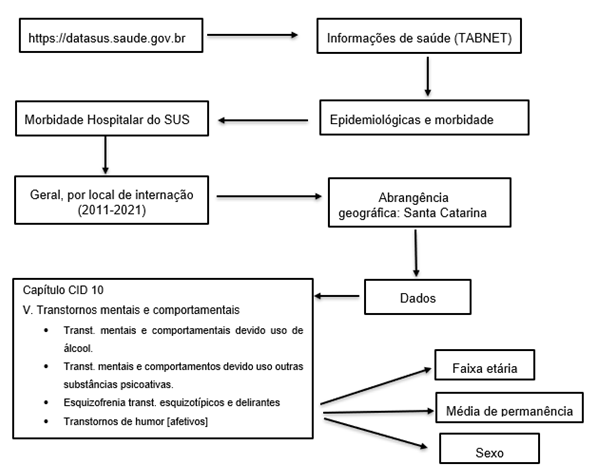
Fonte: As Autoras (2023)
O fluxograma da Figura 1 retrata os passos que foram seguidos para a coleta de dados utilizados nessa pesquisa, os dados epidemiológicos foram retirados da plataforma DATASUS, os dados disponíveis são de domínio público dispensando, assim, a avaliação pelo Comitê de ética em Pesquisa como está descrito na Resolução do Conselho Nacional de Saúde n.º 510/2016.
RESULTADOS E DISCUSSÃO
No estado de Santa Catarina, no período entre 2011 e 2021, foram identificadas um total de 143.209 internações hospitalares por transtorno mental, com maior prevalência no sexo masculino, representando 91.154 casos, e o ano de 2019 com maior número de internações, representando 14.198 casos e 2018, com 14.196 casos, conforme descrito na Tabela 1.
Tabela 1 – Distribuição das internações psiquiátricas segundo sexo e ano de internação no estado Santa Catarina, 2011 a 2021
Ano do atendimento Masculino Feminino Total Total 91.154 52.055 143.209 2011 8.574 4.269 12.843 2012 8.743 4.396 13.139 2013 8.413 4.218 12.631 2014 8.165 4.221 12.386 2015 8.148 4.354 12.502 2016 8.664 4.578 13.242 2017 8.902 4.802 13.704 2018 9.027 5.169 14.196 2019 8.408 5.790 14.198 2020 6.855 4.882 11.737 2021 6.689 5.121 11.810
É importante ressaltar que o número de internações psiquiátricas em Santa Catarina tem sido historicamente alto, com taxas acima da média nacional. Isso pode ser atribuído a vários fatores, dentre eles pode-se incluir a falta de serviços de saúde mental adequados na região e o estigma em torno de doenças mentais, ou a oferta de leitos e a disparidade socioeconômica, não foram encontrados estudos metodológicos conclusivos. Ainda, conforme a Tabela 1, o sexo mais acometido nas internações hospitalares psiquiátricas foi o sexo masculino, sendo que no ano de 2018 foi o que apresentou o maior número de internações (9.027).
Geralmente, os homens são mais acometidos precocemente por transtornos mentais comportamentais devido uso de álcool, é essa doença que se mostra mais frequente nas internações masculinas conforme mostra a Tabela 2. O quadro é mais intenso comparado com as mulheres necessitando de uma intervenção hospitalar e sendo submetido a reinternações mais frequentes (GOMES, 2015).
Tabela 2 – Distribuição das internações por sexo segundo Lista Morbidades CID-10 em Santa Catarina, no período de 2011 a 2021
Tipos de transtornos Masculino Feminino Total Total 91.154 52.055 143.209 Transtornos mentais e comportamentais devido ao uso de álcool 32.312 3.517 35.829 Transtornos mentais e comportamentais devido ao uso de outras substâncias psicoativas 21.674 5.451 27.125 Esquizofrenia, transtornos esquizotípicos e delirantes 18.620 10.730 29.350 Transtornos de humor (afetivos) 14.746 28.889 43.635 Outros transtornos mentais e comportamentais 3.802 3.468 7.270
Conforme demostrado na Tabela 2, a ocorrência das internações por sexo, observa-se uma discrepância entre as internações masculinas e femininos, sendo que o sexo masculino, corresponde a 91.154 do total. Ainda, os homens são mais acometidos precocemente por transtornos mentais comportamentais devido uso de álcool, representando 32.312 internações.
Sadock, Sadock e Ruiz (2017), afirmam que em homens são mais comuns os transtornos associados ao uso de substâncias psicoativas, já em mulheres observa-se uma maior frequência de transtornos associados a transtornos de humor, as taxas de depressão são quase 2 vezes maiores em mulheres. Além disso, o quadro é mais intenso comparado com as mulheres necessitando de uma intervenção hospitalar e sendo submetido a reinternações mais frequentes (GOMES, 2015).
Tabela 3 – Distribuição quanto as internações por faixa etária, >1 a 19 anos, segundo transtornos psiquiátricos, em Santa Catarina, no período de 2011 a 2021
Tipos de transtornos >1 ano 1 a 4 anos 5 a 9 anos 10 a 14 anos 15 a 19 anos Total Total 54 149 289 2.358 8.173 11.023 Transtornos mentais e comportamentais devido ao uso de álcool 19 38 11 81 401 550 Transtornos mentais e comportamentais devido ao uso de outras substâncias psicoativas 16 47 31 428 2.778 3.300 Esquizofrenia, transtornos esquizotípicos e delirantes 3 3 25 237 1.777 2.045 Transtornos de humor [afetivos] 8 9 37 1.130 2.538 3.722 Outros transtornos mentais e comportamentais 8 52 185 482 679 1.406
Tabela 4 – Distribuição quanto as internações por faixa etária, 20 a +80 anos, segundo transtornos psiquiátricos, em Santa Catarina, no período de 2011 a 2021
Tipos de transtornos 20 a 29 anos 30 a 39 anos 40 a 49 anos 50 a 59 anos 60 a 69 anos 70 a 79 anos + 80 anos Total Total 27.069 33.696 33.765 25.484 9.345 2.362 465 132.186 Transtornos mentais e comportamentais devido ao uso de álcool 2.348 7.029 11.850 9.869 3.506 605 72 35.279 Transtornos mentais e comportamentais devido ao uso de outras substâncias psicoativas 9.121 8.532 4.282 1.505 277 73 35 23.825 Esquizofrenia, transtornos esquizotípicos e delirantes 6.793 6.850 6.073 5.070 1.897 538 84 27.395 Transtornos de humor [afetivos] 7.328 9.824 10.346 8.087 3.217 940 171 39.913 Outros transtornos mentais e comportamentais 1.479 1.461 1.214 953 448 206 103 5.864
As tabelas 2, 3 e 4 mostram a distribuição das internações por faixa etária. Evidencia-se que a incidência de transtornos mentais é maior na faixa etária de 40-49 anos, seguida de 30-39 anos.
Na faixa etária de 40-49 anos, o principal transtorno responsável pelas internações psiquiátricas são os transtornos mentais e comportamentais devido ao uso de álcool, representando 11.850 casos. E na faixa etária de 30-39 anos, os transtornos de humor (afetivos), representando 9.824 internações.
Em homens, a partir dos vinte anos devido a diversos fatores como alterações neurológicas estruturais, falta de suporte social adequado e o uso de substâncias ilícitas. Além disso, pode haver uma percepção de imunidade por parte dos homens em relação a doenças mentais e biológicas, o que leva a uma menor adesão a medidas preventivas e uma menor busca por serviços de saúde primários por essa parcela da população (ROCHA, 2016).
Já nas mulheres, se observa um padrão bimodal, com um pico de incidência entre os vinte e trinta anos e outro após os cinquenta anos. Isso sugere uma relação entre a idade de ocorrência dos transtornos mentais e o início da vida adulta. Esses padrões de prevalência podem ser atribuídos a uma combinação de fatores biológicos, psicossociais e hormonais que diferem entre homens e mulheres (CLEZAR; BIANCHI; GARCIA, 2018).
Chama atenção ainda, nas Tabela 3 e 4, o registro de internações psiquiátricas de menores de 1 ano de idade (54 internações), por se tratar de uma questão delicada e complexa que requer atenção especializada e cuidados intensivos. Essas internações ocorrem por uma variedade de razões incluindo problemas de saúde mental, abuso ou negligência e trauma ou abstinência de substâncias. Alguns dos diagnósticos mais comuns para crianças nessa faixa etária internados em unidades psiquiátricas incluem transtorno do espectro do álcool fetal, transtornos alimentares, depressão, ansiedade, transtornos do sono, esquizofrenia e transtornos do desenvolvimento (BRASIL,2018).
Tabela 5 – Distribuição dos tipos de transtornos psiquiátricos, Santa Catarina, 2010-2015
Tipos de transtornos 2010 2011 2012 2013 2014 2015 Total 821 12.843 13.139 12.631 12.386 12.502 Transtornos mentais e comportamentais devido ao uso de álcool 266 3.823 3.975 3.721 3.729 3.658 Transtornos mentais e comportamentais devido ao uso de outras substâncias psicoativas 155 2.665 2.722 2.546 2.069 2.187 Esquizofrenia, transtornos esquizotípicos e delirantes 183 2.512 2.553 2.545 2.581 2.474 Transtornos de humor (afetivos) 193 3.361 3.425 3.293 3.249 3.659 Outros transtornos mentais e comportamentais 24 482 464 526 758 524
Tabela 6 – Distribuição dos tipos de transtornos psiquiátricos, Santa Catarina, 2016-2021
Tipos de transtornos 2016 2017 2018 2019 2020 2021 Total Total 13.242 13.704 14.196 14.198 11.737 11.810 143.209 Transtornos mentais e comportamentais devido ao uso álcool 3.589 3.559 3.072 2.529 1.995 1.913 35.829 Transtornos mentais e comportamentais devido ao uso de outras substâncias psicoativas 2.323 2.651 2.915 2.643 2.205 2.044 27.125 Esquizofrenia, transtornos esquizotípicos e delirantes 2.796 2.707 2.845 2.963 2.531 2.660 29.350 Transtornos de humor (afetivos) 3.925 4.099 4.672 5.154 4.218 4.387 43.635 Outros transtornos mentais e comportamentais 609 688 692 909 788 806 7.270
As tabelas 5 e 6, mostram a distribuição das internações psiquiátricas por tipo de transtornos no período estudado. O ano de 2019, representou o maior número de internação do período, totalizando 14.198 casos, seguidos de 2018 com 14.196 casos e 2017 com 13.704 casos.
Um estudo realizado por Coelho (2019), em Pernambuco no período de 2014 a 2018, identificou que houve queda nas internações psiquiátricas, essa queda está atrelada a Reforma Psiquiátrica pois atualmente existem critérios de internações mais rígidos que são devidamente analisados antes de qualquer internação por transtornos mentais, assim não infligindo mais os direitos humanos e não tornando os centros psiquiátricos um depósitos de pessoas excluídas e rejeitadas da sociedade, e sim realmente tornando essas internações como tratamentos para os transtornos (COELHO, 2019).
Quando analisados o tipo de transtorno em que mais teve internações no período, as tabelas 5 e 6 evidenciam que o transtorno de humor (afetivo) foi responsável pelo maior número de internações, representando 43.635, seguido dos transtornos mentais e comportamentais devido ao uso álcool, com 35.829 internações no período estudado e esquizofrenia, transtornos esquizotípicos e delirantes, com 29.350 casos.
Em 2017 foi publicado pela World Health Organization (WHO) uma análise sobre depressão e outras desordens mentais que relata que quase 5% da população mundial sofre de depressão, ultrapassando a faixa de 300 milhões de pessoas e os casos de depressão a nível mundial são superiores em mulheres o que corrobora com os resultados desse estudo, levando em conta que a depressão é um das doenças mais incapacitantes do mundo, esse número é muito significativo e demonstra a importância de intervenções mais eficazes na atenção primária que a longo prazo causaria uma queda no número de internações psiquiátricas por transtornos de humor (WHO, 2017).
Internações por uso de álcool é a causa de internação mais frequente em pacientes do sexo masculino, ocorreram mais de 400.000 internações por transtornos mentais e comportamentais devidos ao uso do álcool no Brasil entre os anos de 2010 e 2020, mas essa taxa vem em uma decrescente em todas regiões do Brasil, assim como em Santa Catarina demonstrado na tabela 6, o descrente número de internações em 2020 e 2021 se comparado com os demais anos, a inserção de políticas públicas voltadas a esses pacientes como o RAPS e CAPS está diretamente associada a essas taxas, pois dão aos adictos outras oportunidades de tratamento, além das internações (Oliveira, et al., 2023).
Tabela 7 – Distribuição das internações psiquiátricas quanto a média permanência e valor médio de internações segundo lista morbidades CID-10
Tipos de transtornos Média de permanência (em dias) Valor médio de internações (R$) Total 23,0 1167,07 Transtornos mentais e comportamentais devido ao uso álcool 21,2 1149,17 Transtornos mentais e comportamentais devido ao uso de outras substâncias psicoativas 16,8 917,37 Esquizofrenia, transtornos esquizotípicos e delirantes 40,3 1918,72 Transtornos de humor (afetivos) 14,5 745,17 Outros transtornos mentais e comportamentais 36,0 1684,66
A tabela 7 representa a média de dias de permanência das internações hospitalares em psiquiatria e o custo dessas internações para o SUS. Verificou-se que, a maior média de dias de permanência hospitalar (internação) é gerada pela Esquizofrenia, transtornos esquizotípicos e delirantes, representando uma média de 40,3 dias. Embora, conforme visto nas tabelas 5 e 6, seja a terceira principal causa de internações psiquiátricas. Em seguida, destacam-se outros transtornos mentais e comportamentais, com uma média de 36 dias de internação. Seguido dos transtornos mentais e comportamentais devido ao uso álcool, representando 21,2 dias, embora este, seja a segunda causa de internação psiquiátrica.
Os transtornos de humor (afetivos), aparecem em quarto lugar quanto a média de dias de internação hospitalar. No entanto, são a principal causa de internações psiquiátricas (Tabela 5 e 6).
Quando analisados os custos (R$) dessas internações, conforme demostrado na tabela 7, a média geral de todos os transtornos é de R$1.167,07 por internação durante o período estudado. Sendo que o tipo de transtorno em que os custos são mais elevados são a Esquizofrenia, transtornos esquizotípicos e delirantes representando uma média de R$1.918,72 por internação, seguido de outros transtornos mentais e comportamentais com RS1.684,66 e de transtornos mentais e comportamentais devido ao uso álcool com R$ 1.149,17.
Tabela 8 – Internações por Macrorregião de saúde segundo lista Morb CID-10
Lista morb CID-10 Sul Planalto Norte e Nordeste Meio-Oeste e Serra Catarinense Grande Oeste Grande Florianópolis Foz do Rio Itajaí Alto vale do Itajaí Total Total 23.827 14.741 35.594 16.450 34.143 452 18.002 143.209 Transtornos mentais e comportamentais devido ao uso álcool 4.582 4.071 10.829 7.406 6.030 153 2.758 35.829 Esquizofrenia, transtornos esquizotípicos e delirantes 4.398 3.728 7.019 2.503 9.172 22 2.508 29.350 Transtornos de humor (afetivos) 8.060 4.541 9.126 3.420 8.699 48 9.741 43.635 Outros transtornos mentais e comportamentais 1.405 877 1.242 722 1.507 44 1.473 7.270
Na tabela 8, é possível verificar as internações psiquiátricas por região em Santa Catarina. Na macrorregião Meio-Oeste e Serra, foi a região do estado com maior número de internações psiquiátricas do período, representando 35.594 casos. Destes, a principal causa de internações foram os transtornos mentais e comportamentais devido ao uso álcool com 10.829 casos. Em seguida, os transtornos de humor (afetivos) representando 9.126 casos, seguidos de transtornos mentais e comportamentais devido ao uso de outras substâncias psicoativas com 7.378 casos.
A macrorregião da Grande Florianópolis, foi a segunda região do estado com maior número de internações psiquiátricas do período, representando 34.143 casos. Destes, o maior número de internações foi pelos transtornos de esquizofrenia, transtornos esquizotípicos e delirantes, representando 9.172 casos, seguidos de transtornos mentais e comportamentais devido ao uso de outras substâncias psicoativas com 8.735 casos e transtornos de humor (afetivos) com 8.699 casos.
A terceira macrorregião do estado de Santa Catarina com maior número de internações psiquiátricas foi a macrorregião Sul, representando 23.827 casos. Destas, as internações por transtornos de humor (afetivos) representaram 8.060 casos, seguidos de transtornos mentais e comportamentais devido ao uso de outras substâncias psicoativas com 5.382 casos e transtornos mentais e comportamentais devido ao uso álcool com 4.582 casos.
Nota-se que na região supracitada o número de internações psiquiátricas devido ao uso de substâncias psicoativas, esquizofrenia e transtornos de humor chamam a atenção na pesquisa. Não se pode inferir os motivos dessa elevação na taxa de internações no período analisado, tendo em vista que este não foi um dos objetivos da pesquisa, bem como não foram encontradas pesquisas que corroborassem para a análise científica desses dados. Isso denota que emergiu um novo problema de estudo a partir dos números associados às internações na macrorregião Meio-Oeste e Serra Catarinense.
CONSIDERAÇÕES FINAIS
O presente estudo tem como objetivo identificar os fatores que levaram às internações hospitalares devido a transtornos psiquiátricos no Sistema Único de Saúde (SUS) no estado de Santa Catarina.
Os resultados obtidos revelaram um perfil de internações psiquiátricas em Santa Catarina das internações ocorridas no período de 2011 a 2021 em que a prevalência dessas internações ocorre no sexo masculino, na faixa etária de 40 a 49 anos, embora a maior parte das internações psiquiátricas sejam de pacientes do sexo masculino, o transtorno com maior incidência de internações no estado é predominantemente feminino, liderando as internações está o transtorno de humor (afetivo) seguido dos transtornos decorrentes por uso de álcool, predominantemente masculino com uma média de internação de 21.2 dias e um custo médio de R$ 1.149,17. Além disso a macrorregião do estado com maior prevalência de internações foi a Meio-Oeste e Serra Catarinense, seguida da Grande Florianópolis
Esses achados têm implicações importantes para a saúde pública e para o planejamento de políticas de saúde mental em Santa Catarina. Por isso, recomenda-se uma série de intervenções e ações estratégicas que podem incluir o fortalecimento dos serviços ambulatoriais de saúde mental, a promoção de programas de prevenção e promoção da saúde mental, a implementação de políticas de educação e conscientização sobre transtornos psiquiátricos, além de investimentos em equipes multidisciplinares de saúde mental.
Além disso, a compreensão dos fatores que levaram às internações hospitalares devido a transtornos psiquiátricos em Santa Catarina é fundamental para o desenvolvimento de estratégias mais eficazes no cuidado e prevenção desses transtornos. Ao identificar esses fatores, é possível direcionar recursos e esforços para abordar as principais causas das internações, com o objetivo de reduzir a demanda por internações hospitalares e promover um cuidado mais eficiente e integrado.
Por fim, espera-se que os resultados deste estudo forneçam subsídios para a formulação de políticas e programas de saúde mental mais eficazes e adequados às necessidades da população de Santa Catarina, promovendo a melhoria da qualidade de vida dos pacientes psiquiátricos e o fortalecimento do sistema de saúde mental como um todo.
REFERÊNCIAS
AMARANTE, Paulo; NUNES, Mônica de Oliveira. A reforma psiquiátrica no SUS e a luta por uma sociedade sem manicômios. Ciência e Saúde Coletiva, Rio de Janeiro, v. 23, n. 6, p. 2067-2074, 2018. Disponível em: https://doi.org/10.1590/1413-81232018236.07082018. Acesso em: 25 ago. 2022.
AMERICAN PSYCHIATRIC ASSOCIATION – APA. Manual diagnóstico e estatístico de transtornos mentais: DSM-5. 5. ed. Porto Alegre: Artmed, 2014.
BRASIL. Lei n.º 10.216, Lei da Reforma Psiquiátrica de 06 de abril de 2001. Brasília: Coordenação de Estudos Legislativos, 2001. Disponível em: https://hpm.org.br/wp-content/uploads/2014/09/lei-no-10.216-de-6-de-abril-de-2001.pdf. Acesso em: 18 set. 2022.
BRASIL. Ministério da Saúde. Secretaria de Atenção à Saúde. Departamento de Atenção Básica. Saúde mental / Ministério da Saúde, Secretaria de Atenção à Saúde, 2013. Disponível em: https://bvsms.saude.gov.br/bvs/publicacoes/cadernos_atencao_basica_34_saude_mental.pdf. Acesso em: 18 jul 2022.
BRASIL. Banco de dados do sistema único de saúde – DATASUS. Brasília: Ministério da Saúde, 2018. Disponível em: https://datasus.saude.gov.br/sobre-o-datasus/. Acesso em: 8 ago. 2022.
BRASIL. Ministério da Saúde. Secretaria de Atenção Primária à Saúde. Departamento de Ações Programáticas. Instrutivo Técnico da Rede de Atenção Psicossocial (Raps) no Sistema Único de Saúde (SUS), 2022. Disponível em: http://bvsms.saude.gov.br/bvs/publicacoes/instrutivo_tecnico_raps_sus.pdf. Acesso em: 11 fev 2022.
BRASIL. Ministério da Saúde. Secretaria de Atenção à Saúde. Centros de Atenção Psicossocial e Unidades de Acolhimento como lugares da atenção psicossocial nos territórios: orientações para elaboração de projetos de construção, reforma e ampliação de CAPS e de UA / Ministério da Saúde, Secretaria de Atenção à Saúde, Departamento de Atenção Especializada e Temática. – Brasília: Ministério da Saúde, 2015. Acesso em: 14 jun, 2023
BRASIL. SISTEMA ÚNICO DE SAÚDE. CONSELHO NACIONAL DE SAÚDE. Comissão Organizadora da III CNSM. Relatório Final da III Conferência Nacional de Saúde Mental. Brasília, 11 a 15 de dezembro de 2001. Brasília: Conselho Nacional de Saúde/Ministério da Saúde, 2202, 213 p.
BRASIL. Ministério da Saúde. Os 20 anos da Reforma Psiquiátrica no Brasil: 18/5 – Dia Nacional da Luta Antimanicomial. BVS. 2021. Disponível em: Acessado em: 28 ago de 2022.
CLEMENTINO, Francisco de Sales et al. Atendimento integral e comunitário em saúde mental: avanços e desafios da reforma psiquiátrica. Trabalho, Educação e Saúde, Rio de Janeiro, v. 17, n. 1, 2019. Disponível em: https://doi.org/10.1590/1981-7746-sol00177. Acesso em: 18 ago. 2022.
CLEZAR, E. M.; BIANCHI, G. N.; GARCIA, L. S. B. Análise da readmissão hospitalar do paciente com diagnóstico de esquizofrenia em um hospital psiquiátrico de referência no sul catarinense. Arquivos Catarinenses de Medicina, v. 47, n. 3, p. 133-145, 2018
CONSELHO FEDERAL DE MEDICINA CFM. Código de ética médica: Resolução CFM N° 1931/2009 Brasília: Conselho Federal de Medicina, 2009. Disponível em: https://portal.cfm.org.br/etica-medica/codigo-2010/codigo-de-etica-medica-res-1931-2009-capitulo-i-principios-fundamentais/. Acesso em: 22 set. 2022.
DA SILVA, Isabelly Regina Paiva; DE LIMA, Cristiane do Socorro Loureiro. O processo de reinserção social do portador de transtorno mental: entraves e problemáticas. Serviço Social em Revista, v. 20, n. 2, p. 143‐159-143‐159, 2018.
DELGADO, Pedro Gabriel. “Instituir a desinstitucionalização: o papel das residências terapêuticas na Reforma Psiquiátrica brasileira”. In: Cadernos IPUB, n º 22: Desinstitucionalização. A experiência dos Serviços Residenciais Terapêuticos. Rio de Janeiro, UFRJ/IPUB, 2006. Disponível em: https://doi.org/10.11606/issn.2238-6149.v13i2p71-77. Acesso em: 22 ago. 2022.
FONTE, Eliane Maria Monteiro da. Da institucionalização da loucura à reforma psiquiátrica: as sete vidas da agenda pública em saúde mental no Brasil. Estudos de Sociologia, [s.l.], v. 1, n. 18, 2013. Disponível em: https://periodicos.ufpe.br/revistas/revsocio/article/view%20/235235/28258. Acesso em: 20 out. 2022.
FOUCAULT, Michel. Doença mental e psicologia. Rio de Janeiro: Tempo Brasileiro, 1994.
FOUCAULT, Michel. História da loucura na idade clássica. São Paulo: Editora Perspectiva, 2008.
FRANCO, Renato Ferreira; VAN STRALEN, Cornelis Johannes. Desinstitucionalização psiquiátrica: do confinamento ao habitar na cidade de Belo Horizonte. Psicologia e Sociedade, Recife, v. 27, n. 2, p. 312-321, ago., 2015. Disponível em: https://doi.org/10.1590/1807-03102015v27n2p312. Acesso em: 26 set. 2022.
GOMES, P. P. Internações na rede pública por dependência química de residentes na região metropolitana de Porto Alegre, RS. 2015. Trabalho de Conclusão de Curso (Curso de Especialização em Saúde Pública) – Universidade Federal do Rio Grande do Sul, Porto Alegre, RS, 2015.
GIL, Antônio Carlos. Como elaborar projetos de pesquisa. 4 ed. São Paulo: Editora Atlas, 2002.
LIVEIRA, R. S. C. de; Matias, J. C.; Fernandes. C. A. O. R.; GAVIOLI, A.; MARANGONI, S. R.; ASSIS, F. B. Hospitalizations due to mental and behavioral disorders due to alcohol use in Brazil and Regions: temporal trend analysis, 2010-2020. SciELO Preprints, 2023. DOI: 10.1590/s2237-96222023000100005. Disponível em: https://preprints.scielo.org/index.php/scielo/preprint/view/5367. Acesso em: 19 jun. 2023.
1Discente do Curso de Medicina da Universidade Alto Vale do Rio do Peixe – Uniarp, Caçador, SC, Brasil
2Discente do Curso de Medicina da Universidade Alto Vale do Rio do Peixe – Uniarp, Caçador, SC, Brasil;
3Docente do Curso de Medicina da Universidade Alto Vale do Rio do Peixe – Uniarp, Caçador, SC, Brasil; Mestre em Enfermagem pela Universidade Federal de Santa Catarina – UFSC, Florianópolis, SC, Brasil
4Docente do Curso de Medicina da Universidade Alto Vale do Rio do Peixe – Uniarp, Caçador, SC, Brasil; Mestre em Educação pela Universidade do Oeste de Santa Catarina – Unoesc, Joaçaba, SC, Brasil.
