REGISTRO DOI: 10.5281/zenodo.10646806
Leandro Moreira Maciel;
Orientador: Dr. Diógenes José Gusmão Coutinho.
RESUMO
Este estudo se propôs a delinear o perfil sócio-demográfico dos usuários do CAPS infantil A.D. de um serviço de saúde mental, que oferece um espaço terapêutico à população infantojuvenil, com base em prontuários de pacientes que frequentaram o Centro de Apoio Psicossocial infantojuvenil (CAPS’i) entre os anos de 2013 a 2019, que mantém seu cadastro ativo. Materiais e métodos: Referem-se a uma pesquisa de abordagem quantitativa onde serão analisadas as seguintes variáveis: sexo; idade; motivos de procura; diagnóstico e plano de cuidados adotado. O presente trabalho revela concordâncias com outros estudos de caracterização da população, porém, traz novas contribuições ao propor dados atualizados sobre a população Infantojuvenil em acompanhamento no serviço de saúde mental no município de Foz do Iguaçu. Resultados: Verificou-se que o serviço em questão possui em seu quadro um total de 1878 prontuários ativos, desses, 89 foram separados pois eram relacionados ao uso de álcool e outras drogas, mas apenas, 63 prontuários participaram da pesquisa, sendo 50 -79% pertence ao sexo masculino, com maior expressividade dos diagnósticos de: F-19, 37-50%, seguido do diagnóstico F-12, 13-20% já a porção feminina ocupa um percentual de 13-21% com maior expressividade para o diagnostico F-19 7-11%, seguido do diagnostico F-12, 6-9%. Discussões: o cuidado ao usuário de álcool e outras drogas seja ela criança ou adolescente, é um desafio que envolve a equipe multiprofissional, coordenação e a gestão do serviço. O tratamento, acompanhamento e seu sucesso depende muito do trabalho em conjunto. Todos estes fatores supracitados, colaboram para o fracasso não só do trabalho desenvolvido que se torna ineficaz, mas o tratamento ofertado não tenha sucesso prejudicado as crianças e adolescentes que buscam pelo serviço e acreditam nele. conclusão: verificou-se a necessidade de investimento em infraestrutura, qualificação, capacitação dos profissionais e pesquisas na área da saúde mental que colabore nas discussões com bases de dados científicos e na criação de política públicas em saúde mental voltada a melhorias dos serviços com o objetivo de garantir com que a população possa ter saúde de qualidade, integral, universal, com equidade, podendo usufruir de um sistema multiprofissional para a prevenção, promoção, tratamento e reabilitação de sua saúde.
Palavras-chaves: CAPS Infantil. Caracterização da População. Infantojuvenil. Saúde Mental.
SUMMARY
This study aimed to outline the socio-demographic profile of users of the CAPS Infantil A.D. of a mental health service, which offers a therapeutic space to the child and youth population, based on medical records of patients who attended the Children and Youth Psychosocial Support Center (CAPS’). i) between the years 2013 and 2019, which maintains its active registration. Materials and methods: They refer to a quantitative research approach where the following variables will be analyzed: sex; age; reasons for searching; diagnosis and adopted care plan. The present work reveals agreements with other population characterization studies, however, it brings new contributions by proposing updated data on the child and youth population being monitored in the mental health service in the municipality of Foz do Iguaçu. Results: It was found that the service in question has a total of 1878 active records, of which 89 were separated as they were related to the use of alcohol and other drugs, but only 63 records participated in the research, 50 -79 % belongs to the male sex, with greater expressiveness of the diagnoses of: F-19, 37-50%, followed by the F-12 diagnosis, 13-20%, while the female portion occupies a percentage of 13-21% with greater expressiveness for the F-19 diagnosis 7-11%, followed by F-12 diagnosis, 6-9%. Discussions: caring for users of alcohol and other drugs, whether children or adolescents, is a challenge that involves the multidisciplinary team, coordination and management of the service. Treatment, monitoring and success largely depend on working together. All of these factors mentioned above contribute to the failure of not only the work developed, which becomes ineffective, but the treatment offered is not successful, harming children and adolescents who seek the service and believe in it. conclusion: there was a need for investment in infrastructure, qualification, training of professionals and research in the area of mental health that collaborates in discussions with scientific databases and in the creation of public policy in mental health aimed at improving services with the objective to ensure that the population can have quality, comprehensive, universal health, with equity, and can benefit from a multidisciplinary system for the prevention, promotion, treatment and rehabilitation of their health.
Keywords: CAPS Infantil. Population Characterization. Children and youth. Mental health.
1 INTRODUÇÃO
Nas últimas décadas, a trajetória da saúde mental no Brasil, passou por inúmeras transformações, muitas delas geraram avanços significativos em relação a melhorias no serviço prestado. Essas transformações foram resultado das constantes mudanças políticas, econômicas e sociais que alavancaram o processo de reforma psiquiátrica na década de 70, incentivada pelas críticas sobre as formas de tratamento aplicadas a pacientes em sofrimento mental. Tais críticas deram o embasamento necessário para que fossem delineadas e implementadas políticas públicas mais adequadas à necessidade das pessoas em sofrimento mental (AMSTALDEN et al., 2007).
Os primeiros serviços públicos de atenção à saúde mental voltada ao público infantojuvenil ocorreram no Brasil durante o período do Estado Novo (1937-1945). A criação e inauguração do Departamento Nacional da Criança (1940), responsável pela proteção da infância, adolescência e maternidade, assegurou que funções exercidas antes por entidades filantrópicas se tornassem uma obrigação estatal (REIS et al., 2010).
A Reforma Psiquiátrica Brasileira proporcionou uma nova forma de atendimento aos cidadãos que se encontravam em sofrimento psíquico, consentindo a substituição do modelo manicomial, por novos modelos de serviços e recursos que se encontram mais próximos da comunidade. É nesse contexto que foram criados os Centros de Atenção Psicossocial (CAPS’s) cujo funcionamento pauta-se na atenção à saúde mental na comunidade, oferecendo cuidados distintos, pautados na atenção diária, onde atuam equipes multidisciplinares.
O CAPS foi criado a partir da Portaria nº 224/92 do Ministério da Saúde, de 29 de janeiro de 1992, definindo-se como um equipamento social de base comunitária, voltado ao atendimento de sujeitos portadores de transtorno mental grave e/ou persistente (REIS et al., 2010). Esse tipo de modalidade de atenção em saúde possibilita que o cuidado e o atendimento do usuário ocorram considerando sua “[…] integralidade e não somente nos diagnósticos psicopatológicos e terapias medicamentosas, propondo a reintegração social do usuário” (KANTORSKI, et al, 2017, p.02).
Essa forma de atendimento também se apoiou em uma prática de atendimento particularizada, onde os atendimentos e as intervenções são realizados considerando a faixa etária dos pacientes. Como prova disso, cita-se o Centro de Atenção Psicossocial Infantojuvenil (CAPS’i), tema desse estudo, cujos profissionais se dedicam ao atendimento de crianças e adolescentes que apresentam quadros de sofrimento psíquico devido ao uso de substâncias psicoativas.
O funcionamento do CAPS’i, se fundamenta, dentre outras legislações, no Estatuto da Criança e do Adolescente (ECA, Lei 8.069, publicada em 13 de julho de 1990). Considera criança, toda pessoa que possui doze anos incompletos e adolescentes, aqueles cuja faixa etária abrange entre doze e dezoito anos. O ECA afirma em seu Art. 3º, que esse público tem o direito de ter seus direitos fundamentais preservados para que possa vivenciar com plenitude seu desenvolvimento físico, mental, espiritual e social. Também define como dever do Estado, da família e da sociedade em geral zelar por seus direitos, inclusive aqueles que se voltam à preservação e manutenção de sua condição de saúde física e mental.
Vale enfatizar que em 2011, houve um novo avanço em relação ao atendimento no CAPS, seja em relação ao público infantojuvenil ou de adultos, uma vez que, a Portaria nº 3.088 publicada em 23 de setembro, instituiu o funcionamento de uma “Rede de Atenção Psicossocial para pessoas com sofrimento ou transtorno mental e com necessidades decorrentes do uso de crack, álcool e outras drogas, no âmbito do Sistema Único de Saúde (SUS)”. Ampliar o acesso à atenção psicossocial, promover a vinculação das pessoas e de suas famílias aos pontos de atenção as redes de tratamento a saúde mental (BRASIL, 2011).
Como as crianças e os adolescentes constituem uma porção da população mais vulneráveis o atendimento gratuito a todos aqueles que apresentam sofrimento ou transtorno mental e com necessidades decorrentes do uso de álcool e outras drogas, tornando-se de suma importância para que possam contar com o apoio especializado necessário para abandonar a dependência, repensar sua própria condição social, qualidade de vida, perspectivas de trabalho, etc. Assim como esses sujeitos de direitos, a portaria assegura que os familiares também recebam atendimento, contribuindo efetivamente para sua reabilitação e reinserção social por meio do “por meio do acesso ao trabalho, renda e moradia solidária” (BRASIL, 2011, Art. 4º, IV).
Desse modo, com o objetivo de obter informações sobre o público Infantojuvenil, atendido no Centro de Atenção Psicossocial Infantil, que presta atendimento de saúde mental infantojuvenil quanto em situações de neurose e psicose, quando em situações que envolvam uso e abuso de Álcool e outras Drogas (AD).
OA questão norteadora é: Qual é o perfil sócio-demográfico e características dos diagnósticos clínico-psiquiátricos dos usuários do serviço especializado em saúde mental infantojuvenil, residentes no município da tríplice fronteira?
A justificativa desse estudo se pauta no fato que, cada criança/adolescente que chega ao CAPS traz consigo uma história de muitos problemas, e sofrimento, necessitando de ajuda e apoio. Geralmente o resgate dessas crianças e adolescentes passa pelo resgate de suas famílias que quando empoderadas podem cuidar da suas crianças, proporcionando e possibilitando uma vida saudável.
Assim os CAPS’s formados por equipe multiprofissional têm como objetivo atender integralmente as crianças e adolescentes, no que se refere a sua saúde mental, possibilitando desde a sua chegada um espaço de acolhida, investindo não só na criança, mas na sua família, através de apoio, orientação, atendimentos individualizados e de grupo, permitindo assim ser mantidos os direitos da criança e do adolescente no que se refere a socialização e à promoção da sua saúde mental possibilitando uma melhor qualidade de vida.
2 REVISÃO DE LITERATURA
A reflexão sobre os aspectos mais essenciais constitutivos das fronteiras, exige considerá-las para além de suas definições jurídicas ou geográficas, como se fossem estáticas ou cristalizadas. É preciso ter em vista seus aspectos sócio históricas e relacionais, produto e produtoras de relações sociais, viabilizando a compreensão de inúmeros fenômenos sociais contemporâneos.
Nesse sentido, os autores Cardin e Albuquerque (2018, p.122) compreendem a fronteira como mais do que um simples lugar, pois transcende para a possibilidade de análise que engloba “[…] distintos processos e situações sociais localizados entre espaços políticos, culturais, econômicos e jurídicos diferenciados”. Estes autores reiteram que a fronteira deve ser compreendida:
[…] como lugar é um espaço intercultural de produção de identidades, alteridades, estereótipos e formas de discriminação, mas também de convivências, relações de parentescos, trocas culturais e simbólicas variadas com os vizinhos imediatos e com outros grupos étnicos e nacionais que vivem nessas cidades fronteiriças. Associados a essa dimensão de identidade e alteridade, estes lugares são repletos de memórias, narrativas e sentimentos de seus habitantes marcados pelos tempos heterogêneos da experiência fronteiriça. (CARDIN; ALBUQUERQUE, 2018, p.119)
Os trânsitos fronteiriços, ou seja, a circulação da população local em pequenas distâncias entre os países está relacionada geralmente está relacionada às atividades laborais. Em Foz do Iguaçu, são executados pelos brasileiros que atuam no Paraguai, pelos paraguaios que trabalham no Brasil, ou ainda, por um terceiro grupo de pessoas que trabalham como “sacoleiros”, exercendo uma atividade informal caracterizado pelo transporte de mercadorias do Paraguai para o Brasil. Evidencia-se também, um deslocamento pendular baseado na compra de produtos no país vizinho, a busca por educação, benefícios sociais; e por saúde – tema que será abordado pela pesquisa a ser desenvolvida, que tem em vista, especificamente a saúde mental.
As fronteiras que unem Brasil, Paraguai e Argentina, bem como, os processos históricos que as constituem, são essenciais para a formação de uma população com características únicas, que circula e não estranha à mobilidade.
Parte dessa população está inserida no movimento denominado “mobilidade fronteiriça”, devido à prática pendular de seu deslocamento, para “[…] trabalhar, estudar ou usufruir de aparelhos sociais de um país e residir em outro país sem que isso o exija passar por todo o tramite migratório”. (LIMA; CARDIN, 2016, p.56).
Como resultado, evidencia-se que no lado brasileiro, existe um grande contingente populacional, de argentinos e paraguaios, caracterizados como migrantes fronteiriços, “naturalizados” a rotina cotidiana e a mobilidade da fronteira, que usufruem de vários benefícios sociais oferecido pelo Estado e, dentre eles, encontra-se o acesso a saúde, mais especificamente, no que diz respeito a saúde mental.
A saúde mental é compreendida pelo Ministério da Saúde como “uma área de conhecimento que, mais do que diagnosticar e tratar, liga-se à prevenção e promoção de saúde, preocupando-se em reabilitar e reincluir o paciente em seu contexto social”. (BRASIL, 2003, p.22). O processo de reabilitação é conduzido por profissionais competentes, que apresentam uma sólida formação teórica e prática, sendo indispensáveis para que o sujeito com transtorno mental possa efetivamente exercer seus direitos políticos, sociais e civis, sendo reintegrado à sociedade.
Os transtornos mentais afetam aproximadamente 12% da população mundial, abrangendo pessoas ambos os sexos e de diversas faixas etárias, sendo decorrentes de múltiplos fatores. Devido a sua natureza crônica, culminam na incapacitação daqueles que lhe manifestam e se caracterizam por “pensamentos e emoções ou por comportamentos relacionados à angústia pessoal e/ou à deterioração do funcionamento psíquico, tendo efeitos deletérios, atingindo não somente o indivíduo, mas a família e a comunidade”. (CARVALHO, et al, 2016, p.2). Devido a sua gravidade e natureza incapacitante, no Brasil são considerados como graves problemas da Saúde Pública.
O seu diagnóstico é difícil de ser realizado pois implica em mudanças psicoemocionais, orgânicas, sociais e culturais. As doenças mentais apresentam um caráter subjetivo, mas também produzem estigmas sociais graves que se incidem de diversas maneiras no cotidiano daqueles que a possuem. Em meio aos fatores que podem dar origem as doenças mentais, (Brasil 2003, p.22) destaca:
[…] considera-se que existe uma relação estreita entre transtorno mental e a exploração da força de trabalho, as condições insalubres dos ambientes, o viver na linha da miséria, o alto índice de desemprego, as relações familiares, o estresse, a violência e a sexualidade mal resolvida como causas. Enfim, são “pequenas e grandes” coisas que a qualquer momento nos deixam no limite entre a sanidade e a loucura.
Como visto acima, inúmeros fatores podem se refletir no desenvolvimento ou ampliação dos transtornos mentais, que culminam em alterações de diversos níveis no sistema nervoso central, afetando pessoas de qualquer idade, sexo e classe social, como já mencionado.
Dependendo das características de cada paciente poderão ser indicados tratamentos que abrangem a psicoterapia, acompanhamento com médico psiquiatra, uso de medicação, terapia ocupacional, etc. Aproximadamente 90% de todas as “[…] manifestações psiquiátricas compõem-se de distúrbios não-psicóticos, incluindo depressão, ansiedade e sintomas como insônia, fadiga, estresse, dificuldade de memória e queixas somáticas” (ALVES, et al, 2015, p.65). Essa multiplicidade de sintomas e o modo como se combinam, ampliam a necessidade de realização de ações preventivas.
Neste país, por décadas o atendimento de pessoas consideradas “loucas” era realizado em instituições onde predominava o “modelo hospitalocêntrico”, ou seja, os pacientes eram internados para receber o atendimento médico especializado, tinham acesso a medicamentos, mas estavam totalmente excluídos da sociedade e do convívio familiar sendo considerados “incapazes”. Na década de 1980 esse cenário começou a ser transformado devido a alguns fatores como, por exemplo, o caos no qual atendimento manicomial era realizado e a promulgação da Constituição Federal de 1988, que trouxe consigo a garantia de direitos sociais anteriormente negligenciados, além de permitir que os “trabalhadores de Saúde Mental e a articulação Nacional da Luta Antimanicomial se organizassem pela reforma do sistema psiquiátrico, buscando um novo estado de direito para o doente mental”. (BRASIL, 2003, p.14).
A transformação nas compreensões científicas sobre a saúde mental, no modo como as pessoas com transtornos mentais deveriam ser atendidas, a reorganização do Sistema Único de Saúde (SUS), bem como, o processo de formação e capacitação de todos os profissionais da área da saúde, foram fundamentais para que essa população pudesse ser compreendida de maneira diferenciada e para que os hospitais que atendiam esse público fossem gradativamente desorganizados em todo o país.
A Lei nº10.216 publicada em 6 de abril de 2001, discute “a proteção e os direitos das pessoas portadoras de transtornos mentais e redireciona o modelo assistencial em saúde mental”, garantiu que todos os cidadãos fossem tratados sem qualquer tipo de discriminação, independente da natureza e gravidade do transtorno apresentado.
Embora tenham sido consolidados avanços importantes no modo como o transtorno mental é compreendido, seus sintomas e reflexos na vida daqueles que lhe apresentam, o atendimento daqueles que estão em sofrimento mental na saúde pública, infelizmente, ainda é marcado por dificuldades no acesso, sobretudo, quando a população pertencente à classe social mais baixa (ALVES, et al, 2015).
É em meio a esse contexto que surge o interesse em compreender como ocorre o matriciamento e o funcionamento serviços de atendimento em saúde mental em instituições vinculadas ao SUS, à população que vive em região de tríplice fronteira, sejam brasileiros, argentinos ou paraguaios.
O matriciamento é compreendido pelo Ministério da Saúde como um modo de produzir saúde no qual duas ou mais equipes, atuam de forma conjunta por meio de uma intervenção pedagógico-terapêutica específica. O apoio matricial deve ter início na atenção primária que atua de forma colaborativa com os profissionais da saúde mental. A comunicação entre esses dois níveis segue uma proposta integradora de forma horizontalizada na qual a equipe de referência e a equipe de apoio matricial exercem um papel colaborativo. (CHIAVERINI, 2011).
Como esclarece Chiaverini (2011, p.14):
Na situação específica do Sistema Único de Saúde (SUS) no Brasil, as equipes da Estratégia de Saúde da Família (ESF) funcionam como equipes de referência interdisciplinares, atuando com uma responsabilidade sanitária que inclui o cuidado longitudinal, além do atendimento especializado que realizam concomitantemente. E a equipe de apoio matricial, no caso específico desse guia prático, é a equipe de saúde mental.
O apoio matricial e a equipe de referência, mantém diferentes arranjos de trabalho frente a organização e gestão da saúde mental, almejando assegurar a qualidade do atendimento fornecido por profissionais com distintas especialidades. O atendimento matricial é fornecido por um especialista, que constitui um esquipe multidisciplinar, dando o suporte técnico-pedagógico ao paciente e, também, aos familiares que se mostram cheios de dúvidas em relação ao processo de adoecimento mental de seu familiar. O matriciamento permite a construção coletiva do projeto terapêutico, ao mesmo tempo em que viabiliza aos profissionais que compõem equipes multidisciplinares compartilhar seus conhecimentos, potencializando a recuperação dos seus pacientes. (CHIAVERINI, 2011).
No que diz respeito aos motivos que justificam o atendimento de estrangeiros pelo SUS, encontra-se a existência do bloco econômico denominado Mercosul que desde a década de 1990 tem ampliado sucessivamente sua atuação. As ações em torno da saúde, são promovidas pela Pauta Negociadora do SGT – 11, e se tornaram cada vez mais importantes para a população permitindo a compatibilização dos interesses dos componentes que constituem os Setores Públicos e Privados com a tarefa de melhorar a saúde e reduzir seus riscos. A compatibilização das leis em torno da saúde, também se incidem de maneira direta sobre a integração e os fluxos comerciais, intra e extra bloco. É nesse sentido, que surge o interesse de compreender como os pacientes que vivem na tríplice fronteira são atendidos na Saúde Mental, bem como, o modo como se desdobra o atendimento dos argentinos e paraguaios na rede.
O modo como as políticas públicas têm sido desenvolvidas no bloco, aponta para a compreensão de todos os seus países membros, sobre a necessidade de garantir a “Priorização, Sistematização, Programação e Avaliação cada vez mais adequados, como respostas aos requerimentos gerados pelo processo de Integração Regional” (BRASIL, 2003, p. 19).
Vale destacar que devido a fragilidade de se discutir sobre as especificidades que configuram as fronteiras, o trânsito populacional marcado pela migração intensa, sua própria dinâmica de funcionamento e desempenho econômico, bem como, a necessidade de dinamizar e fortalecer a elaboração de acordos multilaterais e binacionais, estimulou os países membros do MERCOSUL a criares grupos de trabalho especializados em assuntos pontuais, de interesse comum. (FAGUNDES, et al.,2018). Diante disso, no decorrer da XLVI Reunião Extraordinária do Grupo Mercado Comum (GMC), foi aprovada a criação do Subgrupo de Trabalho N°18 “Integração Fronteiriça” (SGT N°18), com objetivo de ampliar a atenção as populações que vivem nas fronteiras dos países que integram o Mercosul, considerando diferentes temáticas, como a saúde, educação, migração, transporte, trabalho, cooperação, dentre outros que facilitem a integração entre as populações (NETO, PENHA, 2016).
Há, portanto um nítido alinhamento entre os países que constituem o Mercosul para que a saúde obtenha boa qualidade, bem como, comprometimento do Brasil frente a necessidade de políticas públicas que contribuam para a melhoria da qualidade de vida da população vive nesses país, sobretudo, daqueles que estão imersos no cotidiano da tríplice fronteira. Compreender como a saúde mental está estruturada bem como, as especificidades do atendimento oferecido na região de fronteira, se mostra de grande importância devido as poucas referencias disponíveis.
As políticas públicas de saúde estão relacionadas historicamente ao século XIX, com os processos de industrialização e urbanização que resultaram nas aglomerações populacionais nos grandes centros, as medidas de cunho higienista com o intuito de mudar hábitos como alimentares, de vestimentas e moradia que eram considerados, os principais responsáveis pelos altos índices de mortalidade da população infantil. A Saúde Mental Infantil no Brasil, enquanto campo de estudos sobre a criança, intervenção e cuidados, não teve nada estruturado ou sistematizado até o século XIX, quando surgiram as primeiras pesquisas na área da psicologia e em psiquiatria voltada ao público infantil, que se intensificaram com a criação do primeiro hospital psiquiátrico brasileiro o Hospício D. Pedro II, em 1852 (Ribeiro, 2006).
Em meados do XX, o movimento higienista teve significativa influência na área da psiquiatria infantil, lançou bases para uma medicina que não se preocupava somente com a patologia mental e sim com a criança e suas fases do desenvolvimento.
As crianças e adolescentes consideradas normais eram institucionalizadas através das escolas e internatos. Já as que apresentavam sinais e sintomas de insanidades, eram internadas nos manicômios sendo excluídas do convício da família e da sociedade dividindo seu espaço com adultos e idosos, pois não havia instituições específicas voltadas para menores nesse período.
Dessa forma, as primeiras pesquisas voltadas aos problemas infantis focaram nos sinais e sintomas evidentes buscando amenizá-los, valorizando e investindo na assistência pública em instituições fechados, destinados aos menores infratores, aos retardados e às crianças abandonadas. Naquele período, a medicina desarticulou seu foco também para a prevenção de doenças, aumentando seu papel, bem como sua importância na sociedade, com apoio técnico-científico ao exercício de poder do Estado, legitimado a psiquiatria como uma das instâncias reguladoras do espaço social, extrapolou os limites do manicômio, construindo um conhecimento psiquiátrico preventivo com consequência auxilia no surgimento da psiquiatria infantil.
A Saúde Mental no Brasil em relação ao público infantojuvenil foi reconhecida, pelas entidades governamentais, de que a é um problema de saúde pública e deve participar das intervenções e ações do Sistema Único de Saúde (SUS). De acordo com a história, as ações relacionadas à Saúde Mental da infância e adolescência eram delegadas primeiramente aos setores educacionais e de assistência social (Couto; Duarte; Delgado, 2008).
Podemos tomar como marco a III Conferência Nacional de Saúde Mental, realizada em 2001, quando, pela primeira vez, o campo da reforma psiquiátrica brasileira assumiu o atraso no enfrentamento da saúde pública com o sofrimento psíquico na infância. Até então, quem assumia as questões específicas desta parcela da população brasileira era o setor da educação e da assistência social, como citado anteriormente, com forte tendência à institucionalização das crianças e adolescentes e com uma expressiva presença de entidades filantrópicas na gestão destas ações. O relatório final da III Conferência indicou que a construção de uma rede de atenção à saúde mental infantil começaria pela criação dos Centros de Atenção Psicossocial para a infância, conhecidos atualmente como CAPS’i.
As políticas voltadas para a saúde mental a população de crianças e adolescentes estão relacionadas às políticas referentes a doenças da população adulta, sem levar em conta os principais fatores de risco e de proteção, estratégias de intervenção e organização do sistema de serviços que têm especificidades que não podem ser contempladas pela simples extensão das estratégias de cuidado da população adulta à população infantil e juvenil (KANNER, 1997).
Essas especificidades precisam ser levadas em consideração para a criação de políticas públicas específica para esse público, e a falta de políticas de saúde mental infantil não só no Brasil, mas em vários países do mundo torna a o desenvolvimento e a implantação de políticas nacionais em saúde mental para infância e adolescência uma iniciativa imprescindível. A criação da Política de saúde mental específica para esta porção da população proporcionaria uma estruturação do serviço adequado como consequência resultaria na coleta de informações acerca desta população assistida, esses dados e informações, após analisados serviriam para colaborar em pesquisas na área da saúde mental infantojuvenil (Belfer, 2006).
Hoje existem ações para superar esse problema referente à assistência em saúde mental Infantojuvenil que segue em direção à implantação de uma política de saúde mental para infância e adolescência como um plano específico, integrado à política geral de saúde mental do SUS (Brasil, 2006).
Com a finalidade principal de construção de uma rede de cuidados capaz de responder com efetividade às necessidades de crianças e adolescentes. Duas ações principais estão em curso nos últimos anos:
Profundas mudanças vêm se operando a partir das invenções de fazeres para além da clínica. O abandono, a violência e a segregação destinados à loucura ao longo da história, vêm gradativamente sendo substituídos por outros recursos e dispositivos que permitam ao portador de sofrimento mental a retomada ou a manutenção dos laços sociais, minimizando assim os riscos de sua exclusão (AMARANTE, 2007).
É inegável que os avanços alcançados pela Reforma Psiquiátrica, se devem à contribuição da Lei Federal 10.216, de 06 de abril de 2001, que dispõe sobre a proteção e os direitos dos portadores de sofrimento mental grave e redimensiona o modelo de assistência no campo da saúde mental no Brasil, e da portaria 336/02 que cria uma linha de financiamento para a instalação e manutenção de Centros de Atenção Psicossociais, como locais prioritários para o tratamento dos portadores de sofrimento mental. (BRASIL, 2001)
Nesse contexto, devemos considerar que a Reforma Psiquiátrica tem avançado, mas também tem convocado à invenção de um “novo que suporte o real da loucura, chamado aqui de imperativo à construção”, como aponta Couto (2004, p. 61).
À medida que a Reforma Psiquiátrica ganha espaço, produz novas demandas para além da clínica fazendo-se necessária a criação de novas respostas para lidar com o sofrimento mental. Amparada sob o pensamento de que a desinstitucionalização não deve ser considerada mera extinção de hospitais psiquiátricos, mas como a retomada do domínio público pela loucura e o restabelecimento dos vínculos sociais pelo paciente. Questões referentes ao que fazer para os pacientes egressos de hospitais psiquiátricos, como tratá-los a fim de que os cuidados a eles destinados não redundem novamente em exclusão social que giravam em torno de preconceitos e estigmas. Como superar as associações da figura do louco como um ser incapaz, perigoso e não-cidadão proporcionando o estabelecimento e a manutenção de seus laços sociais; apontaram para a necessidade de um fazer coletivo e político no que se refere ao campo da saúde mental (BASAGLIA, 1985, ROTELLI, 1990; LOBOSQUE, 1997).
A partir da verificação dos horrores e a exclusão exercida sobre as crianças, pôde-se perguntar sobre o lugar destinado a elas no contexto da Reforma Psiquiátrica, e assim, caminhar rumo à construção de novos dispositivos de atenção a crianças e adolescentes no campo da saúde mental, amparados por uma política sustentada em princípios de cidadania.
Segundo Bezerra (1994), a cidadania não é um atributo formal, algo dado a priori, mas um projeto aberto a ser construído. Para ele, a construção do lugar do louco na cidade é condição indispensável para cidadania. Porém, o cenário da atenção a crianças e adolescentes no campo da saúde mental testemunha que ainda coexistem intactas, ao lado da Reforma Psiquiátrica, práticas manicomiais capazes de produzir efeitos tão devastadores quanto os produzidos pelos hospícios. Para muitas crianças, o campo da saúde mental é ainda obsoleto, girando em torno de exclusão e confinamento.
2.1 Rerencial teórico
Diante dos objetivos deste trabalho que consistem em Relacionar a Reforma Psiquiátrica brasileira e seus reflexos na criação do Centros de Atenção Psicossocial (CAPSs). Destacar a relevância do trabalho desenvolvido pelas equipes multiprofissionais no Centro de Atenção Psicossocial Infanto juvenil (CAPSi). Além de delinear o perfil do usuário do serviço (sexo, idade, motivo da procura do serviço, diagnósticos e planos de cuidados adotado) em Foz do Iguaçu, acredito ser importante problematizar o referencial teórico que balizara tal discussão.
Nesse sentido, é importante contextualizarmos o momento vivenciado pela saúde mental:
Este é um momento desafiador para a consolidação das políticas públicas na área da saúde mental, pois já temos no Brasil, através do Ministério da Saúde, ações e leis que propõem um novo modelo de atenção, decorrentes de décadas de debates, lutas e iniciativas legislativas, contrapondo-se ao modelo clássico da psiquiatria que, com ênfase hospitalocêntrica, promovia o isolamento da loucura e a desqualificação do sujeito com sofrimento psíquico. Sendo assim, a Reforma Psiquiátrica prevê, entre outras propostas, a desinstitucionalização, com diminuição progressiva dos leitos em hospitais psiquiátricos e a oferta de serviços próximos ao território dos sujeitos, possibilitando a participação de novos agentes no processo de pensar a saúde. Segundo o Relatório de Gestão da Coordenação Geral de Saúde Mental, no final de 2006 havia mais de 1000 Centros de Atenção Psicossocial credenciados pelo Ministério da Saúde, sendo que mais de 50% dos recursos em saúde mental foram direcionados para a rede extra-hospitalar, fato inédito na história da saúde brasileira (Brasil, 2007). (FARIA, SCHNEIDER, 2009, p 324)
Jeovane Gomes de Faria e Daniela Ribeiro Schneider, nos ajudam a pensar os desafios enfrentados no campo da saúde mental.
Os autores destacam as mudanças que vinham acontecendo no campo da saúde mental, tendo em vista que o trabalho dos autores nos remete ao ano de 2009, ao fazer isso, eles enfatizam a introdução de um novo modelo a ser utilizado no segmento da psiquiatria.
A introdução desse novo modelo de atenção, a ser utilizado na área psiquiátrica, não foi algo que se deu da noite para o dia, ao contrário, foi resultado de lutas e reivindicações.
Se antes os pacientes diagnosticados com problemas psíquicos eram tratados de forma a serem isolados, esse novo modelo propõe o acompanhamento desses sujeitos de forma a ficarem mais próximos do espaço em que vivem.
Esse modelo, engaja no processo de tratamento psíquico outros agentes e novos órgãos de atenção voltados para o acompanhamentos de tais sujeitos.
Sem duvida isso é um avanço ao pensarmos o processo histórico que envolve a suade mental, no entanto, introduzir novas formas, modelos, que busquem abarcar as necessidades referentes a saúde mental não é algo fácil:
Dessa forma, a consolidação deste novo modelo não é tão simples assim, pois passa pela produção de mudanças na racionalidade sobre os fenômenos de saúde por parte das equipes técnicas, na constituição de uma nova clínica, chamada de ampliada, pela consolidação de uma articulada rede de atenção à saúde, pelas iniciativas efetivas de promoção à saúde, entre outros aspectos. A práxis coletiva em saúde mental tem de ser constantemente refletida, questionada, sob pena de transformarmos os CAPS em somente mais um equipamento de saúde, que engessa a mudança em um mero dispositivo burocrático. (FARIA, SCHNEIDER, 2009, p 325)
Implantar um novo modelo para lidar com as questões que envolvem a suade mental, não é algo simples, e não se restringe somente a mudanças estruturais, mas perpassa também pela mudança de racionalidade sobre tais fenômenos psíquicos.
E é nesse ponto que se encontra a fragilidade da rede de atenção a saúde mental, afinal corre-se o risco de que o CAPS se transforme em mais um dispositivo burocrático.
Quando isso acontece, perde-se a essência da instituição de novos modelos, perde-se a essência das dinâmicas que buscam o melhoramento da saúde, e todos os avanços já alcançados são travados e corre-se o risco de regredirmos, entendendo que, aparelhos burocráticos, praticas engessadas não contribuem para a evolução das práticas de melhoramento da saúde. Assim:
Torna-se imprescindível, a fim de melhor discutir as mudanças na atenção à saúde mental, compreender sua história em termos dialéticos, entendendo como se instalaram as forças contraditórias que constituíram seu saber ao longo da história. Sendo assim, temos como marco inicial a constituição da medicina moderna, com sua crítica à noção medievalesca da possessão demoníaca para designar os fenômenos da loucura. Esta antítese tornou-se a tese hegemônica até nossos dias atuais: consolidando-se enquanto disciplina psiquiátrica, sustentada na noção de doença mental. Este conceito passou a ser o pilar de sustentação do edifício psiquiátrico, com suas perspectivas teórico-epistemológicas predominantes, que se desdobram nas práticas da internação e em diversas terapêuticas, indo desde o acorrentamento, a aplicação de banhos quentes e frios, passando pela lobotomia, pelos hoques insulínicos e elétricos, até a administração de psicofármacos, a partir dos anos 1950-60. Nesse mesmo período começaram a florescer as críticas ao modelo da psiquiatria clássica, consolidando-se a antítese enquanto movimento antipsiquiátrico. Os questionamentos começaram pela dimensão epistemológica da psiquiatria e a noção de “doença mental”, considerada por Szasz (1979) como um mito que tem por função “dourar a amarga pílula” dos conflitos sociais, ao atribuir os problemas de relacionamento interpessoal e social a um problema individual, de ordem de disfunções neuroquímicas ou, ainda, de estrutura mental. Laing e Cooper, entre os anos 1950 e 60, na Inglaterra, questionaram a intervenção da clínica psiquiátrica tradicional, estabelecendo uma nova relação e compreensão terapêutica da loucura, aplicando suas proposições inovadoras em uma unidade clínica experimental para jovens psicóticos, conhecida como Pavilhão 21 (Cooper, 1976). Tais autores modificaram a visão acerca das determinantes da loucura ao considerar as implicações das relações familiares na base dos processos de sofrimento psíquico. (FARIA, SCHNEIDER, 2009, p 325)
Pensar os aspectos ligados a saúde mental, exige que pensemos sua História, ao fazermos isso, conseguiremos perceber as contradições que se fizeram -e se fazem- nesse processo.
Desse modo, se olharmos para a História que permeia a saúde mental, vermos, como nos indicam os autores, que os transtornos psicológicos já foram encarados como sendo possessões demoníacas.
Dito isso, não é difícil imaginarmos como os sujeitos com algum problema psíquico eram tratados.
Ou melhor, não eram tratados como deveriam ser, tendo em vista “o diagnostico” que recebiam.
Rotulados como loucos, como sujeitos possuídos por entidades demoníacas, certamente tinham o quadro mental cada vez mais agravado.
Essa visão, designação, diagnostico errôneo frente a saúde mental, ainda foi cultivado durante muito tempo, e não é difícil vermos em nosso meio social, pessoas que se referem aos sujeitos que tem algum problema psíquico, como pessoas “possuídas por entidades demoníacas”.
Nesse contexto, os “tratamentos” aplicados a essas pessoas iam desde banhos quentes, acorrentamentos e choques elétricos.
Basta imaginarmos uma pessoa sendo tratada desse modo para nos indignarmos e questionarmos os meandros pelo qual a suade mental se constituiu.
Como pode uma pessoa com algum transtorno psíquico obter alguma melhora sendo exposta a choques eletrônicos? Como uma pessoa nessa condição, pode apresentar alguma melhora em seu quadro sendo acorrentada ou exposta a um banho quente?
Sinto a necessidade de dizer que não se trata de expulsar demônios, posicionamento infelizmente ainda cultivado por muitas pessoas que desconhecem, não buscam conhecer o que é a suade mental, e porque muitos sujeitos tem algum transtorno relacionado a ela. Trata-se sim, de buscar conhecimento, buscar informações, pois a ignorância por vezes, impede que o tratamento adequando chegue até o sujeito que precisa de auxílio para lidar com suas necessidades psíquicas.
Nesse contexto, os autores nos propõe pensar o concito de doença mental, por vezes tratado como um problema individual.
De fato, os transtornos ligados a saúde mental são individuais, no sentido de que o sujeito o sente individualmente. Entretanto, os problemas referentes a saúde mental, não se dão de forma isolada da sociedade.
Nossa sociedade cada vez mais individualista, balizada a cada dia mais por noções capitalistas onde a competição, onde a imposição de um sob o outro é sentida de forma cada dia mais efetiva, adoece.
A nossa sociedade está doente. E os transtornos mentais são por vezes resultado dessa sociedade.
Não basta tratamos o indivíduo “doente”, precisamos tratar nossa sociedade, quando conseguirmos ter uma sociedade mentalmente saudável, diminuiremos sem dúvida alguma as doenças mentais.
Não estamos dizendo que a saúde mental é exclusivamente alterada, pela sociedade. Evidentemente existem transtornos psíquicos que estão ligados a genética, a traumas dentre outros.
No entanto, chamamos atenção para o fato de que as relações sócias contribuem para que tais fragilidades mentais se acentuem, diante disso:
Os questionamentos logo se ampliaram para a problemática da internação psiquiátrica, debatendo a desumanização produzida por este tipo de tratamento, que isolou e retirou a voz e a cidadania do louco. Constituíramse, assim, as iniciativas conhecidas como Reforma Psiquiátrica, implementadas por Franco Basaglia em Gorizia e Trieste na Itália e, a partir desse locus, espalhando-se pelo mundo. O italiano foi o primeiro a colocar em prática a extinção dos hospícios, criando serviços alternativos ao manicômio, construídos em forma de rede de atenção, bem como elaborando novas estratégias para o cuidado com as pessoas em sofrimento mental. Essa nova forma de cuidado permitiu avanços além da mera substituição das instituições totais, construindo os “mais variados dispositivos de caráter social e cultural, que incluíam cooperativas de trabalho, ateliês de arte, centros de cultura e lazer, oficinas de geração de renda, residências assistidas, entre outros” (Amarante, 2006, p. 33). Ainda que com alguns anos de atraso, a história brasileira dos tratamentos da loucura recebe a influência dos movimentos mundiais, seguindo-lhe a lógica, isto é, afirmação da tese psiquiatrizante a partir do século XIX, sua consolidação enquanto modelo de tratamento hegemônico no início do século XX, em conformidade com o movimento higienista, que previa a limpeza das cidades da “escória social”, produzindo a chamada “psiquiatrização do social”. Também a antítese passa a fazer parte do cenário brasileiro no final dos anos 1970. Apesar de andar pari passu ao movimento sanitarista e compartilhar muitas de suas ideias, o processo de Reforma Psiquiátrica possui uma história própria, inscrita num contexto internacional de mudanças pela superação da violência asilar e pautada na defesa dos direitos dos usuários de saúde mental. “A Reforma Psiquiátrica é um processo político e social complexo, composto de atores, instituições e forças de diferentes origens, e que incide em territórios diversos” (Brasil, 2005b). Sendo assim, esse movimento toma corpo tanto nas iniciativas legislativas quanto nas políticas governamentais, além de importantes instituições como as universidades, o mercado dos serviços de saúde, os movimentos sociais e, principalmente, a opinião pública. Ela implica um conjunto de transformações que passam pelas práticas, saberes e valores socioculturais e sociais. Tem implicações também no cotidiano da vida das instituições e dos serviços de saúde. A Reforma Psiquiátrica tem avançado, porém é marcada por um cenário com muitos impasses, tensões, conflitos e desafios. (FARIA, SCHNEIDER, 2009, p 325, 326)
O isolamento da pessoa considerada louca é novamente colocada em pauta de discussão pelos autores, tirar a voz e a cidadania de tal sujeito compunha os métodos de “tratamento”, no contexto da saúde mental.
Em oposição a essa forma errônea de tratar tais sujeitos surge um novo método de tratamento.
Franco Basaglia institui uma forma muito mais dinâmica de lidar com a suade mental, que ao invés de isolar de forma completa os sujeitos com transtornos psíquicos, busca trata-lo de forma que o mesmo seja inserido no meio social.
Dessa forma, atividades culturais são acionadas como dispositivos possíveis de tratamento.
O Brasil, de acordo com os autores também passam a acompanhar tais mudanças que se deram em um contexto mundial, ainda que tenha feito isso á passos lentos.
Diante do exposto pelos autores, acredito que é necessário enfatizar algo dito por eles, a superação da violência foi uma das principais conquistas ligadas a saúde mental.
Superar a violência, tratar com cuidado, atenção, buscar cada vez mais os sujeitos que possuem algum transtorno ligado a saúde mental é nosso dever.
Superamos a violência, porém ainda é necessário superarmos o preconceito, repensar valores e posicionamentos sociais, que por vezes ainda recriminam e isolam aqueles que tem sua saúde mental afetada de algum modo.
Como principais ferramentas desse processo de reforma tem-se o fechamento de leitos em hospitais psiquiátricos, o aumento da rede dos Centros de Atenção Psicossocial (CAPS) e das Residências Terapêuticas, que são moradias destinadas às pessoas portadoras de transtornos mentais graves, egressas ou não de hospitais psiquiátricos, que perderam o contato com a rede de apoio familiar de origem. O “Programa de volta para casa”, dirigido a pacientes asilares, residentes de hospitais psiquiátricos, é outro componente importante da Reforma Psiquiátrica. Os CAPS, entre todos os dispositivos de atenção à saúde mental, têm valor estratégico para a Reforma Psiquiátrica Brasileira, pois será a sua consolidação e estruturação como serviços substitutivos ao Hospital Psiquiátrico que permitirá a organização da rede de atenção às pessoas com transtornos mentais nos municípios, dada a função articuladora desses Centros frente aos níveis de atenção em saúde bem como seu papel acolhedor, constituindo-se em uma nova clínica, produtora de autonomia, “convidando o usuário à responsabilização e ao protagonismo em toda a trajetória de seu tratamento” (Brasil, 2005b). Os CAPS possuem uma linha de financiamento específica junto ao Ministério da Saúde desde 2002 e são organizados pelas secretarias municipais. São organizados conforme as seguintes denominações e descrições, diferenciando-se pelo porte, clientela atendida e capacidade de atendimento: CAPS I (municípios com população entre 20.000 e 70.000 habitantes), CAPS II (em municípios com população entre 70.000 e 200.000 habitantes), CAPS III (municípios com população acima de 200.000 habitantes, atendendo 24 horas/dia, inclusive feriados e finais de semana, com leitos para internações breves), CAPSi II (referência para o atendimento a crianças e adolescentes em uma população de cerca de 200.000 habitantes, ou outro parâmetro populacional a ser definido pelo gestor local) e CAPSad II (referência para o atendimento de usuários com transtornos decorrentes do uso de álcool e outras drogas em municípios com população superior a 70.000 habitantes) (Brasil, 2004b). Com importante papel no cenário da Reforma Psiquiátrica, os CAPS buscam oferecer serviços dentro de uma nova lógica de saúde, constituindo-se como instituições abertas e regionalizadas, formadas por equipes multidisciplinares, ofertando novos tipos de cuidado ao sujeito em sofrimento psíquico, centrados em diagnóstico situacional (conjunto de condições psicossociais do usuário) – e não somente nos diagnósticos psicopatológicos e medicações -, tendo como meta a reintegração social do usuário. (FARIA, SCHNEIDER, 2009, p 326)
Outra conquista significativa frente a saúde mental foi o “aumento das (CAPS) e das Residências Terapêuticas, que são moradias destinadas às pessoas portadoras de transtornos mentais graves, egressas ou não de hospitais psiquiátricos, que perderam o contato com a rede de apoio familiar de origem. (FARIA, SCHNEIDER, 2009, p 326).
A medida que estes sujeitos perdem o contato com seus familiares, os Centro de atendimentos tornam-se uma ferramenta significativa para a continuidade, de seu tratamento.
Ter apoio nesses centros de atendimento, significa muito mais do que ter a possibilidade de receber tratamento, no sentido prático, perpassa também pela possibilidade de receber atenção, cuidados que superam as barreiras impostas pela sociedade e dessa forma contribui para o sucesso do tratamento em si.
O paciente passa a ser sujeito de sua história, sujeito de seu próprio tratamento, não sendo ele tratado como um doente, no sentido pejorativo da palavra, mas como um individuo que é capaz de lidar, de superar suas limitação e assim ser novamente inserido na sociedade, sendo protagonista dela.
Nesse contexto, a reintegração dos sujeitos com alguma limitação, problema no que se refere a saúde mental, passa a ser o objetivo principal inerente a nova forma de tratar a mesma.
Reintegrar, nunca isolar.
Tratar, nunca maltratar. Diagnosticar não apenas psicopatologias, mas também seu estado situacional e a partir desses dois viés oferecer ajuda, ajuda que perpassa pelo uso de medicamentos, mas que também perpassa pela inserção social.
Nesse contexto, é necessário que nos atentemos para o que são os transtornos psicológicos ligados a suade mental. Como dito anteriormente, por vezes esses podem se desenvolver por alguma alteração genética, algum trauma, e saliento aqui que podem também ser provocados pelo uso de drogas:
Historicamente, na área da atenção aos usuários de álcool e outras drogas, reproduziu-se a mesma lógica implementada para as outras psicopatologias: a hegemonia de um modelo psiquiátrico, com todas suas características – hospitalocêntrico, com terapêutica farmacológica predominante, tendo como meta dos tratamentos a abstinência, implicando a desqualificação social do usuário e sustentado na concepção da dependência enquanto “doença crônica, recorrente e incurável”. Essa tese acabou por associar-se ao modelo moral, com origem religiosa ou espiritualista, como, por exemplo, o adotado por boa parte dos grupos de autoajuda, que implica a compreensão de que o usuário desviou-se do caminho de vida correto e deve admitir e redimir suas falhas perante um poder superior, o que acaba por levar à culpabilização dos usuários. A síntese realizada entre estes dois modelos (médico e moral) acabou por se tornar hegemônica, tendo sido implantada pela maioria dos serviços de caráter privado ou filantrópico, firmando-se na metade do século XX e sendo, ainda hodiernamente, predominante na área do tratamento à dependência de drogas (Schneider, Spohr, & Leitão, 2006). Novas formas de atenção à dependência de substâncias psicoativas (SPA) começaram a ser debatidas, junto ao movimento antipsiquiátrico, surgindo a proposta da Redução de Danos, que questiona a noção da dependência como doença, a meta única dos tratamentos como sendo a abstinência, propondo uma concepção mais política do fenômeno, que busca compreender o usuário como cidadão. Sustenta-se na afirmação da problemática do uso abusivo de drogas enquanto uma questão de saúde pública e das mais graves, em função dos agravos produzidos, tanto em termos de saúde em geral, como podemos observar no índice de 1,5% do total das mortes no mundo das quais o álcool é fator determinante (Brasil, 2005a), quanto sua correlação com a violência no trânsito, violência urbana, bem como com a problemática do absenteísmo ao trabalho e reprovação escolar. (FARIA, SCHNEIDER, 2009, p 326, 327)
Bem como os transtornos mentais, os problemas ocasionados pelo uso de drogas foram durante muito tempo tratados de forma semelhante ao antigo modelo de tratamento utilizado na saúde mental.
Um desvio do caminho correto, esse foi durante muito tempo o termo utilizado para se referir aos usuários de drogas.
Saliento que não se trata de um desvio. Um desvio é entendido como uma alternativa de caminho, logo, não quis ir por um determinado caminho e decidi optar por um desvio, seguindo outro.
O uso de drogas não é simplesmente uma escolha, ao contrario, por vezes é uma fuga.
Fuga de problemas familiares, fugas de problemas sociais, fuga de si mesmo, fuga da necessidade de ter que saber lidar com seus próprios anseios e angustias, fuga também dos próprios problemas ligados a saúde mental.
Tratar tudo isso como somente um desvio, é minimizar, banalizar as dificuldades enfrentadas por tais sujeitos, bem como banalizar as contradições sociais que impulsionam tais “desvios”.
Felizmente também esta concepção errônea foi superada e os usuários também passar a não ser vistos como doentes, mas sim, como cidadãos.
Cidadãos que são pressionados em seu dia a dia diante diversas situações sociais, familiares, e que por vezes encontram nas drogas uma rota de fuga.
Isso não quer dizer que optem por um desvio de caminho, mas que a sociedade está doente, e uma sociedade doente produz a cada dia mais problemas mentais individuais.
Frente a isso, vamos analisar agora como funciona o atendimento do CAPS em Blumenau, Estado de Santa Catarina:
atendimento diário a pessoas que sofrem com transtornos mentais, provocados pelo uso abusivo de álcool e outras drogas, oferecendo cuidados clínicos e reabilitação psicossocial, dentro de uma perspectiva individualizada de evolução contínua. Desenvolve ações que vão desde atendimentos individuais a grupais (terapêuticos e operativos), oficinas terapêuticas e visitas domiciliares. O serviço tem como objetivo garantir tratamento a pessoas com transtornos comportamentais decorrentes da dependência que apresentam danos físicos, psíquicos e sociais, promovendo o ser humano em toda a sua complexidade, trabalhando a superação do estigma da dependência química e oferecendo uma perspectiva de reflexão, em que a pessoa possa pensar a retomada da cidadania como um processo de reconstrução social e familiar. São objetivos também relevantes: a manutenção da adesão ao tratamento e a reinserção na comunidade. Dessa maneira, o CAPSad busca evitar internações, garantir direitos sociais e reduzir danos decorrentes do abuso de substâncias psicoativas. Na estrutura atual são fornecidas até três refeições aos usuários (café da manhã, almoço e café da tarde), conforme a modalidade de atendimento do mesmo (intensivo, semi-intensivo e não-intensivo). Através da Coordenação Municipal de Saúde Mental, os 03 CAPS de Blumenau têm acesso direto para administrar os recursos provenientes da produção de APAC (Autorização de Procedimentos Ambulatoriais de Alta Complexidade/ Custo), financiados pelo SUS. A contrapartida da SEMUS é feita através do pagamento de salários e recursos alimentícios e materiais administrativos. O acesso ao CAPSad – Blumenau é feito em regime de porta aberta (usuários possuem acesso direto ao serviço, por demanda espontânea), juntamente com os encaminhamentos intersetoriais (rede de atenção em saúde, outras secretarias, Ministério Público etc.), o que facilita e desburocratiza o acesso ao serviço. (FARIA, SCHNEIDER, 2009, p 328)
Para além de cuidados clínicos, o CAPS de Blumenau oferece tratamento psicossocial e a partir disso promove a integração social de tais sujeitos.
A interação entre os usuários de drogas, famílias e sociedade.
É interessante perceber diante os apontamentos dos autores, que a partir das dinâmicas promovidas pelos CAPS, os próprios usuários tem possibilidades de refletir sobre sua condição, e a partir dessa reflexão sobre si, decidir a retomada do controle de suas vidas.
Promover essas dinâmicas, reintegrar os usuários a sociedade supera um processo de melhora individual, mas compõe estratégias de melhorias na sociedade de forma geral.
Afinal, quanto mais reintegramos sujeitos a sociedade, e a medida que tais sujeitos tem controle sobre suas ações, a sociedade passa a ser uma sociedade mais acolhedora, e sadia mentalmente.
O CAPS, além de promover o melhoramento da saúde mental, corrobora para que os direitos dos usuários de drogas sejam respeitos.
A garanti de tais direitos, faz com estes sujeitos se sintam novamente parte da sociedade e não se considerem pessoas que ficam a margem dela.
Ao retomarem sua cidadania, certamente serão novos agentes sociais preocupados com o respeito e bem estar do outro.
Os autores nos mostram ainda a organização pratica do CAPS de Blumenau.
Além do apoio psicológico e do tratamento clinico, os sujeitos que estão ali integrados recebem refeições, acesso a tratamentos de saúde para além da suade mental, dentre outros.
Tudo isso, significa como indicam os autores, uma desburocratização dos serviços ali prestados.
Desburocratizar, acolher, e integrar, acredito que estes são os pontos principais defendidos pelo CAPS não só de Blumenau, ao fazer isso, suas dinâmicas contribuem para o desenvolvimento e melhoramento da sociedade em geral.
Os CAPSad têm o desafio de ser um dos principais mecanismos na consolidação das políticas de atenção ao usuário de drogas dentro das prerrogativas da Reforma Psiquiátrica. Dessa forma, o estudo de como estão sendo realizadas as ações em saúde destes serviços, bem como o perfil do seu usuário, é de crucial importância para a avaliação de sua efetividade. O usuário do CAPSad – Blumenau segue, em seus traços gerais, o perfil descrito de pacientes em tratamento para dependência de drogas em outras pesquisas nacionais, referendadas por pesquisas internacionais. Traçar esse perfil é necessário para o conhecimento da realidade do atendimento à problemática na cidade estudada. Com predominância de usuários do sexo masculino, maiores de 34 anos e dependentes de álcool (67,89%), a situação do CAPSad em Blumenau corrobora com dados nacionais e internacionais, demonstrando que as drogas lícitas – também nesta região – são as que verdadeiramente causam maior impacto na saúde pública e estão presentes nos principais agravos relacionados ao uso de drogas. Pode-se destacar, comparando os dados a outros estudos que avaliam tipos de serviço de atenção à dependência (Schneider, Spohr, & Leitão, 2006), que os usuários do CAPSad estão inseridos numa rede de serviços de saúde e, mesmo quando procuram o serviço em demanda espontânea, ganham a condição de inclusão na rede, o que implica uma intervenção de maneira mais integral na saúde do usuário, ao contrário da lógica de serviços isolados, cuja meta, em geral, é a redução da demanda por drogas, e não a saúde integral do usuário. Eis aí a importância do CAPSad e sua inter-relação com a rede SUS. Este trabalho, porém, tem suas limitações por se apoiar, predominantemente, nos dados dos prontuários. Percebe-se a necessidade de outras pesquisas, de caráter qualitativo, para que se possa verificar e discutir os modelos de atenção desenvolvidos pelas equipes multiprofissionais dos CAPS e o seu horizonte de racionalidade técnica. Tais pesquisas podem contribuir para avaliar a concretização da “política de atenção integral a usuários de álcool e outras drogas” e sua lógica de redução de danos, cuja exigência está na transformação dos modelos clássicos de tratamento à dependência. A partir dos dados do presente trabalho, em consonância com outros trabalhos, fazemos a seguinte questão: temos conseguido consolidar uma síntese visando a superar as contradições teórico-práticas existentes na área da atenção ao uso abusivo de SPA, no conjunto das ações em saúde mental? (FARIA, SCHNEIDER, 2009, p 332)
Os autores fecham a discussão enfatizando a importância do CAPS no contexto do melhoramento político social.
A efetividade das ações propostas no CAPS são balizadas pela definição de diversos fatores, dentre eles a importância de se traçar um perfil dos sujeitos que precisam de auxílio.
Traçar um perfil, conhecer a sua realidade é parte crucial do tratamento, pois a partir disso é possível traçar a melhor alternativa para sua recuperação. Diante disso, é necessário problematizarmos também, os limites experimentados na nossa região, tendo em vista que Foz do Iguaçu, compõe uma região fronteiriça:
Os municípios de fronteira são definidos por territorialidades heterogêneas, possuindo interações econômicas, culturais e políticas. Estudar essa região é necessário para poder melhorar e conhecer obstáculos à integração, avaliar seus resultados negativos e subsidiar a formulação de políticas para a melhoria da vida e garantia de direitos sociais de saúde da população fronteiriça (MELLO, VICTORIA e GONÇALVES, 2015). No Brasil, a saúde é regulamentada pelo Sistema Único de Saúde (SUS) sendo definido como um conjunto de ações de serviços de saúde prestados por órgãos e instituições públicas federais, estaduais e municipais, ou por entidades a eles vinculadas. É um direito conquistado pela população brasileira, que está consolidado na Constituição Federal (BRASIL,1988). O SUS tem como característica a universalidade, equidade e integralidade das ações e serviços de saúde, e permite igualmente uma assistência tida como atividade livre à iniciativa privada, incorporando uma diversidade entre o público e o privado no financiamento da atenção à saúde (FERREIRA, MARIANI e BRATICEVIC, 2015). Os avanços alcançados pelo SUS nos últimos anos são inegáveis, porém torna-se cada vez mais evidente a dificuldade em superar a intensa fragmentação das ações e serviços de saúde e qualificar a gestão do cuidado no contexto atual (GIOVANELLA et al., 2007). Para compreender melhor as necessidades e problemas de saúde nas áreas fronteiriças, o governo brasileiro criou o projeto Sistema Integrado de Saúde das Fronteiras (SIS – Fronteiras), em 6 de julho de 2005, com o propósito de ampliar a capacidade operacional, através de um sistema de compensação financeira, de 121 municípios fronteiriços localizados até 10 km da linha de fronteira e que atraem visitas regulares de pacientes oriundos dos países limítrofes (FERREIRA, MARIANI e BRATICEVIC, 2015). O Sistema Integrado de Saúde das Fronteiras (SIS – Fronteiras) criado pela Portaria GM 1120/05 do Ministério de Saúde do Brasil, é uma forma de política pública de saúde e um instrumento legal que visa atender à necessidade dos serviços de saúde na fronteira, viabilizando o desenvolvimento de ações com o acesso à saúde de pessoas que passam a residir em solo brasileiro (ALMEIDA 15 PRADO, AMARAL, 2013). O caso da saúde nas fronteiras do Brasil foi considerado setor estratégico para o desenvolvimento sustentável, e começou a atrair a atenção dos planejadores de políticas voltadas para a integração. Isso refletiu a constatação de que sem um planejamento integrado os problemas no desenvolvimento dessas regiões e dificuldades nos processos de integração regional não serão superados (GADELHA e COSTA, 2007) (STRADA, 2018, p 14, 15)
A autora traz para o debate a necessidade, a importância de refletirmos sobre a importância de estudar regiões fronteiriças, pois estes são espaços onde podemos observar e problematizar de forma aprofundada as relações e contradições sociais.
Ao refletir sobre os espaços fronteiriços nos depararemos com relações politicas, sociais e culturais ricas e que são pouca abordadas.
Nesse sentido, a saúde, os elementos relacionados a saúde da população fronteiriça são pouco estudados, é esse é um dos objetivos pelo qual perpassa esse trabalho.
A saúde é um direito de todo cidadão, saúde no sentido mais amplo da palavra. O órgão regulamentador e garantidor do direito ao acesso a saúde dos brasileiros é o SUS Sistema Único de Saúde.
No entanto, mesmo sendo um direito de todo cidadão brasileiro o acesso a saúde ainda é algo contraditório, à medida que não é raro vermos pessoas morrendo em filas de espera em hospitais, postos de saúde.
De fato, não podemos negar os avanços do SUS ao longo do movimento histórico, de fato o acesso a saúde obteve melhorias ao longo do tempo, no entanto, ainda precisa melhorar muito. E quando pensamos a saúde mental especificamente, essa melhora precisa acontecer de forma ainda mais enérgica e urgente.
Foz do Iguaçu sendo um espaço fronteiriço tem especificidades inerentes a um espaço com tal característica. (SIS Fronteiras), este, tem como objetivo atender as necessidades especificas referentes a saúde em um espaço fronteiriço.
Viver em um espaço de fronteira, onde o fluxo, a integração de sujeitos é grande, interfere também em aspectos ligados a saúde, e nesse contexto impulsionando também alguns aspectos limitantes.
Ressaltar estes aspectos inerentes ao município de Foz do Iguaçu é necessário, afinal por ser um espaço de fronteira, onde o fluxo e a possibilidades são diversas, também a saúde mental perpassa por limiares que se ligam a tais especificidades.
Pensar a saúde mental em um espaço como este, implica também em lidarmos com as relações e contradições sociais próprias de Foz do Iguaçu. Algo que faremos ao longo deste trabalho.
Agora proponho pensarmos teoricamente a saúde mental da criança e do adolescente, faremos isso com o auxílios de discussões propostas pelo Núcleo de Pós Graduação e Extensão da Faculdade Venda Nova do Imigrante (FAVINI).
Estamos até o momento tocando a todo momento na tecla que aciona o termo saúde mental, no entanto o que é saúde mental? Quais são as características de um sujeito com uma boa ou má saúde mental?
A Organização Mundial de Saúde afirma que não existe definição “oficial” de saúde mental. Diferenças culturais, julgamentos subjetivos, e teorias relacionadas concorrentes afetam o modo como a “saúde mental” é definida. Saúde mental é um termo usado para descrever o nível de qualidade de vida cognitiva ou emocional. A saúde Mental pode incluir a capacidade de um indivíduo de apreciar a vida e procurar um equilíbrio entre as atividades e os esforços para atingir a resiliência psicológica. Admite-se, entretanto, que o conceito de Saúde Mental é mais amplo que a ausência de transtornos mentais” Saúde Mental é o equilíbrio emocional entre o patrimônio interno e as exigências ou vivências externas. É a capacidade de administrar a própria vida e as suas emoções dentro de um amplo espectro de variações sem contudo perder o valor do real e do precioso. É ser capaz de ser sujeito de suas próprias ações sem perder a noção de tempo e espaço. É buscar viver a vida na sua plenitude máxima, respeitando o legal e o outro. (Dr. Lorusso) Saúde Mental é estar de bem consigo e com os outros. Aceitar as exigências da vida. Saber lidar com as boas emoções e também com as desagradáveis: alegria/tristeza; coragem/medo; amor/ódio; serenidade/raiva; ciúmes; culpa; frustrações. Reconhecer seus limites e buscar ajuda quando necessário. Os seguintes itens foram identificados como critérios de saúde mental: Atitudes positivas em relação a si próprio Crescimento, desenvolvimento e auto realização Integração e resposta emocional Autonomia e autodeterminação Percepção apurada da realidade Domínio ambiental e competência social Problemas de saúde mental mais frequentes: Ansiedade Mal-estar psicológico ou stress continuado Depressão Dependência de álcool e outras drogas Perturbações psicóticas, como a esquizofrenia Atraso mental Demências¹.
Como o exposto por meio do material acima, não existe uma definição oficial, dizendo o que é a saúde mental.
Variados aspectos podem influenciar na definição do termo, saúde mental. Logo definir o que é saúde mental é algo complexo.
No entanto, pode-se dizer que o termo saúde mental, define “o nível de qualidade de vida cognitiva ou/e emocional de um indivíduo”.
Quando pensamos o termo, é interessante fazer o exercício de imaginar um sujeito gozando de uma saúde mental em perfeito estado.
Provavelmente, imaginaremos uma pessoa feliz, equilibrada, equilíbrio emocional que lhe permite dosar suas atitudes, relações com a família, trabalho.
Estes aspectos superam a definição de saúde mental, definida apenas pela ausência de transtornos mentais.
Nesse sentido, para além da ausência de transtornos mentais a saúde mental é balizada através da capacidade que o indivíduo tem de organizar sua vida, de lidar com os problemas que lhes são apresentados.
Lidar com sentimentos, emoções, frustrações, realizações, são fatores que influenciam diretamente o estado de nossa saúde mental.
Ao não sabermos lidar com tais elementos, acabamos por desenvolver problemas que afetam nossa saúde mental, transtornos depressivos e de ansiedade são exemplos disso.
Voltamos ao ponto já abordado anteriormente. A questão da saúde mental não simplesmente uma questão individual, é uma questão que tem seu desfecho afetando individualmente cada sujeito social.
Porém se desenvolve ao longo da vida, por vezes a partir das consequências das relações sociais que cada sujeito vivencia. Diante disso, é necessário pensarmos sobre a saúde mental infantil, pois em uma sociedade doente, não existe idade certa para adoecer:
A saúde mental tem se tornado o foco principal pra uma qualidade de vida, fazendo com que os profissionais que trabalham nessa área tenham um olhar mais atento. Para se falar de saúde mental infantil é necessário a compreensão das etapas de desenvolvimento do ciclo vital, pois é nela que se estrutura o psiquismo. Dentro deste âmbito é preciso percebermos que se tornaram comuns os problemas infantis de foro psiquiátrico, que um número significativo destes problemas podem ter um mau prognóstico e que muitas das perturbações da idade adulta têm as suas raízes em fatores de risco da infância².
A saúde mental é cada vez mais abordada por profissionais de saúde e estudiosos. Isso porque a cada dia mais e mais pessoas sentem sua saúde mental afetada. Logo, a saúde mental infantil também é um ponto de debate.
Desse modo, quando a saúde mental ainda na infância é afetada, é possível que tais crianças sejam adultos doentes.
Ao expor as questões presentes nesse tópico de discussão, tenho em mente que pensar a suade mental é um exercício complexo, que exige de nós atenção, precaução e dedicação.
Pensar a saúde mental, envolve pensarmos também a sociedade.
Tudo o que vivemos se da em um meio social, e a suade mental não foge a isso, nossa saúde mental é cada vez mais fragilizada diante situações sociais que experimentamos diariamente.
Vivemos em uma sociedade capitalista. As relações sociais estão sendo cada vez mais relativizadas, banalizadas… a medida que abrimos mãos de algumas coisas em detrimento de outras, acabamos por prejudicar em muito nossa saúde mental.
Emprego, família, contas a pagar, lazer, politica, esses são alguns dos elementos sociais que influencia o estado de nossa saúde mental.
A sociedade está cada vez mais acelerada, temos que trabalhar, produzir, gerar e ter lucro, e para que isso aconteça, por vezes acabamos por deixar coisas que antes eram prioridades em nossas vidas de lado.
Desse modo, encerro esse tópico de discussão enfatizando as motivações que me levaram a trilhar esse caminho como referência.
Acredito que a questão da saúde mental é algo essencial na sociedade, nesse sentido, devemos estar atentos aos limites e possibilidades envoltos nessa questão.
O que busquei aqui foi chamar a atenção do leitor para a necessidade de nos atentarmos para a saúde mental como uma questão de saúde pública, e não isolando os sujeitos com algum transtorno mental, tratando-os como se estivessem com um problema restrito a uma pessoa.
2.2 Desenvolvimento da saúde pública durante a história
As últimas décadas marcaram uma profunda mudança nos paradigmas que envolveram a saúde, a partir de debates mais aprofundados, conferências, reuniões e discussões, a saúde começou a ser vista como parte integrante das condições sociais e econômicas, e seu déficit, enfatiza ausência de direitos humanos (BRASIL, 2001).
2.3 LEI DE AMPARO
A Lei 8069/1990, foi o marco legal e social na proteção e no atendimento de crianças e adolescentes a partir do artigo 227 da Constituição Federal de 1988, que aborda a prioridade absoluta e a proteção como dever da família, da sociedade e do estado.
Os pilares de sustentação dos vários artigos têm origem no auge das mobilizações nacional e nas pesquisas desenvolvido por inúmeros especialistas durante a campanha brasileira Criança e Constituinte e com reflexos internacionais, pois a Convenção dos Direitos da Criança trata-se de uma Lei que é o resultado do esforço das comunidades empenhadas na defesa da democracia e no reconhecimento das crianças e adolescentes como sujeitos de direitos! O respeito à Lei assegura que a opressão e o abandono se transformem em justiça, dignidade e promoção à vida dos milhões de crianças e adolescentes, agora considerados cidadãos do Brasil.
São 8 artigos dos direitos fundamentais dedicados ao Direito à Vida e à Saúde, artigos 7º ao 14º, mas todos os demais artigos interagem com estes para garantir os direitos à liberdade, ao respeito, à dignidade, à convivência familiar e comunitária, à educação, à cultura, ao esporte e ao lazer, incluindo o direito de brincar e de não ser explorado, abusado, maltratado ou traumatizado pela violência de quaisquer pessoas, serviços ou instituições.
Desde mesmo antes do nascimento, pois nos artigos 7º e 8º estão assegurados à gestante e assim ao seu recém-nato os atendimentos pré e peri-natal mediante a efetivação de políticas sociais, gratuitas e públicas que permitam o nascimento sadio e harmonioso, em condições dignas de existência.
É o estabelecimento do binômio mãe-filho, e a seguir família-criança, como determinantes do processo crítico e dinâmico para o crescimento, desenvolvimento e maturação cerebral, mental e corporal e que serão marcantes na trajetória de vida das pessoas, como brasileiros em suas expressões no meio ambiente e no contexto social.
A importância da proteção legal ao alojamento conjunto, à amamentação, ao registro do recém-nascido, ao acesso universal e igualitário às ações e serviços de assistência médica e odontológica e ações de promoção, proteção e recuperação da saúde, incluindo tratamentos, medicamentos, próteses e vacinações e o atendimento especializado às crianças com deficiências, além de assegurar as condições necessárias para o acompanhamento e permanência em tempo integral de um dos pais ou responsável.
Nos casos de hospitalização da criança ou adolescente, são artigos que garantem os direitos à saúde e ao bem-estar de todos brasileirinhos e brasileirinhas, como um investimento prioritário, sem favores ou esmolas, no orçamento público.
Também a importância do artigo 13 que determina que todos os casos de suspeita ou confirmação de maus-tratos ou violência, abusos ou exploração contra a criança ou adolescente serão notificados e obrigatoriamente comunicados ao Conselho Tutelar da respectiva localidade, inovando assim o conceito de “maus tratos” da violência como problema de saúde. Atualmente, o ECA já recebeu várias modificações, incluindo a Lei 13010/2014 mais conhecida como Lei Menino Bernardo que prevê adoção de políticas públicas e medidas que permitam a educação preventiva contra a violência do castigo e tratamento cruel e degradante de crianças. E a Lei 12.594/2012 que institui o SINASE, Sistema Nacional de Atendimento Sócio-educativo.
Os artigos 240 e 241 também foram atualizados em relação aos crimes de exploração sexual de crianças e adolescentes através da rede mundial de computadores ou internet.
Protocolos opcionais das Nações Unidas também foram assinados em 2000 e ratificados em 2004, pelo Brasil, como os sobre a prevenção de conflitos armados e a exploração sexual e pornografia envolvendo crianças e adolescentes.
2.4 O que diz a Lei 10.216/2001
O Governo Federal, procurando atender a Saúde Mental da população, editou a Lei nº 10.216/2001, que tem por finalidade proteger e garantir os direitos das pessoas portadoras de transtornos mentais e redireciona o modelo assistencial em saúde mental.
Conforme esta lei, todos os pacientes que padecem de transtornos mentais têm direito a ter acesso ao melhor tratamento do sistema de saúde, adequado às suas necessidades, bem como ser tratado com humanidade e respeito, e no interesse exclusivo de beneficiar sua saúde, visando alcançar sua recuperação pela inserção na família, no trabalho e na comunidade.
Além disso, estes pacientes deverão ser protegidos contra qualquer forma de abuso e exploração, tendo garantia de sigilo nas informações prestadas a respeito de sua doença e com direito à presença médica, em qualquer tempo, para esclarecer a necessidade ou não de uma possível hospitalização involuntária.
Os pacientes podem ter livre acesso aos meios de comunicação disponíveis e devem receber o maior número de informações a respeito de sua doença e de seu tratamento.
2.4.2 Cartas de desenvolvimento da saúde pública durante a história
As últimas décadas do milênio de 1900 marcaram uma profunda mudança nos paradigmas que envolveram a saúde, a partir de debates mais aprofundados, conferências, reuniões e discussões, a saúde começou a ser vista como parte integrante das condições sociais e econômicas, e seu déficit, enfatiza ausência de direitos humanos (BRASIL, 2002).
A Atenção Primária à Saúde tem sido foco das discussões em saúde em todo o mundo. Várias Conferências e Relatórios internacionais1 têm apontado o investimento na Atenção Primária como a forma mais eficaz na produção de um sistema de saúde resolutivo (Buss, 2000).
A Conferência Internacional em Alma-Ata (1978), promovida pela Organização Mundial de Saúde (OMS) e o Fundo das Nações Unidas para a Infância (UNICEF), declarou que a APS é fundamental à assistência sanitária.
Isto porque a APS coloca a assistência em saúde ao alcance de todos os indivíduos e famílias da comunidade, com sua plena participação e a um custo que a comunidade e o país possam suportar. A APS, uma vez que constitui o núcleo do sistema nacional de saúde, faz parte do conjunto do desenvolvimento econômico e social da comunidade (Andrade; Barreto; Bezerra, 2009).
De acordo com o Ministério da Saúde, a Atenção Básica:
Caracteriza-se por um conjunto de ações de saúde, no âmbito individual e coletivo, que abrange a promoção e a proteção da saúde, a prevenção de agravos, o diagnóstico, o tratamento, a reabilitação, a redução de danos e a manutenção da saúde com o objetivo de desenvolver uma atenção integral que impacte na situação de saúde e autonomia das pessoas e nos determinantes e condicionantes de saúde das coletividades. (Brasil, 2012, p.19).
Sendo assim, APS se constitui como a porta de entrada preferencial do SUS e também para as ações em Saúde Mental. Ao ser considerada a organizadora dos demais pontos contínuos de atenção, a APS imprime o caráter de estratégia, podendo ser capaz de resolver em torno de 90% dos problemas de saúde dos usuários (Mendes, 2001).
No ano de 2011 o Ministério da Saúde aprova a Portaria nº2.488 que estabelece “a revisão de diretrizes e normas para a organização da atenção básica, para a Estratégia Saúde da Família (ESF) e o Programa de Agentes Comunitários de Saúde (PACS)” e revoga a Portaria n 648 de 2006 (Brasil, 2012, p.13).
A Estratégia da Saúde da Família (ESF) configura-se como principal modalidade de atuação da atenção básica. Seus princípios são: atuação no território através do diagnóstico situacional, enfrentamento dos problemas de saúde de maneira pactuada com a comunidade, buscando o cuidado dos indivíduos e das famílias ao longo do tempo; buscar a integração com instituições e organizações sociais e ser espaço de construção da cidadania.
É na atenção primária que deveriam chegar todos os tipos de queixa referentes à saúde mental infantil. Desta forma, acentua-se a importância do conhecimento e da atenção que os profissionais dos serviços públicos de saúde dão às queixas e sintomas de saúde mental.
A escuta cuidadosa das queixas pode possibilitar uma intervenção efetiva por parte da equipe local. Por outro lado, um encaminhamento adequado das crianças com problemas mentais para serviços especializados pode permitir intervenção terapêutica precisa e oportuna. (Brasil, 2005).
De acordo com a pesquisa realizada por Boarini e Borges (1998), a maioria dos casos atendidos nos serviços de saúde mental da rede pública se refere aos problemas de aprendizagem ou escolares, questões estas que não necessariamente necessitam de intervenções especificas de um profissional de saúde mental. Para as autoras, esse dado pode sugerir que.
Além de não existir suficiente oferta de serviços para atender àquelas crianças que, provavelmente, necessitam de atendimento especializado em saúde mental, a maior parte do tempo do profissional é absorvida em atendimentos, muitas vezes, dispensáveis. (Boarini; Borges, 1998, p.85).
De acordo com a atual Política Nacional de Saúde Mental, as ações de saúde mental devem ser desenvolvidas em articulação com a Atenção Básica pela convergência de princípios entre elas. Mas, para que a saúde mental seja concretizada na Atenção Básica, é preciso que os princípios do SUS se tornem práticas cotidianas.
Nesse sentido, ações que envolvam conceitos como acolhimento e vínculo, atuação em equipe e no território, integralidade do cuidado e responsabilização pelas ações, trabalho em rede, desinstitucionalização e reabilitação psicossocial, são condições para a construção de cuidados comuns entre estas políticas. (Borges, 2012).
2.5 Os Centros de Atenção Psicossocial Infantojuvenil (Caps’i)
Os CAPS’i foram propostos a partir de 2002, sob os mesmos princípios que regem as demais tipologias de CAPS no país.
São serviços territoriais, de natureza pública, financiados integralmente com recursos do SUS, com a função de prover atenção em saúde mental baseados na integralidade do cuidado. Foram planejados inicialmente para as cidades com 200.000 habitantes ou mais, com a finalidade de atender casos de maior gravidade, conforme deliberação da III Conferência Nacional de Saúde Mental realizada em 2001, e ordenar a demanda em saúde mental infantil e juvenil no seu território de abrangência.
Compostos por equipes multiprofissionais – contendo no mínimo um psiquiatra, neurologista ou pediatra com formação em saúde mental infantil, um enfermeiro, quatro profissionais de nível superior (entre: psicólogo, assistente social, terapeuta ocupacional, fonoaudiólogo, pedagogo) e cinco profissionais de nível médio – os CAPS’i devem se responsabilizar pelo atendimento regular de um número limitado de pacientes e de suas famílias, em regimes diferenciados de tratamento, segundo as necessidades de cada caso (intensivo, semi-intensivo e não intensivo), desenvolvendo um elenco diversificado de atividades terapêuticas.
São prioritários os atendimentos para autistas, psicóticos e para todos aqueles cuja problemática incida diretamente em prejuízos psicossociais severos (na socialização, inclusão escolar, familiar/comunitária etc.).
Os CAPS’i são também encarregados de desenvolver ações para conhecimento e ordenação das diferentes demandas que concernem à saúde mental da infância e adolescência no território sob sua responsabilidade. Esta inflexão para o território, conjugada ao atendimento dos casos, imputa a estes serviços um duplo mandato: terapêutico e gestor.
Este último deve ser realizado por meio do levantamento das reais necessidades em saúde mental presentes no contexto social específico onde está inserido e nos equipamentos públicos locais como, por exemplo, escolas, conselhos tutelares, abrigos, postos de saúde e demais, por intermédio de reuniões regulares e/ou outras estratégias pertinentes, e pela da pactuação de fluxos pelos diferentes serviços/setores, visando à melhor cobertura das demandas que, mesmo não requerendo tratamento diário e intensivo, exige cuidado e tratamento.
As demandas para o tratamento de crianças, não raramente, convocam os psicólogos à conversão dos comportamentos “anormais” em “normais”, na tentativa de restabelecer a ordem para aquilo que vai à contramão dos valores dominantes sobre a normalidade. Caso os psicólogos respondam a esta demanda, também contribuirão como parcela significativa para a desassistência à crianças no campo da saúde mental, pois como avançar e pensar na loucura da criança, se os profissionais responsáveis pelo seu cuidado se assentarem sob o imperativo de restaurá-las de acordo com os ideais sociais de normalidade? Ao ser considerada como anormal e passível de conserto, não estaria sendo retirada da criança a possibilidade de subjetivar suas questões e criar saídas singulares para lidar com seu mal-estar, mesmo que uma dessas saídas seja a loucura?
Segundo Ferreira (2004), se o campo da saúde mental do adulto toma a loucura como uma questão do sujeito, no que concerne à criança, não raro ela se encontra sob o manto da deficiência; e estando “a loucura” da criança encoberta sob o manto da deficiência e considerada como algo momentâneo a ser ajustado em um momento posterior há um caminho “natural” sinalizado, que substitui o tratamento, que é o encaminhamento à educação especial em instituições, não raramente, com semblantes bastante parecidos aos hospícios para adultos.
Sendo assim, se todas as vezes que uma criança tornar-se refratária ao ideal de “normalidade” for engendrada numa noção de deficiência e raramente reconhecida como “louca”, a assistência à criança no campo da saúde mental permanecerá em um marasmo, se comparado à saúde mental do adulto.
2.6 A Potência do Acolhimento
O acolhimento realizado nas unidades de Saúde é um dispositivo para a formação de vínculo e a prática de cuidado entre o profissional e o usuário. Em uma primeira conversa, por meio do acolhimento, a equipe da unidade de saúde já pode oferecer um espaço de escuta a usuários e a famílias, de modo que eles se sintam seguros e tranquilos para expressar suas aflições, dúvidas e angústias, sabendo então que a UBS está disponível para acolher, acompanhar e se o caso exigir, cuidar de forma compartilhada com outros serviços.
Estes encontros com os usuários oferecem ao profissional a possibilidade de conhecer as demandas de saúde da população de seu território. Com este conhecimento, a equipe de saúde tem como criar recursos coletivos e individuais de cuidado avaliados como os mais necessários ao acompanhamento e ao suporte de seus usuários e de sua comunidade.
No campo da saúde mental, temos como principais dispositivos comunitários os grupos terapêuticos, os grupos operativos, a abordagem familiar, as redes de apoio social e/ou pessoal do indivíduo, os grupos de convivência, os grupos de artesanato ou de geração de renda, entre outros.
Estes dispositivos também podem ser úteis na abordagem de problemas de saúde de outros campos e, neste caderno, alguns capítulos serão dedicados a abordar a especificidade de cada um destes recursos no campo da saúde mental, com olhar específico para a atenção básica.
2.6.1 O município de Foz do Iguaçu
Foz do Iguaçu é um município brasileiro em região de fronteira com Paraguai e Argentina. Município do estado do Paraná, pertencente à nona regional de saúde, formada por 9 municípios (Medianeira, Santa Terezinha de Itaipu, Foz do Iguaçu, Missal, Matelândia, São Miguel do Iguaçu, Itaipulândia, Serranópolis do Iguaçu, Ramilândia), com uma população atual de 264.044 habitantes conforme IBGE (2017).
Foi fundada em 10 de junho de 1914 com a posse do primeiro prefeito, Jorge Schimmelpfeng, e da primeira Câmara de Vereadores.
Ilustração 2 – Foz do Iguaçu

2.7 O Centro de Atenção Psicossocial Infantojuvenil de Foz do Iguaçu
O CAPS-Infantil e o resultados de um longo processo, articulado por reinvindicações da população e de representantes dos direitos da criança e do adolescente, que acreditam necessário a criação do serviço especifico para esse público, levando em consideração o aumento da demanda associando a facilidade de acesso ao consumo de drogas, devido a região estar próxima a fronteira com o Paraguai e argentina.
O publico infantojuvenil até 2012 eram encaminhados e atendidos no CAPS AD compartilhando o espaço com os usuários adulto que fazem acompanhamento no serviço, então partir de 2013, com a inauguração do espaço especifico para o atendimento de crianças e adolescentes para o tratamento e acompanhamento dos transtornos mentais proveniente da dependência químicas, em 2014 passa a receber e prestar atendimento a demanda do município referente a pacientes com transtornos mentais não consequentes do uso de drogas, antes atendidas pelo ambulatório de saúde mental.
Em sua atual sede, possui uma equipe composta inicialmente por (01) médico psiquiatra, (01) um médico clínico geral, (02) dois enfermeiros, (02) dois psicólogos, (01) um terapeuta ocupacional, (02) dois assistentes social, (01) um técnico de enfermagem, (01) auxiliar de enfermagem, (02) dois recepcionistas, (01) um auxiliar de cozinha e (02) dois auxiliar de limpeza, em relação a estrutura física da instituição, e composta por uma recepção, uma sala para o acolhimento, uma sala que a equipe utiliza; uma sala utilizada pela administração, cozinha, refeitório, banheiros para pacientes/familiares masculino e feminino, banheiro adaptado (PNE), banheiros para uso dos funcionários, sala/ambulatório para atendimento da equipe de enfermagem e repouso de paciente se necessário, masculino e feminino, quatro salas para atendimentos individuais ou em grupos, lavanderia, estacionamento exclusive para funcionários.
O CAPS – Infantil tem a missão de oferecer atendimento da 08 as 17 horas de segunda a sexta feira, à criança e adolescente que sofrem com transtornos mentais, decorrentes pelo uso abusivo de álcool e outras drogas, além de pacientes diagnosticados com transtornos globais de desenvolvimento (TGD), como por exemplo o autismo, transtorno de déficit de atenção (TDAH), com por exemplo a hiperatividade, além de depressão, psicoses, fobias, entre outros, oferecendo cuidados clínicos e reabilitação psicossocial. Desenvolve ações que vão desde atendimentos individuais a grupais (terapêuticos), como oficinas terapêuticas. O serviço tem como objetivo garantir tratamento a pessoas com transtornos comportamentais decorrentes da dependência que apresentam danos físicos e psicossocial, promovendo o ser humano a recuperar sua autonomia de si, trabalhando a aceitação das consequências da dependência química e psíquica, com o foco na independência e se reintegrar à sociedade.
Além do tratamento, o usuário do CAPS – Infantil e seu familiar/responsável pode contar com até 2 refeições como café da manhã e almoço e em casos especial, lanche da tarde, dependendo da modalidade de tratamento que é engajado (manhã ou tarde, manhã e tarde).
O acesso ao CAPS – infantil é feito em regime de porta aberta, atendendo a demanda espontânea, os usuários munidos de encaminhamentos da atenção básica (rede de atenção em saúde), outras secretarias como a secretaria de educação, instituição de acolhimento, CRAS, CREAS, CENSE, concelho tutelar Ministério Público, clínicas particulares etc.
Como funciona o atendimento
O paciente ou familiar será recebido na recepção munido de encaminhamento ou não, onde realizara um cadastro, ou atualizará o cadastro se já existente, mas que por motivos de força maior, abandonou o tratamento. O profissional da recepção após cadastrar, realizara o agendamento ou dependendo da situação, direcionara o paciente para o profissional responsável pelo acolhimento conforme escala da instituição. O profissional que realizar o acolhimento conforme protocolo institucional, norteado pelo instrumento próprio, para coleta de informações, criado pela equipe técnica, usado para direcionara o paciente de acordo com as necessidades levantadas, seja elas para acompanhamento pela unidade básica, ou intervenção na instituição ou até mesmo solicitar o serviço de urgência e emergência para intervenção terapêutica necessário de urgência .
Quando o profissional responsável pelo acolhimento direcionar o paciente para intervenção na instituição, será discutido o caso com a equipe multiprofissional, que elegerá um plano terapêutico singular (PTS), podendo ser, individual ou em grupo, além disso, caso a equipe jugar necessário, o paciente poder ser encaminhado para consulta psiquiátrica e seu agendamento dependera da sua prioridade.
Enfermagem diante saúde mental
A enfermagem que atua no campo da saúde mental, tem papel de suma importância na vida do paciente em sofrimento psíquico, com o intuito na promoção de sua aptidão para o autocuidado, reestabelecendo sua autonomia e bem-estar, auxiliando no exercício voltadas para recuperar, tanto no tratamento e acompanhamento da evolução, nutrição, vida sexual etc. Também desenvolver atividades, seja ela, individual ou em grupo com temas que promovam saúde que envolva o paciente, a família e comunidade, com o objetivo de disseminar conhecimento em saúde.
4 MATERIAIS E MÉTODOS
Trata-se de um estudo exploratório-descritivo, com levantamento de informações de dados secundários mantidos em prontuários da unidade que presta atendimento especializado em saúde mental da população infantojuvenil (CAPS’i) do Município de Foz do Iguaçu – Paraná, referente ao período de 2015 a 2018.
4.1 Ambiente do Estudo
Foz do Iguaçu é um município brasileiro do estado do Paraná, que faz fronteira com Paraguai e Argentina, é o sétimo mais populoso do estado, com 258.823 (Censo de 2010) habitantes, conforme estimativa do Instituto Brasileiro de Geografia e Estatística (IBGE, 2018). Com IDH de 0,751.
4.2 Fonte dos Dados
Serão coletados dados secundários encontrados em prontuários, mantidos na instituição acima citada de usuários que passaram por atendimento no serviço.
4.3 Variáveis de estudo
Especificamente, as variáveis coletadas serão aquelas disponibilizadas nos prontuários. Para analisar, serão coletadas as seguintes variáveis: idade, sexo, nacionalidade; data de atendimento inicial; idade no atendimento inicial; diagnóstico, motivos pela procura do serviço e planos de cuidados.
4.4 Critério de inclusão
Ter prontuário na instituição, ter menos de 18 anos na data da primeira consulta; ter sido atendido pela equipe multiprofissional do CAPS’i.
4.5 Critério de exclusão
Possuir idade acima de 18 anos na primeira consulta ou primeiro atendimento; ter realizado apenas triagem no serviço.
4.6 Riscos
Pelo fato da pesquisa fundamentar-se na coleta dados oriundos de prontuários, ou seja, dados secundários, não haverá contato direto com os sujeitos participantes da pesquisa, portanto os riscos são mínimos.
Contudo mesmo, nessa condição de pesquisa e coleta de dados os pesquisadores tomarão providências em relação ao sigilo, confidencialidade e privacidade, conforme a resolução CNS 466/12, garantido que nenhuma informação que se tenha acesso seja utilizada para além dos objetivos desta pesquisa.
4.7 Benefícios
Além de trazer dados, a administração pública de Foz do Iguaçu, essas informações poderão servir de base para auxiliar discussões norteadoras para a criação de novas políticas públicas voltadas a saúde mental infantojuvenil.
4.8 Metodologia de análise de dados
Será realizada estatística descritiva (frequência e porcentagem) das variáveis coletadas. Para variável idade será calculado média e desvio padrão, observando-se valor máximo e mínimo. Será elaborado um banco de dados através do aplicativo Microsoft Excel® com dados para caracterização dos usuários.
4.9 Variáveis do Estudo
Questões éticas – pelo fato do presente estudo ter utilizado dados secundários disponíveis em prontuários, foi necessário a aprovação de Comitê de Ética em Pesquisa com Seres Humanos. No entanto, foram seguidas as orientações de sigilo dos dados conforme a resolução CNS 466/12.
5 RESULTADOS
De acordo com as informações analisadas nos prontuários do CAPS’i em questão, constatou-se que o mesmo possui um total de 1878 prontuários cadastrados considerados ativos, é necessário apontar que destes 1878prontuários, 87 do quantitativo total, estão relacionado ao uso de álcool e outras drogas, mas que apenas 63 prontuários participaram da pesquisa, 24 prontuários foram excluídos, devido à falta de informações referente aos pacientes e pertinentes a esta pesquisa ou pela falta de diagnostico (CID) o que significa que apenas passou pelo o acolhimento e não ouve a necessidade de passar por atendimento clínico ou está aguardando avaliação psiquiátrica onde possivelmente foi agendada de acordo com a agenda da instituição.
Tabela 1
sexo Frequência (%) Quantidade Masculino 50 79% Feminino 13 21% Total 63 100%
Tabela 2
Diagnóstico – CID Frequência (%) Quantidade F-19 43 68% F-12 20 32% TOTAL 63 100%
Tabela 3
Substâncias Frequência (%) maconha 24 38 maconha/ álcool 4 6 maconha/cocaína 12 19 maconha /tabaco 4 6 maconha/cocaína/álcool 4 6% maconha/cocaína/tabaco 3 4% maconha/tabaco/cocaína/álcool 3 4% maconha/tabaco/cocaína/álcool/crack/LSD êxtase 11 17% TOTAL 63 100%
Tabela 4
% de uso de spa Frequência e % Frequência e % Masculino F-12 F19 13-20% 37-50% feminino F-12 F-19 6-9% 7-11% Total 29% 44%
Tabela 5
PERÍODO DE ESTUDO Frequência (%) Vespertino 17 27% Matutino 21 33% Noturno 8 13% Nenhum 17 27% Total 63 100%
Tabela 6
FAZ USO DE MEDICAÇÃO Frequência (%) Faz uso 55 87% Não faz uso 8 13% TOTAL 63 100%
Tabela7
Variável Frequência (%) Quantidade Estratificação de risco Alto Risco 31 49% Médio Risco 8 12% Baixo Risco 24 39% TOTAL 63 100%
Tabela 8
CENSE Frequência (%) Tem passagem 16 25 Não tem passagem 47 75 TOTAL 63 100%
6 DISCUSSÃO
Inúmeros estudos já realizados explicitam a necessidade de fazer avançar a Rede de cuidados em Saúde Mental para a clientela infantojuvenil. São escassos os estudos e/ou pesquisas de caráter epidemiológico ou de caracterização, relativos à população infantil que busca atendimento em serviços de saúde mental (Amstalden et al., 2010; Couto, 2000, 2004; Couto; Duarte; Delgado, 2008).
Os resultados encontrados neste pesquisa quantitativa apresenta dados que contribuem para traçar um perfil de crianças e adolescentes que são encaminhados para atendimento em um Centro de Atenção Psicossocial para Crianças e Adolescentes e estão em consonância com alguns estudos realizados em demais serviços de saúde mental para crianças e adolescentes (Boarini; Borges, 1998; Bordin; Paula, 2006; Brasil, 2000; Hoffmann; Santos; Mota, 2008; Radaelli, 1990; Reis et al.,).
Com isso, averiguou se que grande parte das crianças e adolescentes encaminhada para o serviço de saúde mental infanto juvenil do município, são na maioria do sexo masculino com um percentual 50-79% comparado ao público feminino atendido, com um percentual de 13-21%, e estão relacionados ao uso de álcool e outras drogas (Tabela 1).
Tal resultado nos possibilita refletir sobre a urgência de da criação de políticas em saúde que considere importante este achado levantado neste trabalho. Vale salientar a importante de um trabalho para analisar a questão de acessibilidade e os motivos dos pacientes do sexo feminino ser minoria levantada nesta pesquisa e se porventura, enfrentam dificuldades no acesso ao serviço Saúde Mental do Município.
No que se refere aos diagnósticos encontrados na instituição distribuídos entre as crianças e adolescentes cadastrados, encontrou-se o transtorno metal e comportamentais devido ao uso de múltiplas drogas (F-19), 43-68%; onde vamos encontrar o uso de substâncias como álcool, cocaína, maconha, tabaco, ESD e o crack, já o transtorno metal e comportamentais devido ao uso de maconha (F-12), 20-32%; onde apenas foi comentado o uso da maconha (tabela 2).
Verificou-se o que do total de 63 pacientes, 24-38% fazem uso de maconha, 4-6% associam a maconha com o álcool, 12-19% fazem uso da maconha com a cocaína, 4-6% fazem uso da maconha associada com o tabaco, 4-6% fazem uso da maconha associando com a cocaína o álcool, 3-4% fazem uso da maconha, cocaína e o tabaco, 3-4% fazem uso da maconha, tabaco, cocaína e o álcool, 11-17% fazem ou tiveram contato com maconha, tabaco, cocaína, álcool, crack, LSD e êxtase. Nessa análise percebe-se que a maconha participa de todos os grupos e vale ressaltar a importância da criação de políticas pública em saúde para este achado (tabela 3).
A porcentagem referente ao sexo e o diagnóstico também apresenta dados alarmante referente ou uso de substancia psicoativa como a porcentagem do sexo masculino com o diagnostico (F-12)13-20%, seguido do diagnóstico de (F-19) 37-50%, já o público feminino com o diagnostico (F-12) 6-9% e para o diagnostico (f-19) 7-9% (tabela 4)
Outros achado relevante a esta pesquisa é referente se o paciente estudar ou não, e em qual período frequenta a escola, onde constatamos que 46-73% estudam, sendo que 21-33% no período da manhã ( matutino), 17-27% no período da tarde (vespertino) e 8-13% no período da noite ( Noturno), e uma porcentagem de 17-27% não frequentam a escola.
Outra questão também relevante para novos trabalhos referente a evasão escolar, e os fatores que levam a mesmo, e se esta diretamente ou indiretamente ao uso de drogas, contribuindo para discussões e possíveis criações de políticas publicas voltada para essa problemática achada nesta análise (tabela 5).
Quanto a questão do uso ou não de medicações também foram abordadas neste trabalho onde se constatou se que 55-87% fazem uso de medicações pertinentes ao tratamento para o abandono do vício e/ou tratamento dos sinais e sintomas adquiridos mediante o uso de substancia psicoativas e 8-13% não fazem uso medicações seja por motivo de não aderir o tratamento ou apenas não foi prescrito.
Em relação a classificação de risco dos pacientes envolvidos nesta pesquisa, foram encontrados 31-49% considerados de alto rico, 8-12% considerados de médio risco e 24-39% de baixo risco. (Tabela 6). Tal informações no faz também aumentar a certeza de como é urgência a criação de políticas públicas em saúde voltada para esse público onde o número de pacientes considerados de alto rico se sobre sai dos demais.
Outro dado relevante achado neste trabalho, foi de que alguns pacientes envolvido com o uso de substancia psicoativos que tiverem passagem ou estão cumprindo medida Socioeducacional no CENCE (Centro de Socioeducação), com um percentual de 16-25% dos paciente e um percentual de 47-75% que não apresentam em seu histórico passagem pelo mesmo (tabela 8).
Os dados achados nesta análise também sofre interferência e são reflexos de algum problemas institucionais como por exemplo a localização da instituição que dificulta o acesso e a procura do serviços, das condições de trabalho, equipe reduzida, prontuários manuais onde as informações se desencontra nas diversas evoluções( enfermagem (nível médio e superior), psicologia, psiquiatria, terapeuta ocupacional (TO) serviço social).
É importante comentar que o serviço de saúde mental pesquisado passou por diversas mudanças relacionadas à gestores, corpo clínico e administrativos, o que dificulta a construção de um trabalho focado e capaz de atender a demanda da rede de atenção à saúde mental do município
Apesar de todas as dificuldades supracitadas, a atual gestão e coordenação da instituição, tem tentado construir um trabalho solido através das reuniões técnicas com o intuito de discutir temas centrais referente ao funcionamento e ao modelo focado no cuidado que visam ofertar um serviço, utilizado como recurso os espaços e a mão de obra existente.
Com tudo, o cuidado ao usuário de álcool e outras drogas seja ela criança ou adolescente, é um desafio que envolve a equipe multiprofissional, coordenação e a gestão do serviço.
O tratamento, acompanhamento e seu sucesso depende muito do trabalho em conjunto. Todos estes fatores supracitados, colaboram para o fracasso não só do trabalho desenvolvido que se torna ineficaz mas o tratamento ofertado não tenha sucesso prejudicado as crianças e adolescentes que buscam pelo serviço e acreditam nele.
Particularmente acredito na importância da realização de novos trabalhos seja eles qualitativa ou qualitativa na área da saúde mental com foco em crianças e adolescente, bem como estudos que versem sobre o perfil, tratamento e abandono do tratamento desse público infantojuvenil nos Caps’i tendo em vista o quantitativo considerável de usuários que aumenta constantemente.
7 CONCLUSÃO
Considerando os resultados apresentados e analisados, a literatura nacional utilizada, observa-se que os indicadores sociais-demográficos auxiliam nas taxas do aumento do uso de álcool e outras drogas no município de Foz do Iguaçu-Paraná.
Verifica-se a necessidade de investimento, capacitação e trabalhos voltados a educação continuada dos profissionais que atuam na atenção básica à saúde, considerado pilar principal para a promoção da saúde da população. Estruturação, investimento, qualificação e capacitação e pesquisa na área da saúde mental com colaborando nas discussões com bases de dados com cientificas e na criação de política públicas em saúde mental voltada a melhorias no serviço prestado em toda a rede de atenção à saúde mental do município de foz do Iguaçu com o objetivo de garantir com que a população possa ter saúde de qualidade, integral, universal, com equidade, podendo usufruir de um sistema multiprofissional para a prevenção, promoção, tratamento e reabilitação de sua saúde.
¹Informações obtidas através de material disponibilizado pela FAVINI Faculdade Venda Nova do Imigrante. Espirito Santo. Curso de Pós Graduação Latu Sensu. Núcleo de Pós Graduação e Extensão FAVINI. Saúde Mental da Criança e do Adolescente.
²Informações obtidas através de material disponibilizado pela FAVINI Faculdade Venda Nova do Imigrante. Espirito Santo. Curso de Pós Graduação Latu Sensu. Núcleo de Pós Graduação e Extensão FAVINI. Saúde Mental da Criança e do Adolescente.
LISTA DE ABRAVIATURAS E SIGLAS
AB Atenção básica ACS Agente comunitário de saúde APS Atenção primária a saúde CRAS Centro de Referência de Assistência Social CE Consulta de enfermagem CENSE Centro de Socioeducação COFEN Conselho Federal de Enfermagem CAPSS Centros de atenção psicossocial CRAES Centro de Referência Especializado de Assistência Social ESF Estratégia saúde da família IBGE Instituto Brasileiro de Geografia e Estatística IDH Índice de Desenvolvimento Humano IDH-M Índice de Desenvolvimento Humano por município IPARDES Instituto Paranaense de Desenvolvimento Econômico e Social NASF Núcleo de apoio à saúde da família PE Processo de Enfermagem PNAB Programa Nacional de Atenção Básica PSF Programa Saúde da Família SAP Substância Psicoativa SUS Sistema Único de Saúde
REFERÊNCIAS
Brasil. Portaria Nº 3.088, de 23 de dezembro de 2011. Institui a Rede de Atenção Psicossocial para pessoas com sofrimento ou transtorno mental e com necessidades decorrentes do uso de crack, álcool e outras drogas, no âmbito do Sistema Único de Saúde (SUS). Disponível em: <http://bvsms.saude.gov.br/bvs/saudelegis/gm/2011/prt3088_23_12_2011_rep.htmL>. Acesso: 10 mar, 2019.
AMARANTE, P. Saúde mental e atenção psicossocial. São Paulo: SciELO-Editora, 2007.
AMSTALDEN, F.; DELGADO, P.; SCHECHTMAN, A.; BONAVIGO, E.; CORDEIRO, F. PORTO, K. Reforma Psiquiátrica e política de Saúde Mental no Brasil Conferência Regional de Reforma dos Serviços de Saúde Mental: 15 anos depois de Caracas. In Mello, M. F., Mello, A. F., Kohn. R. Epidemiologia da saúde mental no Brasil. Porto Alegre: Editora Artmed, 2007.
ANDRADE, L. O. M.; BARRETO, I. C. H. C.; BEZERRA. A. T. Promoção da saúde e cidades/ municípios saudáveis: propostas de articulação entre saúde e ambiente. Rio de Janeiro: Editora FIOCRUZ, 2009.
ANDRADE, L. O. M.; BARRETO, I. C. H. C.; GOYA, N.; Estratégia Saúde da Família em Sobral: oito anos construindo um modelo de atenção integral à saúde. Revista Sanare, v.5, n.1, p. 9-20, 2002
ARANTES, L. J.; SHIMIZU, H. E.; MERCHÁN-HAMANN, E. Processos organizacionais na Estratégia Saúde da Família: uma análise pelos enfermeiros. Rev. Acta Paul Enferm, v. 29, n. 3, p. 274-81, 2016.
ARANTES, R. L. Saúde Mental na Infância e Adolescência: Atenção Psicossocial na infância e adolescência/Ricardo Lugon Arantes, Marco Manso Cerqueira Silva, Lília Oliveira de Araújo. Florianópolis (SC): Universidade Federal de Santa Catarina, p. 77-132, 2014.
BASAGLIA, F. et al.; A Instituição Negada. Rio de Janeiro: Graal, 1985.
BELFER, M. L. Oportunidade e desafio: A situação da saúde mental da infância e adolescência no Brasil. Revista brasileira de psiquiatria. São Paulo. Vol. 34, n. 3 (out. 2012), p. 241-242, 2006.
Bertuol, C. Tecendo redes a muitas mãos: o pet-saúde mental como espaço para articulação e participação nos trabalhos da rede. In 11º Congresso Internacional da Rede Unida. São Paulo: Atlas, 2014.
BEZERRA. B.; Cidadania e Loucura: um paradoxo?. Em: Bezerra Jr., B. e Almarante P. Psiquiatria sem Hospício, Rio de Janeiro: Relume-Dumará, 1994.
BOARINI, M. L.; BORGES, R. F. Demanda infantil por serviços de saúde mental: sinal de crise Universidade Estadual de Maringá. Maringá: Estudos de Psicologia, 1998.
Borges. M. I. S. As contrarreformas na política de saúde. Rev. Argumentum, Vitória, v. 10, n.1, p. 9-23, jan./abr. 2012.
Brasil. Lei nº 10.553 de 23 de março de 2007. Ministério da Saúde Brasília, DF. 2001
Brasil. Portaria no 2391/GM, de 6 de dezembro de 2002. Ministério da Saúde. Secretaria de Assistência à Saúde. Brasília, DF, 2002.
BRASIL. Estatuto da Criança e do Adolescente. Lei nº 8.069, de 13 de julho de 1990. Dispõe sobre o Estatuto da Criança e do Adolescente e dá outras providências. Disponível em: <http://www.planalto.gov.br/ccivil_03/LEIS/L8069.htm>. Acesso: 10 mar, 2019.
Brasil. Lei no 10.216, de 06 de abril de 2001. Brasília: Ministério da Saúde DF, 2001
BRITO, G. E. G.; MENDES, A. C. G.; NETO, P. M. S. O objeto de trabalho na Estratégia Saúde da Família. Revista Interface Comunicação Saúde e Educação. v. 13, n. 5, p. 32-8, 2018.
BUSS, P. M. Promoção da saúde e qualidade de vida. Revista Ciência e saúde coletiva, v. 5, p. 163-177, 2000.
CFESS. Parâmetros para atuação de assistentes sociais na saúde. Brasília: CFESS, 2010.
Couto, M. C. V. Abrigos para “menores deficientes”: seus impasses clínicos, assistenciais e éticos. In: Almeida N. & Delgado P (Org.). De Volta à Cidadania. Rio de Janeiro: Instituto Franco Basaglia, 2004.
Couto, V.; Duarte, S.; Delgado, P. A saúde mental infantil na saúde pública brasileira. Situação atual e desafios. Revista Bras Psiq. p 390-8. 2008.
FARIA, J. G. e SCHNEIDER, D. R. “O perfil dos usuários do Capsad-Blumenau e as políticas públicas em saúde mental”, 2009
Ferreira, T. A criança e a saúde mental: enlaces entre a clínica e a política. BH: Autêntica/FHC-FUMEC, 2004
HEIDMANN, I. T. S. B. et al. Promoção à saúde: trajetória histórica de suas concepções. Texto Contexto Enferm , v. 15, n. 2, p. 352-8, 2006.
IBGE -INSTITUTO BRASILEIRO DE GEOGRAFIA E ESTATÍSTICA. Estimativas de população. 2017 Disponível em: <http://www.ibge.gov.br/home/estatistica/populacao/estimativa2015/estimativa_dou.shtm>. Acesso em 19 fevereiro 2019.
Kanner L. Os distúrbios autísticos de contato afetivo. In Rocha, P. S. Autismos. São Paulo: Escuta. 1997
KANTORSKI, L. P, et al.; Atenção psicossocial infantojuvenil: interfaces com a rede de saúde pelo sistema de referência e contrarreferência. Revista Texto Contexto Enferm, 2017; 26(3). Disponível em: <http://www.scielo.br/pdf/tce/v26n3/0104-0707-tce-26-03-e1890014.pdf>. Acesso: 13 mar, 2019.
MENDES, A. M. B. Os novos paradigmas de organizaçäo do trabalho: implicaçöes na saúde mental dos trabalhadores. Rev. bras. saúde ocup, v. 23, n. 85/86, p. 55-60, 2001.
Ministério da Saúde. Legislação em Saúde Mental 1990-2002. 3ª ed. Rev. Brasília, DF, 2002.
Ministério da Saúde. Portaria nº 3.088, de 23 de dezembro de 2011. Ministério da Saúde, 2012
Ministério da Saúde. Caminhos para uma política de saúde mental infantojuvenil. Brasília, DF, 2001.
MOROSINI, M. V. G. C; FONSECA, A. F; LIMA, L. D. Política Nacional de Atenção Básica 2018: retrocessos e riscos para o Sistema Único de Saúde. Rev. Saúde Debate, Rio de Janeiro, v. 42, n. 116, p. 11-24, jan./mar. 2018.
Osório, L. C. Psicologia grupal: uma nova disciplina para o advento de uma era. Porto Alegre: Artmed, 2003
Pichon-Rivière, E. O processo grupal. São Paulo: Martins Fontes, 2009
Pires-Alves, F. A.; Cueto M. A década de Alma-Ata: a crise do desenvolvimento e a saúde internacional. Revista Ciênc Saúde Colet 2017; 22:2135-44.
Reis, A. et al. Crianças e adolescentes e sofrimento psíquico atendidos nos Centros de Atenção Psicossocial Infanto juvenis. In Lauridsen – Ribeiro e Tanaka, O.Y. Atenção em Saúde Mental para criança e adolescentes no SUS. SP: Ed. Hucitec, 2010.
Ribeiro, M. S. et al;. Fatores associados ao abandono de tratamento em saúde mental em uma unidade de nível secundário do Sistema Municipal de Saúde. Jornal Bras. psiquiatr.n.1 vol. 57, pp. 16-22. ISSN 0047-2085, 2006.
STRADA, Cinthya de Fatima Oliveira. Organização dos Atendimentos de Saúde aos Estrangeiros de um Município de Tríplice Fronteira, Brasil, Paraguai e Argentina: uma analise da politica. Foz do Iguaçu, PR 2018. Dissertação de Mestrado. Universidade Federal da Integração Latino Americana (UNILA)
Zimerman. G. I. Grupos com idosos. Porto Alegre: Editora Artes Médicas, 1997.
Materiais Consultados:
Material disponibilizado pela FAVINI Faculdade Venda Nova do Imigrante. Espirito Santo. Curso de Pós Graduação Latu Sensu. Núcleo de Pós Graduação e Extensão FAVINI. Saúde Mental da Criança e do Adolescente.
Anexo 01

Anexo 02
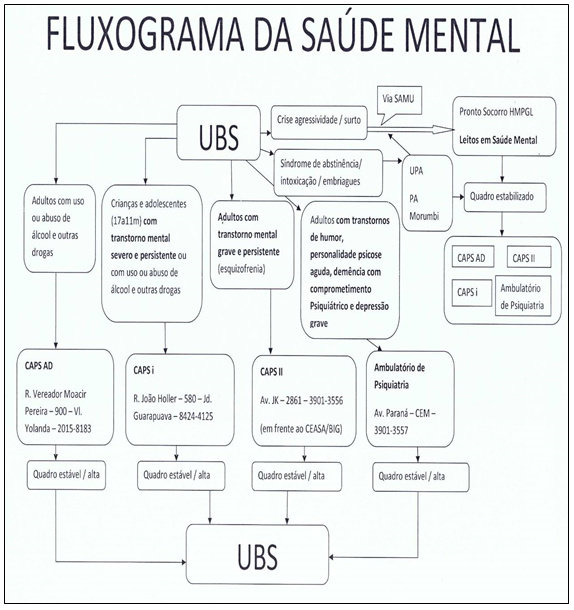
Anexo 03