REGISTRO DOI: 10.5281/zenodo.7916496
Me. Jivago Carneiro Jaime¹
Camilla Bazi Silva²
Eugênio Gonçalves De Freitas³
Gabryella Krissya Pereira Lemes4
Luiz Vilela De Campos Neto5
RESUMO
A profilaxia pré-exposição ao HIV, conhecido como PrEP tem um papel fundamental no combate à esta epidemia, tanto no Brasil como no mundo. Este estudo teve como objetivo apontar como o Sistema Único de Saúde – SUS aborda a questão do PrEP, expondo seu público-alvo e características do programa de cuidados do Brasil. A metodologia utilizada consistiu em uma revisão da literatura onde foram utilizados trabalhos publicados a partir de 2017. A PrEP, trata-se de um método de prevenção ao HIV em que indivíduos soronegativos para o vírus tomam medicamentos antirretrovirais regularmente antes de se exporem a situações de risco, como relações sexuais desprotegidas ou compartilhamento de seringas. No Brasil, o SUS oferece esse tratamento de forma gratuita e rápida, sendo um dos países referências no combate ao HIV. O público-alvo para esse programa ofertado pelo SUS são profissionais do sexo, homens que fazem sexo com homens – HSH, pessoas transgênero (TG) e pessoas que usam drogas injetáveis, bem como outras populações prioritárias, como pessoas em situação de violências sexual. Vale destacar que as medidas adotadas pelo SUS tem se mostrado eficiente, resultando em uma queda nos números da doença, indicando que uma abordagem eficaz pode proporcionar uma melhor qualidade de vida para quem precisa do medicamento, além de promover a segurança e saúde da população.
Palavras-chaves: PrEP. Tratamento HIV. Profilaxia HIV.
ABSTRACT
Pre-Exposure Prophylaxis (PrEP) for HIV plays a fundamental role in combating this epidemic, both in Brazil and worldwide. This study aimed to point out how the Brazilian Unified Health System (SUS) addresses the issue of PrEP, exposing its target audience and characteristics of the care program in Brazil. The methodology used consisted of a literature review where papers published from 2017 onwards were used. PrEP is a prevention method for HIV in which HIV-negative individuals take antiretroviral medication regularly before being exposed to risk situations, such as unprotected sex or sharing needles. In Brazil, SUS offers this treatment free and fast, being one of the reference countries in the fight against HIV. The target audience for this program offered by SUS includes sex workers, men who have sex with men (MSM), transgender people (TG), people who inject drugs, as well as other priority populations, such as people in situations of sexual violence. It is worth noting that the measures adopted by SUS have proven to be efficient, resulting in a decrease in disease numbers, indicating that an effective approach can provide a better quality of life for those who need the medication, as well as promoting the safety and health of the population.
Keywords: PrEP. HIV Treatment. HIV Prophylaxis.
1. INTRODUÇÃO
O Brasil tem tido avanços significativos na luta contra o HIV (do inglês: Acquired Immunodeficiency Virus) ao longo das últimas décadas. Em 1996, o país tornou-se um dos primeiros a oferecer tratamento antirretroviral gratuito para pessoas vivendo com HIV, o que representou uma importante mudança na história da epidemia no país. Desde então, o acesso ao tratamento tem sido ampliado e a qualidade dos medicamentos melhorou, o que contribuiu para reduzir significativamente as taxas de mortalidade relacionadas ao HIV (GIACOMINI, 2011).
Além disso, o Brasil tem adotado políticas públicas de prevenção e enfrentamento da epidemia desde a década de 1980, como a distribuição gratuita de preservativos e a oferta de testes rápidos em unidades de saúde. O Ministério da Saúde – MS também lançou campanhas de conscientização para o público em geral e para grupos específicos, tais como homens que fazem sexo com homens, pessoas trans e profissionais do sexo (CARVALHO; AZEVÊDO, 2019).
Desde 2010, na América Latina os novos casos de HIV são estimados em 120.000 por ano; 64% incluem homens gays e homens que fazem sexo com homens (HSH), profissionais do sexo, mulheres trans, outros grupos-chave da população e seus parceiros sexuais. Nesse sentido, a profilaxia pré-exposição ou PrEP (Do inglês: Pre-exposure prophylaxis) é um dos recursos altamente eficazes que existem para prevenir a infecção pelo HIV (ZUCCHI et al., 2018).
A PrEP é uma estratégia que visa prevenir a transmissão do HIV em pessoas soronegativas com alto risco de contrair a infecção. Essas intervenções são influenciadas por fatores relacionados ao comportamento humano e, portanto, devem ser associadas a outras medidas preventivas que seriam implementadas com um novo foco na prevenção combinada, termo que inclui a sinergia entre medidas comportamentais, medidas biomédicas, tratamento, justiça social e proteção de direitos (CHIESA et al., 2022).
Uma das formas mais eficazes de prevenir a transmissão do HIV e outras infecções sexualmente transmissíveis (ISTs) é o uso de preservativos em todas as relações sexuais, seja vaginal, anal ou oral. (LOPES; GUIRRA; OLIVEIRA, 2019).
De acordo com Silveira et al., (2022), no contexto brasileiro a PrEP representa um maior índice de custo-efetividade e não deve ser uma intervenção isolada, mas utilizada em combinação com outras intervenções. É assim que o uso da PrEP envolve acompanhamento clínico, analítico e aconselhamento para um bom controle da adesão. Portanto, a maioria dos estudos recomenda o acompanhamento por um ano para avaliar a evolução do tratamento da PrEP, planejar uma reavaliação analítica e estabelecer encaminhamentos para programas comunitários ou de apoio.
No Brasil, os medicamentos aprovados pela Anvisa (Agência Nacional de Vigilância Sanitária) para uso como PrEP são o tenofovir e a emtricitabina, utilizados em combinação e comercializados como Truvada® ou genéricos equivalentes. Estes medicamentos são prescritos para pessoas soronegativas que estão em alto risco de contrair o HIV e buscam uma medida preventiva eficaz (MINISTÉRIO DA SAÚDE, 2017).
É importante destacar que o uso de PrEP deve ser sempre acompanhado por um profissional de saúde capacitado, que irá orientar sobre a melhor forma de utilização dos medicamentos e acompanhar possíveis efeitos colaterais. Além disso, a PrEP não protege contra outras infecções sexualmente transmissíveis e não deve substituir o uso de preservativos em relações sexuais (SCHIAVINATO; CAPELLI; MAFRA, 2017).
Ao longo das décadas, os esforços combinados de prevenção e tratamento do Brasil incluíram campanhas de educação e prevenção, distribuição de preservativos, testes de HIV e tratamento antirretroviral juntamente com monitoramento laboratorial. A partir de 2002, através da portaria nº 34/2002 o Ministério da Saúde estabeleceu as diretrizes para a realização de testes anti-HIV nos serviços de saúde do SUS, a testagem foi ampliada (BRASIL, 2002).
A profilaxia pós-exposição não ocupacional foi incluída nas diretrizes do Ministério da Saúde em 2009, e em 2013, 40 organizações não-governamentais foram treinadas em teste rápido de fluido oral para HIV com o objetivo de fornecer acesso ao teste em horários e locais alternativos (BRASIL, 2013). Além disso, no mesmo ano, o tratamento antirretroviral foi disponibilizado para todos os indivíduos infectados pelo HIV, independentemente da contagem de células CD4+. Essas informações são consistentes com as diretrizes do Ministério da Saúde para o enfrentamento da epidemia de HIV no Brasil (BRASIL, 2018).
A política brasileira de enfrentamento ao HIV e Síndrome da Imunodeficiência Adquirida (SIDA) evidencia que nenhuma ação preventiva isolada é eficaz para o controle, evidenciando a necessidade da prática da prevenção combinada, realizada através de intervenções biomédicas, estruturais e comportamentais, levando em consideração as necessidades, especificidades, risco de exposição e formas de transmissão do vírus. A disponibilidade no Sistema Único de Saúde ocorreu após a realização de estudos demonstrativos, como o PrEP e estudos combinados, com o objetivo de reduzir a transmissão do vírus, realizar o diagnóstico precoce de IST, acompanhamento do usuário e tratamento das ISTs e outras afecções, contribuindo para as metas e objetivos relacionados ao controle do HIV e da SIDA (SILVEIRA et al., 2022).
Neste contexto, este estudo tem como objetivo discutir a implementação da profilaxia pré-exposição ao HIV no Sistema Único de Saúde (SUS), bem como abordar o público-alvo dessa intervenção, discutindo assim a eficiências da abordagem dentro do cenário brasileiro.
2. REVISÃO DA LITERATURA
O Brasil é o quinto maior país do mundo em população. Em território, abrange mais da metade da América do Sul e abriga quase 210 milhões de habitantes. Este imenso país sul-americano em desenvolvimento, foi duramente atingido pela pandemia de HIV/AIDS na década de 1980; seu primeiro caso de AIDS foi identificado na década de 1980.
Até junho de 2018, mais de 900.000 casos de HIV foram notificados no Brasil – cerca de 559.000 em homens e 307.000 em mulheres (LEITE, 2020). Em 2017, cerca de 866.000 pessoas viviam com HIV/AIDS dentro de suas fronteiras. Desde então, o número de casos de HIV/AIDS pode ter aumentado ou diminuído, dependendo das políticas públicas e programas de prevenção implementados pelo governo e pela sociedade civil (UNAIDS, 2018).
O Departamento de DST, HIV/AIDS e Hepatites Virais (DIAHV) do Ministério da Saúde é o responsável direto por lidar com essa realidade e, portanto, pelo desenvolvimento, implementação e monitoramento de políticas de HIV/AIDS no sistema público de saúde brasileiro, abrangendo Sistema Único de Saúde (MONTEIRO et al., 2019).
O Brasil respondeu à pandemia do HIV de várias maneiras ousadas e inovadoras. Em 1996, o Brasil foi o primeiro país de renda média do mundo a oferecer terapia antirretroviral (ART) gratuita para todas as pessoas vivendo com HIV (PLWHIV – People Living With HIV). Em 2013, foi o terceiro país mundial a fornecer TARV a todas as PVHIV (Pessoas Vivendo com HIV) independentemente da contagem de células TCD4+, sendo que a Organização Mundial da Saúde passou a recomendar esse tratamento para todas as pessoas sem levar em conta sua contagem de LTCD4+, apenas 2 anos depois, em 2015. Atualmente, cerca de 600.000 PVHIV estão em TARV no Brasil (SANTOS et al., 2020).
O estabelecimento da latência do HIV é considerado um dos maiores obstáculos para uma estratégia de cura da infecção pelo HIV. A latência do vírus consiste em DNA viral intacto integrado com competência replicativa no genoma da célula hospedeira sem produção viral. Vários fatores contribuem para o estabelecimento da latência, entre eles o sítio de integração do DNA viral, o ambiente da cromatina, o estado de ativação da célula infectada e a biodisponibilidade de fatores de transcrição celular. Alguns estudos mostraram o estabelecimento de latência em estágios iniciais da infecção pelo HIV, tanto em humanos quanto em modelos de primatas não humanos (NASCIMENTO et al., 2020).
A latência do HIV foi inicialmente descrita na memória de repouso de longa duração de LTCD4+, porém outros subconjuntos celulares podem conter clones virais latentes e estes podem estar localizados em diversos tecidos, dificultando o desenvolvimento de estratégias efetivas de cura. Duas abordagens têm sido recentemente consideradas o foco principal de pesquisas que visam encontrar essa cura: a eliminação completa do vírus no paciente infectado (cura esterilizante) e o estabelecimento de mecanismos imunológicos e moleculares no hospedeiro que impedem que o vírus latente se replique novamente, mesmo na ausência de Terapia Antirretroviral Combinada – CART () (NASCIMENTO et al., 2020).
Consórcios de cientistas trabalham juntos em todo o mundo em uma variedade de métodos para encontrar uma cura esterilizante ou funcional para a infecção pelo HIV, como prejudicar a replicação viral por meio do transplante de células hematopoiéticas resistentes à infecção, terapias genéticas com o uso de nucleases de dedo de zinco (ZFN), nuclease efetora do tipo ativador de transcrição (TALEN) ou CRISPR/Cas9, o uso de agentes de reversão de latência (LRAs) como agonistas da proteína quinase C (PKC) e histona desacetilase inibidores (iHDACi), agentes de morte celular, técnicas de silenciamento de latência, vacinas de células T, anticorpos neutralizantes de amplo espectro e muitos outros (MONTEIRO; ANDRADE; SANTOS, 2019; SANTOS et al., 2018; PIMENTA et al., 2022).
No contexto das pesquisas brasileiras sobre a cura do HIV, algumas abordagens in vitro têm contribuído substancialmente para a compreensão do mecanismo de ação do LRA, bem como para os métodos de edição gênica contra a infecção pelo HIV. É digno de nota que equipes brasileiras em colaboração com grupos internacionais de pesquisa em HIV têm focado sua atenção em um agonista de PKC isolado do látex de plantas da família Euphorbiaceae. Moléculas semissintéticas derivadas do ingenol (ingenol-B), já foram sintetizadas e tiveram sua atividade avaliada em diferentes modelos celulares e estudos em animais como o macaco Rhesus, demostrando resultados promissores. Mais recentemente, pesquisadores brasileiros começaram a explorar um novo e promissor éster de forbol isolado da planta Synaderium grantii (“Janaúba”), que mostrou uma notável capacidade de induzir o HIV a partir de um estado latente em linfócitos humanos em ensaios ex vivo e outros animais, estudos com essa nova molécula já estão sendo desenhados (BARP; MITJAVILA, 2020; CHIESA et al., 2022).
Posteriormente, com o advento da metodologia CRISPR/Cas9, entendendo as diferenças entre as duas metodologias no CCR5, a edição de genes foi uma importante contribuição para a busca de técnicas de edição de DNA mais robustas e reprodutíveis in vitro. Assim, o grupo passou a trabalhar uma estratégia diferente usando RNAs CRISPR específicos da região promotora da LTR do HIV-1, mas associados a uma enzima Cas9 desativada fundida a um repressor transcricional para evitar a replicação viral em linfócitos in vitro por CRISPR/ Repressão mediada por dCas9 (PIMENTA et al., 2022).
Um estudo do laboratório Diaz também se concentrou nos fatores epigenéticos associados à latência do HIV e à eliminação do HIV de reservatórios latentes, tudo com o objetivo de reduzir a carga de HIV desses compartimentos. A cura funcional também tem sido abordada pelo laboratório Soares no Brasil, por meio do desenvolvimento de uma vacina terapêutica multiepitópica para CTL baseada em provírus HIV-1 arquivados e de acordo com alelos HLA classe I prevalentes na população brasileira. O projeto se concentra no sequenciamento de provírus HIV-1 completos arquivados em pessoas com controle virológico sustentado com TARV, por sequenciamento de próxima geração (NGS), acoplado à determinação do genótipo HLA A, B e C (também por NGS). A ideia será desenvolver imunógenos customizados para vacinas contra o HIV, arquivados no paciente e restritos pelo sistema HLA do paciente, permitindo assim o controle do HIV com a suspensão da TARV (PIMENTA et al., 2022).
A política brasileira de tratar todos reduziu o número de casos notificados de HIV no país nos últimos anos e levou a uma queda recente nas mortes relacionadas à AIDS. Em 2010, foram notificados 39.624 casos de HIV no país, enquanto em 2019 foram registrados 37.845 casos, representando uma queda de 4,5% em relação ao ano anterior. A taxa de detecção de HIV no Brasil em 2019 foi de 17,8 casos por 100.000 habitantes, uma queda de 0,3% em relação ao ano anterior. Ainda segundo o Ministério da Saúde, o uso da terapia antirretroviral (TARV) tem sido um fator importante na redução da transmissão do vírus. Em 2019, 91% das pessoas diagnosticadas com HIV no país já estavam em tratamento com TARV. (MELO; MAKSUD; AGOSTINI, 2018).
A estratégia combinada de prevenção do Brasil é outro ingrediente crucial nessa resposta – oferecendo acesso gratuito a uma série de recursos de prevenção do HIV, como preservativos masculinos e femininos e lubrificantes; autoteste de HIV; testes regulares para HIV e outras infecções sexualmente transmissíveis; profilaxia pré-exposição e pós-exposição; e redução de danos (MELO; MAKSUD; AGOSTINI, 2018).
A epidemia de HIV/AIDS no Brasil é considerada estável em nível nacional; a prevalência de HIV na população geral é de 0,4% (2017), mas está concentrada em populações-chave, como profissionais do sexo gays e outros homens que fazem sexo com homens, transexuais, pessoas privadas de liberdade e usuários de álcool e outras drogas. Em 2018, a prevalência de HIV entre homens gays e outros HSH foi de 18%; entre pessoas que não se identificam como Homens ou Mulheres do sexo feminino, 5%, considerando neste caso que biologicamente considera-se a questão genética em relação ao gênero da pessoa; entre pessoas trans, entre 17 e 37%. (LACERDA et al., 2019).
É importante destacar que o Brasil começou a oferecer PrEP para profissionais do sexo e para homens que fazem sexo com homens, pessoas trans e casais sorodiscordantes em janeiro de 2018, com base em diretrizes nacionais e em evidências de dois estudos demonstrativos. O Ministério da Saúde investiu inicialmente US$ 2,7 milhões para atender a demanda do primeiro ano, tendo adquirido 3,6 milhões de comprimidos. Durante a implementação pelo Sistema de Saúde Pública do Brasil, a PrEP foi dispensada – pelo menos uma vez – para mais de 8.000 pessoas. Do número total de pessoas em PrEP em 2018, 83% eram e 41% tinham entre 18 e 29 anos (AGOSTINI et al., 2019).
O programa de PrEP do Reino Unido é o maior da Europa, em termos de número de pessoas que iniciaram a profilaxia pré-exposição. Mas as diferentes maneiras pelas quais a PrEP é disponibilizada no país ilustra claramente que uma mesma estratégia de PrEP não se aplica a todos os países. Também demonstra a importância dos defensores desses direitos e do papel fundamental da colaboração entre todas as partes interessadas na questão da PrEP.
Na Escócia, a PrEP está disponível gratuitamente em clínicas de saúde sexual, para os residentes do país. Os compradores de nível nacional negociaram, com sucesso, um preço acessível para adquirir a PrEP.
O programa de profilaxia pré-exposição (PrEP) do Reino Unido é o maior da Europa em termos de número de pessoas que iniciaram o tratamento. No entanto, a disponibilidade da PrEP varia de acordo com as diferentes estratégias adotadas pelos países. Isso enfatiza a importância dos defensores da PrEP e da colaboração entre as partes interessadas. Na Escócia, a PrEP é fornecida gratuitamente em clínicas de saúde sexual para os residentes locais. Já na Inglaterra, a PrEP não é rotineiramente disponibilizada e os fornecedores progressistas e defensores tiveram que ser criativos. Eles adquiriram medicamentos genéricos a preços competitivos por meio de um grande estudo de pesquisa que oferece PrEP em clínicas de saúde sexual, mas ainda não consegue atender a todas as demandas, resultando na importação online do exterior. As pessoas que adquirem PrEP online também precisam ter acesso a suporte clínico, testagem e acompanhamento para garantir a qualidade do serviço (UNAIDS, 2019).
Na entrevista com a especialista em PrEP, Rosalind Coleman, foi relatado um cenário misto sobre a implantação da PrEP em países de baixa e média renda. Houve grande progresso na implementação da PrEP no sul e leste da África, Tailândia, Vietnã e Brasil. No entanto, em outros países, principalmente aqueles com uma epidemia crescente de HIV, o acesso à PrEP é extremamente difícil. A baixa disponibilidade da PrEP pode ser devido ao custo do programa, falta de atenção à prevenção primária do HIV, estigma e discriminação em relação às principais populações que poderiam se beneficiar, bem como falta de conhecimento e desinformação sobre a PrEP. Um planejamento claro e focado é fundamental para o aumento da PrEP como parte de um programa abrangente de prevenção ao HIV para reduzir novas infecções pelo vírus (UNAIDS, 2019).
3. METODOLOGIA
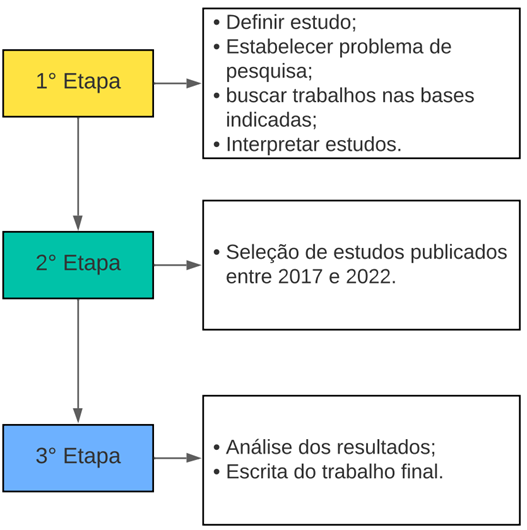
Este estudo consiste em uma revisão bibliográfica abrangente, na qual foram coletadas informações de diversos periódicos na área da saúde, bem como outros materiais acadêmicos e técnicos relevantes. As fontes consultadas incluíram a plataforma Google Academy, Scielo e repositórios de universidades que disponibilizam seus trabalhos de maneira aberta e acessível.
Para a busca dos artigos, foram utilizados os seguintes termos-chave: “PrEP”, “Sistema Único de Saúde (SUS)” e “Profilaxia Pré-Exposição ao HIV”. O período analisado compreendeu os anos de 2017 a 2022.
Quanto aos critérios de inclusão, foi realizada uma seleção inicial em que foram selecionados os trabalhos que apresentassem em seu título alguma relação com os objetivos propostos pela pesquisa. Caso o título abordasse o objetivo da pesquisa, era realizada a leitura de seu resumo, e se considerado relevante, era justificada sua inclusão no estudo. Por último, foi realizada uma leitura crítica dos trabalhos completos que foram previamente selecionados pelos critérios precedentes. Com base nessas análises, os artigos eram selecionados ou excluídos conforme o tema abordado em seu escopo. Uma síntese do processo metodológico pode ser visualizada na Figura 3.
Figura 1 – Síntese da metodologia utilizada
4. RESULTADOS E DISCUSSÃO
4.1 Tratamento antirretroviral no Brasil
O tratamento antirretroviral fornecido pelo Sistema Único de Saúde (SUS) do Brasil é financiado inteiramente por recursos nacionais desde a sua concepção. Em 1996, a terapia antirretroviral universal e gratuita foi instituída no Brasil pela Lei nº 9.313, garantindo a sustentabilidade financeira do Programa Brasileiro de HIV/Aids. Em 2007, o Brasil decretou o licenciamento compulsório do medicamento antirretroviral (ARV) Efavirenz, utilizado no tratamento do HIV/AIDS. Essa medida foi tomada para permitir a produção e a distribuição do medicamento no país de forma mais acessível e a preços mais baixos, facilitando o acesso ao tratamento para um maior número de pessoas (CALAZANS; PINHEIRO; AYRES, 2018).
Desde 2017, o esquema preferencial de primeira linha no país combina dolutegravir (DTG), lamivudina (3TC) e tenofovir (TDF). Para a segunda linha, a combinação preferida é TDF, 3TC e Efavirenz (EFV). A partir de 2014, essa combinação de segunda linha passou a ser disponibilizada em uma única pílula, simplificando o tratamento antirretroviral e melhorando a adesão dos pacientes. Além disso, outros ARVs em 38 apresentações diferentes estão disponíveis para pessoas vivendo com HIV, com comorbidades ou falha virológica à TARV, para as quais os esquemas de primeira ou segunda linha não são adequados. Em dezembro de 2018, cerca de 200.000 Pessoas Vivendo com HIV estavam usando regimes contendo DTG, e entre esses 57% foram tratados novamente e 16%, 10% e 9% foram trocados de regimes contendo EFV, atazanavir e raltegravir, respectivamente (BARP; MITJAVILA, 2020).
Estudos conduzidos pelo Programa de HIV/AIDS do Brasil mostraram a superioridade dos esquemas contendo DTG quando comparados a outros esquemas de primeira linha. A razão de chances de não atingir a supressão da carga viral do HIV, com 3TC + TDF + DTG como referência e controle para possíveis fatores, varia de 1,42 para 3TC + TDF + EFV a 2,62 para 3TC + TDF + LPV/r (CHIESA et al., 2022).
Essa “razão de chances” refere-se à comparação entre a probabilidade de não atingir a supressão da carga viral do HIV em diferentes combinações de medicamentos. Usando a combinação 3TC + TDF + DTG como referência, foi observado que a razão de chances variou de 1,42 para a combinação 3TC + TDF + EFV até 2,62 para a combinação 3TC + TDF + LPV/r (CHIESA et al., 2022). Esses resultados indicam que os pacientes tratados com a combinação contendo DTG (3TC + TDF + DTG) apresentaram maior sucesso na supressão da carga viral do HIV em comparação com aqueles tratados com as outras combinações. Em outras palavras, os esquemas que incluem DTG mostraram-se mais eficazes no controle da replicação do vírus HIV, melhorando assim a eficácia geral do tratamento.
A supressão viral também mostrou ser mais rápida entre aqueles em regimes contendo DTG em comparação com regimes contendo EFV. Nesse estudo, 81% dos indivíduos que iniciaram a TARV com esquemas contendo DTG apresentaram carga viral abaixo de 50 cópias/mL após 3 meses de tratamento; essa proporção foi de apenas 61% entre os que tomavam esquemas contendo EFV. Por fim, também foi demonstrado que 3TC + TDF + DTG levaram a uma maior contagem de LTCD4+, recuperação da contagem de células T após o primeiro ano de tratamento do que 3TC + TDF + EFV, em todos os estratos de CD4+ analisados e após o controle de possíveis fatores de confusão (ZUCCHI et al., 2022). O termo “maior CD4+” mencionado no texto se refere a uma maior recuperação da contagem de células T CD4+ após o primeiro ano de tratamento. As células T CD4+ são um tipo de célula do sistema imunológico que desempenha um papel crucial na defesa do organismo contra infecções.
4.2 Padrão de atenção ao HIV/AIDS no Brasil
As diretrizes brasileiras de 2017 para HIV em adultos [ Protocolo Clínico e Diretrizes Terapêuticas para o Manejo da Infecção pelo HIV em Adultos 2017 ] afirmam que as pessoas vivendo com HIV em TARV devem procurar os serviços de saúde para monitorar a resistência e adesão aos medicamentos com frequência definida em situações específicas. Aqueles incluídos, 7 a 15 dias após o início ou troca da TARV; mensalmente/2 meses até adaptação à TARV; a cada 6 meses durante a TARV, quando assintomático e com supressão viral; caso a caso em TARV, quando sintomático, apresentando comorbidades descontroladas e não suprimidas viralmente; caso a caso, para pessoas vivendo com HIV que não iniciaram a TARV (PIMENTA et al., 2022).
A periodicidade de teste de carga viral (CV) do HIV também varia de acordo com os seguintes parâmetros: a cada 6 meses durante a TARV; 8 semanas após início ou troca de TARV, quando houver falha virológica; ou 4 semanas após a primeira carga viral detectável e falha virológica confirmada (POLIDORO et al., 2020).
No Brasil, o teste de resistência/genotipagem é oferecido em casos de falha virológica após 6 meses de TARV. A genotipagem só é recomendada antes do início da TARV em mulheres vivendo com HIV que estejam grávidas, ou em PVVIH iniciando TARV com EFV. Os testes de genotipagem do HIV são enviados para um laboratório central de genotipagem na cidade de São Paulo. Os resultados ficam prontos em até 12 dias e depois analisados por uma equipe de médicos especialistas em genotipagem, seguindo rigorosamente as diretrizes brasileiras para HIV em adultos (PEREIRA et al., 2022).
4.3 Público-alvo no tratamento com profilaxia pré-exposição ao HIV
Populações-chave (KP) incluem profissionais do sexo, homens gays e outros homens que fazem sexo com homens, pessoas transgênero, pessoas que injetam drogas e pessoas em prisões, por exemplo. Globalmente, essas populações são particularmente vulneráveis e desproporcionalmente afetadas pelo HIV devido a certos comportamentos de risco, marginalização e fatores estruturais como estigma, discriminação, violência, violações dos direitos humanos e criminalização – todos os quais contribuem para a falta de acesso aos serviços de saúde. Em 2020, populações-chave e seus parceiros sexuais representaram 62% das novas infecções por HIV em todo o mundo (DE BONI et al., 2018).
Populações-chave são muitas vezes difíceis de alcançar para testes críticos, cuidados e serviços de tratamento. Eles enfrentam um risco maior de contrair o HIV e têm maior risco de transmissão subsequente e, no entanto, seu acesso aos serviços é limitado. Globalmente, suas taxas de acesso a serviços de HIV seguros, eficazes e de qualidade são extremamente baixas, enquanto o estigma e a discriminação, incluindo a violência de gênero, são altos em comparação com a população em geral. Barreiras significativas, como assédio policial, discriminação social e serviços comunitários insuficientes, impedem que eles recebam os cuidados de que precisam (SANTOS et al., 2018).
O SUS envolve populações de difícil acesso e fornece serviços centrados no cliente por meio de programação liderada pela comunidade. As populações-chave recebem testes de HIV, prevenção e serviços de atendimento por meio de modelos diferenciados de prestação de serviços, fornecendo serviços em locais onde as populações-chave podem ser atendidas sem discriminação. Populações-chave enfrentam barreiras estruturais desproporcionais que afetam sua capacidade de acessar serviços de HIV de qualidade. Para aumentar o acesso aos serviços, a USAID (United States Agency for International Development) apoia centros de acolhimento, atendimento on-line e personalizado e pontos de coleta alternativos, como balcões únicos que oferecem iniciação e reabastecimento de tratamento baseado na comunidade, além de serviços de teste (ZUCCHI et al., 2018).
A programação do SUS integra intervenções para prevenir e responder à violência, abordar o estigma e a discriminação, promover políticas favoráveis, promover a alfabetização jurídica, e apoiar a sensibilização dos profissionais de saúde e a prestação de cuidados competentes (MORAES FILHO et al., 2020).
Ainda de acordo com Moraes Filho et al., (2020), SUS também desenvolveu um pacote abrangente de serviços e abordagens por meio de uma série de intervenções iniciais. O pacote abrangente vem das diretrizes globais da OMS para populações-chave, que servem como padrão para todas as implementações internacionais de HIV e orientam as políticas e o planejamento dos governos nacionais.
5. CONCLUSÃO
O Brasil oferece uma terapia antirretroviral de última geração, composta pelos mais modernos medicamentos antirretrovirais, amplamente disseminada para a população com HIV por meio de um sistema público de saúde unificado, universal e gratuito. A utilização da TARV como ferramenta de prevenção contra a aquisição do HIV, tanto na forma de PrEP quanto PEP, juntamente com uma capacidade eficiente e moderna de testagem descentralizada, tem contribuído para o aumento no número de casos diagnosticados de HIV que são prontamente encaminhados para o sistema de saúde do país.
No Brasil, a PrEP é oferecida gratuitamente pelo Sistema Único de Saúde (SUS) e tem como público-alvo profissionais do sexo, homens que fazem sexo com homens (HSH), pessoas transgênero (TG) e pessoas que usam drogas injetáveis, bem como outras populações prioritárias, como pessoas em situação de violência sexual. O acesso à PrEP tem sido facilitado no país, com um aumento no número de locais que oferecem o tratamento e campanhas de conscientização sobre sua importância. Além disso, a adesão à PrEP tem crescido no Brasil, com um aumento no número de pessoas que iniciam o tratamento e o mantêm de forma consistente. No entanto, ainda há desafios a serem enfrentados para garantir que mais pessoas tenham acesso e adiram à PrEP, como a ampliação do acesso em regiões remotas ou de baixa renda e a redução do estigma em relação às populações-alvo da PrEP.
Por fim, destaca-se que a resistência aos medicamentos transmitida e adquirida pelo HIV também está contida em níveis baixos a moderados, resultado da distribuição e uso racional de medicamentos ARV no país. Apesar das negociações de preços bem-sucedidas com fabricantes internacionais de medicamentos ARV e da significativa produção local de ARVs, os custos de um sistema de saúde universalmente gratuito para HIV/AIDS são desafiadores e podem ser insustentáveis no longo prazo, exigindo o estabelecimento de abordagens que progressivamente reduzir o uso de ARVs. As abordagens de cura do HIV estão em ascensão e o Brasil já abriga diversas frentes de pesquisa na área, apresentando resultados promissores.
REFERÊNCIAS
BRASIL. Ministério da Saúde. Secretaria de Vigilância em Saúde. Departamento de DST, Aids e Hepatites Virais. Protocolo clínico e diretrizes terapêuticas para profilaxia pós-exposição (PEP) de risco à infecção pelo HIV, IST e hepatites virais. Brasília: Ministério da Saúde, 2018. Disponível em: http://www.aids.gov.br/pt-br/pub/2018/protocolo-clinico-e-diretrizes-terapeuticas-para-profilaxia-pos-exposicao-pep-de-risco-a. Acesso em: 14 mar. 2023.
BRASIL. Ministério da Saúde. Secretaria de Vigilância em Saúde. Departamento de DST, Aids e Hepatites Virais. Boletim Epidemiológico HIV/AIDS – 2013. Brasília: Ministério da Saúde, 2013. Disponível em: http://www.aids.gov.br/pt-br/pub/2013/boletim-epidemiologico-hivaids-2013. Acesso em: 14 mar. 2023.
CARVALHO, Carlos Alberto; AZEVÊDO, José Henrique Pires. Do AZT à PrEP e à PEP: AIDS, HIV, movimento LGBTI e jornalismo. Revista Eletrônica de Comunicação, Informação e Inovação em Saúde, v. 13, n. 2, 2019.
CHIESA, Poliana et al. Profilaxia pré-exposição (PrEP) e as prevenções combinadas para redução da epidemia do HIV no Brasil: revisão integrativa. Brazilian Journal of Development, v. 8, n. 5, p. 39075-39088, 2022.
GIACOMINI, Paulo Roberto. Constelações sociais no ciberespaço positHIVo: as comunidades virtuais como espaços de promoção da saúde das pessoas que vivem com HIV/AIDS. 2011. 122 f. Dissertação (Mestrado em Informação e Comunicação em Saúde) – Fundação Oswaldo Cruz, Instituto de Comunicação e Informação Científica e Tecnológica em Saúde, Rio de Janeiro, 2011.
LEITE, Daniela Soares. A AIDS no Brasil: mudanças no perfil da epidemia e perspectivas. Brazilian Journal of Development, v. 6, n. 8, p. 57382-57395, 2020.
LOPES, Janaina De Souza; GUIRRA, Pedro Silva Bezerra; OLIVEIRA, Thais Ranielle Souza. Pré exposição (prep) ao HIV e indivíduos em maior vulnerabilidade: uma revisão crítica da literatura de 2013 a 2018. Revista Eletrônica Acervo Saúde, n. 27, p. e963-e963, 2019.
MINISTÉRIO DA SAÚDE. Boletim Epidemiológico HIV/Aids 2018. Brasília: Ministério da Saúde, 2018. Disponível em: http://www.aids.gov.br/pt-br/pub/2018/boletim-epidemiologico-hivaids-2018. Acesso em: 14 mar. 2023.
MINISTÉRIO DA SAÚDE. Departamento de Infecção Sexualmente Transmissível (IST), Aids e Hepatites Virais. Incorporação do uso de testes rápidos nos serviços de atenção primária em todo o país. Brasília, DF: Ministério da Saúde, 2014. 48 p. (Série A. Normas e Manuais Técnicos). Disponível em: http://bvsms.saude.gov.br/bvs/publicacoes/incorporacao_testes_rapidos_servicos_atencao_primaria.pdf. Acesso em: 14 mar. 2023.
MINISTÉRIO DA SAÚDE. Secretaria de Vigilância em Saúde. Departamento de Doenças de Condições Crônicas e Infecções Sexualmente Transmissíveis. Prevenção combinada do HIV: Bases para uma resposta mais efetiva ao HIV/Aids no Brasil. Brasília: Ministério da Saúde, 2017.
MONTEIRO, Ana Paula Vilas Boas; ANDRADE, Karine Dos Santos; SANTOS, Walquíria Lene. O aumento do HIV entre jovens e a aderência da profilaxia de pré-exposição (PrEP) como intervenção. Revista JRG de Estudos Acadêmicos, v. 2, n. 5, p. 84-99, 2019.
PEPFAR. U.S. President’s Emergency Plan for AIDS Relief. 2019. Disponível em: https://www.pepfar.gov/about/270968.htm. Acesso em: 02 mar. 2023.
SCHIAVINATO, Gustavo; CAPELLI, Ana Caroline Costa; MAFRA, Adriana Luiz Sartoreto. Eficácia da profilaxia pré-exposição (PREP) para pessoas não infectadas pelo hiv que mantêm relações de risco. ANAIS DO FÓRUM DE INICIAÇÃO CIENTÍFICA DO UNIFUNEC, v. 8, n. 8, 2017.
SILVEIRA, Pedro Paulo et al. Uso da Profilaxia Pré-Exposição (PrEP) como PREVENÇÃO COMBINADA na contenção da disseminação do Vírus da Imunodeficiência Humana (HIV) em grupos de risco. Revista Eletrônica Acervo Saúde, v. 15, n. 6, p. e10267-e10267, 2022.
UNAIDS. Global Aids Update 2018. Geneva: UNAIDS, 2018. Disponível em: https://www.unaids.org/sites/default/files/media_asset/miles-to-go_en.pdf. Acesso em: 14 mar. 2023.
UNAIDS. Entrevista com Rosalind Coleman, especialista em PrEP. 2019. Disponível em: https://unaids.org.br/2019/09/entrevista-com-rosalind-coleman-especialista-em-prep/ . Acesso em 24 abr. 2023.
ZUCCHI, Eliana Miura et al. Da evidência à ação: desafios do Sistema Único de Saúde para ofertar a profilaxia pré-exposição sexual (PrEP) ao HIV às pessoas em maior vulnerabilidade. Cadernos de Saúde Pública, v. 34, 2018.
¹Universidade Evangélica de Goiás – UniEvangélica.
Anápolis – Goiás
²Universidade Evangélica de Goiás – UniEvangélica.
Anápolis – Goiás
³Universidade Evangélica de Goiás – UniEvangélica.
Anápolis – Goiás
4Universidade Evangélica de Goiás – UniEvangélica.
Anápolis – Goiás
5Universidade Evangélica de Goiás – UniEvangélica.
Anápolis – Goiás
