PLASMOCITOMA SOLITÁRIO ÓSSEO METASTÁTICO PARA PELE – RELATO DE CASO
REGISTRO DOI: 10.69849/revistaft/th102411131512
LOR Pateiro¹
A Cavalcante²
WS Bittencourt³
HAOR Tambelli⁴
ALO Pateiro⁵
Resumo
Plasmocitoma é uma patologia maligna rara, cujas características patológicas se assemelham ao mieloma múltiplo. Relatamos o caso de um paciente do sexo masculino, com diagnóstico de plasmocitoma solitário em 4ª vértebra lombar, que progrediu com metástase cutânea em face.
Palavras-chave: plasmocitoma solitário ósseo; metástase cutânea.
Introdução
Plasmocitomas solitários representam cerca de 2-5% de todas as gamopatias monoclonais, que se caracteriza com proliferação localizada de plasmócitos neoplásicos, lesão óssea única aos exames de imagem, na ausência de sinais e sintomas de mieloma múltiplo e com biópsia de medula óssea normal (Guedes et al, 2023).
O Plasmocitoma solitário pode ser classificado em ósseo (PSO) ou extra medular (PSE). Apresentam histologia semelhante ao mieloma múltiplo, porém, a lesão é localizada e sem manifestações sistêmicas (Falcão et al., 2012). PSO é mais comum em homens, acima de 50 anos e, geralmente, acometem o esqueleto axial, enquanto o PSE é mais frequente na cabeça e pescoço (Muzio et al., 2001).
O acometimento cutâneo por mieloma e/ou plasmocitoma é raro, geralmente, ocorre nos casos avançados de mieloma (devido à alta carga tumoral) ou em doença recidivada. Existem poucos artigos publicados sobre plasmocitoma ósseo solitário infiltrando pele.
Relato de caso
Paciente do sexo masculino, 69 anos, natural de Rolândia-PR, procedente de Porto Espiridião -MT, solteiro, pai de três filhas, autônomo.
Portador de hipertensão arterial sistêmica (HAS) há 15 anos, implante de válvula metálica cardíaca-pulmonar (em 2017) e apresentou aneurisma pulmonar (diagnosticado em tomografia computadorizada (TC) de mediastino, em 2017), porém, não foi instituído nenhum tratamento para essa patologia.
Apresentou fratura patológica do corpo de L4, com compressão raquimedular e dor local de forte intensidade. Foi submetido à biópsia de corpo vertebral (L4) e artrodese em 25/03/22, com imunohistoquímica evidenciando neoplasia plasmocítica, com restrição de cadeia Kappa (E1/AE3 negativo, CD138 positivo difusamente, CD20 negativo, CD3 negativo, CD 79 parcialmente positivo, Kappa positivo difusamente, Ki 67 positivo 30%, Lambda negativo, Proteína S negativo).
Em 02/12/22 foi encaminhado ao ambulatório de onco-hematologia, com dificuldade para deambular (mobilidade reduzida). Trazia os seguintes resultados de exames:
– RX corpo inteiro (27/04/22): sinais de osteossíntese de artrodese em coluna lombar e redução dos espaços discais. Esternorrafia prévia. Ausência de lesões osteolíticas / osteoblásticas.
Apresentava os exames laboratoriais com hemograma, função renal, cálcio e desidrogenase láctica (DHL) dentro da normalidade (27/04/22).
– Eletroforese de proteínas séricas (28/08/22) com ausência de pico monoclonal.
– Anátomo patológico de biópsia de medula óssea (22/07/22): sinais de medula óssea normocelular para a idade, com relação mieloide: eritroide de 5:1. Nota-se normoplasia das três séries hematopoiéticas. A série mieloide exibe maturação preservada e discreta eosinofilia. A série eritroide apresenta predomínio de normoeritroblastos. Ausência de atipias megacariocíticas. Ausência de fibrose estromal. Ausência de infiltração neoplásica nesta amostra.
Iniciou tratamento quimioterápico em maio/ 2022 com Bortezomibe, Talidomida, Dexametasona (VTD) + Ácido zoledrônico.
Em 12/02/23, após realizar o 9º ciclo de tratamento, relatou que há cerca de 15 dias apresentou lesão cutânea exofítica, em região mentoniana, com bordos elevados e ulceração central, medindo cerca de 2 cm de diâmetro, com aumento progressivo. Antes disso, além do paciente não relatar o aparecimento da lesão em face, ao uso constante de máscara cirúrgica durante a consulta e infusão da quimioterapia não permitiu que a tumoração cutânea fosse percebida pela equipe médica e multidisciplinar.
O paciente foi atendido no ambulatório da cirurgia para biópsia incisional da lesão mentoniana, com anatomopatológico mostrando lesão linfoide atípica na pele, em 19/02/23.
A TC de coluna lombar (06/03/23) mostrou volumosa lesão lítica em corpo vertebral de L4, com grande extensão para partes moles e obliteração do canal vertebral (lesão preexistente), sem sinais de progressão da doença óssea primária.
Realizou TC de face em 08/03/23 que mostrava volumosa lesão expansiva infiltrativa envolvendo pele e subcutâneo anteriormente à região maxilar e mandibular esquerda, com componente mandibular cruzando a linha média, medindo cerca de 13 cm látero-lateral, 3,8 cm de espessura máxima e 8,5 cm no eixo craniocaudal. Não havia acometimento da língua e palato. (Figura 1)
Figura 1. Tomografia de face realizada em 08/03/23.
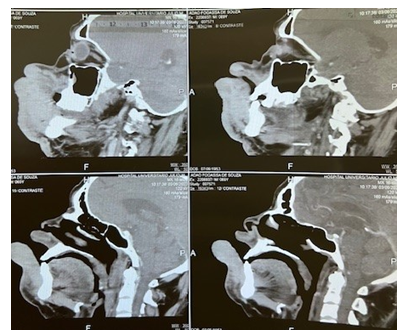
A imunohistoquímica (16/03/23) 20/03/23, mostrou infiltração cutânea por plasmocitoma / mieloma múltiplo, de padrão anaplásico, com índice de proliferação celular de cerca (Ki 67) de 90%, CD138 positivo, Kappa negativo, Lambda positivo, Proteína MUM1 positivo.
Ao exame físico apresentava extensa lesão dolorosa, infiltrativa, friável, sangrante, com pontos de ulceração em orofaringe e lábios, região mentoniana, mandibular, malar bilateralmente. Havia edema bipalpebral à esquerda. Alimentava-se por SNE. (Figura 2).
Figura 2. Vista lateral das lesões antes de iniciar tratamento radioterápico e quimioterápico.
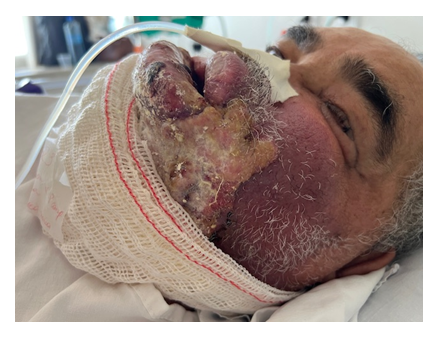
Ausência de linfonodomegalias nas diversas cadeias examinadas. Aparelho respiratório sem alterações. Aparelho cardiovascular mostrava ritmo cardíaco regular, em 2 tempos, com extrassístoles e sopro sistólico (3+/6+).
Iniciou radioterapia anti-hemorrágica em 20/03/23 em face. Foi necessário aguardar alguns dias para iniciarmos a quimioterapia, pois o paciente apresentou trombose venosa profunda das veias ilíaca externa, femoral comum profunda e superficial e poplítea à direita e foi submetido à anticoagulação plena.
Em 03/04/23, iniciou o primeiro ciclo de quimioterapia com Talidomida, Ciclofosfamida, Dexametasona, Etoposideo (TCED).
Em 12/04/23 paciente já apresentava melhora clínica da lesão em face, ainda se alimentava por sonda nasoenteral, as lesões cutâneas estavam em fase de cicatrização, e ulceração apenas em região mentoniana à esquerda, mandibular esquerda até região malar homolateral.
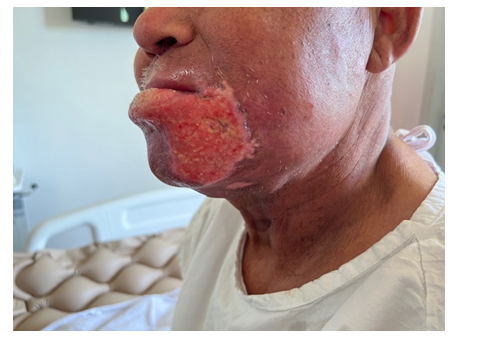
Em 24/04/23 o paciente apresentava regressão completa das lesões cutâneas em face e alimentava-se via oral (Figuras 3).
Figura 3. Vista ântero-lateral esquerda após iniciar tratamento radioterápico e quimioterápico.
Sete dias antes de iniciar o segundo ciclo de quimioterapia com TCED o paciente foi hospitalizado na cidade de origem com pneumonia comunitária, evoluindo com sepse, insuficiência respiratória e óbito.
Discussão e conclusão
Em 58% dos casos, os pacientes apresentam dor óssea como sintoma inicial (Palumbo; Anderson , 2011). O paciente em questão apresentou dor lombar como primeiro sintoma ao diagnóstico, decorrente da única lesão óssea em 4º vértebra lombar, compatível com plasmocitoma solitário ósseo, conforme os critérios do International Myeloma Working Group (IMWG) descritos por Rajkumar (2020).
A Fundação Internacional do Mieloma organizou o novo estadiamento, International Staging System (ISS), conforme os valores de b2 microglobulina, classificando os pacientes em três grupos de risco fornecendo subsídio para avaliação dos resultados e para o prognóstico da doença (Hungria et al., 2013).
O comportamento da doença varia de períodos de latência até crescimento rápido e mieloma múltiplo (forma disseminada). Aproximadamente 30% dos plasmocitomas extramedulares progridem para mieloma múltiplo e 50 a 70% dos plasmocitomas ósseos solitários podem sofrer essa progressão (Lúcio et al, 2015).
O acometimento cutâneo por plasmocitoma é raro, geralmente, ocorre tardiamente, quando há alta carga tumoral ou em doença recidivada. Indica agressividade e é causado, provavelmente, por disseminação hematogênica, conferindo pior prognóstico (Martins et al., 2022).
Geralmente, as lesões podem ser únicas ou múltiplas, máculas ou infiltrações em placas de coloração vermelho-acastanhada, consistência firme, podendo variar de 1 a 5cm de diâmetro. Preferencialmente acometem tronco e abdome, mas podem aparecer em couro cabeludo, face, pescoço e extremidades (Chang et al., 2018).
O diagnóstico diferencial foi leishmaniose tegumentar pois, além de residir em área endêmica, as características clínicas da lesão cutânea eram similares.
Na leishmaniose cutânea há somente a lesão na pele que, com a evolução, evolui, torna-se pleomórfica, geralmente com ulcerações centrais e bordas elevadas, em áreas do corpo que ficam expostas (Gontijo; Carvalho, 2003). A leishmaniose é considerada problema de saúde pública no Brasil devido à alta incidência, distribuição geográfica, dificuldades em dar o diagnóstico definitivo e acompanhamento dos pacientes em tratamento. Além disso, a região Centro-Oeste é a segunda maior região em coeficiente de detecção dos casos devido à expansão agropecuária (Negrão; Ferreira, 2014). Se não tratada adequadamente, pode causar lesões destrutivas, deformantes e até óbito (Fernandes et al., 2023).
A biópsia da lesão cutânea e a realização da imuno-histoquímica foram de suma importância para o diagnóstico e escolha do tratamento.
Foi realizado apenas radioterapia em face, somente um ciclo de quimioterapia e, apesar do prognóstico ruim, o paciente apresentou boa resposta clínica e radiológica. O esquema terapêutico não é bem definido nestes casos, devido à escassez de trabalhos publicados e à raridade da doença.
Referências bibliográficas
CHANG P, DONAIRE HMG, CALDERÓN PG. Plasmocitose cutânea, relato de um caso. Dermatologia Cosmética, Médica e Quirúrgica. 2018;16 (2):153-156.
FALCÃO, G.S.; FALCÃO M.L.; FARIAS, J. Plasmocitoma ósseo solitário de mandíbula com apresentação imaginológica incomum: relato de caso clínico. Revista Portuguesa de Estomatologia, Medicina Dentária e Cirurgia Maxilofacial. Vol. 53, pag 34 – 38, Janeiro – Março, 2012. DOI: 10.1016/j.rpemd.2011.11.004
FERNANDES, L C; MONTEIRO, P C R. Leishmaniose tegumentar associada a manifestações sistêmicas: atenção aos detalhes. Braz J Infect Dis. 2023;27 Supl 1:102812.https://doi.org/10.1016/j.bjid.2023.103554
GONTIJO, B; CARVALHO, MLR.Leishmaniose tegumentar americana. Revista da Sociedade Brasileira de Medicina Tropical. 36(1):71-80, jan-fev, 2003.
GUEDES, A.; BECKER, R.G.; TEIXEIRA, L.E.M. Mieloma múltiplo (Parte 1) – Atualização sobre epidemiologia, critérios diagnósticos, tratamento sistêmico e prognóstico. Rev Bras Ortop 58 (3), May – Jun, 2023. https://doi.org/10.1055/s-0043-1770149
HUNGRIA VTM, CRUSOE EQ, QUERO AA, SAMPAIO M, MAIOLINO A, BERNARDO WM. Mieloma Múltiplo. Associação Brasileira de Hematologia e Hemoterapia e Terapia Celular, 2013. http://www.projetodiretrizes.org.br/Diretrizes_2015/Mieloma%20Multiplo/files/assets/common/downloads/publication.pdf (Acesso em 09/01/2024).
LÚCIO, P.S.C.; PEIXOTO, T.S.; NONAKA, C.F.W.; ALVES; P.M.; GODOY; G.P. Plasmocitoma solitário do osso: relato e discussão de um caso de acometimento incomum. Revista da Associação Paulista de Cirurgiões Dentistas. Vol 69, nº 2, São Paulo, Abril – Junho, 2015.
MARTINS, JO; ASSIS, MCG; PEROBELLI, LLM. Mieloma multiplo com doença extramedular disseminada ao diagnostico. Hematol transfus cell ther. 2022;44(S2):S1−S689. https://doi.org/10.1016/j.htct.2022.09.437
MUZIO L, PANNONE G, BUCCI P. Early clinical diagnosis of solitary plasmacytoma of the jaws: a case report with a six year follow-up. Int J Oral Maxillofac Surg.; Vol 30, 558–60, 2001.
NEGRÃO, G N; FERREIRA, M E M C. Considerações sobre a leishmaniose tegumentar americana e sua expansão no território brasileiro. Revista Percurso – NEMO Maringá, v. 6, n. 1, p. 147- 168, 2014.
PALUMBO A, ANDERSON K. Multiple myeloma. New Engl J Med 2011; 364:1046-60.
RAJKUMAR, S.V. Multiple myeloma: 2020 update on diagnosis, risk-stratification, and management. AM J Hematol. 2020, 95 (5): 548-567. Doi: 10.1002/ajh.25791.
¹ Médica assistente na Oncolog, aluna do Mestrado em Ciências Ambientais na Universidade de Cuiabá (UNIC)
² Enfermeira na Oncolog
³ Professora Doutora docente do programa de mestrado em Ciências Ambientais. Universidade de Cuiabá (UNIC); docente do curso de Medicina do Centro Universitário UNIVAG
⁴ Acadêmico do Curso de Medicina, Universidade Anhembi-Morumbi – Piracicaba
⁵ Acadêmica do Curso de Medicina, Universidade de Cuiabá (UNIC)
Autor para correspondência: Luciana Orsi Ribeiro Pateiro – Avenida Miguel Sutil, 8000 ED. Santa Rosa Tower, 7º andar – Jardim Mariana, Cuiabá – MT, 78040-400. lucianaorsiribeiro@gmail.com
