REGISTRO DOI: 10.5281/zenodo.7418607
Andréia Cristina da Silva Ribeiro1
RESUMO
Objetivo: Identificar: tipo de resistência, padrão de resistência e os meios de diagnóstico da tuberculose multirresistente no maranhão, no período de 2010 a 2015. Metodologia: Realizou-se um estudo transversal analítico retrospectivo dos casos de tuberculose multirresistente ocorridos no Maranhão no período de 2010 a 2015. Os dados referentes a tuberculose multirresistente foram coletados a partir do banco de dados SITETB da Secretaria de Saúde do Estado do Maranhão. As coletas foram realizadas no período de junho a agosto de 2017. As variáveis utilizadas no estudo foram: tipo de resistência (primária, adquirida, não informado), padrão de resistência (monoresistência, multirresistência, poliresistência, resistência extensiva ), resistência a ofloxacino (sensível, resistente, não informado), resistência a etambutol (sensível, resistente, não informado), resistência a amicacina (sensível, resistente, não informado), resistência a rifampicina (sensível, resistente, não informado), resistência a isoniaziada (sensível, resistente, não informado), resistência a estreptomicina (sensível, resistente, não informado), resistência a capreomicina (sensível, resistente, não informado), resistência a kanamicina (sensível, resistente, não informado), baciloscopia de escarro (negativo, positivo), cultura de escarro (negativo, positivo), raio X ( unilateral não cavitário, unilateral cavitário, bilateral não cavitário, bilateral cavitário). Resultados: No que diz respeito ao perfil de resistência dos casos de tuberculose multirresistente houve predominância da resistência adquirida (83,9%), e do padrão de resistência multirresistência (74,2%); a maior resistência foi registrada para isoniazida (87,1%) e rifampicina (82,3%), seguida de estreptomicina (26,6%), etambutol (25,8%), ofloxacino (9,7%), amicacina (3,2%), kanamicina (2,4%) e capreomicina (1,6%). Com referência aos exames diagnósticos da tuberculose multirresistente 91,1 % dos casos foram positivos na baciloscopia; assim como, 95,2% foram positivos para cultura de escarro. Além de que a forma unilateral cavitária (resultado de exame de raio x) foi mais frequente com uma taxa de 48,4%. Os resultados do estudo apontam para a necessidade de maior investimento nas estratégias de controle da tuberculose multirresistente, com melhoria da estrutura da rede laboratorial/assistencial e intensificação das ações básicas de prevenção, detecção, implementação do tratamento diretamente observado, incentivos à assiduidade e regularidade dos doentes ao tratamento, realização de cultura e teste de sensibilidade para os casos suspeitos de insucesso do tratamento e dos que necessitem de retratamento.
ABSTRACT
Objective: To identify: type of resistance, resistance pattern and means of diagnosing multidrug-resistant tuberculosis in Maranhão, from 2010 to 2015. Methodology: A retrospective analytical cross-sectional study was carried out of cases of multidrug-resistant tuberculosis that occurred in Maranhão in the period of 2010 to 2015. Data regarding multidrug-resistant tuberculosis were collected from the SITETB database of the Health Department of the State of Maranhão. The collections were carried out from June to August 2017. amento. The variables used in the study were: type of resistance (primary, acquired, not informed), resistance pattern (monoresistance, multidrug resistance, polyresistance, extensive resistance), resistance to ofloxacin (sensitive, resistant, not informed), resistance to ethambutol (sensitive , resistant, not informed), amikacin resistance (susceptible, resistant, not informed), rifampicin resistance (susceptible, resistant, not informed), isoniazid resistance (susceptible, resistant, not informed), streptomycin resistance (susceptible, resistant , not informed), capreomycin resistance (susceptible, resistant, not informed), kanamycin resistance (susceptible, resistant, not informed), sputum smear microscopy (negative, positive), sputum culture (negative, positive), X-ray ( non-cavitary unilateral, cavitary unilateral, non-cavitary bilateral, cavitary bilateral). Results: With regard to the resistance profile of cases of multidrug-resistant tuberculosis, there was a predominance of acquired resistance (83.9%) and of the multidrugresistant pattern (74.2%); the greatest resistance was recorded for isoniazid (87.1%) and rifampicin (82.3%), followed by streptomycin (26.6%), ethambutol (25.8%), ofloxacin (9.7%), amikacin ( 3.2%), kanamycin (2.4%) and capreomycin (1.6%). With reference to the diagnostic tests for multidrug-resistant tuberculosis, 91.1% of the cases were positive in bacilloscopy; as well as, 95.2% were positive for sputum culture. In addition, the unilateral cavitary form (result of x-ray examination) was more frequent with a rate of 48.4%. The results of the study point to the need for greater investment in strategies to control multidrug-resistant tuberculosis, improving the structure of the laboratory/assistance network and intensifying basic actions of prevention, detection, implementation of directly observed treatment, incentives for attendance and regularity of patients to treatment, performing a culture and sensitivity test for suspected cases of treatment failure and those requiring retreat
Keywords: Drug-resistant tuberculosis. Associated factors. Nursing.
1 INTRODUÇÃO
A maioria dos casos de multirresistência no mundo é adquirida por tratamentos irregulares e abandono do tratamento. Essa resistência pode estar associada à ocorrência de tratamentos que não foram bem conduzidos e também ligada a fatores relacionados ao próprio doente, como: comorbidades, associação com o HIV, uso de drogas ilícitas e o alcoolismo. (CAMINERO, 2003; BRASIL 2011).
O fenômeno da resistência bacilar foi identificado na década de 1940, com a descoberta da estreptomicina e o seu uso no tratamento da tuberculose. Desde a introdução da rifampicina aos esquemas terapêuticos no final da década de 1970, tem sido verificado em todo o mundo a incidência crescente de tuberculose multirresistente. O surgimento da resistência simultânea, tanto à rifampicina quanto à isoniazida, é considerado pela Organização Mundial da Saúde e organizações parceiras, um dos grandes desafios para o controle da doença no mundo, pois se trata da resistência aos dois mais importantes medicamentos disponíveis para o tratamento da tubeculose (BRASIL, 2011).
O Maranhão é um dos estados prioritários dentre os selecionados, pelo Ministério da Saúde, para o controle da tubeculose. Dos seus 217 municípios, oito foram priorizados: Açailandia, Caxias, Codó, Imperatriz, Paço do Lumiar, São José de Ribamar, São Luis e Timon por apresentarem população acima de 100.000 habitantes e carga bacilar elevada (MARANHÃO, 2014).
No Maranhão a média de notificações anuais é de 2.400 casos. Em 2011, apresentou taxa de incidência de 31,2/100.000 habitantes, inferior à média nacional, ficando em quinto lugar em relação à região Nordeste e em 19° lugar entre as 27 Unidades Federadas. (BRASIL, 2011; MARANHÃO, 2014). São Luís, capital do Estado, detém aproximadamente 40% do total de notificações entre os municípios prioritários, com média de 585 casos anuais nos últimos dez anos. (BRASIL, 2010; SÃO LUÍS, 2013).
A resistência às drogas antituberculose é definida, por WHO (1997) e Brasil (2008), como a diminuição da sensibilidade in vitro de um isolado de Mycobacterium tuberculosis comparado a um isolado que nunca entrou em contato com a droga. De acordo com Brasil (2008), teste de sensibilidade é o exame laboratorial realizado para detectar a resistência/sensibilidade dos isolados de Mycobacterium tuberculosis às drogas utilizadas no tratamento da tuberculose.
Segundo Dalcolmo (1999), Dalcolmo; Andrade; Picon (2007) e Rocha (2008), a resistência bacilar se classifica em: natural: é caracterizada como um fenômeno que ocorre pelo mecanismo de mutação genética de cepas selvagens do Mycobacterium tuberculosis, no curso de sua contínua multiplicação, gerando bacilos modificados que comprometerão a atuação de medicamentos; primária: se dá em doentes nunca tratados, que foram contaminados com bacilos já resistentes; adquirida ou secundária: ocorre em doentes de TB inicialmente sensíveis, que desenvolveram resistência após o uso de medicações.
De acordo com as diretrizes adotadas pelo MS (BRASIL, 2011), o padrão de resistência do bacilo, constatado pelo teste de sensibilidade, tem a seguinte classificação: monorresistência: resistência a um fármaco antituberculose; polirresistência: resistência a dois ou mais fármacos antituberculose, exceto à associação rifampicina (R) e isoniazida (H); multirresistência: resistência a pelo menos rifampicina e isoniazida (BARROSO, 2003; DALCOLMO; ANDRADE, PICON, 2007); resistência extensiva resistência a rifampicina e isoniazida, acrescida de resistência a uma fluoroquinolona e a um injetável de segunda linha (DALCOLMO, 1999).
A maioria dos autores sugere para o tratamento da tuberculose multirresistente a utilização de, pelo menos, quatro medicamentos com sensibilidade in vitro, pelo menos dois nunca usados, sendo um injetável (aminoglicosídeo ou derivado polipeptídio) e uma quinolona oral por um período de 18 a 24 meses. De acordo com o padrão de resistência e as possibilidades financeiras do país, este esquema poderá ser estandardizado ou individualizado. Quando a resistência envolve, principalmente, as medicações mais potentes (rifampicina e isoniazida), são necessários outros esquemas alternativos, que usualmente apresentam menor taxa de cura, prognóstico menos favorável, mais efeitos colaterais e custo mais elevado.
O quadro abaixo apresenta, sinteticamente, o esquema de tratamento para tuberculose multirresistente atualmente preconizado, que deve ser realizado sob regime supervisionado e acompanhado ou monitorado por Unidades de Referência para tuberculose, contando com uma equipe de profissionais capacitados multi e interdisciplinares, tanto em nível hospitalar quanto ambulatorialmente.
Figura 1: Quadro – Esquema de tratamento para Tuberculose Multirresistente
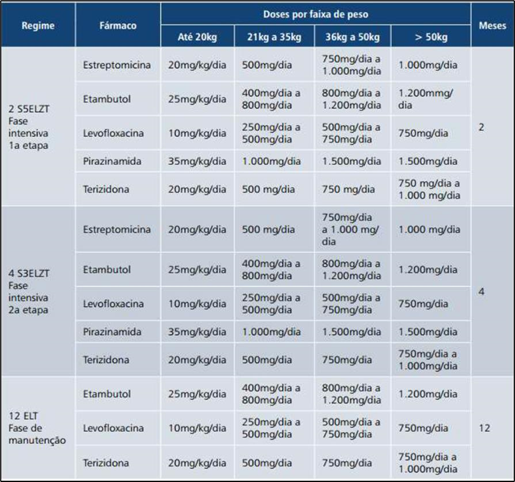
A resistência bacilar não é um fenômeno recente, nem uma nova forma da doença, tem sido descrita desde a introdução da quimioterapia contra a tuberculose na década de 40. Os casos multirresistentes têm aumentado progressivamente em todo o mundo, desde o final da década de 1970, quando a rifampicina foi inserida nos esquemas de tratamento (BARROSO, 2003; GOBLE, 1993; ROCHA, 2008, BRASIL, 2011.)
Rocha (2008) ressalta que o doente de tuberculose multirresistente poderá transmitir o bacilo resistente aos seus contatos, e estes poderão adoecer de tuberculose multirresistente primária. Além disso, o tratamento de casos multidrogaresistentes, implica em maiores gastos, pois custam setecentas vezes mais que o tratamento da tuberculose sensível, além de ser mais tóxico. (BARROSO, 2004; SHAH, 2007; DALCOLMO; ANDRADE; PICON, 2007; Center for Disease Control and Prevention, 2007).
2 OBJETIVO
Identificar: tipo de resistência, padrão de resistência e os meios de diagnóstico da tuberculose multirresistente no maranhão, no período de 2010 a 2015.
3 METODOLOGIA
Realizou-se um estudo transversal analítico retrospectivo dos casos de tuberculose multirresistente ocorridos no Maranhão no período de 2010 a 2015. A população do estudo incluiu os casos de tuberculose multirresistente residentes no Maranhão, e notificados no Sistema de Informação de Tratamentos Especiais da Tuberculose (SITETB). Considerou-se como critério de inclusão: indivíduos que apresentem qualquer tipo de resistência às drogas do tratamento antituberculose e de exclusão: os casos com informações imprecisas, incompletas e as duplicidades.
Os dados referentes a tuberculose multirresistente foram coletados a partir do banco de dados SITETB da Secretaria de Saúde do Estado do Maranhão. As coletas foram realizadas no período de junho a agosto de 2017.
Foram excluídas todas as variáveis que identificassem os indivíduos, resguardando-se o anonimato dos dados de identificação de cada caso, bem como retiradas as inconsistências incompletudes e duplicidades para melhor análise dos dados.
As variáveis utilizadas no estudo foram: tipo de resistência (primária, adquirida, não informado), padrão de resistência (monoresistência, multirresistência, poliresistência, resistência extensiva ), resistência a ofloxacino (sensível, resistente, não informado), resistência a etambutol (sensível, resistente, não informado), resistência a amicacina (sensível, resistente, não informado), resistência a rifampicina (sensível, resistente, não informado), resistência a isoniaziada (sensível, resistente, não informado), resistência a estreptomicina (sensível, resistente, não informado), resistência a capreomicina (sensível, resistente, não informado), resistência a kanamicina (sensível, resistente, não informado), baciloscopia de escarro (negativo, positivo), cultura de escarro (negativo, positivo), raio X ( unilateral não cavitário, unilateral cavitário, bilateral não cavitário, bilateral cavitário).
Os dados coletados do banco do SITETB foram salvos no aplicativo Tabwin versão 3.5 e exportadas para o Excel. As análises estatísticas foram realizadas no programa STATA, versão 11.0. O presente projeto é um subprojeto do projeto principal intitulado “Fatores prognósticos para o desfecho da tuberculose pulmonar”. Em cumprimento aos requisitos exigidos pela Resolução 466/2012, do Conselho Nacional de Saúde, foi apreciado e aprovado pelo Comitê de Ética e Pesquisa do HUUFMA, sob o parecer nº 473.975/2013.
5 RESULTADOS
Tabela 1: Resistência da tuberculose multirresistente no Maranhão, no período de 2010 a 2015.
Variável n (%) Tipo de Resistência – – Primária 15 12,1 Adquirida 104 83,9 Não informada 5 4,0 Padrão de Resistência – – Monorresistência 21 16,9 Multirresistência 92 74,2 Polirresistência 8 6,4 Resistência extensiva 3 2,4 Resistência a Ofloxacino – – Sensível 29 23,4 Resistente 12 9,7 Não Informado 83 66,9 Resistência a Etambutol – – Sensível 79 63,7 Resistente 32 25,8 Não Informado 13 10,5 Resistência a Amicacina – – Sensível 37 29,8 Resistente 4 3,2 Não Informado 83 66,9 Resistência a Rifampicina – – Sensível 14 11,3 Resistente 102 82,3 Não Informado 8 6,45 Resistência a Isoniazida – – Sensível 6 4,8 Resistente 108 87,1 Não Informado 10 8,1 Resistência a Estreptomicina – – Sensível 80 64,5 Resistente 33 26,6 Não Informado 11 8,9 Resistência a Capreomicina – – Sensível 38 30,6 Resistente 2 1,6 Não Informado 84 67,7 Resistência a Kanamicina – – Sensível 37 29,8 Resistente 3 2,4 Não Informado 84 67,7
No que diz respeito ao perfil de resistência dos casos de tuberculose multirresistente houve predominância da resistência adquirida (83,9%), e do padrão de resistência multirresistência (74,2%); a maior resistência foi registrada para isoniazida (87,1%) e rifampicina (82,3%), seguida de estreptomicina (26,6%), etambutol (25,8%), ofloxacino (9,7%), amicacina (3,2%), kanamicina (2,4%) e capreomicina (1,6%).
Em relação ao tipo de resistência, a maioria dos casos apresentou resistência adquirida. Esta situação pode estar relacionada a uma aderência terapêutica antibacilar inadequada por partes dos pacientes, devido, principalmente, ao abandono de tratamento ou recidiva (CÂMARA et al., 2016). Vários outros estudos também apresentaram como resultados a resistência adquirida, variando de 20,3% (MARQUES et al., 2017), 12% (MICHELETTI et al., 2014) e até 7,9% (RIBEIRO; MAGALHÃES; MAGALHÃES, 2012). Melo (2010) encontrou um percentual de 74% mais próximo do nosso resultado (83,9%). Levando em consideração que a resistência adquirida da tuberculose multirresistente ocorre em doentes previamente tratados, os resultados reforçam que esse tipo de resistência decorre de erros durante o tratamento da tuberculose, ou seja, prescrições inadequadas da associação medicamentosa, monoterapia e não adesão do doente ao tratamento. (PASCHUALINOTO; SILVA; CARMO, 2012).
Em relação ao padrão de resistência o mais frequente foi a multirresistência. O resultado do nosso estudo está acima do preconizado pelo OMS que é 4,8%. Superior, também, ao estimado para o Brasil (1,4%), América Latina (3,5%), Mato Grosso do Sul (4,9%), Ceará (1,1%), e Porto Alegre (4,7%) (MARQUES et al., 2017; MICHELETTI et al., 2014). Sabe-se que a multirresistência é um fenômeno há muito tempo conhecido e seu desenvolvimento é consequência de múltiplos fatores, principalmente da ação humana, podendo ainda refletir falhas no controle da tuberculose sensível. O tratamento das formas multirresistentes é muito mais complexo, mais dispendioso, e de menor chance de sucesso, o que favorece a disseminação de cepas resistentes (RIBEIRO; MAGALHÃES; MAGALHÃES, 2012).
Em se tratando de resistência isolada, o maior número de casos foi de resistência à Isoniazida e à Rifampicina. COELHO et al. (2012) encontraram situação semelhante A resistência a rifampicina e a isoniazida é bastante preocupante, por serem as drogas mais potentes usadas no tratamento da tuberculose. Além de serem de fácil manejo, de baixo custo, ter apresentação por via oral e duração de tratamento de seis meses (FREGONA et al.,2017). Várias hipóteses foram sugeridas para explicar este fenômeno. Alguns autores relatam a não adesão ao tratamento como a explicação mais plausível para estes casos (ALMEIDA; BARBOSA; ALMEIDA, 2014). Outros acreditam que a ocorrência de resistência a rifampicina e a isoniazida é devido ao resultado de alterações na enzima RNA polimerase ou devido a impermeabilidade da célula bacteriana, diante desse fato é sugerida a associação das drogas, na qual os germes resistentes á isoniazida serão atingidos pela rifampicina e os resistentes à rifampicina pela isoniazida (COELHO et al., 2012).
Tabela 2: Exames realizados pelos casos de tuberculose multirresistente no Maranhão, no período de 2010 a 2015.
Variável n (%) Baciloscopia de Escarro – – Positivo 11 8,9 Negativo 113 91,1 Cultura de Escarro – – Negativo 6 4,8 Positivo 118 95,2 Raio X – – Unilateral não Cavitária 17 13,7 Unilateral Cavitária 60 48,4 Bilateral não Cavitária 18 14,5 Bilateral Cavitária 29 23,4
Com referência aos exames diagnósticos da tuberculose multirresistente 91,1 % dos casos foram positivos na baciloscopia; assim como, 95,2% foram positivos para cultura de escarro. Além de que a forma unilateral cavitária (resultado de exame de raio x) foi mais frequente com uma taxa de 48,4%.
Verificou-se que a cultura de escaro foi realizada e também deu positivo na maioria dos casos estudados. Resultado semelhante foi encontrado por Zanoti (2010), onde está relatado que a cultura é um exame laboratorial que possibilita diagnosticar mais precocemente os casos de tuberculose multirresistente, nos quais a eliminação bacilar não é suficiente para detecção pela baciloscopia.
Quanto à apresentação radiológica se constatou que a maioria dos casos apresentou lesões pulmonares do tipo unilateral cavitária. A lesão cavitária é consequência da liquefação e drenagem do conteúdo caseoso de uma lesão granulomatosa. A drenagem dá lugar a uma cavidade pulmonar, chamada caverna tuberculosa. O resultado do nosso estudo está de acordo com Ferreira (2011), no qual estão presentes os percentuais de 68% de casos com lesão cavitária unilateral. Este fato condiz com a literatura e reforça a importância do acompanhamento radiológico nos casos de tuberculose multirresistente.
6 CONSIDERAÇÕES FINAIS
Diante do exposto, observou-se que os resultados obtidos refletem a fragilidade da atenção ao doente com tuberculose multirresistente. Há falhas nas ações que perpassam pela prevenção, detecção e acompanhamento dos casos. Falhas não detectadas no primeiro tratamento, como esquemas inadequados, irregularidades na tomada da medicação, interrupções frequentes, deficiência no acompanhamento por meio dos exames de rotina, dentre outros. Tudo isso proporciona abandono e repetições de tratamentos que contribuem significativamente para o desenvolvimento das formas resistentes de tuberculose.
Os resultados do estudo apontam para a necessidade de maior investimento nas estratégias de controle da tuberculose multirresistente, com melhoria da estrutura da rede laboratorial/assistencial e intensificação das ações básicas de prevenção, detecção, implementação do tratamento diretamente observado, incentivos à assiduidade e regularidade dos doentes ao tratamento, realização de cultura e teste de sensibilidade para os casos suspeitos de insucesso do tratamento e dos que necessitem de retratamento.
REFERÊNCIAS
ALMEIDA, M. G.; BARBOSA, D. R. M; ALMEIDA, D. F. da S. Epidemiologia e distribuição espacial da tuberculose multirresistente (TB-MDR) no Brasil notificada através do SINAN, 2008-2012. Revista de Epidemiologia e Controle de infecção, v. 3, n. 4, p. 117-122, 2014.
BARROSO, E. C. Fatores de risco para tuberculose multirresistente adquirida. Jornal de Pneumologia, v. 29, n. 2, p. 89-97, mar./abr. 2003.
BARROSO, E. C. Papel da tuberculose domiciliar no surgimento da tuberculose multirresistente. Jornal Brasileiro de Pneumologia, v. 30, n. 1, p. 46-52, jan./fev. 2004.
BRASIL. Ministério da Saúde. Secretaria de Vigilância em Saúde. Programa Nacional de Controle da Tuberculose. Manual de Recomendações para o controle da tuberculose no Brasil. Brasília, DF, 2011.
______. Ministério da Saúde. Secretaria de Vigilância em Saúde. Departamento de Vigilância em Saúde. Departamento de Vigilância Epidemiológica. Manual nacional de vigilância laboratorial da tuberculose e outras micobactérias. Brasília, DF, 2008. Disponível em: http://bvsms.saude.gov.br/bvs/publicacoes/manual_vigilancia_laboratorial_tuber culose.pdf.
______. Ministério da Saúde. Secretaria de Vigilância em Saúde. Departamento de Vigilância Epidemiológica. Manual de recomendações para o controle da tuberculose no Brasil. Brasília, DF. 2010.
CÂMARA, J.T. et al. Perfil epidemiológico de pacientes com diagnóstico de resistência de mycobacterium tuberculosis. Rev Enferm UFPE on line., Recife, v. 10, n. 11, p. 4082-9, nov. 2016.
COELHO, A.G.V. et al. A study of multidrug-resistant tuberculosis in risk groups in the city of Santos, Sao Paulo, Brazil. Mem Inst Oswaldo Cruz, v. 107, n. 6, p. 760-6, 2012.
CAMINERO, J. Guía de La Tuberculosis para Médicos Especialistas. UICTER, feb 2003.
DALCOMO, M. P. Estudo da efetividade de esquemas alternativos para o tratamento da tuberculose multirresistente no Brasil. Jornal de Pneumologia, v. 25, n. 2, p. 70-77, mar./abr. 1999. Disponível em: <http//www.scielo.br/pdf/jpneu/v25n2/v25n2a3.pdf>.
DALCOMO, M. P.; ANDRADE, M. K. N.; PICON, P. D. Tuberculose multirresistente no Brasil: histórico e medidas de controle. Revista de Saúde Pública, v. 41, n. 1, p. 34-42, 2007. Disponível em: http://www.scielo.br/scielo.php?pid=S0034– 89102007000800006&script=sci_arttext.
FERREIRA, K. R. Portadores de tuberculose multirresistente em um centro de referência: perfil sócio demográfico e clínico epidemiológico. Revista da Escola de Enfermagem da USP, v. 45, ed. esp., p. 1685-1689, 2011.
FREGONA, G. et al. Fatores associados à tuberculose resistente no Espírito Santo, Brasil. Rev Saúde Pública, v. 51, p. 41, 2017.
GOBLE, M. Treatment of 171 patients with pulmonary tuberculosis resistant to isoniazid and rifanpin. The New Englad Journal of Medicine, v.328, n.8, p. 527532, 1993.
MARANHÃO. Secretaria de Estado da Saúde. Programa Estadual de Controle da Tuberculose: informações para o dia mundial de controle da tuberculose. São Luis, 2014.
MARQUES, M. et al. Resistência às drogas antituberculose na fronteira do Brasil com Paraguai e Bolívia. Rev Panam Salud Publica, 2017.
MELO, F.A.F. A experiência brasileira no controle da multidroga resistência. Bepa, v. 7, n. 25, p. 16-23, 2010.
MICHELETTI, V. C. D. et al. Tuberculose resistente em pacientes incluídos no II Inquérito Nacional de Resistência aos Fármacos Antituberculose realizado em Porto Alegre, Brasil. Jornal Brasileiro de Pneumologia, v. 40, n. 2, p. 155-163, 2014.
PASCHUALINOTO, A. L.; SILVA, R.R.F.; CARMO, A.M.S. Padrões de resistência a fármacos em pacientes com tuberculose pulmonarial Santo André. Revista Brasileira de Ciências da Saúde, ano 10, n. 31, jan./mar. 2012.
RIBEIRO, L. B.; MAGALHÃES, V; MAGALHÃES, M. Resistência primária e adquirida à pirazinamida em pacientes com tuberculose pulmonar atendidos em um hospital e referência no Recife. Jornal Brasileiro de Pneumologia, v. 38, n. 6, p. 740-747, 2012.
ROCHA, J. L. Tuberculose multirresistente. Pulmão, v. 17, n. 1, p. 27-32, 2008. Disponível em: <http://www.sopterj.com.br/tuberculose/curso/8.pdf>.
SÃO LUÍS. Secretaria Municipal de Saúde. Programa Municipal de Controle da Tuberculose. SINAN. São Luís, 2013
SHAH, N. S. Worldwide emergence of extensively drug resistant tuberculosis. Emerging Infectious Diseases, v. 13, n. 3, p. 380-387, 2007. Disponível em: <http://www.cdc.gov/eid/article/13/3/06-1400_article.htm
WHO/IUATLD global project on antti-tuberculosis drug resistance surveillance, 1994-1997. Geneva: Switzerland, 1997. Disponível em: <http://www.who.int/tb/publications/2008/drs_report4_26feb08.pdf>.
ZANOTI, M.D.U. Perfil epidemiológico dos casos de tuberculose resistente em hospital especializado. 2010. Dissertação (Mestrado), USP, São Carlos, SP, 2010.
1Enfermeira, especialista em obstetrícia, especialista em UTI, mestre em enfermagem, Universidade Federal do Maranhão, enfermeira do hospital universitário presidente Dutra.
