REGISTRO DOI: 10.69849/revistaft/th10249201213
Luciana Cristina Vieira
Orientadora: Profa. MSc. Ariane Cavalcante dos Santos Sousa
RESUMO
O estudo do presente trabalho aborda o reconhecimento da planta medicinal Cannabis sativa sendo utilizada pelos seus efeitos terapêuticos desde a antiguidade, também há registros da sua utilização em rituais religiosos e recreativos. A planta Cannabis sativa é considerada umas das substâncias ilícitas e que gera debates nos meios políticos e enfrenta duras críticas de conservadorismo no Brasil. A utilização terapêutica da Cannabis sativa, ocorre há séculos, mas somente nos últimos 20 anos os pesquisadores começaram a explorar as propriedades farmacológicas extraídas da planta medicinal. A Cannabis sativa é cultivada em grande parte do mundo, principalmente em regiões de clima tropical nos métodos outdoor e indoor. A planta dióica que pertence à família das Canabiáceas (Cannabaceae), produz os excepcionais fitocanabinóides o Δ9 THC-Tetrahidrocanabinol, que se atribui os efeitos psicóticos, e o Canabidiol (CBD) ao qual se atribui as propriedades farmacológicas definindo o sistema natural do corpo humano (Endocanabinóide) que regula a atividade homeostática composta por neurotransmissores. O CBD se encontra em constantes estudos de diversas condições neuropsiquiátricas, pesquisas apontaram que obterão resultados conclusivos referentes à inflamações, insônia, ansiedade, epilepsia, dores neuropáticas, vômito e náusea da quimioterapia, psicose e outros. O THC: analgésico, antiemético, estimulante de apetite e esclerose múltipla. O desenvolvimento da seguinte pesquisa foi obtido através de uma análise com base em estudos científicos de normas e resoluções de veículos como Agência Nacional de Vigilância Sanitária (ANVISA) e Scientific Electronic Library Online (SciELO).
Palavras–chave: Cannabis sativa, propriedades farmacológicas, THC e CBD.
INTRODUÇÃO
A Cannabis sativa conhecida popularmente no Brasil pelo nome de maconha, é uma planta herbácea que pertence à família das Canabiáceas (Cannabaceae), que tem um grande potencial terapêutico. A planta Cannabis é reconhecida mundialmente, tendo a sua descoberta no centro e no sul da Ásia sendo cultivada em grande parte do mundo, em principais regiões de clima tropical (SILVA, 2019).
O uso da erva para fins medicinais é conhecido há milênios até os dias atuais, comprovada cientificamente por cientistas israelenses e brasileiros na segurança e eficácia do tratamento, a planta medicinal é constituída por grandes substâncias químicas com propriedades farmacológicas extraídas na folha e flor definindo a descoberta do sistema endocanabinóide, tendo como, principal mecanismo de ação no sistema nervoso central. Dentre as propriedades farmacológicas os principais compostos ativos canabinóides estão o tetrahidrocanabinol (D 9 -THC) e o Canabidiol (CBD). Com benefícios terapêuticos e comprovadas cientificamente, o THC tem como: analgésico, antiemético, estimulante de apetite e esclerose múltipla. Já o CBD encontra-se em estudos científicos com evidências conclusivas em: inflamações, insônia, ansiedade, epilepsia, vômito e náusea da quimioterapia e dores neuropáticas (ZUARDI, 2006).
O uso da maconha para fins recreativos, teve início no Sul e no centro da América, reconhecida como droga psicótica e alucinógena. O seu consumo recreativo em excesso, causa dependência e danos nos neurotransmissores (ZUARDI, 2006).
Sendo assim, a Cannabis sativa ainda passa por momentos de conservadorismo no Brasil e em outros países, sendo estudada e elucidada cientificamente até o atual momento, em que, a Cannabis sativa assim como droga psicotrópica e recreativa tem o seu potencial uso como planta medicinal (GROSSO, 2020).
OBJETIVOS
Objetivo geral
O presente trabalho tem por objetivo geral uma revisão histórica até os dias atuais com a temática do uso medicinal da Cannabis sativa, através de artigos científicos consultados à base de dados eletrônicos.
Objetivos específicos
- Argumentar o histórico evolutivo da Cannabis como erva medicinal.
- Apresentar as normas e regulamentações em relação ao uso de medicamentos e produtos à base de Cannabis sativa no Brasil com propriedades farmacológicas.
- Analisar o cultivo e aspectos botânicos da erva medicinal como características fitoquímicas e seu mecanismo de ação.
- Concluir o uso medicinal da planta Cannabis sativa.
METODOLOGIA
A metodologia utilizada para o desenvolvimento da seguinte pesquisa foi obtida através de uma análise com base em estudos científicos de normas e resoluções de veículos como Agência Nacional de Vigilância Sanitária (ANVISA) e Scientific Electronic Library Online (SciELO).
REVISÃO DE LITERATURA
Histórico da Cannabis Sativa
A planta medicinal Cannabis sativa, é cultivada e utilizada pela humanidade há milênios, até os dias atuais, em diversas regiões e épocas do mundo.
Antes da Era Cristã
A planta Cannabis sativa teve seu primeiro registro como erva medicinal e droga psicoativa no primeiro século da Era Cristã há 2700 a.C. na China, descrita na mais antiga farmacopeia chamada de pen-ts’ao ching pelo imperador chines ShenNung. Para os chineses, o uso oral das sementes era utilizado como propriedades farmacológicas em reumatismo, constipação, malária, ciclos menstruais irregulares, entre outros (GROSSO, 2020).
Figura 1 – Farmacopeia pen-ts’ao ching.

Fonte: CAVALCANTE, 2021.
A erva medicinal se propagou na Ásia central e ocidental até a sua chegada na Índia, por volta de 1000 a.C. Na Índia, a planta era utilizada para fins religiosos em rituais de xamanismo, sendo considerada uma das plantas mais sagradas naquela região. Utilizada como propriedades medicinal: anti-inflamatória (reumatismo e outras doenças inflamatórias), antiparasitário, antibiótico (tuberculose, uso tópico em infecções de pele, erisipela), analgésica (dor de dente, neuralgia, dor de cabeça), anestésico, expectorante e antitússico (asma, bronquite), hipnótica, anticonvulsivante (tétano, epilepsia, raiva), antiespasmódico (diarreia, cólica), afrodisíaco, digestivo, tranquilizante (mania, ansiedade, histeria), diurético, estimulante de apetite (COMISSÃO NACIONAL DOS EUA, 1972 apud COMISSÃO DO CÃNHAMO DA ÍNDIA, 1894).
No Tibete, a Cannabis era considerada sagrada e era utilizada para fins medicinais e principalmente ritualístico, como o budismo tântrico, que foi desenvolvido no (Himalaia) para facilitar a meditação. O uso da planta medicinal foi intenso, pois, a medicina tibetana é conceituada pela medicina hindi, desse modo, a botânica teve grande importância em sua farmacopeia, tendo o uso abundante da Cannabis sativa naquela região. Além disso, os assírios eram cientes dos efeitos psicoativos da planta medicinal, utilizavam como incenso para “anulação de feitiçaria” e também como uso terapêutico para depressão, artrite, impotência, inchaços, hematomas, cálculos renais e para “doença feminina”; e, os pérsios também conheciam os efeitos psicóticos eufóricos e disfóricos da planta (ZUARDI, 2006).
A chegada da Cannabis sativa na Europa antes da era cristã, se deu pela imigração dos povos citas, originários da Ásia Central. Os citas disseminaram a erva medicinal no Oriente Médio com fins ritualísticos e eufóricos em cerimônia fúnebre cita 450 a.C., os arqueólogos encontraram as sementes carbonizadas dentro das tumbas em locais na Eurásia. (REN et al., 2019).
Início da era cristã até o século 19º
No início da era cristã, o uso da planta medicinal Cannabis sativa permaneceu intenso na Índia, a planta se espalhou para o Oriente Médio e África. Em 1000 d.C. médicos árabes mencionaram a planta medicinal como digestivo, antiflatulento, diurético, antiepilético e analgésico (para acalmar dor nas orelhas) (DESJARDINS, 2018). No século 14º em 1464, o médico e filósofo Avicena, relatou e registrou em seu compêndio que a resina da planta teria dependência psicoativa, já, para os gregos e romanos, o uso da erva medicinal era escassa e pouco usada, porém, utilizavam o suco da semente para dor de ouvido e para expulsão de vermes e insetos das orelhas (ZUARDI, 2006).
Na África, a Cannabis ficou popularmente conhecida no século 15º, introduzida pelos árabes ligados a Índia. Os africanos utilizavam a Cannabis sativa para fins medicinais como: malária, febre, asma, para picada de cobra, envenenamento do sangue, disenteria, antraz e até mesmo para facilitar o parto (GRINSPOON, 2005).
De acordo com Antonio Zuardi (2006, onine), a Cannabis sativa foi disseminada nas Américas e implantada no Brasil, através dos escravos, conforme abaixo:
Nas Américas, o uso de cannabis provavelmente começou na América do Sul. No 16 ª século, as sementes da planta chegaram ao Brasil; trazidos por escravos africanos, principalmente angolanos, e seu uso era bastante comum entre os negros da zona rural nordestina. A maioria dos sinônimos de cannabis no Brasil (maconha, diamba, liamba e outros) tem sua origem na língua angolana. Há relatos do uso de cannabis em rituais religiosos populares daquela região, especialmente o ‘Catimbó’, que inclui culto a divindades africanas e presume o valor da planta para a prática mágica e tratamento de doenças. No meio rural, há relatos de uso de maconha para dores de dente e cólicas menstruais (ZUARDI, 2006).
Já para Elisaldo Carlini et al. (2010, online), a planta Cannabis sativa conhecida como maconha no Brasil, foi introduzida pelos Europeus em suas caravelas portuguesas no século 15º, conforme abaixo:
A história do Brasil está intimamente ligada à planta Cannabis sativa, desde a chegada à nova terra das primeiras caravelas portuguesas em 1.500. Não só as velas, mas também o cordame daquelas frágeis embarcações, eram feitas de fibra de cânhamo, como também é chamada a planta. Aliás, a palavra maconha em português seria um anagrama da palavra cânhamo (CARLINI et al., 2010).
Em 1150, a planta medicinal foi introduzida na Europa através dos mulçumanos, na Espanha e em seguida na Itália, para o cultivo exclusivo de fibras para a fabricação de papel de cannabis (ZUARDI, 2006). As referências do uso medicinal são escassas, os europeus descobriram o uso terapêutico da erva medicinal no Oriente Médio e na África, porém, a confundiram com o ópio (DESJARDINS, 2018).
Os primeiros registros de estudos clínicos eficazes sobre o uso medicinal da planta Cannabis sativa por médicos europeus, ocorreu somente no século 18º na Índia, principalmente ao uso farmacológico das sementes ou medicamentos homeopáticos, através do médico irlandês O’Shaughnessy (MUKHERJEE, 2017).
O médico irlandês O’Shaughnessy teve seu primeiro contato com o uso da Cannabis na Índia, estudou a literatura sobre a planta, avaliou a toxicidade em animais, descreveu preparados populares, testou o efeito em pacientes com diferentes patologias, descreveu o uso terapêutico da Cannabis para convulsões, reumatismo, em especial para espasmos musculares ‘tétano e raiva’ (GRINSPOON, 2005).
Neste sentido, Antonio Zuardi (2006, online), cita trecho do livro, ‘Sobre os preparos do cânhamo indiano, ou gunjah ‘, que relata o uso da Cannabis, emitido em, 1839:
Os efeitos narcóticos do cânhamo são popularmente conhecidos no sul da África, América do Sul, Turquia, Egito, Oriente Médio, Ásia, Índia e nos territórios adjacentes dos malaios, birmaneses e siameses. Em todos esses países, o cânhamo é usado de várias formas, pelos dissipados e depravados, como o agente imediato de uma intoxicação agradável. Na medicina popular dessas nações, o encontramos amplamente empregado para uma infinidade de afetos. Mas na Europa Ocidental, seu uso como estimulante ou remédio é igualmente desconhecido (O’Shaughnessy,1839).
O médico francês Jean Jacques Moreau, descobriu que a resina da planta era comum entre os árabes, através de longas viagens a países exóticos com seus pacientes psiquiátricos (práticas terapêuticas comuns daquela época) (PAMPLONA, 2014). Em 1840 na França, Moreau metodicamente experimentou diferentes preparações com a Cannabis, e, subsequentemente, junto com seus alunos (BUDDIES, 2019).
Antonio Zuardi (2006, online), descreve trecho do livro, ‘Du Hachisch et de l’Alienation Mentale: Etudes Psychologiques’, em que Moreau afirma efeitos agudos sobre a planta medicinal Cannabis sativa, em 1845: “Eu vi no haxixe, mais especificamente em seus efeitos sobre as habilidades mentais, um método poderoso e único para investigar a gênese da doença mental”.
O, O’Shaughnessy e Moreau contribuíram com interesses médicos pela planta medicinal ao longo dos anos, tanto ao efeito psicomimético experimental, quanto ao uso farmacológico, obtendo um grande impacto na medicina ocidental, principalmente devido à escassez de opções terapêuticas para doenças infecciosas como cólera, tétano e raiva. O uso medicinal da droga propagou na Inglaterra e França, disseminando por toda Europa e América do Norte. Em 1860, houve a primeira conferência clínica na América, organizada pela Ohio State Medical Society, além disso, mais de 100 artigos foram publicados na segunda metade do século 19º na Europa e nos Estados Unidos, no que diz respeito ao uso terapêutico da Cannabis (GRINSPOON, 2005).
De acordo com Elisaldo Carlini et al. (2010, online), traz a informação de que:
Embora a Cannabis seja mais conhecida em sociedades ocidentais pelo uso recreativo de suas preparações populares, do tipo maconha e haxixe, seu potencial terapêutico vem sendo cientificamente avaliado desde o século XIX (CARLINI et al., 2010).
Neste sentido, Elisaldo Carlini et al. (2010, online), na segunda metade do século 19º, a erva Cannabis sativa obteve grande reputação social pertencente à explosão de seu consumo para fins hedonistas:
Na segunda metade do século XIX esse quadro começou a se modificar, pois ao Brasil chegaram as notícias dos efeitos hedonísticos da maconha, principalmente após a divulgação dos trabalhos do Prof. Jean Jacques Moreau, da Faculdade de Medicina da Tour, na França, e de vários escritores e poetas do mesmo país (CARLINI et al., 2010).
Antonio Zuardi (2006, online), confirma que:
Além disso, vários medicamentos apareceram no final do 19 th século, com eficácia conhecida para o tratamento das principais indicações de cannabis. As vacinas foram desenvolvidas para várias doenças infecciosas, como o tétano; surgiram analgésicos eficazes, como a aspirina, e as seringas hipodérmicas permitiram o uso injetável de morfina; e, como narcótico e sedativo, a cannabis era rivalizada por substâncias como hidrato de cloral, paraldeído e barbitúricos (ZUARDI, 2006).
A descoberta da medicina ocidental no século 20º
Nas primeiras décadas do século 20º, ocorreu o ápice do uso medicinal da Cannabis em razão da medicina ocidental e as primeiras indicações médicas pela Sajous Analytic Enciclopédia de Medicina Prática sobre o uso da Cannabis sativa em três classes farmacológicas em, 1924:
- Sedativo ou hipnótico: insônia, tétano, melancolia, mania, raiva, coreia de Huntington tosse, tuberculose, delirium-tremens, bronquite, paralisia agitans, gonorreia, espasmo da bexiga e bócio exoftálmico.
- Analgésico: enxaqueca, menopausa, neuralgia, úlcera gástrica, tabes, distúrbios uterinos, menorragia, fadiga ocular, tumores cerebrais, inflamação crônica, reumatismo agudo, eczema, alívio da dor dentária, formigamento e dormência da gota, tique douloureux, gastralgia (indigestão), neurite múltipla, dismenorreia, hemorragia pós-parto, aborto iminente e prurido.
- Outros usos: para melhorar o apetite e a digestão, diarreia, dispepsia, cólera, hematúria, neuroses gástricas, para a ‘anorexia pronunciada após doenças exaustivas’, diabetes mellitus, vertigens, disenteria, atonia sexual na mulher, palpitações cardíacas e impotência nos homens (ZUARDI, 2006).
Até então, o princípio ativo da planta medicinal Cannabis sativa não havia sido isolado, os laboratórios como, Burroughs-Wellcome (Inglaterra), Eli Lilly (Estados
Unidos), Bristol-Meyers Squibb (Estados Unidos), Parke-Davis (Estados Unidos) e Merck (Alemanha), comercializaram a droga em forma de extratos ou tinturas, cuja potência está relacionada a inúmeros fatores, como, modo de preparo e idade (PAMPLONA, 2014).
Neste sentindo, Elisaldo Carlini et al. (2010, online) relata: “Na década de 1930, a maconha continuou a ser citada nos compêndios médicos e catálogos de produtos farmacêuticos”.
Figura 2 – Produto farmacêutico cigarros Grimault.

Fonte: APEPI, 2018.
Nesse período, houve restrições legais delimitando o uso médico e experimentação científica da Cannabis, afirma Elisaldo Carlini et al. (2010, online):
No entanto, no início do século XX, o uso e a pesquisa com Cannabis sofreram um considerável declínio, principalmente nos Estados Unidos da América (EUA), devido a questões sócio-políticas. Esta situação ficou ainda mais drástica quando, em 1937, o Congresso Americano criou o decreto de proibição da maconha (Marijuana Tax Act) que baniu o cultivo, comercialização e uso dos derivados desta planta. Estas questões sóciopolíticas dificultaram ainda mais os estudos a cerca desta planta e, principalmente, em relação ao seu potencial terapêutico (CARLINI et al., 2010).
Segundo Antonio Zuardi (2006, online) relata:
Essa lei trouxe dificuldades para o uso da planta devido ao excesso de burocracia e ao risco de punições severas. Quando cannabis a regulamentação das transações, inclusive as prescrições, foi transferida para a área de tributos, essa lei contornou uma decisão do Supremo Tribunal Federal que deu aos Estados o direito de controlar as transações comerciais e, na prática, significou a proibição do uso de cannabis em todo o território americano. A cannabis foi removida da farmacopeia americana em 1941 (ZUARDI, 2006).
O uso hedonista da erva se limitava a pequenos grupos no Ocidente; Na Europa, grupos de intelectuais se reuniam para o uso recreativo da droga, assim, descrito em livros de romance francês no início do século; Nas Américas, a prática do uso da maconha em grupo de baixo nível socioeconômico era comum. Na década de 1950, através de imigrantes mexicanos, os Estados Unidos da América tiveram o uso da droga psicoativa desfavorecida e restrita aos bairros de negros e imigrantes hispânicos (BRETON, 2017).
Segundo Elisaldo Carlini et al. (2010, online):
Com o passar dos anos o uso não-médico da planta se disseminou entre os negros escravos, atingindo também os índios brasileiros, que passaram inclusive a cultivá-la para uso próprio. Pouco se cuidava então desse uso, dado estar mais restrito às camadas socioeconômicas menos favorecidas, não chamando a atenção da classe dominante branca. Exceção a isso talvez fosse a alegação de que a rainha Carlota Joaquina (esposa do Rei D. João VI), enquanto aqui vivia, teria o hábito de tomar um chá de maconha (CARLINI et al., 2010).
Elisaldo Carlini et al. (2010, online) esclarece em outras palavras que:
Mas descrever as pesquisas sobre a maconha realizadas no Brasil, ao longo do tempo, é tarefa difícil principalmente porque até meados das décadas de 1950 e 1960 as revistas científicas brasileiras tinham vida efêmera, não eram catalogadas e muitas já não são encontradas nas bibliotecas (CARLINI et al., 2010).
Na década de 1960, ocorreu a descoberta da estrutura química do THC (Tetrahydrocanabinol) em Israel, identificada pelo pesquisador israelita Raphael
Mechoulam e seu colega Y. Gaoni, os cientistas adquiriram a vasta gama de conhecimentos sobre os constituintes ativos da planta Cannabis sativa, como, bioquímica, farmacologia e efeitos clínicos da planta medicinal (HONORIO; ARROIO; SILVA ALBÉRICO 2006).
Elisaldo Carlini et al. (2010, online), declara:
Os estudos químicos desta planta levaram, primeiramente, a identificação de dois constituintes não psicoativos, canabinol e canabidiol (CBD) e, finalmente, a identificação do principal constituinte psicoativo da Cannabis, o ∆ 9 – tetrahidrocanabinol (∆ 9 -THC), em 1964 pelo pesquisador Raphael Mechoulam. Embora o CBD tenha sido considerado, à primeira vista, como um constituinte não psicoativo, existem evidências experimentais sugerindo o oposto, tanto em seres humanos como também em animais. Hoje em dia sabe-se que a Cannabis é constituída por pelo menos 66 compostos conhecidos como canabinóides ou fitocanabinóides, sendo destes, geralmente, o ∆ 9 -THC e o CDB os mais abundantes na planta (6). (CARLINI et al., 2010).
Zuardi (2006, online), expõe o grande interesse científico pela Cannabis:
O espantoso aumento do consumo de cannabis, que intensificou a sua importância social, juntamente com o melhor conhecimento da sua composição química (que permitiu obter os seus constituintes puros) contribuíram para um aumento significativo do interesse científico pela cannabis, a partir de 1965 (ZUARDI, 2006).
Figura 3 – Dr. Raphael Mechoulam, o pesquisador israelita.
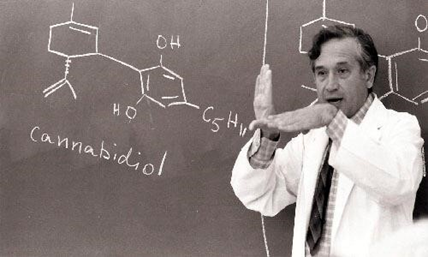
Fonte: MOISES, 2020.
Na década de 1970, houve o ápice das publicações sobre a Cannabis, por meio de um grupo de pesquisadores brasileiros liderados pelo Professor Elisaldo Carlini. O grupo de cientistas brasileiros contribuíram incrivelmente na mudança de opinião predominante das políticas públicas de controle a Cannabis, demonstrando a atividade da substância ativa CBD (Canabidiol) com a substância ativa THC (Tetrahydrocanabinol), ou seja, o mesmo grupo de cientistas brasileiros demonstraram que o CBD tem efetividade com o THC, tanto em animais como em humanos. No final da década de 70, ocorreu um leve declínio referente ao número de publicações (VIEIRA; MARQUES; SOUSA, 2020).
Figura 4 – Dr. Elisaldo Carlini, o pai do CBD.

Fonte: Universidade Federal de São Paulo – Unifesp, 2020.
Durante a década de 1980, as citações e estudos sobre a erva medicinal Cannabis, permaneceram no campo mais exotérico, em um determinado grupo de cientistas nos Estados Unidos e outros países. As pesquisas eram escassas e custeadas pela National Institute on Drug Abuse (NIDA), onde visavam provar os efeitos nocivos da erva medicinal Cannabis, enquanto bloqueavam as investigações em relação aos potenciais benefícios farmacológicos. Nesse momento, ocorreu uma série de descobertas sobre o funcionamento do cérebro humano (GROSSO, 2020).
As descobertas foram abundantes, principalmente na descrição da clonagem genética dos receptores canabinóides específicos (CBRs) encontradas em determinadas regiões cerebrais (VIEIRA; MARQUES; SOUSA, 2020). O CB1 foi o primeiro receptor canabinóide específico identificado no sistema nervoso central (SNC), e o CB2 foi o segundo identificado no sistema nervoso periférico (SNP)
(VIEIRA et al., 2020; apud FRANCO; VIEGAS, 2017). As substâncias opioides se ligavam (assim como heroína e morfina); espalhadas pelo corpo, facilitaram os cientistas nas descobertas de substâncias fisiológicas agonistas e antagonistas em resposta de atividades biológicas (GROSSO, 2020).
Em 1986, o cientista Howlett e colaboradores, apresentaram a atividade do THC em resposta a inibição das enzimas adenilato ciclase através de uma (ligante) cadeia de proteínas-G, ou seja, a combinação dos receptores canabinóides são acoplados às proteínas-G obtendo respostas neurotransmissoras (HONORIO; ARROIO; SILVA ALBÉRICO, 2006).
Na década de 1990, houve o interesse absoluto dos cientistas pela retomada dos intensos estudos com a Cannabis. O cientista Dr. Mechoulam e seus colegas descobriram a fisiologia dos dois principais canabinóides endógenos: a primeira denominada de anandamida (AEA), palavra sânscrita ananda (que significa felicidade), e a segunda molécula, o 2-aracnodonoil glicerol (2-AG), ambas interagem com os ligantes receptores canabinóides, ao analisar as vias metabólicas do THC, subsequentemente os cientistas identificaram a ampla gama de funções biológicas, denominando de Sistema Endocanabinóide (SEC), referente a descoberta da planta Cannabis sativa (GROSSO, 2020).
A evolução da medicina ocidental no atual século 21º
Na atual década, os números publicados com interesses científicos sobre a erva medicinal são intensos (HONORIO; ARROIO; SILVA ALBÉRICO, 2006).
Em 2005, uma indústria farmacêutica multinacional, recebeu a aprovação no Canadá, requisitando autorização no Reino Unido e na União Europeia, para a comercialização do medicamento contendo THC e CBD (PAIN, 2015). A classe farmacêutica do medicamento é analgésica, com propriedades farmacológicas em alívio da dor neuropática para pacientes com esclerose múltipla (ZUARDI, 2006).
Assim, vigora um novo ciclo com derivados da planta Cannabis sativa como medicamento. Os estudos com a estrutura química da planta são evidentes, o metabolismo biológico e os efeitos fisiológicos dos canabinóides estão sendo elucidados e o tratamento farmacológico está sendo comprovado cientificamente (GROSSO, 2020).
Regulamentação E Normas Da Cannabis Sativa No Brasil
A planta Cannabis sativa é considerada umas das substâncias ilícitas e que gera debates nos meios políticos e enfrenta duras críticas de conservadorismo no Brasil. Ainda assim, seu uso medicinal e farmacológico estão sendo cada vez mais discutido e seus estudos estão cada vez mais avançados diante da vigência regulamentadora do país, ANVISA (Agência Nacional de Vigilância Sanitária).
Figura 5 – A nova Lei das Drogas.

Fonte: LEGISLAÇÃO CITADA, 2006.
A atual lei de narcotráficos Lei 11.343/06, de 23 de Agoste de 2006, institui o Sistema Nacional de Políticas sobre Drogas (SISNAD), dispõe o disposto em seu único parágrafo no art. 2º autorizar atividades de plantio, cultivo e colheita e, em seguida, processar e comercializar plantas proibidas, incluindo a Cannabis, mas apenas se forem para fins médicos e científicos (PLANALTO, 2019).
A SISNAD autoriza o habeas corpus de cultivo individual e de forma legal, somente aos pacientes que haja a necessidade de aquisição dos extratos ou produtos que contém substância ativa da planta Cannabis sativa (LEI 11.343/06, 2006).
Figura 6 – Atualização da Portaria SVS/MS Nº 344/1998.

Fonte: MINISTÉRIO DA SAÚDE, 2016.
A RDC Nº 66, DE 18 DE MARÇO DE 2016, dispõe a atualização da Portaria SVS/MS nº 344, de 12 de maio de 1998, o art.1º dispõe o disposto em seu único parágrafo art. 66. A proibição à importação, exportação, manipulação e comércio das substâncias CBD e THC da planta citada, a legalização jurídica ocorre para fins de desenvolvimento científicos e em caráter excepcional para pessoas físicas em uso terapêutico, mediante prescrição médica (ANVISA, 2016).
O art. 2º dispõe a inclusão do ADENDO 7 na LISTA – E LISTA DE PLANTAS PROSCRITAS QUE PODEM ORIGINAR SUBSTÂNCIAS ENTORPECENTES E/ OU PSICOTRÓPICAS, ou seja, a inclusão da planta Cannabis sativa como planta proscrita, a planta proibida. E ADENDO 6 LISTA – F2 LISTA DAS SUBSTÂNCIAS PSICOTRÓPICAS, ou seja, ficam também sob controle especial os sais e isômeros da planta (ANVISA, 2016).
Figura 7 – Denominações Comuns Brasileiras – DCB.

Fonte: Fonte: MINISTÉRIO DA SAÚDE, 2017.
A Agência Nacional de Vigilância Sanitária (ANVISA), publicou a Resolução da Diretoria Colegiada Nº 156, DE 5 DE MAIO DE 2017, incluiu na lista das Denominações Comum Brasileira (DCB) que a planta, o vegetal in natura Cannabis sativa, tem como interesse industrial farmacêutico. A lista DCB incluiu 19 novas substâncias entre insumos farmacêuticos ativos, excipientes, produtos biológicos e plantas medicinais (ANVISA, 2017).
A inclusão da planta medicinal, não altera as normas vigentes para importação de extratos da maconha ou medicamentos com canabinóides. A medida não provem de reconhecimento e autorização ao cultivo da Cannabis como erva medicinal (ANVISA, 2017).
Figura 8 – Autorização Sanitária de produtos de Cannabis.

Fonte: MINISTÉRIO DA SAÚDE, 2019.
A RDC 327/2019, DE 9 DE DEZEMBRO DE 2019, concede a autorização sanitária de produtos à base de Cannabis sativa para a importação e a fabricação, mediante à prescrição para a dispensação, comercialização, monitoramente e fiscalização para fins medicinais e outras providências. Os produtos exclusivamente derivados de fitofármacos Cannabis sativa ou fitoterápicos, devem possuir predominantemente canabidiol (CBD) e não mais que 0,2% de tetrahidrocanabinol (THC); os produtos de Cannabis poderão conter teor acima de 0,2% de tetrahidrocanabinol, desde que sejam destinados a cuidados paliativos exclusivamente para pacientes sem outras alternativas terapêuticas, ou seja, a Cannabis não é protocolo de primeira escolha, somente se for refrataria a outro tratamento (ANVISA, 2019).
O caput do art. 48º da RDC 327//2019 dispõe os controles da prescrição dos produtos derivados de Cannabis com condições clinicas de ausência de alternativas terapêuticas, em conformidade com os princípios da ética médica (ANVISA, 2019).
O art. 51º em seu único parágrafo estabelece a Notificação de Receita “B” (Psicotrópicas), para prescrição de produtos com Cannabis sativa com THC até 0,2%, nos termos da Portaria SVS/MS nº 344, de 12 de maio de 1998 e suas atualizações. (ANVISA, 2019).
O art. 52º de parágrafo único dispõe a Notificação de Receita “A” (Entorpecentes), para prescrição de produtos com Cannabis sativa com THC acima de 0,2%, nos termos da Portaria SVS/MS nº 344, de 12 de maio de 1998 e suas atualizações. (ANVISA, 2019).
Figura 9 – Notificação de Receita de Entorpecentes e Psicotrópicas.
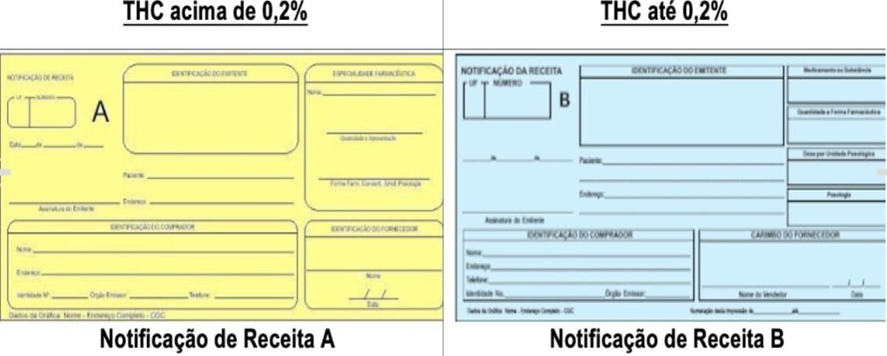
Fonte: CONSELHO REGIONAL DE FARMÁCIA DO RS, 2020.
O caput do art. 53º estabelece a dispensação dos produtos derivados da Cannabis sativa, devem ser dispensadas por farmácias e exclusivamente por profissionais farmacêuticos, mediante a prescrição médica realizada por profissional médico, sendo atualmente proibida a sua manipulação devido à lei de narcotráficos
“Lei de Drogas – SISNAD” (ANVISA, 2019).
Figura 10 – Critérios e procedimentos para a importação de Produto derivado de Cannabis.

Fonte: MINISTÉRIO DA SAÚDE, 2020.
A Resolução 355/2020 da ANVISA, DE 24 DE JANEIRO DE 2020, define atualmente os critérios do processo da importação indireta, ou seja, do uso compactivo dos produtos derivados de Cannabis, por pessoa física. O paciente que cumpre todos os processos e requisitos, recebe uma autorização que permite que ele ou seus representantes legais importem o produto por um período de dois anos (ANVISA, 2020).
Os pedidos de importação são recebidos exclusivamente pelo portal de Serviços do Governo Federal (ANVISA, 2020).
Figura 11 – O processo para a importação de Produto derivado de Cannabis.
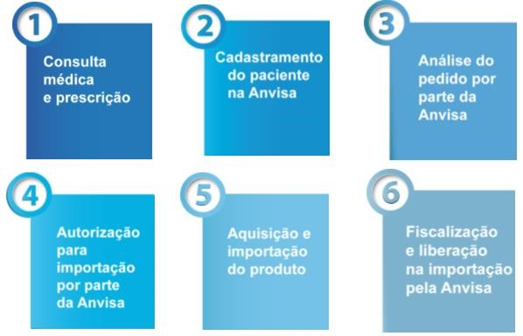
Fonte: ANVISA, 2020.
Figura 12 – Dispensação exclusivo do Farmacêutico.

Fonte: CONSELHO FEDERAL DE FARMÁCIA, 2020.
Em 20 de fevereiro de 2020, o Conselho Federal de Farmácia (CFF) junto ao Plenário redigiu a Resolução nº 680/2020, dispõe a exclusividade do profissional Farmacêutico legalmente habilitado em total responsabilidade para a dispensação de medicamentos ou produtos à base de Cannabis sativa nas farmácias de qualquer natureza, tornando-o qualificado na assistência farmacêutica na promoção, proteção e recuperação da saúde do paciente, considerando a RDC Nº 327/2019 decretada pela ANVISA (CFF, 2020).
O art. 4º dispõe o disposto em seu único parágrafo, a dispensação de medicamentos ou produtos de Cannabis realizada mediante a Notificação de Receita específica, emitida exclusivamente por profissional médico habilitado, seguindo as diretrizes da Portaria SVS/MS nº 344, de 1998 e suas atualizações (CFF, 2020).
O art. 6º dispõe o disposto em seu único parágrafo a avaliação da prescrição pelo profissional Farmacêutico no ato da dispensação, informando verbalmente ou por escrito, ao paciente e/ou a seu cuidador, sobre a utilização racional garantindo o acompanhamento farmacoterapêutico ao paciente (CFF, 2020).
Figura 13 – Aprovação ao Projeto de Lei nº 399/2015 no cultivo da Cannabis.

Fonte: PROJETO DE LEI Nº 399/2015, 2021.
O Projeto de Lei (PL) 399/2015, foi aprovado pelo relator Luciano Ducci (PSB/PR). O projeto apenas regulamenta a nova Lei de Drogas 11.3434/06 (SISNAD) autorizando o plantio de vegetais como a Cannabis para fins científicos ou medicinais, em local e prazo determinado, mediante fiscalização (PROJETO DE LEI Nº 399/2015, 2021).
O art. 1º estabelece o cultivo, a pesquisa, processamento, armazenagem, manipulação, produção, industrialização, comercialização, transporte, importação e exportação, de produtos à base de Cannabis são permitidas no termo desta lei (PROJETO DE LEI Nº 399/2015, 2021).
O art. 3º dispõe a permissão do cultivo da planta Cannabis em todo território nacional, feito exclusivamente por pessoa jurídica, para os fins determinados e de acordo com as regras previstas na lei (PROJETO DE LEI Nº 399/2015, 2021).
O caput do art. 4º define, para realização do cultivo deverão ser utilizadas sementes/mudas certificadas, ou clones obtidos por meio de melhoramento genético delas provenientes conforme a Lei nº 10.711, de 5 de agosto de 2003, dispõe em seu parágrafo único a realização do comércio de sementes da Cannabis apenas com testes validados e comprovados os teores de THC constantes da planta (PROJETO DE LEI Nº 399/2015, 2021).
O caput do art. 6º determina a condição restritiva do local do cultivo da planta Cannabis medicinal ou cânhamo industrial para impedir o acesso de pessoas não autorizadas, garantindo a segurança, o desvio e a não disseminação das plantas no meio ambiente, provido de sistemas de videomonitoramento, alarme de segurança e outras medidas de segurança que podem ser adotadas no local (PROJETO DE LEI Nº 399/2015, 2021).
O caput do art. 20º sistematiza o cultivo e o processamento da planta Cannabis sativa nas Farmácias vivas no âmbito do Sistema Único de Saúde (SUS), para fins de elaboração de oficinais fitoterápicos ou elaboração de produtos magistrais (PROJETO DE LEI Nº 399/2015, 2021).
O caput do art. 22º decreta a manipulação e dispensação de produtos magistrais e oficinais derivados da Cannabis medicinal em uso humano ou animal em farmácias magistrais, com a autorização do órgão sanitário federal e agrícola de acordo com normas e Lei correspondente (PROJETO DE LEI Nº 399/2015, 2021).
O caput do art. 23º dispõe a autorização, produção e comercialização de produtos fabricados a partir do cânhamo industrial, tais como produtos de higiene pessoal, cosméticos, fibras, celulose, produtos de uso veterinário sem propriedades medicinais, entre outros, contando que as formulações enquadrem aos níveis relevantes de THC iguais ou inferiores a 0,3% (PROJETO DE LEI Nº 399/2015, 2021).
Medicamentos À Base De Cannabis Sativa
Sabemos que a utilização terapêutica da Cannabis sativa, ocorre há séculos, mas somente nos últimos 20 anos os pesquisadores começaram a explorar o seu uso clínico.
No entanto, laboratórios acadêmicos e algumas indústrias tornaram os compostos canabinóides com padrões farmacêuticos qualificados e acessíveis, tanto para a investigação científica, quanto para os pacientes. Além disso, compreendemos que os compostos canabinóides apresentam efeitos psicotrópicos.
Há mais de 20 anos, foram desenvolvidos dois fármacos de canabinóides sintéticos, Nabilone e Dronabinol (CARLINI et al., 2010). O medicamento Cesamet® composto à base do canabinóide sintético (Nabilone) desenvolvida pela indústria farmacêutica Eli Lilly (EUA), foi sucedido como fármaco antiemético no tratamento de: quimioterapia, processos de anorexia em pacientes imunodeficiente (AIDS) e estimulante de apetite no Reino Unido e em outros países (HONORIO; ARROIO; SILVA ALBÉRICO, 2006).
Figura 14 – Cesamet® (Nabilone).

Fonte: GESTAL, 2021.
O fármaco Marinol® de princípio ativo (Dronabinol) sintetizado da maconha, foi obtido por meio da síntese do canabinóide THC. O fármaco antiemético foi elaborado pelo laboratório farmacêutico Roxane (EUA), para pacientes com infecções por HIV, náuseas associadas à quimioterapia e estimulante de apetite (HONORIO; ARROIO; SILVA ALBÉRICO, 2006).
Figura 15 – Marinol® (Dronabinol).
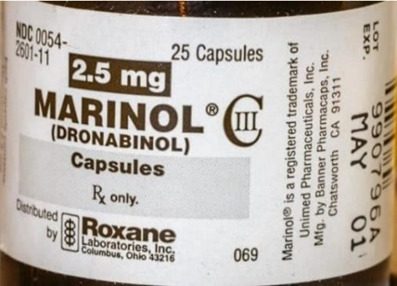
Fonte: VUTROPEDIA, 2018.
Em 2003, o governo holandês contratou a ONG Bedrocan BV para o fornecimento e produção das variedades de Cannabis medicinal Bedrocan®. O Bedrocan® dentre as suas variedades, está padronizada com o mais elevado teor de substâncias canabinóides, contendo 19% de THC e 1% de CBD (CARLINI; ORLANDIMATTOS, 2011).
O medicamento Bedrocan® é indicado para perda de peso, dor neuropática associada ao HIV/AIDS e vômito associados à tratamento de quimioterapia (PAMPLONA, 2015 apud HANEY et al., 2005, ELLIS et al., 2009).
Figura 16 – Bedrocan®.
Fonte: BEDROCAN, 2018.
Em 2005, a empresa de biotecnologia britânica GW Pharmaceuticals, desenvolveu com êxito o primeiro medicamento de prescrição derivado da planta Cannabis sativa, o Sativex®. O (Nabiximols) princípio ativo do Sativex®, é extraído do vegetal in natura refinada, contendo níveis aproximadamente iguais de THC e CBD (OWENS, 2015).
No Reino Unido em 2010, o spray bucal Sativex® foi aprovado como droga botânica no tratamento em espasticidade devido à esclerose múltipla, para alívio na dor neuropática, bexiga hiperativa e outros sintomas (SILVA, 2019).
Figura 17 – Sativex® (Nabiximols).
Fonte: HOUNIE, 2016.
No ano de 2017 no Brasil, foi aprovado a utilização do Sativex® com o nome Mevatyl®, sendo o primeiro medicamento à base de Cannabis sativa com o registro solicitado pela indústria multinacional Farmacêutica Beaufour Ipsen. O registro na Anvisa, é um documento obrigatório para que qualquer medicamento possa ser comercializado no Brasil, o medicamento é sujeito a prescrição médica por meio de Notificação de Receita A prevista na Portaria SVS/MS Nº 344/98 e de Termo de Consentimento Informado ao Paciente (ANVISA, 2017).
O Mevatyl® é produzido na forma farmacêutica solução oral (spray) com 27 mg/mL de tetrahidrocanabinol (THC) + 25 mg/mL de Canabidiol (CBD), é indicado para o tratamento em pacientes adultos não responsivos a outros medicamentos antiespásticos relacionados à esclerose múltipla (SILVA, 2019).
Figura 18 – Mevatyl®.
Fonte: BRUNO, 2020.
No ano de 2018 no Estados Unidos da América, foi aprovado e regulamentado pela FDA (Food and Drug Administration) o Epidiolex®, o primeiro produto farmacêutico com componente ativo de CBD. O óleo CBD foi produzido pela empresa Greenwich Biosciences, para as indicações de epilepsia refratária: a síndrome Dravet e a síndrome Lennox-Gastaut (ABU-SAWWA; SCUTT; PARK, 2020).
Figura 19 – Epidiolex® (Canabidiol).
Fonte: BANZ, 2018.
Em 2020 no Paraná, a indústria multinacional brasileira de produtos farmacêuticos Prati-Donaduzzi, disponibilizou nas farmácias de todo o país, a venda do primeiro extrato de canabidiol (CBD) produzida com a autorização e aprovação da (ANVISA), em parceria com cientistas da Faculdade de Medicina de Ribeirão Preto (FMRP) da Universidade de São Paulo (USP), liderado pelo professor e pesquisador Zuardi. A venda em território nacional está condicionada à apresentação de Notificação de Receita B, prevista na Portaria SVS/MS Nº 344/98 e de Termo de Consentimento Informado ao Paciente (TALAMONE, 2020).
O princípio ativo CBD do produto brasileiro Canabidiol Prati-Donaduzzi, é extraído de plantas de maconha importadas da Europa (porque a autorização do cultivo no Brasil seguia proibido durante a produção, mesmo para fins terapêuticos), a fórmula contém óleo de milho e é isenta de THC. O Canabidiol Prati-Donaduzzi foi registrado como um fitofármaco (fármaco de origem vegetal), sem indicação clínica pré-definida. Isso significa que ele pode ser receitado para qualquer condição em que o canabidiol seja considerado potencialmente benéfico para o paciente (ESCOBAR, 2020).
Figura 20 – Canabidiol Prati-Donaduzzi (Cannabidiol).

Fonte: CAVALCANTE, 2021.
O Cultivo Da Cannabis Sativa
Compreendemos que a Cannabis sativa é cultivada desde o início da civilização humana em grande parte do mundo, em principais regiões de clima tropical e tem sido utilizada na fabricação de vários produtos, desde fibras têxteis até uma vasta gama de produtos, assim como um grande potencial fonte de medicamentos.
O cultivo da erva medicinal se baseia na definição do local no qual serão cultivadas. O local pode ser fechado com o método indoor ou ar livre com o método outdoor, tendo cada um suas vantagens e desvantagens.
Indoor
O cultivo de Cannabis indoor é realizado em estufa, ou seja, em locais fechados e devido a isso, as vantagens do cultivo indoor é benquisto em relação ao total controle do ambiente, local reservado, menor incidência de pragas, maior produtividade de flores e porcentagem maior de THC comumente. (LOPES et al., 2014).
O método do cultivo indoor requer algumas desvantagens como espaços limitados, investimento em equipamentos, maior alto custo de energia e, além disso, exige maior atenção (GHEZELBASH, 2019).
Figura 21 – Cultivo indoor.

Fonte: RICHARD, 2021.
Outdoor
O método do cultivo outdoor é realizado a céu aberto, ou seja, em solo fértil em virtude de forma familiar de jardinagem, sendo uma opção desejável, econômica de energia e infraestrutura, plantas maiores, espaço amplo, plantas mais resistentes a fungos e bactérias, menos nutrientes adicionais e luz solar (GHEZELBASH, 2021).
No entanto, há inúmeras desvantagens do método outdoor referindo-se à exposição maior às pragas, sem controle de temperatura e umidade, sem controle de estado vegetativo, mais vulneráveis às denúncias, exposto às chuvas, demora para florir e a colheita é feita somente na primavera. Os cultivos outdoors em locais de altitude exige maior planejamento em relação ao clima, de forma a maximizar a exposição solar e aumentando a chances de uma colheita bem-sucedida (GHEZELBASH, 2021).
Figura 22 – Cultivo outdoor.

Fonte: GOMES, 2017.
Aspectos Botânicos Da Erva Medicinal
A botânica que apresenta uma vasta gama de utilidades, apesar de suas propriedades psicoativas, é a Cannabis sativa L.
Figura 23 – Planta Cannabis sativa L. (Cannabaceae).

Fonte: FOLHA DE SÃO PAULO, 2014.
A Cannabis sativa L. é conhecida popularmente no Brasil pelo nome de maconha, é uma planta herbácea que pertence à família das Canabiáceas (Cannabaceae) e que tem um grande potencial terapêutico (SILVA, 2019).
Em 1737, o pai da taxonomia moderna Carl Linnaeus, descreveu a Cannabis como um gênero composto por uma única espécie, a sativa. Linneaeus abnegava os cultivares de drogas existentes da Ásia e classificou a erva medicinal como uma única espécie de sua experiência com cultivos tipo fibra que eram comuns na Europa, denominando a maconha de Cannabis sativa Linneaus (MAKRIYANNIS et.al, 2021).
Figura 24 – Anatomia da Cannabis Sativa.
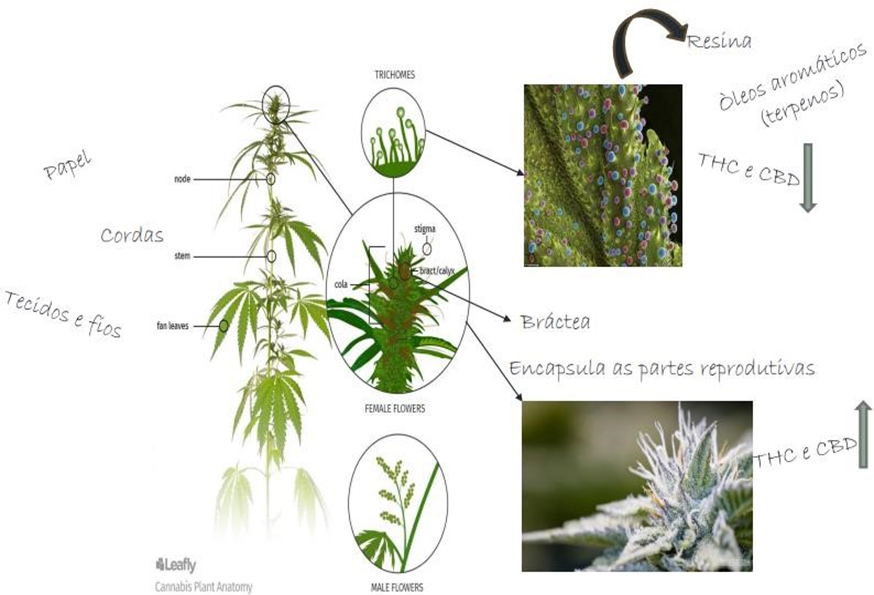
Fonte: SINDUSFARMA, 2019.
Essa planta dióica cresce anualmente até 4 metros de altura, as folhas são pecioladas em até 7 cm de comprimento e é composta por 3 a 9 folíolos estreitos, de ápice agudo, com margens serrilhadas e tricomas que produzem a resina nas plantas fêmeas, no qual possui propriedade entorpecente semelhantes às produzidas pelo ópio. As folhas possuem inflorescências no final do ramo, com brácteas herbáceas e glandulares (LOPEZ et.al, 2014).
O caule ereto da Cannabis sativa proporciona estrutura e forma à planta. Esta coluna central permite que a planta cresça diretamente para cima, enquanto os ramos se dispersam lateralmente e o caule possui fibras industrialmente importantes denominada de fibras de cânhamos (MATOS et.al, 2017).
A espécie masculina dessa planta difere da feminina, ao qual a planta masculina morre após polinizar a planta feminina. Além disso, a resina seca é extraída das flores da planta fêmea com a maior porcentagem de compostos psicoativos cerca de 10 a 20% definida de Hashish e charas. No topo da planta encontra-se o material seco definido de ganja e sinsemila, contendo cerca de 5 a 8% de compostos psicoativos. O termo bhang e marijuana contém concentrações menores a cerca de 2 a 5% de substância psicoativas extraídas do restante da planta (HONORIO; ARROIO; SILVA ALBÉRICO, 2006).
Análise Fitoquímica da Cannabis Sativa
A erva Cannabis sativa possui mais de 750 constituintes químicos identificados e mais de 60 constituintes químicos denominados de fitocanabinóides ou canabinóides, em vista disso, os mais abundantes, o Tetrahidrocanabinol (THC) e Canabidiol (CBD).
Figura 25 – Constituintes Químicos.
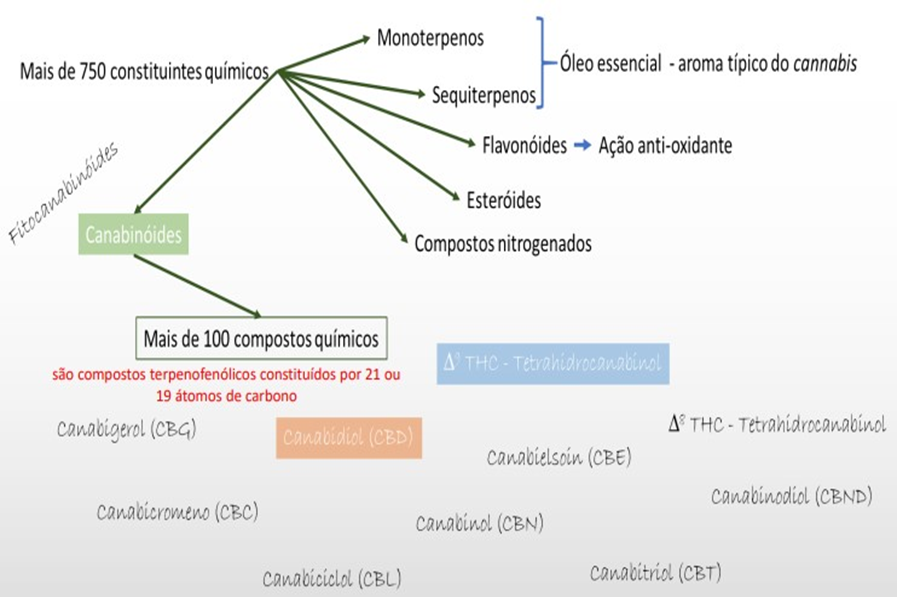
Fonte: KISHI, 2019.
No entanto, a produção dessa enorme gama de substâncias ativas, tanto com efeitos terapêuticos como psicotrópicos, está suscetível a inúmeras variáveis ambientais, tais como, composição química do solo, umidade, temperatura, quantidade de luz recebida, entre outras (CARVALHO et.al, 2020).
Os exuberantes fitocanabinóides THC e CBD são terpenofenólicos. Os terpenos são metabólitos secundários de origem vegetal, constituídos por 19 ou 21 átomos de carbono e responsáveis pelo aroma das substâncias derivados de Cannabis. Além disso, a obtenção dos princípios ativos THC e CBD ocorre no processo de secagem e armazenamento, no que tange à ácidos gradualmente descarboxilados, subsequente a síntese e acumulo de ácidos canabinóides. Os fitocanabinóides são encontrados nos tricomas, sendo considerados os mais importantes em Relação Estrutura-Atividade com o Sistema Endocanabinóide (LOPEZ et.al, 2014).
O principal fitocanabinóide da planta é o Δ9 THC-Tetrahidrocanabinol, ele é responsável por desencadear efeitos psicoativos, e o Canabidiol, segundo maior componente da planta e responsável por efeitos terapêuticos (MATOS et. al, 2017).
Figura 26 – Estrutura Química do THC e CBD.
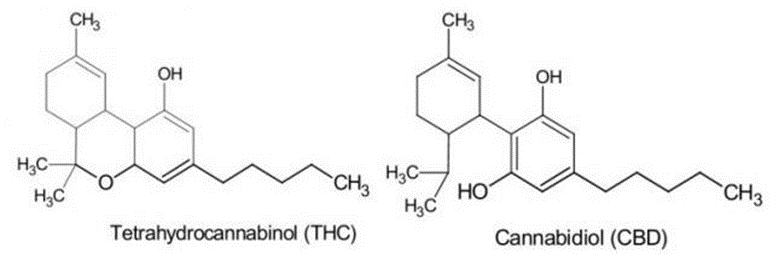
Fonte: OLIEZER, 2019.
Sistema Endocanabinóide
O Sistema Endocanabinóide (SEC) tem como proposito básico a resposta aos canabinóides endógenos, ou seja, eles são produzidos naturalmente no corpo humano.
O SEC desempenha um papel verdadeiramente crucial na manutenção da homeostase, que corresponde ao estado de equilíbrio do meio interno, independente das alterações que acontecem no meio externo. Isso refere-se ao conceito que a maioria dos sistemas biológico ou fisiológico é naturalmente regulado para criar condições, dentro de uma estreita faixa, para que o corpo humano possa ter um ótimo desempenho (GODOY-MATOS et.al, 2006).
O SEC é composto por neurotransmissores lipídicos endógenos, denominados de endocanabinóides. Esses transmissores são conhecidos por ligarem-se a cannabinóides e proteínas receptoras, que são expressos através do sistema nervoso central cérebro humano de diferentes maneiras (HONORIO; ARRORIO; SILVA ALBERICO, 2006).
As enzimas metabólicas configuram o terceiro elemento crucial no SEC. Uma vez que os endocanabinóides são utilizados, elas trabalham para destruí-los rapidamente. As duas principais enzimas são a FAAH (fatty acid amide hydrolase), cliva a anandamida (N-aracdoniletanolamina, AEA), e MAGL (monoacylglycerol lipase), inativa o 2-AG, agonistas endógenos (COSTA et al., 2011).
Figura 27 – Agonista Endógenos.

Fonte: CASTRO, 2018.
Os receptores correspondem aos agonistas e antagonistas endógenos e exógeno, incluindo o canabinóide agente psicoativo THC e o composto não psicoativo CBD. Existem dois principais receptores no SEC, referidos como CB1 ligados nos neurotransmissores pré-sinápticos (SNC), e o CB2 identificado no sistema nervoso periférico (SNP). Estes receptores não respondem apenas aos numerosos endocanabinóides produzidos naturalmente dentro do corpo humano, mas também os fitocanabinóides, como os já citados THC e CBD (SILVA, 2019).
Entretanto, são esses dois receptores que desempenham os papéis mais importantes e influentes no Sistema Endocanabinóide funcionando em uma relação de chave e fechadura (COSTA et.al, 2011).
Figura 28 – Receptores CB1 e CB2.

Fonte: CASTRO, 2018.
Os receptores CB1 estão localizados principalmente no cérebro, mas podem ser localizados em órgãos periféricos como: Baço, Pulmões, Glóbulos brancos, Glândulas endócrinas, Sistema Reprodutivo, Trato Gastrointestinal, Trato Urinário. O receptor CB1 tem uma relação parcialmente agonista com o agente psicoativo THC (afinidade parcial), que é o principal composto encontrado na maconha ou em partes específicas da planta Cannabis. Ele também é responsável pela sensação de entorpecimento. Além de possuir propriedades que alteram a mente, impactando assim nas percepções da pessoa. Estes também podem aliviar a nossa reação à dor (GODOY-MATOS et.al, 2006).
No entanto, os receptores CB2 são encontrados principalmente no sistema imunológico, com altas concentrações no baço. O CBD não se liga a esses receptores, apresentando relação não competitiva ao CB1 e antagonista ao CB2 (inibição), mas tem efeitos indiretos que ainda estão sendo estudados. É conhecido, entretanto que os receptores CB2 podem funcionar junto com o CBD para controlar ou regular o apetite. Também está comprovado que o consumo de CBD pode neutralizar o impacto do THC através da interação com o receptor CB1. Além disso, mostra algumas ideias sobre o potencial dos receptores CB1 e CB2 (ABREU, 2021).
Figura 29 – Sistema Endocanabinóide.
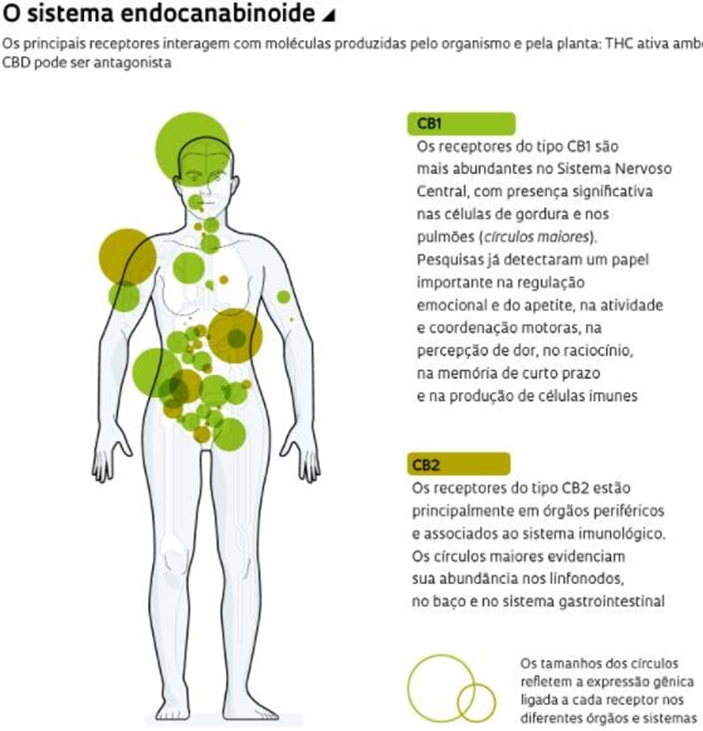
Fonte: GUIMARÃES, 2020.
O Uso Medicinal da Cannabis Sativa
As evidências científicas sobre o sistema natural do corpo humano (Endocanabinóide) e a atividade homeostática, abriu-se espaço para amplas pesquisas sobre o uso medicinal com os componentes ativos da planta CBD e THC.
Em 2006, o pesquisador brasileiro Antônio Waldo Zuardi do departamento de Neurologia, Psiquiatria e Psicologia na Faculdade de Medicina de Ribeirão Preto da Universidade de São Paulo (FMRP-USP), relatou em seu artigo científico a sua pesquisa realizada com o Conselho Nacional de Desenvolvimento Científico e Tecnológico (CNPq) e com o apoio parcial pela Fundação de Amparo à Pesquisa do Estado de São Paulo (FAPESP), as propriedades farmacológicas dos principais compostos ativos canabinóides o THC como: analgésico, antiemético, estimulador de apetite e esclerose múltipla. O CBD ainda se encontra em constantes estudos de diversas condições neuropsiquiátricas, relatando os estudos conclusivos em inflamações, insônia, ansiedade, epilepsia, vômito e náusea da quimioterapia e dores neuropáticas, psicose e outros (ZUARDI, 2006).
A eficácia e segurança do tratamento farmacológico da Cannabis sativa estão cada vez mais avançadas e comprovadas cientificamente.
CONSIDERAÇÕES FINAIS
O presente estudo abordou que, a Cannabis sativa é uma planta herbácea da família cannabaceae utilizada há milênios até os dias atuais. No Brasil a planta é ilícita, considerada como uso entorpecente e psicotrópico, pois causam efeitos psicoativos tanto no uso recreativo, quanto ao uso farmacológico se administrado em altas doses.
O THC é o principal canabinóide psicoativo extraído da maconha e sintetizado em grandes laboratórios farmacêuticos com potenciais usos farmacológicos, é liberal e regulamentado em diversos países. No Brasil, a Agência Nacional de Vigilância Sanitária (ANVISA) que é um órgão regulamentador, reconhece as propriedades farmacológicas e a utilização da Cannabis, porém é liberado somente com liminar judicial. A princípio a indicação do THC e CBD não é efetivado como principal protocolo primário, eles são prescritos clinicamente por profissionais habilitados da saúde, somente como tratamento secundário. O principal uso farmacológico do fitofármaco THC, está relacionado tanto à esclerose múltipla (antiespasmódico), quanto para pacientes no tratamento de quimioterapia com sintomas de náuseas e vômitos (antiemético), em pacientes imunossuprimidos com HIV/AIDS na perda de apetite (estimulante de apetite) e referente as dores (analgésico). Ao contrário do THC, o CBD é o principal fitocanabinóide extraído da erva medicinal não psicoativo, sob investigação e evidências, o produto fitoterápico tem principais propriedades farmacológicas em pacientes com epilepsia (anticonvulsivante), dores neuropáticas (neuroprotetor), ansiedade (ansiolítico) e psicose (antipsicótico).
Os fármacos derivados da erva medicinal apresentam diversas fórmulas farmacêuticas em oral como: spray, óleo e cápsulas.
Por fim foi demonstrado a evidência do potencial uso medicinal da Cannabis sativa, com seus principais componentes ativos THC e CBD, comprovados cientificamente. No entanto, é preciso estabelecer as pesquisas clínicas pré existentes que tem se tornado relevantes e qualificar os estudos clínicos futuros.
REFERÊNCIAS BIBLIOGRÁFICAS
ABREU, I. C. Neurociência da Cannabis. Liga Acadêmica de Neurociências, Universidade Federal de Juiz de Fora, 2021. Disponível em: https://www.ufjf.br/lanc/2021/07/08/neurociencia-da-cannabis/. Acessado em: 5 out. 2021.
ABU-SAWWA, R; SCUTT, B; PARK, Y. Emerging Use of Epidiolex (Cannabidiol) in Epilepsy. J Pediatr Pharmacol Ther, v. 25, n. 6, p. 485-499, 2020. Disponível em: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7439947/. Acessado em: 27 set. 2021.
AGÊNCIA NACIONAL DE VIGILÂNCIA SANITÁRIA. Nota Técnica nº 01/2017/GMESP/GGMED/ANVISA, de 09 de janeiro de 2017. Disponível em: https://static.poder360.com.br/2017/01/mevatyl.pdf. Acesso em: 12 mar. 2021.
BRANDÃO, M. D. O ‘problema público’ da maconha no Brasil: Anotações sobre quatro ciclos de atores, interesses e controvérsias. DILEMAS: Revista de Estudos de Conflito e Controle Social. v. 7, n. 4, p. 703-740, 2013. Disponível em: file:///C:/Users/Vieira/Downloads/7258-14291-1-SM.txt%20(4).pdf. Acessado em: 01 out. 2021.
BRETON, J. A. T. A casa do silêncio: chineses e mexicanos no mercado ilegal de ópio e dos seus derivados, em Guadalajara, Estado de Jalisco, 19171950. Passagens: Revista Internacional De História Política E Cultura Jurídica, v. 9, n. 3, p. 361-390, 2017. Disponível em: https://periodicos.uff.br/revistapassagens/article/view/47057. Acessado: 26 set. 2021.
BUDDIES, S. The Hashish Club: o haxixe e o movimento romancista de Paris, 2019. Disponível em: https://www.smokebuddies.com.br/the-hashish-club-ohaxixe-e-o-movimento-romancista-de-paris/. Acessado em: 29 set. 2021.
CÂMARA DOS DEPUTADO. Projeto de Lei – PL 399/2015, de 23 de fevereiro de 2015. Disponível em:<https://www.camara.leg.br/proposicoesWeb/prop_mostrarintegra?codteor=1995411&filename=PRL+1+PL039915+%3D%3E+PL+399/2015>. Acessado em: 15 mar.2021
CARLINI, E. A. et al. Por uma Agência Brasileira da Cannabis Medicinal? In: Simpósio Internacional lll, UNIFESP – CEBRID (Centro Brasileiro de Informações sobre Drogas Psicotrópicas). São Paulo: 2010. Disponível em:<https://www.cebrid.com.br/wp-content/uploads/2012/10/Simp%C3%B3sioInternacional-Por-uma-Ag%C3%AAncia-Brasileira-da-Cannabis-Medicinal.pdf.>.Acessado em: 14 mar. 2021.
CARLINI, E. A.; ORLANDI-MATTOS, P. E. CANNABIS SATIVA L (MACONHA): MEDICAMENTO QUE RENASCE? Brasília méd, v. 48, n. 4, p. 409415, 2011. Disponível em: https://cdn.publisher.gn1.link/rbm.org.br/pdf/v48n4a12.pdf. Acessado em: 22 set. 2021.
CARVALHO, V. M. et al. QUANTIFICAÇÃO DE CANABINOIDES EM EXTRATOS MEDICINAIS DE Cannabis POR CROMATOGRAFIA LÍQUIDA DE ALTA EFICIÊNCIA. Química Nova [online], v. 43, n. 1, p. 90-97, 2020. Disponível em: https://doi.org/10.21577/0100-4042.20170457. Acessado em: 12 out. 2021.
Comissão Nacional dos EUA sobre Maconha e Abuso de Drogas. History of Marihuana Use: Medical and Intoxicant – The 19th Century, 1972. Disponível em: https://www.druglibrary.org/schaffer/library/studies/nc/nc1a_3.htm. Acessado: 29 set.2021.
COSTA, J. L. G. P. et al. Neurobiologia da Cannabis: do sistema endocanabinoide aos transtornos por uso de Cannabis. Jornal Brasileiro de Psiquiatria [online], v. 60, n. 2, p. 111-122, 2011 Disponível em: https://doi.org/10.1590/S0047-20852011000200006. Acessado em: 13 out. 2021.
DESJARDINS, J. The 6,000-Year History of Medical Cannabis, 2018. Disponível: https://www.visualcapitalist.com/history-medical-cannabis-shown-one-giantmap/. Acessado em: 24 set. 2021.
ESCOBAR, H. Canabidiol desenvolvido na USP chega às farmácias. JORNAL DA USP, 2020. Disponível em: <https://jornal.usp.br/ciencias/canabidioldesenvolvido-na-usp-chega-as-farmacias/>. Acesso em: 22 fev. 2021.
GHEZELBASH, P. Guia do processo de cultivo da cannabis, 2019. Disponível em: https://cannigma.com/pt-br/planta/guia-de-cultivo-da-cannabis/. Acessado em: 29 set. 2021.
GODOY-MATOS, A. F. de et al. O sistema endocanabinóide: novo paradigma no tratamento da síndrome metabólica. Arquivos Brasileiros de Endocrinologia & Metabologia [online], v. 50, n. 2, p. 390-399, 2006. Disponível em: https://doi.org/10.1590/S0004-27302006000200025. Acessado em: 13 out. 2021.
GRINSPOON, L; BAKALAR J. B. O Remédio Proibido (ou Como Resolver o Enigma de Jano). Medical Cannabis Journal. Disponível em: https://neip.info/novo/wpcontent/uploads/2015/04/grinspoon_remdio_proibido_final.p df. Acessado em: 24 set. 2021.
GROSSO, A. F. Cannabis: de planta condenada pelo preconceito a uma das grandes opções terapêuticas do século. J. Hum. Growth Dev. São Paulo, v.30, n. 1, p. 94-97, 2020. Disponível em:http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S0104128220200001000 11&lng=pt&nrm=iso. Acessado em: 10 mar. 2021.
HONORIO, K. M.; ARROIO, A.; SILVA, A. B. F. Aspectos terapêuticos de compostos da planta Cannabis sativa. Quím. Nova, São Paulo, v. 29, n. 2, p. 318-325, abril de 2006. Disponível em:<http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0100-40422006000200024&lng=en&nrm=iso>. Acessado em: 22 fev. 2021.
LOPEZ, A. G. E. et al. Cannabis sativa L., una planta singular. Rev. mex. cienc. farm, Ciudad de México, v. 45, n. 4, p. 1-6, 2014. Disponível em: http://www.scielo.org.mx/scielo.php?pid=S187001952014000400004&script=sci_artt ext. Acessado em: 28 set. 2021.
MAKRIYANNIS, A. et al. Cannabis sativa: an overview: Cannabis sativa taxonomy. Nutracêuticos, 2. Ed, 2021. Disponível em: http://sciencedirect.com/topics/agricultural-and-biological-sciences/cannabaceae.Acessado em: 04 out. 2021.
MATOS, R. L. A. et al. O Uso do Canabidiol no Tratamento da Epilepsia. Rev. Virtual Quim, v. 9, n. 2, p. 786-814, 2017. Disponível em: http://static.sites.sbq.org.br/rvq.sbq.org.br/pdf/v9n2a24.pdf. Acessado em: 04 out.2021.
MINISTÉRIO DA SAÚDE. Resolução da Diretoria Colegiada – RDC Nº 156, de 05 de maio de 2017. Disponível em: https://www.in.gov.br/materia//asset_publisher/Kujrw0TZC2Mb/content/id/20198336/do1-2017-05-08-resolucaordc-n-156-de-5-de-maio-de-2017-20198229. Acessado em: 11 set. 2021.
MINISTÉRIO DA SAÚDE. Resolução da Diretoria Colegiada – RDC Nº 327, de 09 de dezembro de 2019. Disponível em:<https://www.in.gov.br/en/web/dou//resolucao-da-diretoria-colegiada-rdc-n-327-de-9-de-dezembro-de-2019232669072>. Acessado em: 12 mar. 2021.
MINISTÉRIO DA SAÚDE. Resolução da Diretoria Colegiada – RDC Nº 335, de 24 de janeiro de 2020. Disponível em: <https://www.in.gov.br/en/web/dou//resolucao-rdc-n-335-de-24-de-janeiro-de-2020-239866072>. Acessado em: 12 mar. 2021.
MINISTÉRIO DA SAÚDE. Resolução da Diretoria Colegiada – RDC Nº 66, de 18 de março de 2016. Disponível em: <https://www.in.gov.br/materia//asset_publisher/Kujrw0TZC2Mb/content/id/22545087/do1-2016-03-21-resolucao-da- diretoria-colegiada-rdc-n-66-de-18-de-marco-de-2016-22544957>. Acessado em: 14 mar. 2021.
MINISTÉRIO DA SAÚDE. Resolução da Diretoria Colegiada – RDC Nº 680, de 20 de fevereiro de 2020. Disponível em: < https://www.in.gov.br/en/web/dou/-/resolucao-n-680-de-20-fevereiro-de-2020-244862974>. Acessado em: 11 set. 2021.
MUKHERJEE, S. W. B. O’Shaughnessy and the Introduction of Cannabis to Modern Western Medicine. The Public Domain Review, 2017. Disponível em:https://publicdomainreview.org/essay/w-b-o-shaughnessy-and-the-introduction-ofcannabis-to-modern-western-medicine. Acessado: 26 set. 2021.
OWENS, B. Drug development: The treasure chest. Nature, v. 525, p. 6-8, 2015. Disponível em: https://www.nature.com/articles/525S6a. Acessado em: 26 set.2021.
PAIN, S. A potted history. Nature, v. 525, p. 10-11, 2015 Disponível em: https://www.nature.com/articles/525S10a. Acessado em: 26 set. 2021.
PAMPLONA, F. A. Quais são e pra que servem os medicamentos à base de Cannabis?. Revista da Biologia. Rio de Janeiro, v. 13, n. 1, p. 28-35, 2014.Disponível em:file:///C:/Users/Vieira/Downloads/Quais_sao_e_pra_que_servem_os_medicamentos _a_base_.pdf. Acessado em: 27 set. 2021.
PLANALTO. Lei Nº 11.343, de 23 de agosto de 2006. Disponível em: <http://www.planalto.gov.br/ccivil_03/_Ato2004-2006/2006/Lei/L11343.htm>.Acessado em: 15 mar. 2021.
REN, M. et al. The origins of cannabis smoking: Chemical residue evidence from the first millennium BCE in the Pamirs. Science Advances, v. 5, n. 6, 2019. Disponível em: https://www.science.org/doi/10.1126/sciadv.aaw1391. Acessado em: 26 set. 2021.
SILVA, R. C. C. Uso Terapêutico dos Canabinóides encontrados na Cannabis sativa. Revista Científica Multidisciplinar Núcleo do Conhecimento. Ano04, Ed. 07, Vol. 01, p. 106-120. 2019. Disponível em: https://www.nucleodoconhecimento.com.br/saude/canabinoides. Acessado em: 22 fev. 2021.
TALAMONE, R. USP tem a maior produção científica mundial sobre canabidiol. JORNAL DA USP, 2020. Disponível em: <<https://jornal.usp.br/ciencias/usp-tem-a-maior-producao-cientifica-mundial-sobrecanabidiol/>. Acesso em: 22 fev. 2021.
VIEIRA, L. S.; MARQUES, A. E. F.; SOUSA, V. A. O uso de Cannabis sativa para fins terapêuticos no Brasil: uma revisão de literatura. Scientia Naturalis, v.2, n. 2, p. 901-919, 2020. Disponível em:file:///C:/Users/Fam%C3%ADlia%20Vieira/Downloads/3737-Texto%20do%20artigo11754-1-10-20200824.pdf. Acessado em: 22 fev. 2021.
ZUARDI, A. W. História da cannabis como medicamento: uma revisão. Rev. Bras. Psiquiatr. São Paulo, v. 28, n. 2, p. 153-157, 2006. Disponível em:http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1516-44462006000200015&lng=en&nrm=iso. Acessado em: 10 mar. 2021.
