REGISTRO DOI: 10.69849/revistaft/th102412051841
Juarez Oliveira Leites1
Rodrigo Della Méa Plentz2
Maria Claudia Schardosim Cotta de Souza3
Resumo
A acreditação busca certificar hospitais por meio de padrões de excelência, e uma alternativa de evidenciar resultados dos serviços prestados são indicadores de desempenho. Esse estudo tem o objetivo de verificar o impacto das acreditações em indicadores de hospitais com financiamento do Sistema Único de Saúde (SUS) da região sul do Brasil. Os dados foram coletados no Sistema de Informações Hospitalares do SUS (SIH-SUS) e no Cadastro Nacional de Estabelecimentos de Saúde (CNES), analisando a evolução dos indicadores entre hospitais acreditados e não acreditados. A metodologia é classificada como estudo ecológico retrospectivo com segmento de 10 anos, incluindo 691 hospitais. Os resultados demonstraram que hospitais acreditados possuem melhor desempenho no tempo médio de permanência em estabelecimentos de grande porte, taxa de mortalidade em procedimentos de alta complexidade e no valor da AIH após a obtenção do certificado. Hospitais não acreditados obtiveram melhor desempenho no tempo médio de permanência e taxa de mortalidade quando realizam procedimentos de média complexidade. A pesquisa é a primeira a identificar o impacto da acreditação utilizando indicadores do SIH-SUS.
Palavras-Chave: acreditação – hospitais – indicadores de serviços – Brasil
Abstract
Accreditation seeks to certify hospitals through standards of excellence, and indicators of performance are an alternative to evidence the results of the services provided. This study aims to verify the impact of accreditations on hospital indicators funded by the Unified Health System (SUS) in southern Brazil. Data were collected in the SUS Hospital Information System (SIH- SUS) and the National Register of Health Facilities (CNES). This research analyzes the evolution of indicators between accredited and non-accredited hospitals. The methodology is classified as a retrospective ecological study with a 10-year segment, including 691 hospitals. The results obtained showed that accredited hospitals have better performance in terms of the average length of stay in large establishments, the mortality rate in highly complex procedures, and the AIH value after obtaining the certificate. However, non-accredited hospitals achieved better performance in indicators of the average length of stay and the mortality rate when performing procedures of medium complexity. The research is the first to identify the impact of accreditation using SIH-SUS indicators.
Key words: accreditation – hospitals – service indicators – Brazil
Introdução
A missão principal de instituições hospitalares é atender aos pacientes da forma mais adequada¹. Já a melhor qualidade de um atendimento está no serviço que entrega a maior melhoria do estado de saúde do paciente². Considerando esses fatores, uma avaliação da qualidade busca verificar um serviço ou atividades exercidas, considerando características da sociedade, organizações, pessoas envolvidas e pacientes³. A acreditação hospitalar apresenta- se como um processo de avaliação com o escopo mais amplo, definido pela norma e não pelo prestador avaliado4. Conceituando, a acreditação é um sistema de avaliação e certificação da qualidade de serviços de saúde5, sendo um processo voluntário e contínuo de avaliação de organizações de saúde por meio de padrões de excelência para identificar conformidade e oportunidades de melhoria4,6,7,8. O objetivo da acreditação é a melhoria contínua da qualidade dos serviços prestados aos usuários9,10,11. Além disso, a melhoria dos processos também busca a otimização dos recursos, impactando em aspectos financeiros do hospital12,13,14. Entretanto, ainda é inconsistente os resultados quanto a influência da acreditação ao desempenho financeiro de hospitais13.
Atualmente, países em desenvolvimento tem adotado o processo de acreditação hospitalar para garantir a qualidade e segurança do paciente14,15,16. A tendência global pela busca de acreditações é impulsionada à medida que governos de países tentam se envolver mais nos resultados dos recursos e serviços, em meio a preocupações com os altos custos, prioridades competitivas e segurança do paciente17. Em países como Estados Unidos e Canadá, o governo e as seguradoras de planos de saúde exigem certificações dos hospitais para comprovar a qualidade dos serviços e firmar contratos e parcerias18. Hospitais privados que buscam ampliar mercados e aumentar os lucros, geralmente buscam acreditações internacionais12,19,20.
A acreditação hospitalar gera vantagens competitivas que incluem a qualificação dos profissionais, eficiência, desempenho, reconhecimento público, acesso e ampliação do mercado, aprimoramento do atendimento do paciente e na segurança da estrutura física12,21. Entretanto, os resultados advindos de programas de acreditação, sua viabilidade financeira e a dúvida se será sustentável, depende de muitos fatores do país e da organização envolvida12,14. No Brasil há quatro tipos de acreditações disponíveis para hospitais: a nacional da ONA, a americana pela Joint Commission International (JCI), a Canadense e a norueguesa da National Integrated Accreditation for Healthcare Organizations (NIAHO)22.
Recomenda-se a utilização de indicadores de desempenho como ferramentas úteis para identificar problemas de desempenho nos serviços de saúde23. A necessidade em buscar evidências sobre a influência da acreditação é reconhecida há muito tempo e, a ausência disso, gera posicionamentos com inferências positivas e negativas sobre o tema, estimulando ideologias ou preferências pessoais, e gerando vieses13. Estudos no Brasil sobre o impacto e a motivação de hospitais brasileiros para a acreditação evidenciam melhorias na qualidade e segurança aos pacientes, entretanto caracterizam-se por entrevista, questionário, estudo de caso e revisão da literatura12,21,24, 25, 26.
Embora reconhecendo as contribuições de autores sobre o impacto da acreditação em hospitais, ainda há escassez de estudos que correlacionem o desempenho de indicadores de hospitais brasileiros, evidenciando o cenário por meio de dados públicos do governo. Essa relação, em especial com foco no Brasil, caracteriza como uma contribuição para a academia brasileira frente ao tema de acreditação hospitalar. As análises de indicadores corrigem suposições sem base em fatos e apresenta, objetivamente, as verdadeiras falhas do serviço médico-hospitalar, bem como identificam as possíveis causas27. É necessário reavaliar sistematicamente as ferramentas de gestão para garantir informações seguras e consistentes sobre a qualidade e a segurança dos serviços de saúde28. Para garantir identificar o impacto da acreditação quanto ao custo e seus efeitos, é necessário aprofundar outras análises 12.
Nesse estudo relacionou-se a influência da acreditação hospitalar aos indicadores de taxa de mortalidade, tempo de médio de permanência do paciente e valor médio da AIH. Assim, foi comparado os resultados de hospitais acreditados com os que não possuem acreditação, sendo possível analisar o desempenho e, por sua vez, o impacto desse processo. A escolha desses indicadores foi realizada a partir da existência de uma base pública do governo, o DATASUS. Além disso, o SUS é um dos maiores e mais complexos sistemas de saúde pública do mundo, abrangendo desde atendimentos simples como avaliação de pressão arterial, até transplante de órgãos, garantindo acesso integral, universal e gratuito para a população brasileira29.
O assunto justificou-se pela importância que o processo de acreditação viabiliza, promovendo mudanças em rotinas e contribuindo para a melhoria da qualidade dos serviços hospitalares5,6,7,9,11,30. A operadora de planos de saúde da Unimed de Belo Horizonte, fez um primeiro movimento no mercado nacional fixando um aumento no valor das diárias pagas aos hospitais acreditados de acordo com o nível de certificação (incremento de 7% a 15%), valorizando e reconhecendo as instituições que possuem esse diferencial31,32. Considerando os benefícios em buscar um processo de acreditação em hospitais e a importância da decisão
quanto a competitividade e sustentabilidade no mercado da saúde, ratifica-se a importância de analisar resultados objetivos por meio de indicadores assistenciais e financeiros.
Portanto esse estudo buscou identificar o impacto da acreditação hospitalar sobre indicadores de tempo médio de permanência, taxa de mortalidade e valor da AIH em hospitais com financiamento pelo Sistema Único de Saúde da região sul do Brasil.
Metodologia
A pesquisa é caracterizada como um estudo ecológico retrospectivo com segmento de 10 anos, no qual foram analisados os hospitais da região sul do Brasil, composta pelos estados do Rio Grande do Sul, Santa Catarina e Paraná. Nesses hospitais buscou-se identificar o impacto em indicadores da saúde em hospitais com e sem acreditação hospitalar, que recebem financiamento SUS. Os hospitais com acreditação foram analisados pelo resultado dos indicadores a partir do ano da certificação, já os que não possuem pelo período completo desse estudo. Na etapa de avaliar a evolução dos resultados dos indicadores de hospitais acreditados, o estudo comparou com o período anterior a obtenção da acreditação. A abordagem da pesquisa é quantitativa e observacional, utilizando variáveis agregadas. A descrição dos dados embasou- se no período de 2009 a 2018, e explorou os resultados por hospitais (estabelecimentos) a partir de dados secundários de internação hospitalar do Sistema Único de Saúde disponíveis publicamente. O processamento de dados do SIH-SUS teve um novo formato de tabelas a partir de 2008, sendo assim, optou-se pela seleção do ano de 2009, considerando ter informações mais qualificadas para o estudo.
A pesquisa analisou o impacto obtido em hospitais com financiamento do SUS da região Sul do Brasil com acreditação frente aos que não possuem, considerando como um dos fatores que pode ter influenciado nos resultados dos indicadores. As bases de dados secundárias foram construídas a partir dos dados do DATASUS, CNES, ONA, JCI e Acreditação Canadense. Os indicadores escolhidos no DATASUS foram o tempo médio de permanência (dias), taxa de mortalidade (%) e valor médio da AIH (R$), sendo classificados por nível de complexidade do procedimento e porte do hospital. Os níveis de complexidade relacionadas aos procedimentos de internação hospitalar do DATASUS são identificados em média e alta complexidade. Os grupos de procedimentos de internação hospitalar estão classificados como Clínicos, Cirúrgicos e Transplantes33.
Para a determinação do porte do hospital utilizou-se a Portaria do Ministério da Saúde Nº 30 – Bsb, de 11 de fevereiro de 1977, com a distribuição representada no Quadro 1:
Quadro 1: Definição de Porte por Hospital segundo a Portaria Nº 30 – Bsb, de 11 de fevereiro de 1977.
Hospital de Capacidade operacional Pequeno Porte Até 50 leitos Médio Porte De 50 a 150 leitos Grande Porte De 150 a 500 leitos Extra Acima de 500 leitos
Os dados são oriundos de internações, ou seja, atendimentos em emergências são classificados como ambulatoriais. Esse critério foi considerado para obtenção da AIH no site do SIH-SUS, que caracteriza a liberação para a internação hospitalar em leito apropriado.
A base de dados foi consolidada em planilha excel, objetivando o histórico de 10 anos e considerando a inclusão de parâmetros para hospitais que possuírem resultados contínuos nos últimos 5 anos, com o propósito de trabalhar com informações sistemáticas e não eventuais. Os hospitais incluídos também eram caracterizados por serem classificados como Hospital Geral no CNES e possuírem leitos destinados ao atendimento do Sistema Único de Saúde. Esse item buscou identificar as informações do hospital: número do CNES do hospital, nome do estabelecimento e indicadores do estudo.
Os indicadores selecionados para o presente estudo são recomendados por autores, que caracterizaram o desempenho de um hospital em perspectivas e indicadores: financeira/estrutura (valor médio da AIH), eficiência operacional/processo (tempo médio de permanência) e resultados (taxa de mortalidade)34,35. Com base nessas informações coletadas, foi avaliado cada hospital acreditado frente a evolução dos indicadores, comparando os resultados antes e depois da obtenção do certificado de acreditação. Os hospitais que obtiveram acreditações anteriores de 2009 foram desconsiderados dessa análise, pois não estavam incluídos na base de dados dos indicadores para este objetivo.
Todos os resultados foram considerados significativos se apresentaram significância inferior a 5% (p < 0,05) e os intervalos de confiança foram calculados com 95%. O software estatístico utilizado foi o PSPP 1.2.0, versão 3.
Para testar a normalidade dos resultados foi realizado o teste K-S (One-Sample Kolmogorov-Smirnov). Para variáveis com distribuição normal rejeitada (<0,05) foi utilizado o teste Kruskal-Wallis H, para distribuição normal não rejeitada (>0,05), foi utilizado o Independent-Samples T Test, ambos com o objetivo de comparar os hospitais acreditados e não acreditados.
Nas análises das evoluções antes e após o registro da acreditação hospitalar, exclusivamente entre os hospitais acreditados, foi adotado a estatística não paramétrica de Two- Related-Samples Tests, tipo Wilcoxon, pois não foi identificada normalidade nas variáveis estudadas.
Este estudo está registrado na Comissão de Pesquisa (COMPESQ) da UFCSPA sob o número do processo 23103.002873/2019-12.
1 RESULTADOS
O total de hospitais da região sul do Brasil incluídos no estudo foi de 691, sendo que 28 (4,05%) correspondem a hospitais que possuem alguma acreditação hospitalar, no período de 2009 até 2018. Comparando os hospitais por porte, evidencia-se 19,1% (n=17) e 37,5% (n=3) nas categorias de grande e extra porte, respectivamente. Os resultados extraídos trazem variáveis relacionadas por hospitais que possuem ou não acreditação, apresentados considerando a Tabela 1 que está distribuída por Porte e Complexidade.
Tabela 1: Resultados dos Indicadores entre Hospitais Acreditados e Não Acreditados
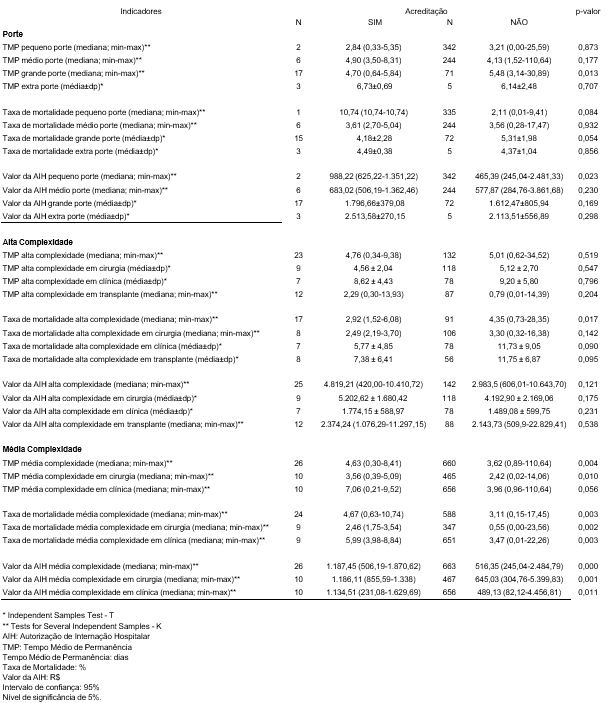
O tempo médio de permanência do paciente apresenta resultado significativamente diferente em hospitais de grande porte: 4,70 dias vs. 5,48 dias para hospitais acreditados e não acreditados, respectivamente (p=0,013), sendo menor nos hospitais acreditados. Quanto ao valor médio da AIH, observa-se o melhor resultado em hospitais acreditados de pequeno porte: R$ 988,22 vs. R$ 465,39, (p= 0,023). A taxa de mortalidade por porte não apresenta diferença significativa, entretanto observa-se uma tendência em duas variáveis. Os hospitais de grande porte variaram nas diferenças entre 4,18% vs. 5,31% de óbitos dos pacientes internados em acreditados e não acreditados, respectivamente (p= 0,054). Na variável de pequeno porte, os resultados apresentaram diferenças entre 10,74% vs. 2,11% de óbitos em hospitais acreditados e não acreditados, respectivamente (p= 0,084).
Em relação aos procedimentos de alta complexidade, observou-se uma taxa de mortalidade com resultado significativo de 2,92% vs. 4,35% em hospitais acreditados e não acreditados, respectivamente (p=0,017). Já a mortalidade na alta complexidade em procedimentos clínicos 5,77% vs. 11,73% de óbitos (p=0,090) e nos de transplantes 7,38% vs. 11,75% de óbitos (p=0,095), ambos em hospitais acreditados e não acreditados, respectivamente. Entretanto os indicadores de tempo médio de permanência e valor da AIH não apresentaram diferenças significativas para análises nesse estudo.
Para procedimentos de média complexidade, o tempo médio de permanência apresentou diferenças significativas e ficou entre 4,63 dias vs. 3,62 dias para hospitais acreditados e não acreditados, respectivamente (p=0,004). O mesmo cenário ocorre quando observamos a estratificação em procedimentos cirúrgicos 3,56 dias vs. 2,42 dias (p=0,010). Entretanto, a estratificação em procedimentos clínicos evidencia o resultado de 7,06 dias vs. 3,96 dias (p=0,056).
O comportamento dos indicadores taxa de mortalidade em média complexidade apresenta resultados significativos de 4,67% vs. 3,11% em hospitais acreditados e não acreditados, respectivamente (p=0,003). Comparando a estratificação em procedimentos cirúrgicos de 2,46% vs. 0,55% (p=0,002) e nos procedimentos clínicos 5,99% vs. 3,47% (p=0,003), ratificam os melhores resultados do indicador para hospitais que não possuem acreditação.
No indicador valor médio da AIH em procedimentos de média complexidade traz faturamentos melhores para estabelecimentos com acreditação de R$ 1.187,45 vs R$ 516,35 em hospitais acreditados e não acreditados, respectivamente (p=0,000). Na estratificação em procedimentos cirúrgicos R$ 1.186,11 vs. R$ 645,03 (p=0,001) e clínicos R$ 1.134,51 vs. R$ 489,13 (p=0,011), também evidência melhores faturamentos para hospitais acreditados.
Comparando a adesão dos hospitais acreditados por complexidade, observa-se que em procedimentos de alta complexidade há 14,97% (n=25), frente a 142 hospitais não acreditados. Entretanto, em procedimentos de média complexidade, a adesão da acreditação por hospitais é menor, com 3,77% (n=26) comparando com 663 hospitais não acreditados.
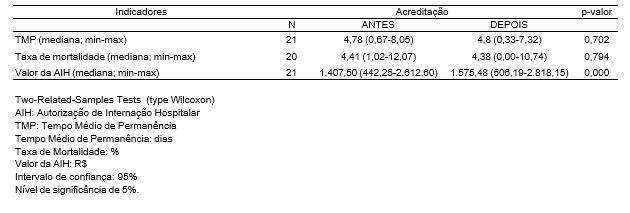
Para identificar a mudança dos resultados após obter a acreditação hospitalar, observou- se no período de 2009 a 2018 a variação média antes e após o ano do registro desse marco. Os resultados dos indicadores de tempo médio de permanência e taxa de mortalidade não foram estatisticamente significativos, (p=0,702) e (p=0,794), respectivamente. Entretanto obteve-se o valor médio da AIH R$ 1.407,50 vs. R$ 1.575,48, dos hospitais antes de obterem a acreditação e depois da acreditação (ano de registro inicial pela organização acreditadora), respectivamente (p=0,000), demonstrando um faturamento melhor a partir do ano que foram acreditados, conforme Tabela 2.
Tabela 2: Comparativo da Evolução dos Indicadores após a Acreditação Hospitalar
2 DISCUSSÃO
Nesse estudo foi o primeiro estudo que apresentou a relação do impacto da acreditação hospitalar sobre a ótica do desempenho dos indicadores de tempo médio de permanência, taxa de mortalidade e valor da AIH. Não foi encontrado estudo que relacione essas variáveis, considerando a base de dados disponíveis no Brasil pelo SIH-SUS. A literatura dispõe de pouca orientação sobre metodologias adequadas para analisar ou avaliar o desempenho hospitalar. Esses autores destacam que estudos disponíveis são encontrados nos Estados Unidos ou alguns países europeus, e seus resultados podem não ser aplicados a países de baixa ou média renda35.
Os estudos anteriores comparam o impacto referente a percepções dos profissionais da saúde por meio da aplicação de pesquisas de percepção, bibliográficas, estudo de caso ou de indicadores por subespecialidades médicas7,9,12,13,15,16,20,21,24,25,36,37. Estudos sobre o tempo de permanência dos pacientes buscam relacionar bases próprias de hospitais, porém não possuem abrangência para relacionar a influência nos resultados a partir de programas de acreditação hospitalar23,27,35,38,39,40. Na taxa de mortalidade observa-se pesquisas por meio de subespecialidades médicas e estudo de caso em hospitais, ainda assim, sem a abrangência regional e relação com a acreditação hospitalar40,41,42,43,44,45,46. Para o indicador Valor Médio da
AIH o cenário ainda é mais escasso na literatura, não sendo identificado estudo que analise resultados financeiros em hospitais acreditados.
A aplicação desses indicadores pode ser traduzida com as seguintes métricas e objetivos:
(a) Tempo de permanência: Estimular a alta e encaminhamentos de acordo com o quadro do paciente. Liberar leitos para novos atendimentos; (b) Taxa de mortalidade: Melhorar a qualidade da assistência; (c) Resultado financeiro: Garantir o planejamento financeiro e a sustentabilidade econômica40.
O número reduzido de estudos nacionais publicados sobre o tema, todos com diferentes populações-alvo ou metodologias, dificulta a comparação dos resultados, entretanto buscou-se fatores que possam justificar tais efeitos desses programas. Esses resultados podem ser justificados pela necessidade de conhecimento do pesquisador, considerando o uso do banco de dados do DATASUS e programas de acreditação, fato que não se identificou estudo semelhante com essa relação.
Não foi abordado os custos com os pacientes pois essas informações não estão disponíveis em base pública. Considerando esse fator, será abordado o valor pela AIH objetivando identificar o sentido e a dimensão geral dessa categoria econômica comparável. Do ponto de vista econômico, a AIH reflete os valores reembolsados pelo SUS. É possível haver um sub-registro dos valores de AIH por alguns aspectos: procedimentos realizados acima da quantidade autorizada, glosa por inconformidade na cobrança da conta ou erro humano.
As instituições não foram classificadas quanto ao tipo: privado, público ou tipo de acreditação hospitalar obtido. Atendimentos particular ou por convênios de operadoras de saúde não foram inclusos, pois as informações não constam no DATASUS e não há um sistema compartilhado publicamente com informações padronizadas.
A base de dados utilizada não disponibiliza informações sobre características clínicas dos pacientes, como comorbidades, gravidade e diagnósticos. Deve-se levar em consideração que os dados são passíveis de pequenas distorções por erro nos registros durante o processo da hospitalização até o processamento pelo SIH-SUS, entretanto o período do estudo torna os dados diluídos ao longo do tempo e de todo o sistema.
Hospitais acreditados de grande porte possuem o tempo médio de permanência melhores dos que não possuem. Relacionado com o mesmo porte, o indicador de taxa de mortalidade identifica tendência de melhor resultado também para hospitais acreditados frente aos não acreditados. O tempo de internação pode variar de acordo com a qualidade do atendimento, eficiência da gestão clínica e conforme a gravidade dos casos, ou seja, casos mais graves e crônicos exigem internações mais longas. Os hospitais não acreditados que realizaram procedimentos de Média Complexidade tiveram melhores resultados quanto ao tempo médio de permanência e taxa de mortalidade. Quando observamos o fenômeno em procedimentos cirúrgicos do tempo de permanência é de 3,56 dias para hospitais acreditados e 2,42 dias para não acreditados. E na taxa de mortalidade em procedimentos cirúrgicos de média complexidade de 2,46% em hospitais acreditados, para 0,55% em hospitais que não possuem acreditação. Permanências mais longas do que o previsto geram desperdícios de recursos hospitalares, dificultam o acesso de pacientes mais graves aos leitos e até aumenta o risco de morte35.
Uma necessidade maior para a análise desse resultado é aprofundar o perfil do paciente, dado que procedimentos de média complexidade não caracterizam a gravidade do indivíduo. Uma possibilidade é interpretar que geralmente pacientes com maiores comorbidades realizam tratamentos em hospitais acreditados, influenciando nesses resultados. Entretanto, cabe uma aferição mais aprofundada nesses casos para identificar os procedimentos e a gravidade dos pacientes desses hospitais.
Em relação a evolução do resultado do tempo médio de permanência, não houve diferença significativa após o hospital receber a acreditação. Estudo comparou o tempo de internação dos pacientes em uma unidade coronariana antes e após a acreditação ONA nível 3 em determinado hospital do Brasil, com 186 pacientes incluídos no período 1 e 186 no período
Com resultado, os pesquisadores constataram que após a obtenção da acreditação ONA nível 3 reduziu o tempo de permanência dos pacientes nessa unidade40.
No indicador de taxa de mortalidade observa-se uma tendência de melhor resultado no grande porte para hospitais acreditados frente a hospitais que não possuem acreditação. Já o cenário é oposto para o pequeno porte, comparando hospitais acreditados e não acreditados. Esses resultados podem ter a influência das características dos hospitais, pois hospitais de pequeno porte tendem a atuar mais na média complexidade, já hospitais de grande porte são mais especializados para tratamentos de pacientes com maiores comorbidades, por exemplo. É possível que hospitais acreditados de pequeno porte sejam uma referência para receberem pacientes com casos mais complicados de tratamentos clínicos.
Em procedimentos de alta complexidade, a taxa de mortalidade dos hospitais que possuem acreditação tem melhores resultados quando comparados com hospitais não acreditados. Também encontrou-se uma tendência quando estratificamos em procedimentos clínicos e de transplante. Hospitais acreditados com melhores notas na avaliação, possuem taxas de mortalidade menores que estabelecimentos com notas das inferiores40. Estudo sobre o sistema hospitalar brasileiro e os hospitais de pequeno porte, cita que quanto maior o porte do hospital, melhores são os resultados dos indicadores de desempenho e eficiência assistencial46.
Estudos identificam que a acreditação hospitalar melhora significativamente os desfechos clínicos e a qualidade do atendimento7. Durante o período de preparação para a acreditação apresenta em melhorias nos processos15. A acreditação hospitalar melhora a assistência prestada aos pacientes, estabelecendo níveis crescentes de qualidade11. Estudo referente a identificar as chances de óbito hospitalar no Distrito Federal do Brasil, por meio dos registros da AIH do Sistema de Informações Hospitalares em 2008, constatou que o fator ocorre principalmente por doenças crônicas e que aumenta a taxa de mortalidade com a maior permanência hospitalar do paciente47.
Destaca-se que não há diferença relevante da taxa de mortalidade hospitalar quando se compara os atendimentos por complexidade do procedimento em hospitais do Distrito Federal47. Ao analisar a taxa de mortalidade por porte, identifica-se a maior chance em hospitais de médio porte, seguidos pelos de grande porte e de pequeno porte47. Foi realizado estudo na África do Sul sobre o impacto da acreditação em 10 hospitais, considerando percepções de enfermagem da qualidade, satisfação do cliente, educação do cliente, acessibilidade, integralidade dos registros médicos, saneamento do hospital e a rotulagem das ações da ala43. Entretanto, os indicadores de mortalidade e morbilidade foram desconsiderados diante da dificuldade em conseguir a comparação entre os hospitais.
Quanto a evolução do resultado da taxa de mortalidade após receber a acreditação hospitalar, não identificou-se diferenças. Estudo destaca que hospitais americanos acreditados com melhores notas na avaliação, possuem taxas de mortalidade menores que estabelecimentos com notas das inferiores41. Como a acreditação é um processo de melhoria contínua, é possível considerar que as melhores notas da acreditação geralmente são recebidas ao longo das reacreditações, ou seja, por hospitais que já possuem acreditação.
Os resultados significativos da análise do valor médio da AIH identificam que hospitais de pequeno porte possuem resultados melhores frente a hospitais não acreditados. Em alguns casos, a melhora dos resultados a partir da acreditação está relacionada a melhora da situação financeira do hospital35. No cenário da saúde, há preocupações do cenário da assistência médica no aumento dos gastos com a saúde e a própria qualidade desse serviço. Na medida que os custos aumentam, o interesse na qualidade dos serviços também aumentam2.
Em contrapartida dos bons resultados de hospitais não acreditados quando analisamos procedimentos de média complexidade para os indicadores de tempo médio de permanência e taxa de mortalidade, o valor médio da AIH prevalece com melhor resultado para hospitais com acreditação hospitalar em relação a hospitais que não possuem acreditação. Já procedimentos de alta complexidade não tiveram resultado significativo quanto ao indicador do valor médio
da AIH. Pesquisa bibliográfica cita que o impacto da acreditação hospitalar não é tão relevante para resultados financeiros25. Os efeitos da acreditação estão relacionados a processos internos, cultura, formação profissional, imagem institucional e diferenciação competitiva12,25.
Não obteve-se diferenças quando comparados o valor médio da AIH por porte, bem como em procedimentos de alta complexidade e suas variáveis. Possivelmente esse resultado foi influenciado por particularidades dos hospitais incluídos, pois a composição do valor da AIH é obtida a partir da existência de procedimentos complementares, que conforme a gravidade do tratamento são autorizados para serem incluídos na conta. Estudo em seis hospitais do estado de São Paulo evidenciou que a acreditação melhora a gestão de processos, segurança dos pacientes, satisfação dos clientes e desenvolve os profissionais da saúde. Entretanto, sinalizam que a geração de benefícios financeiros não pode ser evidenciada21.
Quando observamos somente os hospitais acreditados evidencia-se que após a acreditação o valor médio da AIH aumentou. Estudo qualitativo em seis hospitais de São Paulo não evidenciou benefícios financeiros da acreditação hospitalar21. Entretanto, quando observamos os dados quantitativos desse estudo, percebemos que há uma tendência favorável para hospitais acreditados obterem melhores resultados financeiros. Considerando que o valor da AIH é uma conta hospitalar dos recursos utilizados nos tratamentos de pacientes, é possível interpretar que um fator esteja relacionado a maior utilização de procedimentos ou exames complementares realizados em hospitais acreditados.
Compreende-se que a mensuração do impacto da acreditação hospitalar em hospitais da região sul do Brasil, por meio de indicadores públicos do SIH-SUS, é um estudo quantitativo inédito pelos resultados apresentados. Entretanto, é importante destacar a oportunidade em expandir a pesquisa para todo o Brasil como recomendação a partir da comparação do comportamento por região. Além disso, os indicadores analisados representam o resultado geral, aos quais merecem a ressalva em possíveis desvios conforme o perfil e comorbidades dos pacientes, da gestão e dos processos por hospital. Quanto ao indicador do tempo médio de permanência, é importante considerar a limitação do estudo em não ter as comorbidades dos pacientes, pois altas precoces podem trazer prejuízo uma vez que levam a reinternações precoces.
A pesquisa permite apoiar os gestores hospitalares e influenciadores nas tomadas de decisão, proporcionando uma base de avaliação quanto aos resultados da adesão ao processo de acreditação frente aos indicadores analisados. Além disso, o ganho proporcionado ao paciente, referente aos indicadores de taxa de mortalidade e tempo médio de permanência, deve ser considerado mediante estudos complementares que considerem as comorbidades específicas.
As limitações desse estudo devem ser consideradas, tais como a quantidade de hospitais da região sul do Brasil, o agrupamento entre hospitais privados e públicos e das particularidades de cada estabelecimento. Registra-se a necessidade de mais estudos potencializando resultados que sirvam aos gestores hospitalares, governo, operadoras de planos de saúde e para o próprio usuário final, o paciente.
Conclusão
Existem evidências consideráveis para concluir o que a acreditação hospitalar impacta nos indicadores de tempo médio de permanência, taxa de mortalidade e valor da AIH. Os dados públicos do SIH-SUS e CNES corroboram na questão de ter parâmetros semelhantes com variáveis diversificadas. Os dados apresentados possibilitaram identificar que na região sul do Brasil, hospitais de grande porte acreditados possuem tempo médio de permanência com melhores resultados. Acrescenta-se a tendência de melhor resultado para acreditados também na taxa de mortalidade. Quando observamos os procedimentos de alta complexidade também conclui-se que hospitais acreditados possuem uma melhor performance. Em contrapartida, procedimentos de média complexidade possuem melhores resultados em hospitais que não possuem acreditação. Esse resultado é compartilhado com melhor performance no tempo médio de permanência e na taxa de mortalidade, evidenciando que um indicador, geralmente, influencia no outro. No que tange aos resultados significativos do valor médio da AIH, conclui- se em procedimentos de média complexidade, hospitais acreditados possuem melhores resultados. E observando a evolução após a acreditação hospitalar, esse resultado também caracteriza uma melhor performance após obterem o certificado para o valor médio da AIH.
REFERÊNCIAS
- Brasil. Ministério da Saúde. Manual Brasileiro de Acreditação Hospitalar. Secretaria de Assistência à Saúde. – 3. ed. rev. e atual. – Brasília: Ministério da Saúde, 2002.
- Donabedian, Avedis; Wheeler, John RC; Wyszewianski, Leon. Quality, cost, and health: an integrative model. Medical care, p. 975-992, 1982.
- Donabedian, Avedis. The assessment of technology and quality: A comparative study of certainties and ambiguities. International Journal of Technology Assessment in Health Care, v. 4, n. 4, p. 487-496, 1988.
- Escobar, Alexandre Guimarães. Incentivos em Saúde: Repensando o modelo de remuneração e gerando valor na assistência. 1.ed. Porto Alegre: ANS, 2017.
- Ona – Organização Nacional de Acreditação. Disponível em https://www.ona.org.br/Inicial Acessado em: 18 de fevereiro de 2019.
- Accreditation Canada. Disponível em: https://accreditation.ca Acessado em: 18 de fevereiro de 2019.
- Alkhenizan, Abdullah; Shaw, Charles. Impact of accreditation on the quality of healthcare services: a systematic review of the literature. Annals of Saudi medicine, v. 31, n. 4, p. 407, 2011.
- Fairbrother, Greg; Gleeson, Maureen. EQuIP accreditation: Feedback from a Sydney teaching hospital. Australian Health Review, v. 23, n. 1, p. 153-162, 2000.
- Paccioni, André; Sicotte, Claude; Champagne, François. Accreditation: a cultural control strategy. International journal of health care quality assurance, v. 21, n. 2, p. 146-158, 2008.
- Da Silva, Aline Cristina; Ventura, Valmir Alves; Lima, Edmilson de Oliveira. Qualidade no atendimento hospitalar: Análise de dois modelos internacionais de acreditação. Anais do VI SINGEP – São Paulo – SP – Brasil – 13 e 14/11/2017
- Feldman, Liliane Bauer; Gatto, Maria Alice Fortes; Cunha, Isabel Cristina Kowal Olm. História da evolução da qualidade hospitalar: dos padrões a acreditação. Acta Paulista de Enfermagem, 2005.
- Seabra, S.. Acreditação em organizações hospitalares. (Dissertação de Mestrado). Universidade Católica do Rio Grande do Sul, Porto Alegre, Brasil, 2007.
- Greenfield, D.; Braithwaite, J.. Health sector accreditation research: a systematic review. International Journal for Quality in Health Care, 20(3), 172-183, 2008.
- Shaw, C. D.. Toolkit for accreditation programs: some issues in the design and redesign of external health care assessment and improvement systems. Melbourne: ISQUA, 2004.
- Devkaran, Subashnie; O’Farrell, Patrick N. The impact of hospital accreditation on quality measures: an interrupted time series analysis. BMC health services research, v. 15, n. 1, p. 137, 2015.
- El-Jardali, F.; Jamal, D.; Dimassi, H.; Ammar, W.; Tchaghchaghian, V.. The impact of hospital accreditation on quality of care: perception of Lebanese nurses. International Journal for Quality in Health Care, 20(5), 363-371, 2008.
- Miller, M.; et al.. Relationship between performance measurement and accreditation: implications for quality of care and patient safety. American Journal of Medical Quality, 20(5), 239-252, 2005.
- Collucci, Cláudia. Só 5% dos hospitais no Brasil têm selo de qualidade; 40% deles estão em SP. Folha de São Paulo: 14/05/2015. Disponível em: https://www1.folha.uol.com.br/seminariosfolha/2015/05/1628532-so-5-dos-hospitais- do-brasil-tem-selo-de-qualidade-40-deles-estao-em-sp.shtml Acessado em: 24 de fevereiro de 2019.
- Quinto Neto, Antônio. Hospitais Brasileiros Acreditados por Programas Internacionais de Acreditação. Setor Saúde. Disponível em: https://setorsaude.com.br/antonioquinto/2016/08/12/novo-post-hospitais-brasileiros- acreditados-por-programas-internacionais-de-acreditacao/ Acessado em: 18 de fevereiro de 2019.
- Alonso, Luiza Beth Nunes et al. Acreditação hospitalar e a gestão da qualidade dos processos assistenciais. Perspectivas em Gestão & Conhecimento, v. 4, n. 2, p. 34-49, 2014.
- Mendes, Glauco Henrique de Souza; Mirandola, Thayse Boucinha de Sousa. Acreditação hospitalar como estratégia de melhoria: impactos em seis hospitais acreditados. Gestão & Produção, v. 22, n. 3, p. 636-648, 2015.
- Coppead/UFRJ. Panorama da Acreditação Hospitalar no Brasil. Relatório de Pesquisa 2009-2011. Rio de Janeiro, 2012.
- Martins, Mônica; Blais, Régis; Leite, Iúri da Costa. Mortalidade hospitalar e tempo de permanência: comparação entre hospitais públicos e privados na região de Ribeirão Preto, São Paulo, Brasil. Cadernos de Saúde Pública, v. 20, p. S268-S282, 2004.
- Araújo, Claudia Alfonso Silva; Dos Santos Figueiredo, Otávio Henrique; Figueiredo, Kleber. O que Motiva os Hospitais Brasileiros a Buscar a Acreditação?. Revista de Gestão em Sistemas de Saúde, v. 4, n. 1, p. 17-28, 2015.
- Saut, Ana Maria; Berssaneti, Fernando Tobal; Moreno, Maria Carolina. Evaluating the impact of accreditation on Brazilian healthcare organizations: A quantitative study. International Journal for Quality in Health Care, v. 29, n. 5, p. 713-721, 2017.
- Machado, Juliana Pires; Martins, Ana Cristina Marques; Martins, Mônica Silva. Avaliação da qualidade do cuidado hospitalar no Brasil: uma revisão sistemática. Cadernos de Saúde Pública, v. 29, p. 1063-1082, 2013.
- Zanon, Uriel. Qualidade da assistência médico-hospitalar: Conceito, avaliação e discussão dos indicadores de qualidade. Rio de Janeiro: MEDSI, 2001.
- Miller, M.; et al.. Relationship between performance measurement and accreditation: implications for quality of care and patient safety. American Journal of Medical Quality, 20(5), 239-252, 2005.
- Ministério da Saúde. Sistema Único de Saúde (SUS): estrutura, princípios e como funciona. Disponível em: http://portalms.saude.gov.br/sistema-unico-de-saude Acessado em: 05 de março de 2019.
- JCI – Joint Commission International. Disponível em: https://www.jointcommissioninternational.org/ Acessado em: 18 de fevereiro de 2019.
- Della Torres, Rodrigo; Pereira, Tafael Lucas. Sistemas de acreditação como tendência para a gestão estratégica e de qualidade em organizações prestadoras de serviços de saúde. Revista Espacios, v. 38, n. 7, p. 12, 2017.
- ONA – Organização Nacional de Acreditação. UNIMED-BH inova ao reverter vantagens da Acreditação em benefícios financeiros para rede credenciada. Data: 11/06/2013 Disponível em: https://www.ona.org.br/Noticia/212/UNIMED-BH-inova- ao-reverter-vantagens-da-Acreditacao-em-beneficios-financeiros-para-rede- credenciada Acessado em: 25 de fevereiro de 2019.
- Sigtap. Sistema de Gerenciamento da Tabela de Procedimentos, Medicamentos e OPM do SUS. Disponível em: http://sigtap.DATASUS.gov.br/tabela- unificada/app/sec/j_security_check Acessado em: 19 de fevereiro de 2019.
- Macinati, M.S. The relationship between quality management systems organizational performance in the Italian National Health Service. Health Policy, v. 85, n.2, p. 228- 241, fev. 2008.
- La Forgia, Gerald M.; Couttolenc, Bernard F. Desempenho Hospitalar no Brasil: em busca da excelência. São Paulo: Singular, 2009.
- Diab, S.. The extent to which Jordanian doctors and nurses perceive the accreditation in private hospitals. International Journal of Marketing Studies, 3(1), 78-94, 2011.
- Rosa, Germano Mendes; Toledo, José Carlos de. Certificações e acreditações buscadas por hospitais brasileiros. Encontro Internacional de Engenharia de Produção, v. 1, p. 1- 15, 2015.
- Leite, Carolina de Deus et al. Effect of Hospital Accreditation Process in Outcomes of Patients with Acute Coronary Syndrome. International Journal of Cardiovascular Sciences, n. AHEAD, 2019.
- Raffa, Claudia; Malik, Ana Maria; Pinochet, Luis Hernan Contreras. Análise das Variáveis do Ambiente Interno no Gerenciamento de Leitos em Organizações Hospitalares Privadas: Aplicação do software NVIVO. RAHIS, v. 14, n. 4, 2018.
- Vignochi, Luciano; Gonçalo, Cláudio Reis; Lezana, Álvaro Guillermo Rojas. Como gestores hospitalares utilizam indicadores de desempenho?. RAE-Revista de Administração de Empresas, v. 54, n. 5, p. 496-509, 2014.
- Chen, Jersey et al. JCAHO accreditation and quality of care for acute myocardial infarction. Health Affairs, v. 22, n. 2, p. 243-254, 2003.
- Chouaid, C.; Hejblum, G.; Guidet, B.; Valleron, A.J. De l’évaluation de la qualité des soins à la performance des soins. Revue des Maladies Respiratoires, v. 23, n. 4, p. 87- 98, set. 2006.
- Salmon, J. Warren et al. The impact of accreditation on the quality of hospital care: KwaZulu-Natal province Republic of South Africa. 2003.
- Evangelista, Patrícia Alves; Barreto, Sandhi Maria; Guerra, Henrique Leonardo. Acesso à internação e fatores associados ao óbito hospitalar por doenças isquêmicas do coração no SUS. Arq Bras Cardiol, v. 90, n. 2, p. 130-8, 2008.
- Cordeiro, Paula; Martins, Mônica. Hospital mortality in older patients in the Brazilian Unified Health System, Southeast region. Revista de Saude Publica, 2018, Vol.52 [Periódico revisado por pares]
- Corrêa, Luciana Reis Carpanez. O sistema hospitalar brasileiro e os hospitais de pequeno porte. 2019. Tese de Doutorado.
- Junqueira, Rozania Maria Pereira; Duarte, Elisabeth Carmen. Fatores associados à chance para a mortalidade hospitalar no Distrito Federal. Epidemiologia e Serviços de Saúde, v. 22, n. 1, p. 29-39, 2013.
1 Universidade Federal de Ciências da Saúde de Porto Alegre juarez.leites@gmail.com
2 Universidade Federal de Ciências da Saúde de Porto Alegre rodrigop@ufcspa.edu.br
3 Universidade Federal de Ciências da Saúde de Porto Alegre mariaclaudia@ufcspa.edu.br
Colaboração
R. D. Plentz contribuiu na análise e interpretação dos dados, redação do manuscrito e aprovação da versão final a ser publicada. M. C. de Souza contribuiu na análise, interpretação dos dados e aprovação da versão final. J. O. Leites contribuiu na concepção do estudo, planejamento, coleta, análise e interpretação dos dados, redação do manuscrito e aprovação da versão final.
