REGISTRO DOI: 10.5281/zenodo.13145224
Karine Viveiros Cardoso da Trindade
Orientador: Daniel de Carvalho Ferreira
RESUMO
O presente artigo pretende fazer uma revisão narrativa das diferentes opções terapêuticas no manejo de insônia no idoso. Destaca-se as medidas não farmacológicas. Algumas medidas podem ser aplicadas como tratar doenças do sono que não estejam diagnosticadas. Quanto às medidas farmacológicas, mais do que salientar os fármacos com menos efeitos prejudiciais, somados a ratificar fármacos utilizados que possuem efeitos adversos e impacto na vida desses idoso, como as benzodiazepinas com semi vida longa e os anti-histamínicos. Outros fármacos a considerar na prática clínica são os não-benzodiazepínicos como o zolpidem e antidepressivos com efeito sedativo como a mirtazapina e a trazodona.
Palavras-chave: Cannabis, idoso, insônia
ABSTRACT
This article aims to provide a narrative review of the different therapeutic options for managing insomnia in the elderly. Non-pharmacological measures stand out. Some measures can be applied, such as treating undiagnosed sleep disorders. As for pharmacological measures, more than highlighting drugs with less harmful effects, in addition to ratifying drugs used that have adverse effects and impact on the lives of these elderly people, such as benzodiazepines with a long half-life and antihistamines. Other drugs to consider in clinical practice are non-benzodiazepines such as zolpidem and antidepressants with sedative effects such as mirtazapine and Trazodone.
Keywords: Cannabis, elderly, insomnia
Introdução:
A população idosa é a faixa etária com maior crescimento na população brasileira com ampliação de 1 milhão de idosos por ano, correspondendo a 14% da população total do Brasil em 2020 e com a perspectiva de alcançar 30% em 2050, de acordo com o Instituto Brasileiro de Geografia e Estatística (IBGE) 1. Essa mudança no padrão populacional impacta tanto em aspectos sociais e econômicos quanto no cuidado da saúde do idoso, em que há o surgimento de doenças, caso não sejam fornecidas orientações educativas sobre o processo de envelhecimento.
De acordo com o Ministério da Saúde, a saúde do idoso está relacionada à habilidade de exercer as necessidades biopsicossociais, independentemente da idade ou da presença de doenças 2. Essa habilidade resulta na combinação de dois fatores: o fator intrínseco que corresponde à capacidade física e mental (incluindo o componente psicológico) e o fator extrínseco relacionado aos aspectos ambientais e contextuais 2.
A senescência reduz a vitalidade do indivíduo, com alteração da função cognitiva, executiva, atenção e memória 2,21. Por outro lado, o envelhecimento patológico, consequência de uma ou mais doenças, é agravado por condições relacionadas aos fatores ambientais e contextuais, sendo associado ao declínio funcional 2. A saúde da pessoa idosa deve ser compreendida abarcando essa complexidade, assim como as intervenções necessárias devem manter ou restaurar a autonomia e independência do idoso.
Um dos quesitos na realização da anamnese e do exame físico do idoso é a avaliação dos sistemas fisiológicos e funções orgânicas, como o sono, que tem sua importância devido às consequências clínicas e funcionais, com grande repercussão na qualidade de vida 2.
O sono é um estado fisiológico e comportamental essencial aos seres humanos, com alta prevalência de distúrbios do sono relatados em idosos. A promoção e a regulação do sono ocorrem pela ativação de circuitos neuronais no sistema nervoso central (SNC), e são mediados pela liberação de neurotransmissores específicos, como: acetilcolina, serotonina, dopamina, histamina, hipocretina e o GABA 20.
Lopes et al 11. identificaram que os sintomas de insônia são preditivos para depressão, e, a presença de sintomas depressivos é considerada fator de risco para óbito em idosos comunitários. Silva et al.14 evidenciou que em relação à autopercepção na saúde no idoso, a presença de insônia está relacionada com os piores desfechos.
Neste contexto, devido a importância do tratamento para a prestação de bons cuidados de saúde ao idoso associado as peculiaridades no manejo terapêutico nessa faixa etária, o estudo pretende realizar uma revisão das principais possibilidades de intervenção sobre a insônia.
Desenvolvimento
Discussão:
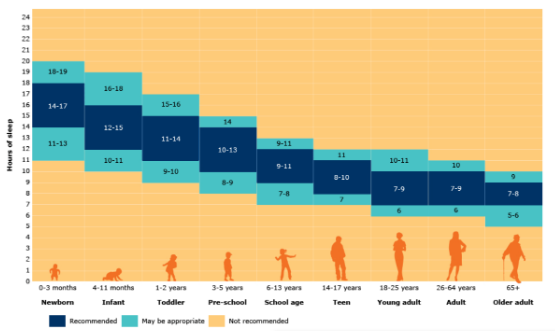
O sono consiste no estado comportamental e fisiológico fundamental aos seres humanos por exercer função reparadora, protetora e imunológica, além de proporcionar bem-estar físico e emocional 5,20. O ciclo de sono-vigília ocorre pela ativação de circuitos neuronais no sistema nervoso central (SNC), sendo mediados pela liberação de neurotransmissores, como: acetilcolina, serotonina, dopamina e noradrenalina que são responsáveis pela vigília do paciente, já os receptores do GABA induzem a sonolência 5,20. Os estágios do sono são constituídos por 5 fases: vigília, N1, N2, N3 e REM. Em relação aos idosos, o tempo total de sono tem menor duração devido a diminuição do estágio N3 e REM (rapid eye movement – movimentos rápidos dos olhos), portanto, apresenta um padrão entre 7-8 horas de sono, processo esperado no envelhecimento 4 e 5. (Imagem 1)
O DSM 5 (Diagnostic and Statistical Manual of Mental Disorders, 5ª edição) publicado em 2013 definiu dez transtornos de sono-vigília: transtorno de insônia, transtornos do sono relacionadas à respiração, transtorno de hipersonolência, narcolepsia, parassonias, transtornos do ritmo circadiano, transtorno do pesadelo, transtorno comportamental do sono REM, transtorno comportamental do sono não REM, síndrome das pernas inquietas e transtorno do sono induzido por substância/medicamento. Neste trabalho, será abordado sobre o transtorno de insônia devido à grande prevalência na senescência.
A insônia é caracterizada por dificuldades para iniciar o sono, manter o sono ou acordar mais cedo do que o desejado 3,5,12. (Tabela 2). Em relação à fase do sono mais acometida em idosos, há uma prevalência em relação à manutenção do sono 12. Os fatores que corroboram para o desenvolvimento de insônia são: ociosidade, baixo convívio social, redução da atividade física, redução da exposição à luminosidade, comorbidades clínicas e psiquiátricas, além de sintomas vasomotores em mulheres na pós-menopausa 15.
Diagnóstico do Transtorno de Insônia A. Queixas de insatisfação predominantes com a quantidade ou a qualidade do sono associadas a um (ou mais) dos seguintes sintomas:1. Dificuldade para iniciar o sono 2. Dificuldade para manter o sono: caracterizada por despertares frequentes3. Despertar antes do horário habitual com incapacidade de retornar ao sono.
B. A perturbação do sono causa sofrimento clinicamente significativo e prejuízo no funcionamento social, profissional, educacional, acadêmico, comportamental ou em outras áreas importantes da vida do indivíduo.
C. As dificuldades relacionadas ao sono ocorrem pelo menos três noites por semana.
D. As dificuldades relacionadas ao sono permanecem durante pelo menos três meses.
E. As dificuldades relacionadas ao sono ocorrem a despeito de oportunidades adequadas para dormir.
F. A insônia não é mais bem explicada ou não ocorre exclusivamente durante o curso de outro transtorno do sono-vigília (p. ex., narcolepsia, transtorno do sono relacionado à respiração, transtorno do sono-vigília do ritmo circadiano, parassonia).
G. A insônia não é atribuída aos efeitos fisiológicos de alguma substância (p. ex., abuso de drogas ilícitas, medicamentos).
H. A coexistência de transtornos mentais e de condições médicas não explica adequadamente a queixa predominante de insônia.
Tabela 1: diagnóstico do transtorno de insônia conforme o DSM 5.
O diagnóstico é essencialmente clínico, sendo importante para o início precoce do tratamento e melhoria da qualidade de vida do paciente.
Tratamento
O Manejo da insônia é multimodal, sendo a primeira linha de tratamento, as medidas não farmacológicas. A terapia cognitivo comportamental para insônia (TCC-I), terapia de luz brilhante e realização de atividade física17,10.
TCC-I abrange componentes comportamentais e cognitivos, sendo o padrão outro em medidas não farmacológicas por apresentar uma efetividade melhor no manejo a longo prazo e menores riscos de efeitos colaterais. Em ensaios de curto prazo, a terapia tanto sozinha quanto em combinação demonstra resultados relativamente equivalentes, e ambas são superiores à medicação sozinha 10. Os componentes desta terapia envolve educação sobre insônia, higiene do sono (tabela 2) , terapia de restrição do sono, terapia cognitiva, controle de estímulos externos e fortalecimento com técnicas de relaxamento, sendo elas relaxamento muscular progressivo e diafragmática.
A terapia de luz brilhante consiste na intervenção crono terapêutica tendo evidências na melhora do sono noturno por diminuir os despertares e agitação noturna, além de melhora da cognição. Urrestarazu, E., & Iriarte, J. (2016), ressaltou que em pacientes idosos com Alzheimer, a prática de atividade física por 30 minutos associado ao controle de estimulantes tais como café e redução dos cochilos diurnos, são eficazes como intervenção não farmacológica.
Ademais, a equipe de saúde deve-se atentar no uso de polifarmácia de medicamentos prescritos que podem desencadear o transtorno de insônia 21.

Tabela 2
Tratamento Farmacológico:
Na falha com o tratamento não farmacológico, opta-se pela associação com o tratamento medicamentoso.
Benzodiazepínicos
Os Benzodiazepínicos (BZDs) atuam sob os receptores do GABA a, o principal sistema neurotransmissor inibitório do sistema nervoso central (SNC)25. Atuam no manejo da insônia, pois reduz a latência do sono e despertares noturnos, sendo recomendado o uso com duração máxima de quatro semanas, devido aos efeitos secundários como o abuso e dependência, sedação diurna, amnésia anterógrada, quedas e fraturas, consequências psicomotoras, e a depressão do sistema respiratório 25,26,14. Os BZDs são divididos de acordo com o tempo de meia vida, sendo que a caso haja necessidade, opta-se pelo de meia vida curta. Contraindicado em caso de abuso de álcool ou outras substâncias, miastenia gravis, insuficiência respiratória grave, apneia do sono e insuficiência hepática grave.
Novos agonistas dos receptores benzodiazepínicos (BzRA) atuam como receptores GABA A seletivos nas subunidades α 1 (zolpidem) e α 1 + α 2 (eszopiclona) são representados pelo zolpidem, zopiclona e eszopiclona. Atualmente a única indicação formal para o uso de BzRA é a insônia aguda 25 e devem ser evitados em idosos com demência e comprometimento cognitivo.
Antidepressivos
Os antidepressivos sedativos são amplamente utilizados, porém os efeitos colaterais como sonolência, sedação e tontura são de grande preocupação. Dentre os inibidores da recaptação da serotonina (SSRI), tem-se a mirtazapina com pico de concentração máxima ao fim de 90 minutos, o efeito sedativo pode só ser objetivável ao fim das primeiras semanas, pelo que pode ser considerada quando há previsão de tratamento prolongado, além do efeito de sedação, a droga pode aumentar apetite e peso, devendo ser evitada em paciente obeso, diabético e com apneia do sono. A trazodona é um modulador da serotonina e um dos efeitos secundários é a sedação, motivo pelo qual é muito frequentemente utilizado no tratamento da insônia. Tem um início de ação rápido (30-60 minutos) e semivida de 5-9 horas. Tem a vantagem de não estar associado a dependência e ser bem tolerado. Os efeitos secundários mais frequentes são cefaleias, xerostomia e náuseas. Apesar de não ser frequente, pode também estar associado a hipotensão ortostática e raramente a arritmias cardíacas. A dose inicial deve ser baixa (50 mg ao deitar) e no doente idoso não deve exceder os 100 mg. As diretrizes de prática clínica da Academia Americana de Medicina do Sono sugerem que os médicos não usem trazodona para insônia de início ou manutenção do sono porque seus danos superam os benefícios.
Melatonina
A melatonina é um hormônio endógeno secretado pela glândula pineal e tem como efeito, a diminuição da latência do sono 27. Bueno APR et al em uma revisão integrativa conclui que de acordo com as evidências encontradas, a melatonina apresenta perfil de segurança favorável devido à baixa toxicidade, poucos efeitos adversos graves e boa tolerância mesmo em altas doses. De acordo com os artigos levantados, a dosagem recomendada para o distúrbio do sono no idoso varia entre 1 a 6 mg, sendo o uso diário e usado uma hora antes do horário habitual de dormir. Para distúrbio de movimento rítmico relacionado ao sono, recomenda-se 0,1 a 0,5 mg. As reações adversas comumente encontradas nos estudos revisados incluíram cefaleia, nasofaringite, lombalgia, artralgia, náusea, tontura e inquietação 10,27.
Cannabis sativa
O Sistema Endocanabinoide (SEC) é compreendido por uma série de lipídios e receptores neuromoduladores. Estão localizados nos sistemas nervoso central, periférico e imunológico, atuando como um sistema regulatório vital 21,23. Os componentes ativos predominantes da planta Cannabis sativa são chamados de canabinoides, tendo como principais representantes a Delta-9 tetrahidrocanabinol (THC) e cannabidiol (CBD)19,21. O THC é, em grande parte, responsável pela intoxicação e dependência associada ao consumo de cannabis, sendo o principal componente psicoativo da cannabis natural 19. O CBD apresenta propriedades ansiolíticas, entretanto, sem efeitos intoxicantes, com menor potencial de abuso. Devido ao amplo alcance do SEC e potencial benéfico, os canabinoides têm sido estudados como opção terapêutica para uma variedade de condições de saúde 19,21,23.
O uso da Cannabis como produto médico tornou-se possível com a purificação de extratos vegetais inteiros de Cannabis sativa L.19,21. A cannabis medicinal foi promovida através do desenvolvimento de canabinoides sintéticos 21. Existem três classes gerais de canabinoides, incluindo derivados herbais (fitocanabinoides), derivados endógenos produzidos em corpos de humanos e derivados sintéticos produzidos em laboratório 19,21. THC e o CBD possuem metabolização hepática, tendo o risco de interagir com outros medicamentos ativos no complexo enzimático CYP450, alguns exemplos são a varfarina, fenobarbital, digoxina e fluconazol, sendo indicado interrupção quando há o uso dessas medicações 22.
A terapêutica com os derivados de Cannabis apresenta indicação no tratamento paliativo que tem como manifestação insônia e agitação, tendo recomendação caso outras terapias não sejam eficazes, porém os estudos estão limitados 24. Ademais, pode ser apoio para tratamento de dor crônica, náuseas e vômitos induzidos por quimioterapia, perda ponderal em pacientes com HIV, anorexia nervosa, esclerose múltipla, doença de Alzheimer, ansiedade, demência, distonia, doença de Huntington, doença de Parkinson, transtorno de estresse pós-traumático (TEPT), psicose, síndrome de Tourette e epilepsia, sendo outros transtornos clínicos com menor evidência científica 21,22.
No tocante ao uso para tratamento de insônia, a Associação Brasileira do Sono, após fazer uma análise dos estudos quanto ao uso de derivados endocanabinoides, especificamente o CBD no manejo de doenças do sono, divulgou uma nota contrária ao uso dos derivados em idoso por insuficiência de evidências científicas 20. Neubauer D.N, aborda em seu artigo que o CBD e o THC foram reconhecidos como terapias potenciais para insônia, com a conclusão que a pesquisa disponível em relação a segurança é limitada 18.
Abuhasira R et al. evidenciaram que dentre os efeitos colaterais, a tontura se destacou (9,7%) juntamente com a xerostomia (7,1%)22. Além disso, o comprometimento cognitivo e a agitação têm sido associados em indivíduos idosos, especialmente com comorbidades neurodegenerativas, como a demência 19. Os distúrbios do sono podem ser sintomas de outras patologias como Demência, porém, ainda assim, os canabinoides não tiveram aprovação para esse tipo de tratamento pela Food and Drug Administration (FDA), agência regulatória dos EUA 23.
Conclusão
O manejo de insônia do idoso deve ser realizado cuidadosamente, tendo em vista os efeitos na arquitetura do sono esperados do processo de envelhecimento. Em relação ao tratamento farmacológico deve ser realizada após falha terapêutica no tratamento não farmacológico, sendo como forma complementar. Deve-se atentar no uso de medicações que podem levar a efeitos potencialmente prejudiciais. É importante a ciência dos médicos em relação às mudanças presentes na senescência tendo em vista que o tratamento adequado proporciona melhora do sono noturno e estado de alerta diurno assim como melhoria na qualidade de vida.
Todos os medicamentos apresentados em seguida devem ser utilizados cuidadosamente como um aditivo ao tratamento não farmacológico.
Referência bibliográfica
1- Censo Demográfico 2022. Rio de Janeiro: IBGE, 2012
2- BRASIL. Ministério da Saúde. SAÚDE DA PESSOA IDOSA, Brasília, DF, 27 de novembro de 2019.Disponível em https://atencaobasica.saude.rs.gov.br/upload/arquivos/202001/03091212-nt-saude-do-idoso-planificasus.pdf
3- Loddo, G., Calandra-Buonaura, G., Sambati, L., Giannini, G., Cecere, A., Cortelli, P., & Provini, F. (2017). The Treatment of Sleep Disorders in Parkinson’s Disease: From Research to Clinical Practice. Frontiers in neurology, 8, 42. https://doi.org/10.3389/fneur.2017.00042
4- Max Hirshkowitz, Kaitlyn Whiton, Steven M. Albert, Cathy Alessi, Oliviero Bruni, Lydia DonCarlos, Nancy Hazen, John Herman, Eliot S. Katz, Leila Kheirandish-Gozal, David N. Neubauer, Anne E. O’Donnell, Maurice Ohayon, John Peever, Robert Rawding, Ramesh C. Sachdeva, Belinda Setters, Michael V. Vitiello, J. Catesby Ware, Paula J. Adams Hillard, National Sleep Foundation’s sleep time duration recommendations: methodology and results summary, Sleep Health, Volume 1, Issue 1, 2015, Pages 40-43, ISSN 2352-7218. https://doi.org/10.1016/j.sleh.2014.12.010.
5- https://docs.bvsalud.org/biblioref/2017/12/876873/rbn-533-3-transtornos-do-sono-1-2.pdf
10. Bueno APR, Savi FN, Alves IA, Bandeira VAC. Regulatory aspects and evidences of melatonin use for sleep disorders and insomnia: an integrative review. Arq. Neuro-Psiquiatr, 2021;79(8):732-742. Disponível em: https://www.scielo.br/j/anp/a/v9JddrJ34mKHG3DW3mKy6gq/ [Acesso: 27/12/2023]
11 – LOPES, Johnnatas Mikael; GALVÃO, Fábio Dantas; OLIVEIRA, Angelo Giuseppe Roncalli da Costa. Risco de Morte em Idosos com Sonolência Excessiva Diurna, Insônia e Depressão: Estudo de Coorte Prospectiva em População Urbana no Nordeste Brasileiro. Arq. Bras. Cardiol., v. 117, n. 3, p. 446-454, jun. 2021.
12- American Psychiatric Association. Diagnostic and statistical manual of mental disorders. 5th ed. Washington, DC: Press, American Psychiatric; 2013.
13- Associações entre estresse, sintomas depressivos e insônia em idosos
14 – Silva, Janiciene; Truzzi, Annibal; Schaustz, Fayanne; Barros, Roberta; Santos, Marisa; Laks, Jerson. Impact of insomnia on self-perceived health in the elderly. O impacto da insônia na auto-percepção de saúde do idoso. Arq. neuropsiquiatr ; 75(5): 277-281, May 2017. tab
15-https://absono.com.br/wp-content/uploads/2021/03/consenso_insonia_sono_diagnostico_tratamento.pdf – associação brasileira do sono
16- Patel D, Steinberg J, Patel P. Insônia em idosos: uma revisão. J Clin Sleep Med. 2018;14(6):1017–1024.
17. Dopheide, Julie A. “Insomnia overview: epidemiology, pathophysiology, diagnosis and monitoring, and nonpharmacologic therapy.” The American journal of managed care vol. 26,4 Suppl (2020): S76-S84. doi:10.37765/ajmc.2020.42769
18. David N Neubauer, MD. Pharmacotherapy for insomnia in adults. In: UpToDate. 2024.
19. Senderovich, Helen et al. “The Effectiveness of Cannabis and Cannabis Derivatives in Treating Lower Back Pain in the Aged Population: A Systematic Review.” Gerontology vol. 68,6 (2022): 612-624. doi:10.1159/000518269
20. Associação Brasileira do Sono. NOTA OFICIAL DA ASSOCIAÇÃO BRASILEIRA DO SONO E ASSOCIAÇÃO BRASILEIRA DE MEDICINA DO SONO SOBRE O USO DE CANABIDIOL PARA OS DISTÚRBIOS DE SONO. Disponível em: absono.com.br. 9 de dez. de 2022. Disponível em: <https://absono.com.br/wp-content/uploads/2022/12/nota-oficial-ABS-canabidiol-9DEZ.pdf >
21. Wolfe, Dianna et al. “Effects of medical and non-medical cannabis use in older adults: protocol for a scoping review.” BMJ open vol. 10,2 e034301. 28 Feb. 2020, doi:10.1136/bmjopen-2019-034301
22. Abuhasira R,Schleider LIBRA,Mechoulam R,Novack V. Epidemiological characteristics, safety and efficacy of medical cannabis in the elderly. Eur J Estagiário Médico.2018;49:44–50.https://doi.org/10.1016/j.ejim.2018.01.019.
23. Bosnjak Kuharic D, Markovic D, Brkovic T, et al. Cannabinoids for the treatment of dementia. Cochrane Database Syst Rev. 2021;9(9):CD012820. Published 2021 Sep 17. doi:10.1002/14651858.CD012820.pub2
24 Doppen, Marjan et al. “Cannabis in Palliative Care: A Systematic Review of Current Evidence.” Journal of pain and symptom management vol. 64,5 (2022): e260-e284. doi:10.1016/j.jpainsymman.2022.06.002
25. Pentagna Á, Castro LHM, Conway BA. What’s new in insomnia? Diagnosis and treatment. Arq Neuropsiquiatr. 2022 May;80(5 Suppl 1):307-312. doi: 10.1590/0004-282X-ANP-2022-S124. PMID: 35976314; PMCID: PMC9491430.
26 Távora Catarina, Silva João, Alves Mariana, Fonseca Teresa, Paiva Teresa. Tratamento da Insónia no Doente Idoso Hospitalizado. Medicina Interna [Internet]. 2022 Set [citado 2024 Jan 30] ; 29( 3 ): 35-40. Disponível em: http://scielo.pt/scielo.php?script=sci_arttext&pid=S0872-671X2022000300035&lng=pt. Epub 15-Nov-2022. https://doi.org/10.24950/rspmi.458.
27. Tatineny, P., Shafi, F., Gohar, A., & Bhat, A. (2020). Sleep in the Elderly. Missouri medicine, 117(5), 490–495.28. Martin, J.L, Cognitive behavioral therapy for insomnia in adults, UpToDate. 2023. Disponível em: < https://www.uptodate.com/contents/cognitive-behavioral-therapy-for-insomnia-in-adults
