IMPACT OF DUAL DEFIBRILLATION AND VECTOR CHANGE ON VENTRICULAR FIBRILLATION SURVIVAL: LITERATURE REVIEW
REGISTRO DOI: 10.69849/revistaft/th102410121448
Giovana Felicio Gomes Pedroso1
Thomas Gabriel Hey2
Ananda Sandra Viegas Azevedo Rodrigues3
Mateus Mazorra Coelho Vieira4
Resumo
A Parada Cardiorrespiratória (PCR) é uma condição médica crítica, exigindo intervenção imediata para restabelecer o ritmo cardíaco normal e garantir a sobrevivência do paciente. Vários ritmos cardíacos podem levar à parada cardíaca, sendo a Fibrilação Ventricular (FV) e a Taquicardia Ventricular (TV) as principais tratáveis por meio da cardioversão.¹ Esta técnica amplamente empregada envolve a aplicação de choques elétricos sincronizados ao coração do paciente, que podem restabelecer um ritmo sinusal. Recentes abordagens, como a mudança vetorial e desfibrilação dupla, têm sido estudadas na busca de otimizar a eficácia e aumentar a probabilidade de sucesso no restabelecimento do ritmo cardíaco adequado. Esta revisão bibliográfica investiga o impacto dessas duas condutas na reversão de fibrilação ventricular refratária. Os estudos revisados foram selecionados a partir de uma busca sistemática na base de dados PubMed, com o objetivo de identificar o resultado dessas técnicas na sobrevida de pacientes em parada cardiorrespiratória (PCR).
E a análise desses artigos revelou que ambas as técnicas apresentam resultados promissores, no entanto, as evidências atuais são limitadas e variáveis, destacando a necessidade de ensaios clínicos randomizados de maior escala para confirmar a eficácia e a segurança desses procedimentos antes de sua ampla adoção na prática clínica.
Palavras chave em Português: Cardioversão Elétrica; Fibrilação Ventricular; Parada Cardíaca; Serviços Médicos de emergência; Arritmias Cardíacas.
Palavras chave em Inglês: Electric Countershock; Ventricular Fibrillation; Heart Arrest; Emergency Medical Services; Arrhythmias, Cardiac.
1. Introdução
As doenças cardiovasculares são a principal causa de mortalidade no mundo, sendo a parada cardiorrespiratória (PCR) responsável por aproximadamente 320 mil mortes por ano no Brasil¹, o que representa mais de 36 mortes por hora em todo o território nacional. A PCR é uma condição médica crítica e que requer intervenção imediata para restabelecer o ritmo cardíaco normal e garantir a sobrevivência do paciente. Existem diferentes ritmos cardíacos que causam parada cardíaca, mas as duas principais são a Fibrilação Ventricular (FV) e a Taquicardia Ventricular (TV) e são estas que podem ser solucionadas com cardioversão imediata.²
A cardioversão é uma técnica amplamente empregada que envolve a aplicação de choques elétricos sincronizados ao coração do paciente.² No entanto, a abordagem convencional de cardioversão a maioria das vezes não alcança o sucesso desejado. Tendo isso em vista, abordagens alternativas têm sido objeto de crescente interesse e investigação, como a cardioversão com dupla desfibrilação e a com mudança vetorial.
A mudança vetorial busca aprimorar a eficácia da cardioversão, direcionando os choques elétricos de maneira mais precisa, uma vez que as pás do desfibrilador são usadas na posição ântero posterior ao invés da posição ântero lateral, que é usada na cardioversão padrão. A teoria é que essa técnica pode proporcionar uma recuperação mais rápida do ritmo sinusal, reduzindo potencialmente os danos ao músculo cardíaco e melhorando as perspectivas de sobrevivência.³
Por outro lado, a dupla desfibrilação envolve a aplicação de dois choques quase simultâneos usando dois desfibriladores diferentes, na tentativa de aumentar a probabilidade de reversão da fibrilação ventricular refratária. Esta abordagem tem sido explorada como uma estratégia para casos onde a desfibrilação convencional falha em restaurar o ritmo cardíaco adequado.
Embora o interesse por essas técnicas esteja aumentando, persistem lacunas substanciais em nossa compreensão sobre sua aplicação prática e os benefícios clínicos.Esta revisão tem como objetivo analisar o impacto da desfibrilação dupla e da mudança vetorial na reversão de fibrilação ventricular refratária, com base nas evidências disponíveis na literatura atual. Através de uma análise crítica dos estudos selecionados, busca-se compreender melhor as vantagens e limitações dessas novas abordagens, contribuindo para a discussão sobre sua aplicação na prática clínica.
2. Métodos
A busca pela literatura foi realizada na base de dados PubMed, no Google Scholar e nas referências dos artigos selecionados. Os termos de busca foram: (“refractory ventricular fibrillation”, “cardiac arrest”, “recurrent ventricular fibrillation”, RVF, “ventricular fibrillation”, VF, “shockable rhythms”, “pre-hospital cardiac arrest”, “out-of-hospital cardiac arrest”, “heart arrest”, “OHCA”, “in-hospital cardiac arrest”, IHCA) e (“double sequential external defibrillation”, DSED, “double sequential defibrillation”, “double defibrillation”, “dual defibrillation”, “dual shock”, “double simultaneous defibrillation”, “double sequential defibrillation”, “dual sequential defibrillation”, DSiD, DSD, “vector change”, VC, Vector-Change defibrillation).
Foram incluídos estudos comparativos, que investigaram o uso de desfibrilação dupla ou com mudança vetorial e que envolveram pacientes com fibrilação ventricular refratária dentro ou fora do hospital. Além disso, foram incorporados somente estudos em humanos, não houve limitação quanto a data da publicação, foram adicionados textos em português, inglês e espanhol. Foram excluídos estudos não relevantes para o tema, estudos sem dados sobre desfibrilação dupla ou mudança vetorial, estudos feitos em animais e estudos que não eram comparativos.
O processo de triagem envolveu três revisores independentes que avaliaram inicialmente os títulos e resumos dos artigos obtidos na busca. Os artigos foram classificados como potencialmente elegíveis com base nos critérios de inclusão. A seleção final envolveu a revisão completa dos artigos que satisfizeram os critérios de inclusão e uma busca das referências, com um foco especial em estudos comparativos observacionais que recrutaram pacientes com fibrilação ventricular refratária submetidos à desfibrilação dupla ou com mudança vetorial.
3. Resultados
Um total de 221 artigos foram identificados na busca inicial. Após a triagem, 8 artigos foram selecionados para revisão completa com base nos critérios estabelecidos, incluindo aqueles que investigaram o impacto da desfibrilação dupla ou com mudança vetorial na sobrevivência de pacientes com fibrilação ventricular refratária. Esses artigos incluíram: 1 ensaio clínico randomizado³; 3 coortes retrospectivas⁴-⁶ ; 3 estudos de caso-controle ⁷⁻⁹; e 1 estudo piloto de caso-controle¹⁰. Os estudos variaram em termos de desenho, tamanho da amostra e localização (pré-hospitalar ou hospitalar) [figura 1 suplementar].
Figura 1: Estrutura Prisma para Visualização da seleção dos artigos
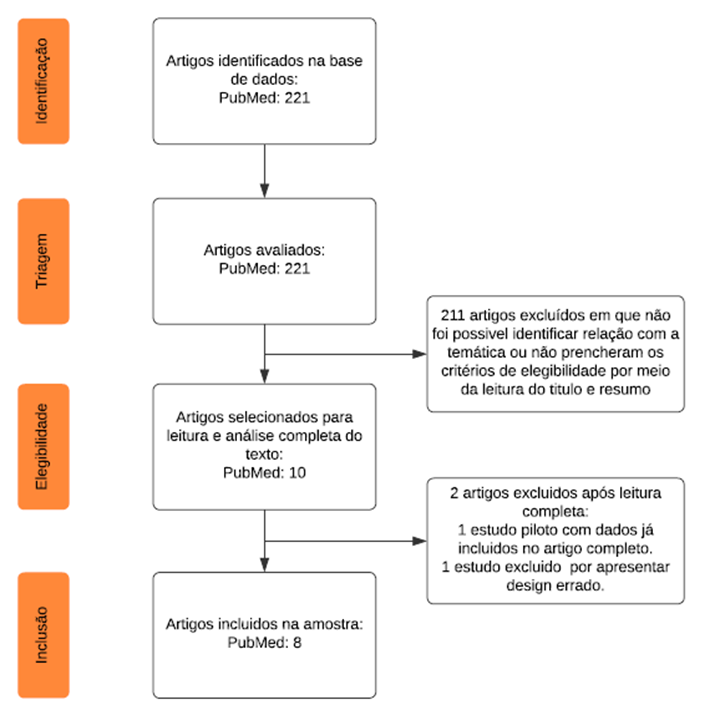
Fonte: autoria própria.
O artigo de Cheskes et al. (2022) apresentou um ensaio clínico randomizado no qual seis serviços canadenses foram treinados para aplicar a desfibrilação com mudança vetorial (MV), a desfibrilação sequencial dupla (DSED) ou manter a desfibrilação convencional em pacientes com fibrilação ventricular refratária a três choques convencionais. No total, 405 participantes foram incluídos no estudo, sendo 144 no grupo de desfibrilação com mudança vetorial, 125 no grupo de desfibrilação dupla e 136 no grupo de desfibrilação convencional.
Os resultados indicaram que 30,4% dos pacientes no grupo DSED sobreviveram até a alta hospitalar, em comparação com apenas 13,3% no grupo padrão (risco relativo de 2,21; intervalo de confiança [IC] de 95%, 1,33 a 3,67). No grupo MV, a taxa de sobrevivência foi de 21,7% (risco relativo [vs. padrão] de 1,71; IC de 95%, 1,01 a 2,88) (Cheskes et al., 2022).
Em relação ao término da fibrilação ventricular, isso ocorreu em 84% dos pacientes no grupo DSED, em comparação com 67,6% no grupo padrão (risco relativo de 1,25; IC de 95%, 1,09 a 1,44). Entre os pacientes que receberam desfibrilação MV, o término da fibrilação ventricular ocorreu em 79,9% dos casos (risco relativo [vs. padrão] de 1,18; IC de 95%, 1,03 a 1,36). O retorno da circulação espontânea (ROSC) foi observado em 46,4% dos pacientes no grupo DSED, comparado a 26,5% no grupo padrão (risco relativo de 1,72; IC de 95%, 1,22 a 2,42). No grupo MV, 35,4% dos pacientes atingiram ROSC (risco relativo [vs. padrão] de 1,39; IC de 95%, 0,97 a 1,99) (Cheskes et al., 2022).
Quanto à sobrevivência com bom resultado neurológico, definido por uma pontuação na escala de Rankin modificada maior ou igual a 2, isso ocorreu em 27,4% dos pacientes que receberam DSED, em comparação com 11,2% dos pacientes que receberam desfibrilação padrão (risco relativo de 2,21; IC de 95%, 1,26 a 3,88). No grupo que recebeu desfibrilação com mudança vetorial, a taxa foi de 16,2% (risco relativo [vs. padrão] de 1,48; IC de 95%, 0,81 a 2,71) (Cheskes et al., 2022).
Ross, et al (2016), tem sua abordagem através de uma coorte retrospectiva, onde coletou dados a partir do corpo de bombeiro de San Antonio, EUA, entre janeiro de 2013 a dezembro de 2015. Um total de 279 pacientes que entraram no estudo com FV refratária após 3 desfibrilações convencionais com 200J, 50 destes pacientes receberam a dupla desfibrilação (DSD) como intervenção e 229 pacientes permaneceram na desfibrilação padrão (DP).
Tanto o desfechos primários quanto secundários não apresentaram significância estatística, o desfecho primário de sobrevida com integridade neurológica foi de 6% no grupo DSD e 11,4% no grupo DP (p = 0,317) (OR 0,50, IC 95% 0,15–1,72). Nos desfechos secundários, comparando o grupo DD com o grupo DP, as taxas foram as seguintes: retorno da circulação espontânea (ROSC) de 28% contra 37,6% (p = 0,255) (OR 0,65, IC 95% 0,33–1,27), sobrevivência até a admissão hospitalar de 32% contra 45% (IC 95% 0,45–1,65), e sobrevivência até a alta hospitalar de 8% contra 14,4% (p = 0,356) (OR 0,52, IC 95% 0,17–1,53) (Ross et al.,2016).
Uma análise adicional de subgrupos foi realizada nos pacientes com DSD, também não apresentou diferenças estatística significativas nos resultados, identificando 26 que atendiam aos critérios para FV refratária. O Resultado Entre este subgrupo e o grupo que recebeu apenas o tratamento padrão, tanto em relação aos resultados neurológicos (7,7% vs. 11,4%, p = 0,749), quanto ao ROSC (23,1% vs. 37,6%, p = 0,196) e à sobrevivência até admissão hospitalar (38,5% vs. 35,4%, p=0,830) e a sobrevivência até a alta hospitalar (11,5% vs. 14,4%, p = 0,777) (Ross et al.,2016).
O estudo de Stupca et al. (2022),uma coorte retrospectiva multicêntrica, avaliou prontuários médicos de pacientes atendidos pelo serviço médico de emergência (EMS) do condado de Sarasota, Flórida, EUA, entre 18 de outubro de 2017 e 15 de março de 2022. Em dezembro de 2019, o serviço médico de emergência do condado de Sarasota implementou uma mudança no protocolo de tratamento para pacientes com FV/TVSP refratária pré-hospitalar. Antes dessa mudança, todos os casos de FV/TVSP refratária eram tratados conforme a diretriz ACLS.
Os pacientes que atendiam aos critérios de FV/TVSP refratária, que incluíam a administração de 3 mg de epinefrina, três desfibrilações padrão e 300 mg de amiodarona, passaram a receber um novo protocolo. Esse novo protocolo consistia em uma dose cumulativa total de 3 mg de epinefrina, desfibrilação com mudança vetorial (reposicionando as pás do desfibrilador da posição ântero-lateral para a posição ântero-posterior) e administração de esmolol 40 mg IV push, seguida por uma infusão de esmolol 60 mg IV ao longo de 10 minutos (Stupca et al., 2022).
Então, dos 83 pacientes incluídos no estudo, 36 entraram no grupo de pré-EMS, antes da mudança de protocolo do serviço médico de emergência e 47 entraram no pós-EMS, após a mudança de protocolo. O desfecho primário, retorno da circulação espontânea (RCE) sustentado, foi significativamente maior no grupo pré-EMS em comparação ao grupo pós-EMS (58,3% vs. 17%, p < 0,001). Além disso, os pacientes no grupo pré-EMS alcançaram taxas significativamente mais altas de qualquer RCE (66,7% vs. 19,1%, p < 0,001) e da sobrevivência até a chegada ao hospital (55,6% vs. 17%, p < 0,001). As taxas dos desfechos de sobrevivência até a alta hospitalar e de sobrevivência com função neurológica intacta na alta hospitalar foram poucas e sem significância estatística (Stupca et al., 2022).
Os pacientes que receberam o pacote EMS, apresentaram uma probabilidade significativamente menor de alcançar RCE sustentado, qualquer RCE ou sobrevivência até a chegada ao hospital. No entanto, não houve diferença na sobrevivência até a alta hospitalar ou na sobrevivência com função neurológica intacta entre os grupos. Além disso, os pacientes do grupo pós-EMS mostraram uma incidência maior de ritmos iniciais não chocáveis (19,1% vs. 5,6%, p = 0,15). Estudos anteriores indicam que ritmos não chocáveis estão associados a um prognóstico pior em comparação com ritmos chocáveis, o que pode ter contribuído para os resultados desfavoráveis observados no grupo que recebeu o pacote pós-EMS (Stupca et al., 2022).
Cheskes et al. (2019) conduziram uma coorte observacional retrospectiva, analisando dados coletados ao longo de três anos a partir de 1º de janeiro de 2015, em quatro agências de serviço médico de emergência (EMS) em Ontário, Canadá. A população do estudo consistiu em pacientes adultos que sofreram parada cardíaca fora do hospital e apresentaram fibrilação ventricular refratária a pelo menos três desfibrilações padrão sucessivas.
A partir de janeiro de 2015, a Desfibrilação Externa Sequencial Dupla (DSED) pôde ser solicitada pelos paramédicos no local e autorizada por um médico online para pacientes que não responderam à desfibrilação padrão. Os choques de DSED foram administrados de forma sequencial rápida, para evitar danos ao desfibrilador como na DSED simultânea (Cheskes et al., 2019).
Durante o período do estudo, os autores selecionaram 252 pacientes que atenderam aos critérios de inclusão; destes, 201 receberam desfibrilação padrão (DP) e 51 receberam DSED. Os autores construíram uma tabela relacionando o número de tentativas de desfibrilação, o modo (desfibrilação padrão ou dupla desfibrilação sequencial) e as medidas de desfecho do término da fibrilação ventricular para ROSC. Os pacientes foram divididos entre aqueles que receberam pelo menos uma DSED durante a RCP e aqueles que receberam apenas desfibrilação padrão. Com isso, os autores conseguiram criar uma base temporal e analisar o desfecho com o modo de desfibrilação (padrão ou DSED), ou seja, considerando a DSED precocemente ou tardiamente (Cheskes et al., 2019).
No geral, o término da FV foi semelhante entre o grupo padrão e o grupo DSED (78,1% vs. 76,5%; RR: 1,0; IC 95%: 0,8–1,2). No entanto, na análise choque a choque, quando tentativas precoces de desfibrilação (entre 4 e 8) foram consideradas, os pacientes que receberam DSED tiveram maior término da fibrilação ventricular comparado aos que receberam desfibrilação convencional (29,4% vs. 17,5%; RR: 1,7; IC95%: 1,1–2,6). Nas tentativas tardias de desfibrilação (entre 9 e 17), o grupo DSED também teve uma maior taxa de término da fibrilação ventricular em comparação à desfibrilação padrão (31,2% vs. 17,1%; RR: 1,8; IC 95%: 1,1–3,0) (Cheskes et al., 2019).
Quanto ao desfecho de ROSC, os autores encontraram resultados semelhantes entre os grupos padrão e DSED (21,4% vs. 17,6%; RR: 0,8; IC 95%: 0,4–1,6). Nas tentativas precoces, o ROSC foi maior naqueles que receberam DSED (15,7%) em comparação aos que receberam desfibrilação convencional (5,4%; RR: 2,9; IC95%: 1,4–5,9). Nas tentativas tardias, as taxas de ROSC foram semelhantes entre os grupos, com uma taxa de 1,3% para o grupo DSED e 0,8% para o grupo padrão (RR: 1,6; IC 95%: 0,1–25,2) (Cheskes et al., 2019).
Contudo, Cheskes e seus colaboradores não observaram uma mudança significativa na taxa dos desfechos ao comparar DSED com desfibrilação padrão. No entanto, ao analisar cada tentativa de desfibrilação, a dupla desfibrilação mostrou melhores resultados quando aplicada precocemente (entre a quarta e a oitava desfibrilação) em comparação à desfibrilação convencional.
Emmerson et al. (2017) realizaram uma análise retrospectiva e observacional com dados coletados de 1º de julho de 2015 a 31 de dezembro de 2016, totalizando 18 meses, para pacientes com OHCA tratados pela LAS Advanced Paramedics usando desfibrilação dupla (DSD). O estudo incluiu 45 pacientes que receberam DSD após tentativas mal sucedidas de desfibrilação padrão, independentemente do ritmo de parada inicial. Para comparação, foram incluídos 175 pacientes tratados para FV persistente com mais de 6 choques consecutivos de desfibrilação padrão (DP).
O grupo que recebeu DSD apresentou um ritmo inicial de parada cardíaca de FV/TVSP em 87% dos casos, enquanto os demais pacientes converteram de assistolia para FV/TVSP após a RCP. Em comparação, 82% do grupo de desfibrilação padrão apresentaram FV/TVSP. Antes de receberem DSD, 33 pacientes haviam recebido mais de 6 choques padrão, 7 pacientes receberam menos de 6 choques padrão e 5 pacientes receberam exatamente 6 choques padrão. Após o tratamento com DDS, 11 pacientes (24%) receberam mais tentativas de desfibrilação padrão, variando de 1 a 9 choques (Emmerson et al., 2017).
Entre os pacientes que receberam DSD, 38% alcançaram RCE pré-hospitalar, e 59% mantiveram RCE até a chegada ao hospital. Três pacientes do grupo DDS sobreviveram até a alta hospitalar, representando uma taxa de sobrevivência global de 7% (n = 3/43) e uma taxa de sobrevivência de 30% entre aqueles que mantiveram RCE até o hospital. Os resultados do grupo de desfibrilação padrão foram semelhantes aos do grupo DDS: 35% conseguiram RCE pré-hospitalar, 56% mantiveram RCE até o hospital e 6,6% (n = 11/166) sobreviveram até a alta hospitalar. Entre os pacientes que mantiveram RCE até o hospital, 29% sobreviveram até a alta hospitalar (Emmerson et al., 2017).
Uma consideração adicional no estudo é a falta de um grupo de controle totalmente comparável. A média de dez tentativas de desfibrilação padrão antes do uso do DSD é superior aos seis choques recomendados no protocolo do estudo, o que também pode ter influenciado os resultados (Emmerson et al., 2017).
Mapp, et al. (2019), realizaram um estudo caso-controle a partir de dados coletados prospectivamente, de pacientes que sofreram parada cardíaca fora do hospital, do banco de dados Departamento de bombeiros de San Antonio, EUA, entre Janeiro de 2013 e Dezembro de 2015. O protocolo do serviço de emergência do Departamento de bombeiros de San Antonio, orientou o paramédico líder considerar aplicar a dupla desfibrilação simultânea (DSD) nos pacientes com FV/TVSP refratária, que foi definida como administração de pelo menos três desfibrilação convencionais de 200J sem conversão para um ritmo não chocável.
Entre os pacientes que atenderam aos critérios de elegibilidade, 64 foram classificados no grupo Caso, composto por aqueles que sobreviveram até a internação hospitalar. Desses, 12 receberam a dupla desfibrilação e 52 a desfibrilação convencional. O grupo Controle, por sua vez, incluiu 64 pacientes que não sobreviveram até a internação hospitalar, dos quais 13 receberam a dupla desfibrilação e 51 a desfibrilação convencional (Mapp, et al., 2019).
Com isso o estudo obteve uma taxa de sobrevivência até a internação hospitalar de 48% nos pacientes que receberam DSD e 50,5% nos pacientes que receberam desfibrilação convencional (p > 0,99; OR = 0,91, IC 95% = 0,40–2,1). A taxa de RCE pré-hospitalar foi de 20% nos pacientes que receberam DSD, em comparação com 40,8% nos pacientes que receberam terapia convencional (p = 0,07; OR = 0,36, IC 95% = 0,14–1,06). A sobrevivência até a alta hospitalar foi de 16% nos pacientes que receberam DSD, contra 23,3% nos pacientes que receberam terapia convencional (p = 0,59; OR = 0,63, IC 95% = 0,22–1,9). A taxa de sobrevivência neurologicamente intacta até a alta hospitalar foi de 12% nos pacientes que receberam DSD, comparado a 19,4% nos pacientes que receberam terapia convencional (p = 0,56; OR = 0,57, IC 95% = 0,17–2,1) (Mapp, et al., 2019).
Portanto, com base nos desfechos do estudo, não obtiveram resultados significativos que apontem a DSD como um método superior à desfibrilação convencional (Mapp, et al., 2019).
Beck et al. (2019) analisaram registros pré-hospitalares do Corpo de Bombeiros de Houston para todos os pacientes que sofreram parada cardíaca fora do hospital entre 1º de janeiro de 2013 e 31 de dezembro de 2016, abrangendo um período de quatro anos. O estudo incluiu os pacientes com fibrilação ventricular refratária, definida como aqueles que necessitam de três ou mais tentativas consecutivas de desfibrilação convencional. O uso do DSD foi guiado e iniciado por comando médico on-line. Caso o paciente apresentasse fibrilação ventricular refratária, o médico tinha permissão para solicitar tentativas de DSD.
Os pacientes do estudo foram divididos em dois grupos: 71 pacientes que receberam DSD e 239 pacientes que receberam desfibrilação padrão, totalizando 310 casos incluídos na análise. (Beck et al., 2019)
As chances de ROSC pré-hospitalar foram significativamente menores para os pacientes tratados com DSD, com apenas 39% dos pacientes do grupo DSD alcançando este desfecho, em comparação com 60% do grupo de desfibrilação padrão (OR 0,46 [IC 95%: 0,25-0,87]). Nos demais desfechos, não houve diferenças significativas entre os grupos. Na sobrevivência até a admissão hospitalar, 35% dos pacientes do grupo DSD sobreviveram, contra 49% do grupo de desfibrilação padrão (OR 0,57 [IC 95%: 0,30-1,08]). De forma similar, na sobrevivência de setenta e duas horas, o grupo DSD apresentou uma taxa de 21,4%, comparado a 32,3% do grupo de desfibrilação convencional (OR 0,52 [IC95%: 0,26-1,10]). Na sobrevivência até a alta hospitalar, 14,3% dos pacientes do grupo DSD sobreviveram, contra 20,9% do grupo de desfibrilação padrão (OR 0,63 [IC 95%: 0,27-1,45]) (Beck et al., 2019).
O estudo piloto retrospectivo de Kim et al. (2020)analisou registros médicos de dois centros de emergência regionais na Coreia do Sul. Os pesquisadores examinaram pacientes que sofreram parada cardíaca fora do hospital, com ritmo inicial chocável e refratário ao retorno da circulação espontânea (ROSC) após três ciclos de desfibrilação e 10 minutos de RCP.
Participaram do estudo 38 pacientes, divididos em dois grupos: 21 pacientes na pré-fase, que receberam desfibrilação convencional de 1º de janeiro de 2016 a 31 de dezembro de 2016, e 17 pacientes na pós-fase, que receberam desfibrilação sequencial dupla (DSD) de 1º de janeiro de 2017 a 31 de dezembro de 2017 (Kim et al., 2020).
O trabalho de Kim e seus colaboradores mostrou uma melhor taxa de sobrevivência até a admissão hospitalar no grupo DSD, com 82,4%, em comparação com 28,6% no grupo de desfibrilação convencional, p=0,001. Isso também foi observado na taxa de sobrevivência até a alta hospitalar, com 41,2% dos pacientes que receberam dupla desfibrilação sobrevivendo, contra 14,3% dos pacientes do grupo convencional, exibindo uma tendência à significância estatística (p = 0,078).
O bom resultado neurológico, tanto na alta quanto em 6 e 12 meses, foram medidos usando a categoria de desempenho cerebral (CPC) de Glasgow-Pittsburgh, sendo CPC 1-2 considerados bons desfechos. Esses resultados foram atingidos por 29,4% dos pacientes do grupo DSD, em comparação com 9,5% dos pacientes do grupo de desfibrilação convencional, embora essa diferença não tenha sido estatisticamente significativa (p = 0,207) (Kim et al., 2020).
TABELA SUMÁRIA DESCRITIVA TÍTULO AUTOR (ANO) TIPO DO ARTIGO POPULAÇÃO RESULTADOS CONCLUSÕES Defibrillation Strategies for Refractory Ventricular Fibrillation Sheldon Cheskes, P Richard Verbeek, Ian R Drennan, Shelley L McLeod, Linda Turner, Ruxandra Pinto, Michael Feldman, Matthew Davis, Christian Vaillancourt, Laurie J Morrison, Paul Dorian, Damon C Scales. (2022) Ensaio clínico randomizado N = 405 ( 342 homens, 63 mulheres) Controle =136 (109 homens, 27 mulheres) N MV = 144 (127 homens, 17 mulheres) N DSD = 125 (106 homens, 19 mulheres) Sobrevivência até a alta hospitalar: Grupo DSD: 30,4%; Grupo padrão: 13,3%; Grupo MV: 21,7% Término da fibrilação ventricular: Grupo DSD: 84%; Grupo MV: 79,9%; Grupo padrão: 67,6% Retorno da circulação espontânea (ROSC): Grupo DSD: 46,4%; Grupo MV: 35,4%; Grupo padrão: 26,5% Sobrevivência com bom resultado neurológico: Grupo DSD: 27,4%; Grupo padrão: 11,2% ; Grupo MV: 16,2% A sobrevivência até a alta hospitalar foi mais frequente entre os pacientes que receberam DSED ou desfibrilação com mudança vetorial em comparação com aqueles que receberam a desfibrilação padrão. A estratégia DSED pareceu estar associada a uma maior ocorrência de término da fibrilação ventricular, retorno da circulação espontânea e bons resultados neurológicos na alta hospitalar, enquanto a desfibrilação VC foi mais eficaz no término da fibrilação ventricular. Dual defibrillation in out-of-hospital cardiac arrest: A retrospective cohort analysis. Elliot M Ross, Theodore T Redman, Stephen A Harper, Julian G Mapp, David A Wampler, David A Miramontes. (2016) Coorte Retrospectiva N = 279 (206 homens, 73 mulheres) Controle = 229 (168 homens, 61 mulheres) N DSD = 50. (38 homens, 12 mulheres) Sobrevivência com integridade neurológica: Grupo DSD: 6%; Grupo SD: 11,4% Retorno da circulação espontânea (ROSC): Grupo DSD: 28%; Grupo SD: 37,6% Sobrevivência até a admissão hospitalar: Grupo DSD: 32%; Grupo SD: 45% Sobrevivência até a alta hospitalar: Grupo DSD: 8%; Grupo SD: 14,4% Apesar dos desfechos do grupo que recebeu a desfibrilação convencional apresentaram taxas superiores, tanto os desfechos primários e secundários não mostraram significância estatística. Esmolol, vector change, and dose-capped epinephrine for prehospital ventricular fibrillation or pulseless ventricular tachycardia. Kyle Stupca, Nicholas Scaturo, Eileen Shomo, Tonya King, Marshall Frank. (2022) Coorte Retrospectiva N 83 (69 homens, 14 mulheres) . Controle = 36 (29 homens, 7 mulheres) N MV = 47 (40 homens, 7 mulheres) Retorno Sustentado da Circulação Espontânea (RCE): Grupo pré-EMS: 58,3%; Grupo pós-EMS: 17% Qualquer Retorno da Circulação Espontânea (RCE): Grupo pré-EMS: 66,7%; Grupo pós-EMS: 19,1% Sobrevivência até a chegada ao hospital: Grupo pré-EMS: 55,6%; Grupo pós-EMS: 17% Sobrevivência até a alta hospitalar e com função neurológica intacta: Não houve diferença estatisticamente significativa entre os grupos Os pacientes que receberam o pacote EMS tiveram menor chance de alcançar RCE sustentado, qualquer RCE, ou sobrevivência até a chegada ao hospital. No entanto, a sobrevivência até a alta hospitalar e a sobrevivência com função neurológica intacta não diferiram entre os grupos e não apresentaram significância estatística. The impact of double sequential external defibrillation on termination of refractory ventricular fibrillation during out-of-hospital cardiac arrest. Sheldon Cheskes, Alie Wudwud, Linda Turner, Shelley McLeod, Jim Summers, Laurie J Morrison, P Richard Verbeek. (2019) Coorte Observacional N = 252 (213 homens, 39 mulheres) Controle = 201 (170 homens, 31 mulheres) N DSD: 51 (43 homens, 8 mulheres) Término da Fibrilação Ventricular (FV): Choques 4 a 8: Grupo DSD 29,4% vs. Grupo padrão 17,5%; Choques 9 a 17: Grupo DSD 31,2% vs. Grupo padrão 17,1%; Taxas gerais: Sem diferença significativa entre os grupos Retorno da Circulação Espontânea (ROSC): Choques 4 a 8: Grupo DSD 15,7% vs. Grupo padrão 5,4% Choques 9 a 17: Taxas comparáveis entre os grupos O estudo não revelou uma diferença significativa nas taxas de desfechos ao comparar DSED com a desfibrilação padrão. No entanto, ao examinar cada tentativa de desfibrilação, a dupla desfibrilação mostrou resultados superiores quando aplicada precocemente (entre a quarta e a oitava desfibrilação) em comparação à desfibrilação convencional. Double sequential defibrillation therapy for out-of-hospital cardiac arrests: The London experience. Amber C Emmerson, Mark Whitbread, Rachael T Fothergill. (2017) Caso-Controle N = 220 (homens, mulheres) Controle = 175 (144 homens, 31 mulheres) N DSD = 45 (42 homens, 3 mulheres) Retorno da Circulação Espontânea (RCE) Pré-Hospitalar: Grupo DDS: 38% dos pacientes; Grupo Padrão: 35% dos pacientes Manutenção do RCE até a Chegada ao Hospital: Grupo DDS: 59% dos pacientes; Grupo Padrão: 56% dos pacientes Sobrevivência até a Alta Hospitalar: Grupo DDS: 7%; Grupo Padrão: 6,6% No estudo, não foi identificado um benefício claro do uso de DSD no tratamento de RVF em serviços de emergência. No entanto, o estudo revelou que foram realizadas em média dez tentativas de desfibrilação padrão antes do uso do DSD, número superior aos seis choques recomendados pelo protocolo, o que pode ter influenciado os resultados. Prehospital Double Sequential Defibrillation: A Matched Case-Control Study. Julian G Mapp, Alan J Hans, Anthony M Darrington, Elliot M Ross, Calvin C Ho, David A Miramontes, Stephen A Harper, David A Wampler. (2019) Caso-Controle N = 128 (102 homens, 26 mulheres) Controle = 103 (80 homens, 23 mulheres) N DSD = 25 (22 homens, 3 mulheres) Sobrevivência até a Internação Hospitalar: Grupo DSD: 48%; Grupo Convencional: 50,5% Retorno da Circulação Espontânea (RCE) Pré-Hospitalar: Grupo DSD: 20%; Grupo Convencional: 40,8% Sobrevivência até a Alta Hospitalar: Grupo DSD: 16%; Grupo Convencional: 23,3% Sobrevivência Neurologicamente Intacta até a Alta Hospitalar: Grupo DSD: 12%; Grupo Convencional: 19,4% Embora o estudo tenha indicado uma leve superioridade da desfibrilação convencional em comparação com a DSD com base nas taxas de desfechos, os resultados não apresentaram significância estatística. Effectiveness of Prehospital Dual Sequential Defibrillation for Refractory Ventricular Fibrillation and Ventricular Tachycardia Cardiac Arrest. Lauren R Beck, Daniel G Ostermayer, Joseph N Ponce, Saranya Srinivasan, Henry E Wang. (2019) Caso-Controle N = 310 (235 homens, 75 mulheres) Controle = 239 (174 homens, 65 mulheres) N DSD = 71 (61 homens, 10 mulheres) Retorno da Circulação Espontânea (ROSC) Pré-Hospitalar: Grupo DSD: 39%; Grupo Padrão: 60% Sobrevivência até a Admissão Hospitalar: Grupo DSD: 35%; Grupo Padrão: 49% Sobrevivência de 72 Horas: Grupo DSD: 21,4%; Grupo Padrão: 32,3% Sobrevivência até a Alta Hospitalar: Grupo DSD: 14,3%; Grupo Padrão: 20,9% Neste estudo, os pacientes tratados com DSD tiveram chances substancialmente menores de retorno da circulação espontânea (ROSC) pré-hospitalar em comparação com aqueles que receberam desfibrilação padrão. Não foram encontradas diferenças significativas nos demais desfechos. Esses resultados sugerem que o DSD não oferece um benefício claro em relação à desfibrilação padrão. Refractory Ventricular Fibrillation Treated with Double Simultaneous Defibrillation: Pilot Study Hee Eun Kim, Kui Ja Lee, You Hwan Jo, Jae Hyuk Lee, Yu Jin Kim, Joong Hee Kim, Dong Keon Lee, Dong Won Kim, Seung Min Park, Young Taeck Oh. (2020) Caso-Controle piloto N = 38 (31 homens, 7 mulheres) Controle = 21 (17 homens, 4 mulheres) N DSD = 17 (14 homens, 3 mulheres). Sobrevivência até a Admissão Hospitalar: Grupo DSD: 82,4%; Grupo Convencional: 28,6% Sobrevivência até a Alta Hospitalar: Grupo DSD: 41,2%; Grupo Convencional: 14,3% Bom Desfecho Neurológico: Grupo DSD: 29,4%; Grupo Convencional: 9,5% Os pacientes que receberam dupla desfibrilação apresentaram melhores taxas de sobrevivência até a admissão hospitalar e uma tendência de maior sobrevivência até a alta hospitalar. No entanto, as diferenças nos resultados neurológicos não foram estatisticamente significativas.
Fonte: autoria própria.
4. Discussão
Os estudos sobre desfibrilação dupla, também conhecida como desfibrilação sequencial dupla (DSD), e a mudança vetorial no tratamento da fibrilação ventricular refratária apresentam resultados variados, mas em sua maioria apontam para um potencial benefício dessa estratégia. A análise detalhada dos resultados sugere uma possível melhoria nas taxas de sucesso na reversão da fibrilação ventricular e sobrevida dos pacientes.
Os estudos que investigaram a desfibrilação dupla, mostraram resultados promissores. Esses estudos indicam que a aplicação de dois choques quase simultâneos pode aumentar a probabilidade de reversão da fibrilação ventricular, especialmente em casos onde a desfibrilação convencional falhou. A eficácia da deste método pode ser atribuída à capacidade de recrutar mais massa cardíaca com os choques adicionais, potencialmente interrompendo circuitos elétricos refratários de forma mais eficaz.
Por exemplo, o estudo “Defibrillation Strategies for Refractory Ventricular Fibrillation” demonstra um aumento significativo na taxa de conversão para um ritmo cardíaco estável com o uso da desfibrilação dupla simultânea em comparação com a desfibrilação padrão. Essa observação é corroborada pelo estudo piloto de Hee Eun Kim et al, que reporta uma melhoria nas taxas de sobrevivência e outcomes neurológicos quando essa técnica é utilizada em ambiente pré-hospitalar.
Contudo, a “Retrospective Cohort Analysis” destaca que a eficácia da desfibrilação dupla pode ser influenciada por diversos fatores, incluindo o tempo de resposta e a experiência dos socorristas. Além disso, a “Matched Case-Control Study” levanta questões sobre a consistência desses resultados, sugerindo que a técnica não é igualmente eficaz em todos os casos. Por fim, a implementação prática dessa técnica requer a disponibilidade de dois desfibriladores e treinamento adequado dos profissionais de saúde, o que pode ser uma limitação em certos cenários pré-hospitalares.
Já a mudança vetorial, conforme discutido no artigo de Stupca et al. (2022), propõe uma alteração na posição das pás do desfibrilador para melhorar a eficácia dos choques elétricos. A técnica ântero-posterior pode proporcionar um caminho elétrico mais eficiente através do coração, aumentando a probabilidade de sucesso da cardioversão. Ao considerar a mudança vetorial, o estudo “Esmolol, Vector Change, and Dose-Capped Epinephrine” sugere que a alteração do vetor de aplicação das descargas elétricas pode ser uma abordagem promissora, principalmente quando combinada com outras intervenções farmacológicas.
Apesar dessas descobertas promissoras, é crucial reconhecer as limitações inerentes a esses estudos, como o tamanho da amostra, a heterogeneidade dos protocolos utilizados, o treinamento da equipe e tempo de resposta, o que gera uma variabilidade nas metodologias e nos critérios de inclusão e dificulta a comparação direta dos resultados. Além disso, muitos estudos são de natureza observacional ou piloto, limitando a capacidade de generalização dos resultados.
5. Conclusão
Ambas as abordagens demonstram potencial para melhorar os resultados em pacientes que não respondem à desfibrilação convencional.
A desfibrilação dupla tem mostrado eficácia em aumentar a probabilidade de reversão de fibrilação ventricular refratária. No entanto, sua implementação prática pode ser desafiadora devido à necessidade de equipamentos adicionais e treinamento específico. A mudança vetorial é uma modificação simples da técnica existente que pode ser adotada mais facilmente e estudos preliminares sugerem que essa abordagem pode melhorar a eficácia da desfibrilação.
Apesar dos resultados favoráveis, a variabilidade nas metodologias dos estudos revisados e a natureza observacional de muitos deles indicam a necessidade de mais pesquisas. Ensaios clínicos randomizados de maior escala são necessários para estabelecer de forma mais definitiva a eficácia e a segurança dessas abordagens. Por issorecomenda-se que futuras pesquisas explorem não apenas a eficiência das técnicas de desfibrilação, mas também seus impactos a longo prazo na qualidade de vida e na reabilitação dos sobreviventes de PCR, gerando assim evidências robustas para suportar sua implementação ampla na prática clínica.
6. REFERÊNCIAS:
1.Cordeiro JC, Deus MO de, Pinheiro SS, Sousa* LAP de, Oliveira MCSL de. O ensino de ressuscitação cardiopulmonar para jovens: quais os benefícios e as metodologias empregadas? rmmgorg [Internet]. 32(1):1–8. Available from: https://rmmg.org/artigo/detalhes/3919
2.Gonzalez MM, Timerman S, Gianotto-Oliveira R, Polastri TF, Canesin MF, Schimidt A, et al. I Diretriz de Ressuscitação Cardiopulmonar e Cuidados Cardiovasculares de Emergência da Sociedade Brasileira de Cardiologia. Arquivos Brasileiros de Cardiologia [Internet]. 2013 Aug 1;101:1–221. Available from: https://www.scielo.br/j/abc/a/FzpcTtwTdpf8DDBYMS7vprr/
3.Cheskes S, Verbeek PR, Drennan IR, McLeod SL, Turner L, Pinto R, et al. Defibrillation Strategies for Refractory Ventricular Fibrillation. New England Journal of Medicine. 2022 Nov 6;387(21).
4.Ross EM, Redman TT, Harper SA, Mapp JG, Wampler DA, Miramontes DA. Dual defibrillation in out-of-hospital cardiac arrest: A retrospective cohort analysis. Resuscitation. 2016 Sep;106:14–7.
5.Stupca K, Scaturo N, Shomo E, King T, Frank M. Esmolol, vector change, and dose-capped epinephrine for prehospital ventricular fibrillation or pulseless ventricular tachycardia. The American Journal of Emergency Medicine. 2023 Feb;64:46–50.
6.Cheskes S, Wudwud A, Turner L, McLeod S, Summers J, Morrison LJ, et al. The impact of double sequential external defibrillation on termination of refractory ventricular fibrillation during out-of-hospital cardiac arrest. Resuscitation. 2019 Jun;139:275–81.
7.Emmerson AC, Whitbread M, Fothergill RT. Double sequential defibrillation therapy for out-of-hospital cardiac arrests: The London experience. Resuscitation [Internet]. 2017 Aug 1;117:97–101. Available from: https://www.sciencedirect.com/science/article/abs/pii/S030095721730254X
8.Mapp JG, Hans AJ, Darrington AM, Ross EM, Ho CC, Miramontes DA, et al. Prehospital Double Sequential Defibrillation: A Matched Case–Control Study. Braithwaite SA, editor. Academic Emergency Medicine. 2019 Jan 6;26(9):994–1001.
9.Beck LR, Ostermayer DG, Ponce JN, Srinivasan S, Wang HE. Effectiveness of Prehospital Dual Sequential Defibrillation for Refractory Ventricular Fibrillation and Ventricular Tachycardia Cardiac Arrest. Prehospital emergency care : official journal of the National Association of EMS Physicians and the National Association of State EMS Directors [Internet]. 2019 [cited 2020 Jan 5];23(5):597–602. Available from: https://www.ncbi.nlm.nih.gov/pubmed/30773983
10.Kim HE, Lee KJ, Jo YH, Lee JH, Kim YJ, Kim JH, et al. Refractory Ventricular Fibrillation Treated with Double Simultaneous Defibrillation: Pilot Study. Emergency Medicine International. 2020 May 27;2020:1–6.
1 Estudante de Medicina
Instituição de formação: Universidade Cesumar
E-mail: giovanafeliciop@gmail.com
2 Estudante de Medicina
Instituição de formação: Universidade Cesumar
E-mail: thomashey02@outlook.com
3 Estudante de Medicina
Instituição de formação: Universidade Cesumar
E-mail: anandasandraviegas@gmail.com
4 Bacharel em Medicina
Instituição de formação: Universidade Cesumar
E-mail: mateusmazorra@gmail.com
