REGISTRO DOI: 10.5281/zenodo.7760926
Cicero Alef do Nascimento Brito
Layla Serrano de Lacerda
Thaís Rocha Gomes Batista
Ysabor Emanuele Santos Pereira de Lima
Luciano Pinheiro da Nóbrega Júnior
Liliane de Araújo Saraiva Câmara
RESUMO
Introdução: A gestação gemelar envolvendo mola hidatiforme completa coexistindo com feto em desenvolvimento normal é uma condição extremamente rara, que está associada a diversas complicações materno-fetais. Relato de caso: Uma mulher de 30 anos, multípara com 23+2 semanas de idade gestacional, deu entrada no Hospital Universitário Lauro Wanderley (HULW) devido ultrassonografia que identificava gestação gemelar de feto vivo saudável coexistindo com uma mola hidatiforme. A mesma recebeu atendimento especializado, e durante a gestação evoluiu com diabetes gestacional e hipertireoidismo subclínico, sem outras complicações. No curso de 36+5 semanas de gestação, desencadeou trabalho de parto associado a sangramento genital leve e teste para covid19 positivo; foi submetida a uma cesariana com com nascimento de feto vivo, sexo feminino, apgar 8/10, pesando 3356g. No intra operatório seguiu com hipotonia uterina, sendo realizado histerectomía subtotal puerperal. O anatomopatológico da massa extra placentária confirmou mola hidatiforme completa. A curva de gonadotrofina coriônica humana declinou no pós parto. Discussão e Conclusão: Esta é uma doença clinicamente rara com alto riscos. Todos os casos de suspeita de gravidez múltipla com mola hidatiforme e feto vivo coexistente devem ser encaminhados e tratados em um centro terciário especializado no diagnóstico e tratamento de doença trofoblástica gestacional. A literatura mostra que cerca de 34% dessas mulheres são posteriormente diagnosticadas com neoplasia trofoblástica gestacional (NTG). Há uma taxa de nascimento prematuro de 78%, 50% de nascidos vivos, e morte fetal intra uterino em 40,1%. Pacientes com essa condição têm risco mais elevado de desenvolver NTG posteriormente, e é importante ressaltar que este risco ocorre independentemente da idade gestacional da interrupção ou da via de parto. Sangramento genital, hipertireoidismo e pré-eclâmpsia são as condições mais associadas à interrupção da gestação. O caso descrito foi definido como um raro, com um bom desfecho. O diagnóstico, manejo e monitoramento dessa condição permanecerão desafiadores devido à sua raridade.
Palavras chave: Gestação gemelar; Mola hidatiforme; Doença trofoblástica gestacional.
ABSTRACT
Introduction: Twin pregnancy involving complete hydatidiform mole coexisting with a normally developing fetus is an extremely rare condition, which is associated with several maternal-fetal complications. Case report: A 30-year-old woman, multiparous with 23+2 weeks of gestational age, was admitted to the Hospital Universitário Lauro Wanderley (HULW) due to an ultrasound that identified a twin pregnancy with a healthy live fetus coexisting with a hydatidiform mole. She received specialized care, and during pregnancy she developed gestational diabetes and subclinical hyperthyroidism, without other complications. In the course of 36 + 5 weeks of gestation, she triggered labor associated with light genital bleeding and a positive covid19 test; she underwent a cesarean section with the birth of a live fetus, female, apgar 8/10, weighing 3356g. In the intraoperative period, she continued with uterine hypotonia, and a puerperal subtotal hysterectomy was performed. The anatomopathological examination of the extraplacental mass confirmed a complete hydatidiform mole. The human chorionic gonadotropin curve declined postpartum. Discussion and Conclusion: This is a clinically rare disease with high risks. All cases of suspected multiple pregnancy with hydatidiform mole and co-existing live fetus should be referred and treated at a tertiary center specializing in the diagnosis and treatment of gestational trophoblastic disease. The literature shows that approximately 34% of these women are later diagnosed with gestational trophoblastic neoplasia (GNT). There is a preterm birth rate of 78%, live births at 50%, and intrauterine fetal death at 40.1%. Patients with this condition have a higher risk of later developing GTN, and it is important to emphasize that this risk occurs regardless of the gestational age of the interruption or the mode of delivery. Genital bleeding, hyperthyroidism and pre-eclampsia are the conditions most associated with termination of pregnancy. The case described was defined as a rare one, with a good outcome. The diagnosis, management and monitoring of this condition will remain challenging due to its rarity.
Keywords: Twin pregnancy; Hydatidiform mole; Gestational trophoblastic disease
INTRODUÇÃO
A doença trofoblástica gestacional (DTG) é um grupo de patologias relacionadas à gravidez. É uma anomalia proliferativa do cito e sinciciotrofoblasto com diferentes estágios histológicos que diferem na regressão, invasão, metástase e recorrência. Dentro dele, existem lesões pré-malignas, como Mola Hidatiforme (MH), e outros francamente malignos, chamada Neoplasia Trofoblástica Gestacional (NTG) e inclui: Mola Invasiva (MI), coriocarcinoma e outros, que podem surgir após qualquer evento gravídico.8,9
Mola Hidatiforme Completa (MHC) geralmente resulta da fecundação de um oócito sem material genético por um espermatozoide haploide que se duplica; não há tecido embrionário, mas uma hidropisia difusa e hiperplasia trofoblástica. Na Mola Hidatiforme Parcial (MHP), o cariótipo é triplóide, em sua maioria resultante da fertilização de um oócito haplóide por dois espermatozóides; caracteriza-se por edema focal de vilosidades coriônicas e presença de tecidos fetais. O espectro DTG foi recentemente expandido para incluir também o nódulo placentário atípico (NPA), já que 10% a 15% podem coexistir ou evoluir para tumor trofoblástico placentário local (TTPL) e tumor trofoblástico epitelióide (TTE). Enquanto NPA, TTPL e TTE têm mais produção variada do hormônio da gravidez, gonadotrofina coriônica humana (hCG), todas as outras formas de DTG produzem esse hormônio muito bem.8,9,10
O hCG é um excelente biomarcador da progressão da doença, resposta e subsequente vigilância pós-tratamento. Um nível de hCG estabilizado ou crescente permite a detecção precoce da progressão de MHC e MHP para NTG, que ocorre em cerca de 15%–20% e 0,5%–5% dos casos, respectivamente. O uso deste biomarcador junto com o desenvolvimento de terapias altamente eficazes transformou os resultados de sobrevivência, de modo que hoje quase todas as mulheres afetadas pela NTG podem esperar a cura se tratadas adequadamente.5,8,10
Gestação gemelar com coexistência de gestação molar e feto vivo é uma entidade muito rara, escrita pela primeira vez em Laker em 1914, com prevalência estimada entre 1 caso para 20.000–100.000 gestações, e pode evoluir com múltiplas complicações, tanto maternas quanto fetais, incluindo aborto, pré-eclâmpsia (PE), hipertireoidismo, metrorragia, parto prematuro e NTG. Não há consenso internacional quanto ao manejo dessa condição, embora sejam conhecidos o mau prognóstico para o feto e os altos riscos maternos.3,4,10
CASO CLÍNICO
Paciente de 30 anos, brasileira, casada, dona de casa, admitida no setor de obstetrícia do Hospital Universitário Lauro Wanderley (HULW) em 26/10/2021. Gesta 7, Para 5, Aborto 2, idade gestacional de 23+2 semanas, encaminhada de outro serviço devido ultrassonografia (USG) que identificava gestação atual gemelar com feto vivo coexistindo com uma mola completa. Negava sangramentos genitais. Negava comorbidades. Trazia a seguinte USG (realizada em 21/10/2021): Feto único, batimentos cardíacos fetais de 136 bpm, morfologia normal, índice de líquido amniótico normal, placenta anterior + Presença de massa extra heterogênea, fúndica, com múltiplos cistos, sem fluxo ao doppler (mola completa).
O exame físico encontrava-se normal, sem elevação da pressão arterial, altura de fundo uterino 24cm. A paciente foi internada para esclarecimento e elucidação diagnóstica. Na internação foram realizados os exames descritos e ilustrados em quadro 1 e figura 1.
EXAMES RESULTADO Ultrassonografia obstétrica (27/10/2021) Feto único, peso fetal estimado 653g (percentil 67), maior bolsão vertical 5cm, placenta anterior, Doppler normal + região fúndica uterina (região distinta de placenta normal) com massa heterogênea, com áreas císticas de permeio sem fluxo ao Doppler podendo corresponder a área de degeneração molar derivado de segundo saco gestacional; considerar displasia mesenquimal de placenta entre diagnóstico diferencial Laboratoriais (27/10/2021) Sumário de urina, hemograma, glicemia de jejum normais; Tipagem sanguínea A+; sorologias não reagentes; Beta-HCG 217.304 mUI/mL TSH 0,01 mU/L (suprimido), T4 livre 1,01 mU/L (normal)
Quadro 1: Exames realizados na admissão hospitalar
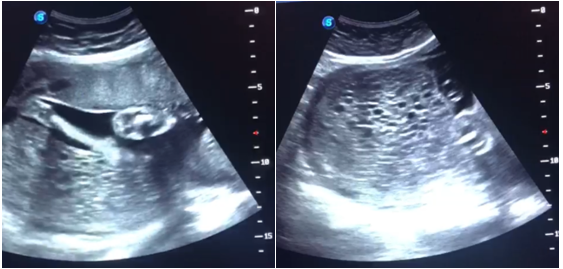
Imagem 1A e 1B: Ultrassonografia obstétrica realizada na internação hospitalar. Fonte: Autores.
A função tireoidiana resultou com diagnóstico de hipertireoidismo subclínico, e não houve necessidade de tratamento naquele momento. Paciente evoluiu sem queixas durante a internação, estável, sinais vitais normais, sem sangramento vaginal, com condições de seguimento ambulatorial e com controle rigoroso, no pré-natal de alto risco do serviço. Os riscos envolvidos no diagnóstico foram comunicados à paciente e seus familiares.
No curso de 27 semanas, a mesma foi diagnosticada com diabetes gestacional após realização de teste oral de tolerância à glicose, e ao longo das consultas se deu necessário a prescrição de insulina intermediária (NPH) para controle glicêmico. A pressão arterial e exames para pré-eclâmpsia mantinham-se normais, e a função tireoidiana mantinha-se com hipertireoidismo subclínico sem necessidade de medicação. Ela recebeu um ciclo de betametasona para maturação pulmonar com 30 semanas devido ao alto risco de prematuridade. Durante a corticoterapia foi ajustado a dose de insulina, visto que corticoide causa hiperglicemia, o que poderia descompensar o diabetes gestacional. A curva de HCG manteve-se estável ao longo da gestação, chegando no seu valor máximo de 218.819 mUI/mL.
No curso de 36+5 semanas, em 27/01/2022 a paciente desencadeou trabalho de parto espontâneo e ativo, e na admissão hospitalar, seu teste de Coronavírus (COVID-19) resultou positivo. Paciente evolui com leve sangramento vaginal, e associado ao quadro de COVID-19, foi-se optado pela cesariana, tendo ocorrido o nascimento de feto único, vivo, sexo feminino, às 21:00 do mesmo dia, apgar 8/10, pesando 3356g. O clampeamento do cordão umbilical foi oportuno. Retirada placenta e logo em seguida a massa heterogênea de aspecto molar. Feito toalete uterino e histerorrafia. No intraoperatório, o útero evoluiu com hipotonia não responsiva às medidas terapêuticas, sendo necessário a realização de histerectomia subtotal.
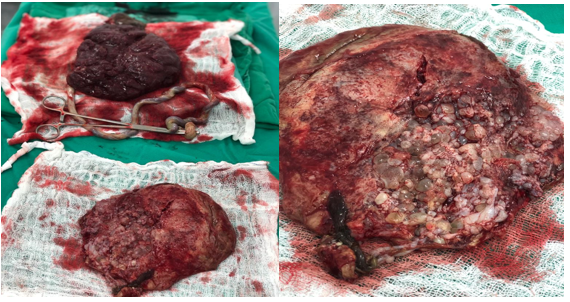
Imagem 3A: Placenta normal de feto vivo (superiormente) e mola hidatiforme (inferiormente). Imagem 3B: mola hidatiforme. Fonte: Autores.
Paciente evolui em ótimo estado geral no pós operatório, exames laboratoriais normais, e recebeu alta para seguimento com curva HCG ambulatorialmente. Não foi necessário a prescrição de anticoncepcional durante o seguimento devido a histerectomia realizada. A curva de HCG e o resultado dos anatomopatológicos seguem em quadro 2 e 3, e gráfico 1. A função tireoidiana se normalizou após a resolução da gravidez.
EXAMES RESULTADO HCG (02/02/2022) 1.556 mUI/mL HCG (09/02/2022) 126,3 mUI/Ml HCG (16/02/2022) 31,2 mUI/mL HCG (24/02/2022) 13,1 mUI/mL HCG (11/03/2022) <1 mUI/mL (negativo) HCG (07/04/2022) <1 mUI/mL (negativo) 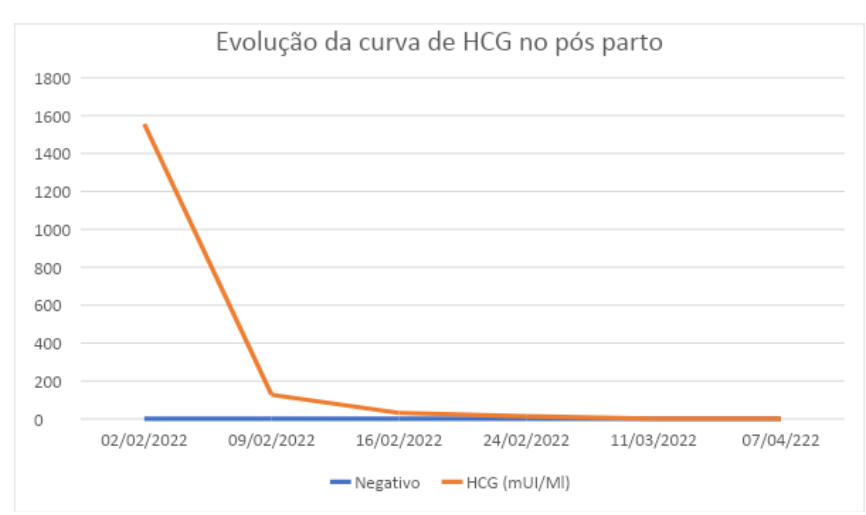
Gráfico 1: Evolução da curva de HCG no pós parto
Anatomopatológico de massa heterogênea com múltiplas formações vesiculares Mola hidatiforme completa Anatomopatológico de placenta do feto Placenta compatível com terceiro trimestre de gestação com deposição intervilosa de fibrina Anatomopatológico de cordão umbilical Cordão umbilical sem sinais de malignidade Anatomopatológico de útero Ausência de sinais de malignidade/ Mucosa endometrial decidualizada
Paciente recebeu alta com 6 meses, após exames permanecerem normais e HCG negativo. Na data de publicação deste artigo, a paciente encontra-se bem, saudável, sem queixas, e a criança em bom desenvolvimento estando também em seguimento com a equipe de pediatria.
DISCUSSÃO
Embora estudos epidemiológicos tenham relatado uma ampla variação na incidência de MH, na maior parte do mundo é de 1 por 1.000 gestações. Em países de alta renda, a incidência de MHC é de aproximadamente 1 a 3 por 1.000 gestações e a incidência de MHP é de cerca de 3 por 1.000 gestações. MH parece ser causada por gametogênese e fertilização anormal, mais frequente nos extremos da idade reprodutiva (<15 e >45 anos), sendo as gestações nessas faixas etárias consideradas de risco. História de uma gravidez molar anterior aumenta o risco para 10 vezes mais. 8,9,11
A coexistência de gravidez gemelar com gestação molar e feto vivo é uma entidade muito rara, e sua prevalência pode ser influenciada pela precisão do diagnóstico clínico e epidemiológico local, além de fatores como a incidência de gravidez múltipla na população correspondente. Com o desenvolvimento das técnicas de reprodução assistida (TRA) no final da década de 1970, as taxas de gravidez múltipla aumentaram acentuadamente em todo o mundo e as gestações gemelares agora representam cerca de 3% de todos os nascidos vivos.1,3,4,7
As gestações gemelares tanto espontâneas quanto as resultantes da TAR já estão associados a um maior risco de complicações maternas e perinatais, morbidade e mortalidade, em comparação com fetos únicos, incluindo parto prematuro, PE, diabetes gestacional e restrição de crescimento fetal intrauterino. Além disso, mulheres grávidas em que um saco gestacional é uma MHC têm um risco adicional de desenvolver NTG e, portanto, seu manejo apresenta desafios clínicos únicos. Apenas um caso de NTG metastático nessa situação associada a TRA é relatado na literatura. O curso clínico após ART parece ser quase o mesmo que sem ART.4,5,7
A continuação da gravidez é possível nos casos de MHC coexistindo com um feto normal. A maioria dos casos são mais frequentemente diagnosticados no final do primeiro trimestre de gravidez. Essas gestações são caracterizadas pela coexistência de uma mola completa e um feto potencialmente viável com uma placenta normal. No passado, devido ao comportamento incerto dessas gestações, elas foram comumente aconselhadas a serem interrompidas, deixando pouca informação sobre a história natural desta condição.3,4,10,11
As diretrizes do RCOG (em inglês, Royal College of Obstetricians and Gynecologists) 2020 afirmam que essas pacientes, sejam confirmadas ou suspeitas, devem ser encaminhadas para um centro de medicina fetal e referenciadas para DTG. Além disso, devem ser aconselhadas sobre os riscos perinatais e resultados maternos.4,10 A paciente do estudo foi transferida para o Hospital Universitário Lauro Wanderley (HULW), que é um centro especializado para patologias materno-fetais de alto risco, incluindo DTG.
Os sintomas clínicos de apresentação mais comuns de MHC são sangramento vaginal, aumento uterino maior que esperado para a idade gestacional, níveis anormalmente elevados de hCG, e complicações, incluindo pré-eclâmpsia, hipertireoidismo, hiperêmese, anemia e desenvolvimento de cistos tecaluteínicos ovarianos. Com o aumento do acesso ao ultrassom no início da gravidez, os esvaziamentos uterinos são realizados precocemente, muitas vezes antes do início desses sintomas. Após evacuação uterina, cerca de 20% das pacientes com MHC desenvolvem um NTG e 2% também podem desenvolver coriocarcinoma. O risco de MHP desenvolver NTG é menor. Complicações maternas em gestações em andamento ocorrem em cerca de 80,8% e inclui sangramento vaginal, hipertireoidismo e PE. 8,9
Nos casos de gravidez gemelar com gestação molar e feto vivo, cerca de 34% das mulheres foram posteriormente diagnosticadas com NTG. Há uma taxa de nascimento prematuro de 78%, 50% de nascidos vivos, e morte fetal intrauterino em 40,1%. Pré-eclâmpsia e sangramento vaginal são provavelmente os principais contribuintes para essas complicações perinatais. Pacientes com essa condição tem risco mais elevado de desenvolver NTG posteriormente, e é importante ressaltar que esse risco ocorre independentemente da idade gestacional em que a gravidez for interrompida ou ocorrer a evacuação uterina. 1,2,3,4
Na gravidez gemelar com gestação molar e feto vivo, a prevalência de PE é de 21,9% e hipertireoidismo de 23,3%. É encontrada associação com um nível muito alto de hCG sérico materno e esses níveis podem chegar a 200 múltiplos da mediana normal para a idade gestacional. O hCG sérico materno pode ser útil no diagnóstico diferencial entre molas hidatiformes e pseudo-hidatiformes associadas a feto normal e no manejo pré-natal de gestações gemelares combinando um MHC e um feto normal e placenta.4,5,10 A biologia das células trofoblásticas pode influenciar a apresentação clínica e o comportamento da doença, e gestações molares mais agressivas teriam maior probabilidade de desenvolver NTG.
A produção de hCG reflete o comportamento de células trofoblásticas e níveis particularmente altos (250.000- 400.000 mIU/mL) são considerados um marcador de alto risco para desenvolver NTG. Um aumento de HCG durante a gravidez foi associado com pior resultado fetal, assim como a queda dos níveis de hCG pode estar relacionada com o encolhimento da massa molar. Sangramento vaginal intenso e pré-eclâmpsia grave são fatores de risco substanciais para NTG subsequente.4,5,8,10.
O ultrassom é usado como o método diagnóstico de escolha, sendo identificado o sinal do “cacho de uvas” no primeiro trimestre e o de aspecto de “flocos e/ou tempestade de neve” no segundo trimestre. No entanto, é difícil diagnosticar esta doença no primeiro trimestre. O diagnóstico é geralmente feito entre 12 e 14 semanas. Com o avançar dos métodos diagnósticos, a Ressonância nuclear magnética (RNM) e a citogenética vieram a somar nas precisões diagnósticas. A RNM pode ser usada para estudo da relação entre MH, feto e placenta normal, auxiliando nos diagnósticos diferenciais, além de determinar a invasão do miométrio. 4,10
Embora não haja uma definição de qual a melhor via de parto, o Instituto Americano de Câncer recomenda a curetagem no pós parto para ajudar com o declínio nos níveis de HCG. A literatura mostra que a cesariana é mais comum do que o parto vaginal nessas pacientes. No entanto, a incidência de NTG em comparação com as duas formas de resolução da gestação não tem diferença significativa. A duração da gravidez também não influencia o desenvolvimento de NTG.4,8,10,11
No caso descrito, devido ao episódio de sangramento vaginal sem causa definida, associado ao quadro de COVID-19 (visto que o fato ocorreu durante a pandemia da doença) e a incerteza dos desfechos finais, foi decidido em conjunto com a paciente que ela seria submetida a uma cesariana, o que permitiu a entrega de um feto viável, vivo e saudável. A paciente do caso relatado continuou o seu puerpério sob monitoramento rigoroso de pressão arterial, função tireoidiana, HCG, associado ao acompanhamento do recém-nascido com a equipe de pediatria. Não houve complicações graves.
O diagnóstico definitivo de MHC no caso descrito só foi dado no pós parto após resultado de anatomopatológico, mesmo sendo os exames de imagem característicos durante a gestação. O caso foi definido como um raro caso de mola hidatiforme completa e feto viável em uma gestação gemelar, visto que não houve complicações graves materno-fetais, e que o desfecho final foi positivo. As taxas de near miss são maiores em países em desenvolvimento. Óbito materno por essa condição não foi descrita na literatura. Algumas das principais questões abordadas ao cuidar nas pacientes com gestação gemelar com MHC e feto vivo são a possibilidade de atingir a viabilidade fetal, e evitar possíveis complicações médicas e o risco de NTG.4,7
Devido ao baixo número casos como esses na literatura, é essencial que os relatos sejam publicados, pois contribui cientificamente para o aumento do conhecimento sobre o assunto, podendo beneficiar outros pacientes futuramente.
CONCLUSÃO
Pacientes com diagnóstico de gestação gemelar combinando uma MHC e um feto aparentemente normal têm um alto risco de complicações perinatais, baixas taxas de nascidos vivos e cerca de um terço das mulheres irão desenvolver NTG e devem ser gerenciadas por especialistas e equipes multidisciplinares. O desenvolvimento de NTG pós-molar não é afetado pela idade gestacional da interrupção da gestação, e nem pela via de parto. Não há evidência médica para a escolha cesariana ou parto vaginal, assim os benefícios e as desvantagens devem ser individualizados. Após o parto, os níveis de HCG devem ser monitorados continuamente.
REFERÊNCIAS BIBLIOGRÁFICAS
- Ávila-Vergara MA, Cardona-Osuna ME, Guzmán- Gutiérrez LE, Espínola-Magaña KM, Caballero-Rodríguez CB, Di Castro-Stringher P, Vadillo-Ortega F. Mola hidatiforme coexistente con feto vivo después de las 20 semanas de gestación: presentación de dos casos. Ginecol Obstet Mex. 2017 dicembre;85(12):853-861. DOI: https://doi.org/10.24245/gom.v85i12.1583
- Daniela Angerame Yela, Anderson Pinheiro, João Paulo Leonardo Pinto, Liliana Aparecida Lucci De Angelo Andrade. Gestação gemelar de mola hidatiforme completa com feto vivo. Jornal Brasileiro de Patologia e Medicina Laboratorial [online]. 2011, v. 47, n. 2. DOI: 10.1590/s1676-24442011000200012
- Freis A et al. Twin Pregnancy with One Fetus and One Complete Mole – A Case Report. Geburtsh Frauenheilk 2016; 76: 819–822. DOI http://dx.doi.org/ 10.1055/s-0042-109398
- Guan Wang, Hongyan Cui & Xu Chen (2023) A complete hydatidiform mole and coexisting viable fetus in a twin pregnancy: a case report with literature review, The Journal of Maternal-Fetal & Neonatal Medicine, 36:1, 2183746, DOI: 10.1080/14767058.2023.2183746
- I. Nobuhara et al. / Multiple metastatic gestational trophoblastic disease after a twin pregnancy with complete hydatidiform mole and coexisting fetus, following assisted reproductive technology: Case report and literature review / Taiwanese Journal of Obstetrics & Gynecology 57 (2018) 588e593
- I. Ravello G3, J. Sáez C.1, A. Poblete V.2, R. Altamirano.1, M. Solari D1. Reporte de un caso: Embarazo gemelar con un feto vivo y mola completa. Rev. chil. obstet. ginecol., Santiago , v. 84, n. 2, p. 136-141, 2019 .
- L.H. Lin, et al., Multiple pregnancies with complete mole and coexisting normal fetus in North and South America: A retrospective multicenter cohort…, Gynecol Oncol (2017), http://dx.doi.org/10.1016/j.ygyno.2017.01.021
- Malgorzata Gajewska et al., Twin pregnancy with a partial hydatidiform mole and a coexistent live fetus. Diagnostic and therapeutic dilemas. Ginekologia Polska 2020, vol. 91, no. 10. DOI 10.5603/GP.a2020.0109.
- Ngan HY, Seckl MJ, Berkowitz RS, Xiang Y, Golfier F, Sekharan PK, Lurain JR. Update on the diagnosis and management of gestational trophoblastic disease. Int J Gynecol Obstet. 2015;131(Suppl.2):S123–126
- Wang G, Cao J, Xu X, et al. Delivery management of a complete hydatidiform mole and co-existing viable fetus: a meta-analysis and systematic review. J Gynecol Obstet Hum Reprod. 2022;51(1):102269
- Zilberman Sharon N, Maymon R, Melcer Y, Jauniaux E. Obstetric outcomes of twin pregnancies presenting with a complete hydatidiform mole and coexistent normal fetus: a systematic review and meta-analysis. BJOG 2020; https://doi.org/10.1111/1471-0528.16283
