REGISTRO DOI: 10.69849/revistaft/cl10202412111601
Thiago Costa de Oliveira Galiza
André Tobal Puggina
Bianca Liv Foschini
Kelly Cristine Tarquinio Marinho
Nicholas Pascuotte Filippetti
Levy Anderson Cesar Alves
Elcio Magdalena Giovani
Hélio de Jesus Kiyochi Júnior
RESUMO
INTRODUÇÃO: Diabetes mellitus (DM) é uma doença endócrina caracterizada por um distúrbio metabólico que tende a elevar as concentrações plasmáticas de glicose (hiperglicemia) que, se não tratada, pode levar à cetoacidose e doenças crônico-degenerativas. Seus principais sintomas são: poliúria, polidipsia, polifagia e perda de peso. O diabetes mellitus pode se apresentar de diversas formas e possui diversos tipos diferentes, sendo os mais comuns a pré-diabetes, a do tipo 1, tipo 2, e a diabetes gestacional. Assim como ocorre em outras doenças sistêmicas, a ocorrência de diabetes implica em alterações no tratamento odontológico. MÉTODOS: Este projeto de pesquisa foi aprovado pelo Comitê de Ética em Pesquisa da Universidade Paulista, sob o parecer número: 6.680.138; Trata-se de um estudo retrospectivo, de base de dados secundários, utilizando como instrumento de pesquisa os prontuários dos atendimentos das clínicas de todas as especialidades compreendidos no período de março de 2021 a março de 2024. Os dados obtidos foram tabulados e avaliados a prevalência de cada tipo de diabetes entre os pacientes. OBJETIVO: O presente trabalho teve como objetivo evidenciar o perfil epidemiológico da DM na clínica odontológica da Universidade Paulista (UNIP) campus Alphaville no período de março de 2021 a março de 2024. RESULTADOS: Dos 1.053 pacientes atendidos, 128 são diabéticos (12,15%), dos quais 60 foram excluídos da pesquisa (46,88%), resultando em 68 pacientes aceitos (53,12%). Desses, 7 eram insulinodependentes (10,3%) e 61 utilizavam hipoglicemiantes orais (89,7%), com a metformina sendo o medicamento mais comum. Entre os pacientes diabéticos, 22 também apresentavam hipertensão crônica (32,35%), sendo essa a comorbidade mais prevalente. A prevalência de diabetes é maior no gênero feminino, especialmente entre as faixas etárias de 30 a 50 anos. No caso dos homens, observa-se um aumento significativo da prevalência a partir dos 50 anos. CONCLUSÃO: A análise revelou uma prevalência significativa de diabetes entre os pacientes atendidos, com alta ocorrência de hipertensão arterial, destacando a necessidade de uma abordagem integrada no manejo dessas condições crônicas. A revisão dos prontuários confirmou dados da literatura científica, indicando que a prevalência de diabetes é maior entre as mulheres do que entre os homens, com fatores biológicos, genéticos e inflamatórios como possíveis explicações.
Palavras chaves: Diabetes Mellitus; Epidemiologia; Clínica Odontológica.
ABSTRACT:
INTRODUCTION: Diabetes mellitus (DM) is an endocrine disease characterized by a metabolic disorder that tends to elevate plasma glucose levels (hyperglycemia), which, if left untreated, can lead to ketoacidosis and chronic degenerative diseases. The main symptoms include polyuria, polydipsia, polyphagia, and weight loss. Diabetes mellitus can present in various forms and has different types, with the most common being prediabetes, type 1, type 2, and gestational diabetes. As with other systemic diseases, the occurrence of diabetes involves changes in dental treatment. METHODS: This research project was approved by the Research Ethics Committee of Universidade Paulista, under the opinion number: 6.680.138. It is a retrospective study based on secondary data, using patient records from all specialties at the clinics during the period from March 2021 to March 2024. The obtained data were tabulated, and the prevalence of each type of diabetes among the patients was evaluated. OBJECTIVE: The aim of this study was to highlight the epidemiological profile of DM in the dental clinic of Universidade Paulista (UNIP) Alphaville campus between March 2021 and March 2024. RESULTS: Of the 1,053 patients treated, 128 were diabetic (12.15%), of which 60 were excluded from the study (46.88%), resulting in 68 patients included (53.12%). Of these, 7 were insulin-dependent (10.3%) and 61 used oral hypoglycemic agents (89.7%), with metformin being the most common medication. Among the diabetic patients, 22 also had chronic hypertension (32.35%), making it the most prevalent comorbidity. The prevalence of diabetes was higher in women, especially in the age group of 30 to 50 years. In men, a significant increase in prevalence was observed starting at age 50. CONCLUSION: The analysis revealed a significant prevalence of diabetes among the patients, with a high co-occurrence of hypertension, emphasizing the need for an integrated approach in managing these chronic conditions. The review of the patient records confirmed findings in the scientific literature, showing that the prevalence of diabetes is higher in women than in men, with biological, genetic, and inflammatory factors being potential explanations.
Keywords: Diabetes Mellitus; Epidemiology; Ontological clinic.
1. INTRODUÇÃO
A diabetes mellitus (DM) é uma doença metabólica crônica que se caracteriza pelas altas concentrações de glicose que circula no sangue (hiperglicemia) que pode provir da insuficiência da formação, secreção e ação da insulina produzida no pâncreas, por meio das células beta das ilhotas de Langerhans. Entre os sintomas mais comuns em pacientes diabéticos destacam-se a perda de peso, polifagia, polidipsia, poliúria (LYRA et al., 2020).
Pode se manifestar em tipo 1 e tipo 2. O tipo 1 se caracteriza pela falta de capacidade do pâncreas de produzir insulina suficiente, com maior prevalência em crianças e jovens de até 30 anos pela característica genética da doença, tornando o paciente insulino dependente. Já o tipo 2 ocorre devido ao uso ineficaz da insulina endógena pelo organismo e é determinada pela resistência do corpo à insulina, tendo uma prevalência maior em pacientes adultos e idosos (TERRA et al., 2011).
O Brasil é o 5º país em incidência de diabetes no mundo com 16,8 milhões de doentes adultos (20 a 79 anos) de acordo com dados do Ministério da Saúde do ano de 2016. A estimativa da incidência da doença em 2030 chega a 21,5 milhões de pessoas portadoras deste distúrbio glicêmico. Configura-se hoje como uma epidemia mundial, atingindo mais de 135 milhões de pessoas, apresentando-se como um grande desafio para os serviços de saúde em todo o globo. Desta forma, as políticas de prevenção e controle são fundamentais (MOORE et al., 2003; TERRA et al., 2011; LYRA, 2020).
A diabetes está associada ao aumento de complicações das condições bucais e o não controle glicêmico é ligado também a um aumento do risco de doença periodontal. Pela sua importância, a doença periodontal tem sido denominada como a “sexta complicação da diabetes” (NEVES et al., 2019). Além disso, disfunções de glândulas salivares, xerostomia, língua geográfica, infecções odontológicas e fúngicas são importantes complicações na cavidade bucal associadas ao diabetes mellitus (SAINI et al., 2010; LATTI et al., 2018).
Para manter um melhor controle do paciente portador de DM, é de grande importância levar em consideração o sistema de saúde, as necessidades do paciente e os recursos locais oferecidos. A detecção da diabetes é de extrema importância, de modo que suas complicações têm como consequência amputação de membros por isquemia, retinopatia e, até mesmo, morte. Além disso, na odontologia, há uma grande relação bidirecional com a periodontia em que um pobre controle glicêmico leva a liberação de citocinas pró-inflamatórias, favorecendo o desenvolvimento da doença periodontal, e esta quando não tratada, piora o controle glicêmico do diabético. Portanto a diabetes é considerada um importante fator de risco para a doença periodontal (YAMASHITA et al., 2013; SOUSA et al., 2014).
A DM tipo 1 é responsável por 10% dos pacientes portadores, sendo ela caracterizada pela destruição das células pancreáticas beta, configurando deficiência na produção de insulina, tendo como consequência o descontrole glicêmico (ADA, 2003a). Já a DM tipo 2 é responsável por mais de 90% dos casos de DM, sendo a forma mais comum da doença, caracterizada pela diminuição da sensibilidade do tecido e pela escassez dos receptores celulares de insulina, acontecendo geralmente em indivíduos adultos, sedentários, obesos e com histórico familiar de diabetes (CANTANHEDE et al., 2013).
Salienta-se que em casos ainda não diagnósticos e/ou não relatados, o cirurgião-dentista deve estar atento aos sinais e sintomas como perda de peso e polifagia, que são sugestivos de diabetes tipo I, ou ainda hipertensão e obesidade, os quais sugerem diabetes tipo II (RODACKI et al., 2022). A identificação ou suspeita de DM requer um encaminhamento a um médico antes do início do tratamento. Assim, o portador deve ser tratado, visando suas dificuldades, complicações e limitações de ordem médica (CARNEIRO et al., 2012).
Durante a anamnese, antes de iniciar qualquer procedimento, o cirurgião-dentista deve coletar o máximo de informações sobre o paciente diabético, como o grau de controle da doença, a ocorrência de hipoglicemia, a história de hospitalização e acompanhamento médico regular. Desse modo, cabe ao CD, se o paciente tiver algum acompanhamento médico, a troca de informações, como complicações recentes e de como está sendo tratado (CARNEIRO et al., 2012)
A detecção do diabetes é importante, pois as suas complicações são consideradas uma das principais causas de hospitalizações, amputações de membros e mortalidade (YAMASHITA et al., 2013; SOUSA et al., 2014). Dessa forma, em casos não diagnosticados, o CD deve investigar a história clínica médica do paciente, assim como atentar-se a sinais como a perda de peso, polifagia, hipertensão e obesidade (OLIVEIRA et al., 2016).
Assim, o teste de diagnóstico definitivo pode ser feito por meio do exame da glicemia em jejum e da glicemia capilar, que por sua vez, é confirmado pela verificação dos índices glicêmicos (CARNEIRO et al., 2012). O teste padrão ouro para a detecção de diabetes é o de hemoglobina glicada (HbA1c), pela aferição do nível de glicose no sangue venoso por punção (KERNER; BRÜCKEL, 2014).
Além das já conhecidas alterações sistêmicas causadas pela DM como retinopatias, cardiopatias prematuras, doenças renais e neuropatias, aproximadamente um terço dos pacientes portadores de diabetes mellitus apresentam doenças periodontais severas. A redução da capacidade imune do paciente é resultado da intoxicação hiperglicêmica sendo um dos principais motivos da prevalência e severidade das doenças periodontais. Os autores também sugerem que a diabetes está associada à piora dos quadros de osteoporose, o que poderia afetar diretamente os tratamentos dentais pelo envolvimento dos ossos maxilares e mandibulares (KADAMBI; PATEL, 2008).
A diabetes instalada por longos períodos pode levar ao espessamento das membranas dos vasos sanguíneos tanto da macrocirculação quanto da microcirculação, envolvendo os capilares e os pequenos vasos pulpares (PETRIE et al., 2018). O espessamento das membranas dos vasos da polpa pelas condições de hiperglicemia descontrolada e por longos períodos podem acarretar lesões periapicais e periodontais (CATANZARO, 2005).
Além dos danos à polpa, nota-se também o aumento da xerostomia que pode levar a casos de instalação da doença cárie por consequência desta condição e que é exacerbada pela diabetes (LÓPEZ-PINTOR et al., 2016). A perda dentária associada à diabetes descontrolada se dá, principalmente, pelo agravamento das condições da doença periodontal, decorrente da perda de inserção e reabsorção óssea, condição que poderia ser evitada pelo controle glicêmico adequado (GENCO, BORGNAKKE, 2020), mas o número de diabéticos e resistentes à insulina vem aumentando, conforme constatado em uma estimativa feita pela Organização Mundial de Saúde que em 2014 já eram contabilizados aproximadamente 422 milhões de adultos diabéticos, tendo quadruplicado o número desde 1980 (KOCHER, 2018).
Os pacientes portadores da diabetes mellitus enfrentam diversos desafios em sua rotina, desde a adequação aos hábitos de vida e saúde, sobretudo no que toca a alimentação, a prática de atividade física regular e, neste contexto, a saúde bucal pelas já constatadas condições como a inter-relação com a doença periodontal, xerostomia, aumento no índice de cárie, além de predisposição para infecções bacterianas, virais e fúngicas como a cândida oral (ALVES et al., 2006)
A American Diabetes Association (ADA) preconiza o check-up de saúde bucal para os pacientes diabéticos tipos I e II como rotina de tratamento e controle das condições de hiperglicemia, sendo um importante sítio do aparecimento de sinais e indicações da gravidade e da situação de saúde sistêmica do paciente (ADA, 2003b).
Pâncreas
O pâncreas é formando por dois tipos principais de tecido, como mostrado na figura 1; os ácinos, que secretam o suco digestivo no duodeno; e as ilhotas de langerhans, que secretam insulina e glucagon diretamente no sangue. (HALL, J. E.; GUYTON, A. C – 2017)
As células acinares sintetizam enzimas digestivas, como amilases, proteases, lipases e nucleases, em sua forma inativa. Essas enzimas são então secretadas nos ductos pancreáticos e transportadas até o duodeno, onde são ativadas. (MONTENEGRO JR. et al, 2016)
As ilhotas de langerhans contém três tipos celulares principais, as células alfa, beta e delta, distinguidas entre si, devido às duas características morfológicas e de coloração. (HALL, J. E.; GUYTON, A. C – 2017). Ademais, as células das ilhotas pancreáticas interagem entre si, permitindo regular e sincronizar a liberação hormonal. (MONTENEGRO JR. et al, 2016)
As células betas, que constituem a maioria das células das ilhotas, são encontradas sobretudo no centro de cada ilhota e secretam insulina e amilina, hormônios este que é secretado em paralelo à insulina (HALL, J. E.; GUYTON, A. C – 2017) também conhecida como IAPP (polipeptídeo amilóide das ilhotas) (MONTENEGRO JR. et al, 2016). As células alfa, constituem cerca de 25% de todas as células do pâncreas, secretando glucagon. E as células deltas, constituem 10% do total, secretando somatostatina (HALL, J. E.; GUYTON, A. C – 2017), um eficiente supressor da secreção de insulina, glucagon e hormônio de crescimento. (MONTENEGRO JR. et al, 2016)
Figura 1: Ilhotas de langerhans
(HALL, J. E.; GUYTON, A. C – 2017)
A insulina inibe a secreção de glucagon, a amilina inibe a secreção de insulina e a somatostatina inibe tanto a secreção de insulina quanto de glucagon. Esse mecanismo se dá pela inter-relações entre os diferentes tipos celulares nas ilhotas de Langerhans facilitando a comunicação intercelular e o controle direto da secreção de hormônios uns pelos outros. (GUYTON, A. C. et al, 2017)
A insulina
A descoberta da insulina no pâncreas em 1922 por Banting e Best revolucionou o tratamento do diabetes, proporcionando uma nova perspectiva para os pacientes diabéticos e aumentando significativamente sua sobrevida, (HALL, J. E.; GUYTON, A. C – 2017) especialmente no tratamento da diabetes tipo 1, oferecendo uma nova perspectiva tanto para a medicina quanto para a indústria farmacêutica. É fundamental salientar que o diabetes mellitus tipo 1 é uma doença autoimune, na qual o próprio organismo ataca as células beta do pâncreas, que são responsáveis pela produção de insulina. Portanto, a administração regular deste hormônio de forma exógena é vital para esses pacientes ao longo de suas vidas. (FREITAS, L. L, et al, 2021)
A insulina, o hormônio anabólico mais conhecido, desempenha um papel essencial na manutenção da homeostase da glicose, crescimento e diferenciação celular. Ela é secretada pelas células β das ilhotas pancreáticas em resposta ao aumento dos níveis circulantes de glicose e aminoácidos após as refeições. A insulina regula a homeostase da glicose em vários níveis, reduzindo a produção hepática de glicose (diminuindo a gliconeogênese e glicogenólise) e aumentando a captação periférica de glicose, principalmente nos tecidos muscular e adiposo. (CARVALHEIRA, J. B. C. et al, 2002). Além disso, o excesso de carboidrato que não pode ser armazenado na forma de glicogênio é convertido em gordura e armazenado no tecido adiposo sob o estímulo da insulina. Em relação às proteínas, a insulina promove a captação de aminoácidos pelas células e sua conversão em proteínas. Também inibe o catabolismo das proteínas já presentes nas células. (GUYTON, A. C. et al, 2017).
Um dos efeitos mais importantes da insulina é a rápida armazenagem da maioria da glicose absorvida após as refeições no fígado, na forma de glicogênio. Durante os intervalos entre as refeições, quando não há alimento disponível e os níveis de glicose sanguínea começam a cair, a secreção de insulina diminui rapidamente. Isso resulta na conversão do glicogênio hepático de volta em glicose, que é liberada na corrente sanguínea para evitar a queda excessiva nos níveis de glicose. (GUYTON, A. C. et al, 2017)
O tecido adiposo representa o principal reservatório de energia do organismo. Os adipócitos são células especializadas no armazenamento de lipídios na forma de triacilglicerol (TAG) em seu citoplasma, sem comprometer sua função (AHIMA RS, et al, 2000). Quando a quantidade de glicose que penetra nas células hepáticas excede a capacidade de armazenamento como glicogênio ou de utilização para o metabolismo local dos hepatócitos, a insulina induz a conversão desse excesso de glicose em ácidos graxos. Estes ácidos graxos são então sintetizados em triglicerídeos e embalados em lipoproteínas de densidade muito baixa, sendo transportados pelo sangue até o tecido adiposo, onde são armazenados como gordura. (GUYTON, A. C. et al, 2017). Essas células possuem as enzimas e proteínas reguladoras necessárias para a síntese de ácidos graxos (lipogênese) e o armazenamento de TAG durante períodos de energia excedente, bem como para a mobilização desses lipídios através da lipólise em situações de déficit calórico (AHIMA RS, et al, 2000).
Diabetes, complicações e doenças cardiovasculares
As complicações crônicas relacionadas ao diabetes mellitus geralmente são classificadas em microvasculares (retinopatia, nefropatia e neuropatia) e macrovasculares (doença arterial coronariana, doença cerebrovascular e vascular periférica), as quais contribuem significativamente para a morbimortalidade e taxas elevadas de mortalidade cardiovascular e renal, além de cegueira, perda de função e amputação de membros. (Ministério da Saúde, Departamento de Atenção Básica; 2006).
O impacto deletério do diagnóstico de diabetes mellitus (DM) na morbidade cardiovascular foi definitivamente estabelecido em 1998 com a publicação de Haffner et al, 1998. Os indivíduos com diabetes mellitus tipo 2 frequentemente apresentam outros fatores de risco cardiovascular associados à resistência à insulina. Historicamente, o Framingham Heart Study definiu os fatores de risco clássicos como diabetes mellitus, hipertensão arterial sistêmica, hipercolesterolemia, tabagismo, além dos não modificáveis, como idade, sexo masculino e história familiar de doença cardiovascular (ANTONELA et al, 2007)
A elevada concentração de insulina promove a angiogênese, hipertrofia vascular e aumento na reabsorção de sódio pelos rins. Entretanto, quando a sinalização da insulina está comprometida, isso pode afetar negativamente o relaxamento cardíaco e a vasodilatação através das vias metabólicas de sinalização (NEVES COSENSO-MARTIN, L et al, 2021).
A elevação e ação inadequada da insulina levam à produção de endotelina-1 e outros vasoconstritores. Isso resulta em anormalidades desadaptativas na função vascular, incluindo rigidez, hipertrofia, fibrose e remodelação, em um estado de resistência à insulina (NEVES COSENSO-MARTIN, L et al, 2021). Além disso, a hiperinsulinemia também leva à ativação do sistema nervoso simpático devido à resistência à insulina e à hiperleptinemia, contribuindo para o aumento da pressão arterial (SOWERS JR. et al, 2009). Ademais, a insulina também induz um aumento na reabsorção renal de sódio, o que pode contribuir para a rigidez vascular e hipertensão (Frontoni S, et al, 2014).
Por outro lado, o aumento do tecido adiposo visceral é um importante fator no desenvolvimento de DM e hipertensão arterial sistêmica (HAS). Isso ocorre devido à produção aumentada de moléculas bioativas, citocinas pró-inflamatórias e espécies reativas de oxigênio (ERO). Esses processos levam à ativação do sistema nervoso simpático (SNS), do sistema renina-angiotensina-aldosterona (SRAA) e ao aumento do estresse oxidativo, contribuindo assim para o desenvolvimento de HAS (Kurukulasuriya LR, et al, 2011)
O aumento na reabsorção de sódio nos túbulos renais distais e coletores, levando a um aumento no volume plasmático, contribui para o aumento da pressão arterial. Isso se deve ao tecido adiposo que também secreta um fator lipossolúvel, a proteína 1 relacionada ao fator de necrose tumoral C1q do complemento. A sinalização da aldosterona através dos receptores mineralocorticoides vasculares também está envolvida na hipertensão arterial sistêmica, pois influencia o relaxamento vascular mediado pelo endotélio (NEVES COSENSO-MARTIN, L et al, 2021).
Associação da diabetes e doença periodontal
Influência do diabetes na doença periodontal
A relação entre diabetes mellitus e doença periodontal é bem estabelecida. Pesquisas epidemiológicas mostram que o diabetes aumenta tanto o risco quanto a gravidade das doenças periodontais (CARRANZA F.A. et al, 2004). A diabetes mellitus influencia na progressão e agressividade da doença periodontal. Os fatores incluem tipo de diabetes (mais extensa em DM tipo 1), idade (risco aumentado durante e após a puberdade), duração da doença e controle metabólico inadequado (ALVES C. at al, 2007).
A microbiota periodontal é similar em pacientes com e sem diabetes mellitus. No entanto, a hiperglicemia e as respostas imunológicas alteradas, frente a infecções bucais parecem contribuir para a maior prevalência da doença periodontal em diabéticos (ALVES C. at al, 2007).
O controle glicêmico está ligado à presença e gravidade da doença periodontal. Pacientes diabéticos mal controlados têm maior risco de periodontite do que aqueles bem controlados e não-diabéticos. Além disso, o controle glicêmico influencia o resultado do tratamento periodontal. Pacientes diabéticos controlados respondem ao tratamento periodontal de forma clinicamente e microbiologicamente semelhante aos não-diabéticos, o que não acontece em pacientes diabéticos não controlados (BRANDÃO, D. F. L. M. O, et al, 2011)
Tabela 1: Estrutura da periodontite associada a diabetes – Impacto da doença periodontal na qualidade de vida de indivíduos diabéticos dentados.
Fonte: Alves (2007)
A diabetes está ligada a uma doença periodontal mais severa devido ao aumento do acúmulo de produtos finais de glicosilação (AGEs) nos tecidos e no plasma (Novaes Júnior AB, et al, 2007). Além do mais, alterações nos tecidos, devido à hiperglicemia, prejudicam a cicatrização. Isso inclui redução na função dos fibroblastos, síntese de colágeno prejudicada e mudanças nos tecidos vasculares, interferindo na difusão de oxigênio e transporte de nutrientes, aumentando a susceptibilidade à doença periodontal (ALVES C. at al, 2007).
Influência da doença periodontal no diabetes
Nishimura et al. (2003) observaram que o TNF-α em um processo inflamatório gengival exacerbado pode contribuir para a resistência à insulina, afetando órgãos como fígado, músculos e tecido adiposo. Isso ocorre também através do aumento da liberação de ácidos graxos livres. Além disso, o TNF-α bloqueia o receptor de insulina (Novaes Júnior AB, et al, 2007).
Efeitos da diabetes na osseointegração de implantes dentários
Para o sucesso do tratamento com implantes dentários, é crucial que ocorra a osseointegração, um processo biológico que consiste na fixação do implante ao tecido ósseo, similar à cicatrização. Isso é fundamental para um resultado adequado dos implantes dentários e, consequentemente, para uma melhor qualidade de vida do paciente, melhorando tanto a estética quanto a função dos dentes (Mendes VC, et al, 2016). Dessa forma, os implantes dentários são soluções avançadas para a substituição de dentes ausentes, com alta taxa de sucesso em longo prazo, contudo, isso depende de vários fatores, incluindo a osseointegração (BRÄNEMARK et al., 1987).
A hiperglicemia do diabetes prejudica o metabolismo ósseo, reduzindo a atividade dos osteoblastos e aumentando a reabsorção óssea, diminuindo assim a produção de colágeno e aumentando a apoptose celular. Isso afeta negativamente a osseointegração e a estabilidade dos implantes dentários (KITAMURA et al., 2004). Os AGEs, por sua vez, se acumulam em pacientes com diabetes afetando a matriz óssea e causando falhas na adesão, além de terem efeitos prejudiciais sobre o DNA e as proteínas nucleares (Fiorellini JP, et al, 2000).
A diabetes afeta diretamente o sistema imunológico, aumentando o risco de infecções pós-cirúrgicas por comprometimento das funções leucocitárias e diminuindo o fluxo sanguíneo, fator imperativo nos processos de reparação tecidual. Apesar disso, não há contraindicação para implantes dentários em pacientes diabéticos, contanto que seus níveis de glicose estejam controlados durante o procedimento e a osseointegração (SANTOS et al., 2021).
No entanto, como em qualquer procedimento cirúrgico, existem riscos e possíveis falhas que possam ocorrer, sendo assim, necessários cuidados para prevenir essas complicações. Embora não haja previsão clara sobre o tempo necessário para que um paciente diabético mantenha o controle glicêmico antes da cirurgia de implantes dentários, é importante considerar o estado de saúde do paciente de acordo com a classificação da American Society of Anesthesiologists (ASA), classificando-os como ASA I ou II. Isso porque o risco cirúrgico está correlacionado com a gravidade da disfunção sistêmica, sendo assim, quanto mais grave a condição, maior o risco do procedimento cirúrgico (DA SILVA et al., 2022).
Tabela 2: Classificação de ASA
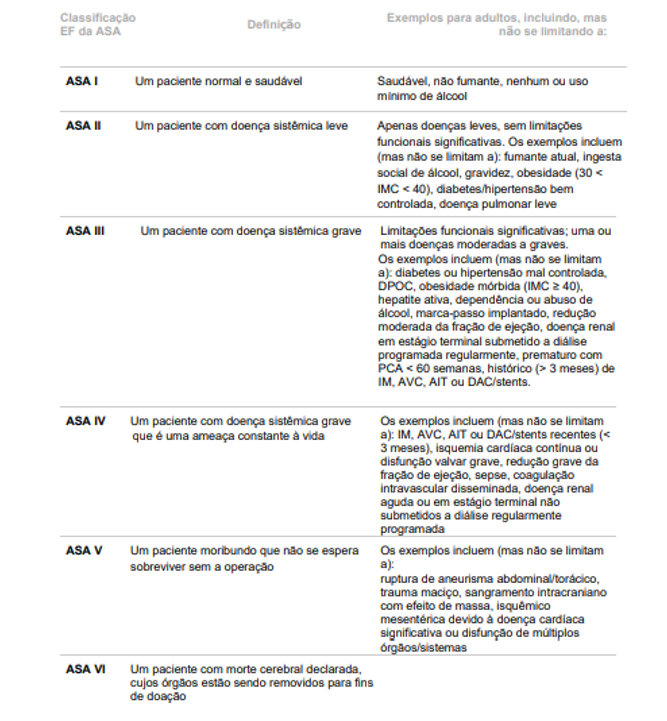
Fonte: Sociedade de Anestesiologia do Estado de São Paulo com autorização da Sociedade Americana de Anestesiologistas (2020)
Tratamento medicamentoso do Diabetes Mellitus
Hipoglicemiantes orais, anti-hiperglicemiantes e sensibilizadores da ação de insulina
Os HO são indicadas no diabetes tipo 2 quando a dieta e o aumento da atividade física não são suficientes para obter um bom controle, ou seja, quando os níveis de glicose em jejum, após as refeições e a hemoglobina glicosilada estão próximos dos valores normais (Pan XR, et al, 1997).
Dentre as principais classes de medicamentos, estão as sulfoniluréias e as metiglinidas que estimulam a secreção de insulina pelo pâncreas, as biguanidas que reduzem a produção hepática de glicose, os inibidores da α-glicosidase, que retardam a digestão e absorção intestinal de carboidratos, e as tiazolidinedionas, que melhoram a ação da insulina, promovendo um melhor controle glicêmico (KRETZ, et al, 2005; Marcondes, 2003).
Tabela 3: Hipoglicemiantes orais, anti-hiperglicemiantes e sensibilizadores da ação de insulina
Fonte: Araújo (2000)
Os medicamentos secretagogos de insulina, como as sulfoniluréias e as meglitinidas estimulam a secreção de insulina no pâncreas, ligando-se aos canais de potássio na membrana das células beta, resultando na despolarização da membrana e na liberação de insulina. Os efeitos colaterais mais comuns são hipoglicemia e ganho de peso (SOCIEDADE BRASILEIRA DE DIABETES, 2007),
Os inibidores da alfa-glucosidase retardam a digestão de oligossacarídeos em monossacarídeos, inibindo enzimas no intestino delgado, podendo provocar flatulência, diarreia e desconforto abdominal, resultando na diminuição da concentração de glicose no sangue (Rabasa et al, 2001).
Tabela 4: Principais Agentes hipoglicemiantes Orais – Mecanismo de ação e efeitos colaterais
Fonte: MARCONDES, 2003
As tiazolidinedionas reduzem a resistência periférica à insulina por meio dos receptores nucleares conhecidos como receptores ativados por proliferadores de peroxissoma (PPARs), aumentando a expressão dos transportadores de glicose na membrana celular, podendo ocorrer como efeito adverso edema e ganho de peso. (Gale, 2001).
No Brasil, o único medicamento da classe das biguanidas disponível para venda é a metformina, em comprimidos de 500 mg, 850 mg e 1 g. Além disso, pode ser encontrada em formulações combinadas e em uma versão de liberação prolongada, a metformina XR, que reduz a ocorrência de efeitos colaterais. (SILVIO et al., 2002).
A metformina é considerado um fármaco de primeira escolha para o tratamento da DM tipo 2 (Brasil, 2006), aumenta a sensibilidade do fígado à insulina, reduzindo assim a produção hepática de glicose, tendo como possíveis efeitos colaterais o desconforto abdominal, diarreia e raramente a acidose. Cerca de 90% do medicamento é excretado na urina sem sofrer alterações (Silvio, et al, 2002).
2. MATERIAIS E MÉTODOS
Este projeto de pesquisa foi aprovado pelo Comitê de Ética em Pesquisa da Universidade Paulista, sob o parecer número: 6.680.138
Trata-se de um estudo retrospectivo, de base de dados secundários, utilizando como instrumento de pesquisa os prontuários dos atendimentos da clínica odontológica da UNIP, campus Alphaville, de todas as especialidades, compreendidos no período de março de 2021 a março de 2024. Os dados obtidos serão tabulados e avaliada a prevalência de cada tipo de diabetes entre os pacientes e apresentados, de forma detalhada, os resultados encontrados durante as buscas em prontuários, segundo a faixa etária e o sexo, além de relatar suas alterações bucais, manejo e prevenção. Os pacientes não serão identificados de forma individual e não serão coletados e armazenados dados que permitam a sua identificação após a tabulação dos resultados.
Foram considerados critérios de inclusão para a pesquisa: prontuários de pacientes atendidos na clínica odontológica da UNIP, campus Alphaville, no período de março de 2021 a março de 2024.
Foram considerados critérios de exclusão para a pesquisa: prontuários sem informações completas de anamnese e estado de saúde geral do paciente ou sem assinaturas, do paciente, do aluno e/ou do professor responsável pela clínica nas fichas de anamnese e do consentimento livre e esclarecido para tratamento odontológico.
3. RESULTADOS
Dos 1.053 pacientes atendidos, 128 são diabéticos (12,15%), dos quais 60 foram excluídos da pesquisa (46,88%), resultando em 68 pacientes aceitos (53,12%). Dentre esses, 7 são insulinodependentes (10,3%) e 61 controlam a glicemia com hipoglicemiantes orais (89,7%), sendo a metformina o mais utilizado. Entre os 68 pacientes diabéticos, 22 também têm hipertensão crônica (32,35%), tornando-a a doença crônica mais prevalente nesse grupo.
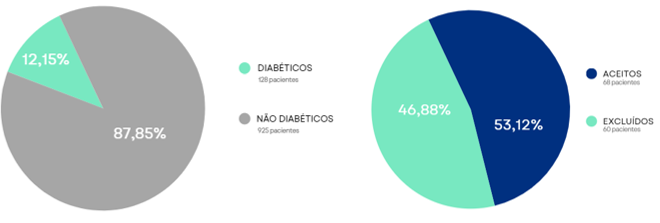
Gráfico 1: Resumo dos dados gerais encontrados na pesquisa
Fonte: Autoria Própria
Gráfico 2: Paciente em relação ao tratamento medicamentoso
Fonte: Autoria Própria
Observando a distribuição por gênero e faixa etária, constatou-se uma maior prevalência de diabetes no gênero feminino. Entre as mulheres, 23 pacientes estavam na faixa etária de 30 a 50 anos e 15 pacientes tinham mais de 50 anos. Em comparação, entre os homens, 5 pacientes estavam na faixa etária de 18 a 30 anos, 12 tinham entre 30 e 50 anos, e 13 tinham mais de 50 anos
Gráfico 3: Distribuição por gênero e faixa etária de pacientes diabéticos
Fonte: Autoria Própria

Gráfico 4: relação de pacientes que apresentam HAS concomitantemente à diabetes
Fonte: Autoria Própria
4. DISCUSSÃO
Nos prontuários da Faculdade de Odontologia da Universidade Paulista – Campus Alphaville (FOUNIP – Alphaville) de 2021 a 2024, foi identificado que, dos 1053 pacientes atendidos, 68 foram diagnosticados com DM, representando uma prevalência notável dentro da amostra analisada. Além disso, observou-se que 22 desses pacientes diabéticos também apresentavam hipertensão arterial, indicando uma significativa coocorrência dessas duas condições crônicas.
Observando a distribuição por gênero e faixa etária, notamos que entre o gênero feminino, 23 pacientes tinham entre 30 e 50 anos e 15 pacientes tinham mais de 50 anos. Em comparação, entre o gênero masculino, 5 pacientes estavam na faixa etária de 18 a 30 anos, 12 tinham entre 30 e 50 anos, e 13 tinham mais de 50 anos.
A análise desses dados revela algumas considerações importantes sobre a prevalência de diabetes e hipertensão entre os pacientes atendidos na FOUNIP:
A presença de 68 pacientes diabéticos em um universo de 1053 atendimentos indica que aproximadamente 6.46% dos pacientes atendidos possuíam diabetes. Este dado é significativo, considerando que a amostra é composta por indivíduos que buscaram atendimento odontológico, o que pode refletir a intersecção entre cuidados médicos e odontológicos em pacientes com condições sistêmicas. (Ministério da Saúde, 2006; ANTONELA et al, 2007)
Dos 68 pacientes diabéticos, 22 também tinham hipertensão arterial, o que corresponde a aproximadamente 32.35% dos pacientes diabéticos. Este achado é consistente com a literatura, que frequentemente aponta para uma alta prevalência de hipertensão entre indivíduos com diabetes. A coexistência dessas condições é um ponto crítico, pois ambas contribuem significativamente para o aumento do risco de complicações cardiovasculares e renais, assim a alta concentração de insulina estimula a angiogênese, hipertrofia vascular e aumento da reabsorção de sódio nos rins. No entanto, quando a sinalização da insulina está prejudicada, isso pode comprometer o relaxamento cardíaco e a vasodilatação via caminhos metabólicos de sinalização (NEVES COSENSO-MARTIN, L et al, 2021; ANTONELA et al, 2007).
A presença simultânea de diabetes e hipertensão entre os pacientes sugere a necessidade de um manejo clínico integrado. Pacientes com ambas as condições requerem uma abordagem multidisciplinar que inclua controle glicêmico rigoroso, monitoramento contínuo da pressão arterial e intervenções no estilo de vida. Além disso, esses pacientes podem necessitar de ajustes específicos em seus cuidados odontológicos, uma vez que ambas as condições podem influenciar a saúde bucal e a resposta ao tratamento odontológico (ANTONELA et al, 2007; Ministério da Saúde, 2006; NEVES COSENSO-MARTIN, L et al, 2021)
A relação entre os fatores biológicos e a maior prevalência de diabetes no gênero feminino em comparação ao masculino é multifacetada e envolve uma série de mecanismos hormonais, genéticos e metabólicos, além da composição corporal e resposta inflamatórias (SBD, 2020; Goldenberg et al. 2003)
A distribuição de gordura corporal e fatores genéticos diferem entre os gêneros, influenciando a resistência à insulina e o risco de diabetes tipo 2. As mulheres acumulam mais gordura subcutânea e têm uma taxa metabólica basal menor, contribuindo para maior acúmulo de gordura e risco de diabetes. Elas também têm uma resposta inflamatória mais robusta e são mais suscetíveis a doenças autoimunes, o que pode afetar a função das células beta do pâncreas e a produção de insulina. Polimorfismos genéticos podem ter efeitos mais pronunciados em mulheres, variando a expressão dos genes entre os gêneros (MUZY et al., 2021; SBD, 2020)
Os prontuários odontológicos da FOUNIP confirmam a maior prevalência de diabetes entre as mulheres, refletindo os fatores biológicos mencionados. Entre as pacientes do sexo feminino, 23 estavam na faixa etária de 30 a 50 anos e 15 tinham mais de 50 anos. Em comparação, entre os homens, 5 pacientes estavam na faixa etária de 18 a 30 anos, 12 tinham entre 30 e 50 anos e 13 tinham mais de 50 anos.
A gestão eficaz dos níveis de glicose no sangue e da pressão arterial é essencial para minimizar as complicações associadas. Pacientes com diabetes mal controlada têm maior risco de desenvolver periodontite, e a hipertensão pode agravar essa condição. Portanto, estratégias de manejo que abordem tanto o controle metabólico quanto o pressórico são fundamentais (Ministério da Saúde, 2006; ANTONELA et al, 2007; SOWERS JR. et al, 2009; CARRANZA F.A. et al, 2004).
Aproximadamente 3 a 4% dos pacientes que procuram atendimento odontológico são diabéticos (Neto et al., 2012). Portanto, é crucial que o CD realize uma anamnese detalhada para determinar a abordagem odontológica mais adequada (Barbosa & Guedes, 2022).
Durante a consulta inicial, a anamnese deve ser detalhada e dirigida; se o paciente relatar que possui diabetes, o CD deve obter informações detalhadas sobre o controle da DM, visando um melhor planejamento odontológico, com perguntas básicas como: tipo de diabetes (tipo 1 ou 2); controle da doença ou se há complicações frequentes; acompanhamento médico; histórico familiar; quais medicação faz uso. Essas informações são essenciais para que o tratamento ocorra de forma segura (Labolita et al., 2020; Andrade, 2016)
Os cuidados odontológicos para indivíduos com diabetes devem ser personalizados, considerando o horário e a duração da consulta (Oliveira et al., 2016); dando preferência para consultas em período matutinos, devido aos altos níveis de corticosteroides nesse período, promovendo uma liberação maior de adrenalina e consequentemente a elevação da glicose (Oliveira et al., 2019); assim como, consultas extensas devem ser evitadas, pois podem levar o paciente a quadros de ansiedade e estresse (Labolita et al., 2020), estes episódios podem promover uma maior secreção de catecolaminas pelas suprarrenais, induzindo o processo de glcogenólise, que ocasiona o aumento dos níveis de glicemia do paciente portador de diabetes (Andrade, 2016)
Podem-se administrar soluções anestésicas locais que contém epinefrina como vasoconstritor em pacientes diabéticos dependentes ou não de insulina, obedecendo sempre as doses recomendadas para cada anestésico (Andrade, 2016). A indicação do uso desses vasoconstritores em pacientes diabéticos compensados, limita-se a utilização desses fármacos em 3 a 4 tubetes por sessão (Oliveira et al. 2016)
Em quadros de desconforto e dor leve os analgésicos recomendados são a dipirona ou o paracetamol (Andrade, 2016; Silva et al., 2020). Em intervenções cirúrgicas, que estão associadas a maior dor e edema, é recomendado a utilização de betametasona ou dexametasona em pacientes com diabetes controlada (Andrade, 2016).
O uso de anti-inflamatórios não esteroidais (AINEs), é indicado que o CD prescreve perante troca de informações com o médico responsável pelo paciente, visto que os AINEs podem competir com os hipoglicemiantes orais pelos mesmos sítios de ligação às proteínas plasmáticas, deixando-os na forma livre, o que consequentemente aumentará o efeito farmacológico dos AINEs e gerar quadro de hipoglicemia (Andrade, 2016; Oliveira et al. 2016)
Os antibióticos mais indicados são as penicilinas ou cefalosporinas, em situações de pacientes alérgicos é indicado a eritromicina (Arruda & Raimondi, 2018).
A Profilaxia antibiótica é desaconselhada em pacientes diabéticos bem controlados, sendo suficiente o protocolo de assepsia e antissepsia local. (Rocha; Costa; Rodrigues, 2022; Andrade, 2016).
Evidencia-se que, a diabetes favorece a infecções que por sua vez dificultam o controle da doença, portanto uma relação bidirecional (Andrade, 2016). Diante disso, cirurgias dento-alveolares envolvendo mucosa e osso, é preciso cobertura antibiótica com o intuito de prevenir infecções e ajudar na cicatrização (Labolita et al., 2020).
5. CONCLUSÃO
Os prontuários da FOUNIP de 2021 a 2024 destacam uma prevalência significativa de diabetes entre os pacientes atendidos, com uma notável coocorrência de hipertensão arterial. Esses achados sublinham a necessidade de uma abordagem integrada no manejo dessas condições crônicas, com um foco particular na educação do paciente e na coordenação do cuidado multidisciplinar para otimizar os resultados de saúde.
Outrossim, a análise dos prontuários corrobora a literatura científica existente, mostrando que a prevalência de diabetes é maior entre as mulheres do que entre os homens. Os fatores biológicos, incluindo as variações hormonais, a composição corporal e as predisposições genéticas e inflamatórias, desempenham um papel significativo nessa diferença. Entender essas nuances é crucial para desenvolver estratégias de prevenção e tratamento que considerem as especificidades de gênero, promovendo uma gestão mais eficaz da diabetes em mulheres.
Os dados também enfatizam a importância da educação dos pacientes sobre a inter-relação entre diabetes, hipertensão e saúde bucal. Programas educacionais que promovam o autocuidado e a adesão às terapias prescritas podem ajudar a melhorar os desfechos de saúde desses pacientes.
6. REFERÊNCIAS BIBLIOGRÁFICAS
AHIMA RS, FLIER JS. Adipose tissue as an endocrine organ. Trends Endocrinol Metab 2000; 11:327-32
Alves C, Andion J, Brandão M, Menezes R. Mecanismos patogênicos da doença periodontal associada ao diabetes mellitus. Arq Bras Endocrinol Metab. 2007; 51/7: 1050-7.
ALVES C. et al. Atendimento Odontológico do Paciente com Diabetes Melito: Recomendações para a Prática Clínica. Rev. Ci. Med. Bio. v.5,n. 2, p.97-110, 2006. Disponível em: https://periodicos.ufba.br/index.php/cmbio/article/view/4116.
ALVES, B. O. 26/6 – Dia Nacional do Diabetes. Biblioteca Virtual em Saúde MS. 2016. Disponível em: https://bvsms.saude.gov.br/26-6-dia-nacional-do-diabetes-4/#:~:text=O%20Brasil%20.
AMERICAN DIABETES ASSOCIATION (a). Report of the Expert Committee on the Diagnosis and Classification of Diabetes Mellitus. Diabetes Care, v. 26, n. Supplement 1, p. S5–S20, 1 jan. 2003. Disponível em: https://pubmed.ncbi.nlm.nih.gov/12502614/.
AMERICAN DIABETES ASSOCIATION (b). Standards of Medical Care for Patients With Diabetes Mellitus. Diabetes Care, v. 26, n. Supplement 1, p. S33–S50, 1 jan. 2003. Disponível em: https://pubmed.ncbi.nlm.nih.gov/12502618/.
ANDRADE, E. D. Terapêutica Medicamentosa em Odontologia. [s.l.] Artes Médicas Editora, 2016.
ANTONELA, F. et al. [s.l: s.n.]. Disponível em: <https://www.scielo.br/j/abem/a/Cj3SVKSMMBqhQNyZmhnmNrx/?format=pdf&lang=pt>.
Barbosa, E. F. & Guedes, C. do C. F. V. (2022). Atendimento odontológico de pacientes portadores de diabetes mellitus: uma revisão da literatura. Research, Society and Development, 11(6), e23511628967. https://doi.org/10.33448/rsd-v11i6.28967
BRANDÃO, D. F. L. M. O.; SILVA, A. P. G.; PENTEADO, L. A. M. Relação bidirecional entre a doença periodontal e a diabetes mellitus. Odontologia Clínico-Científica (Online), v. 10, n. 2, p. 117–120, 1 jun. 2011.
BRÄNEMARK, P. I. Introducción a la oseointegración. In: BRANEMARK, P. I.; ZARB, G. A.; ALBREKTSSON, T. Prótesis tejido-integradas: la osseointegración en la odontología clínica. Berlin:Quintessence, 1987. Cap. 1, p.11-76
CANTANHEDE, A. L. C.; VELOSO, K. M. M.; SERRA, L. L. L. O idoso portador de diabetes mellitus sob a perspectiva odontológica. Rev. Soc. Bras. Clín. Méd., 2013. Disponível em: https://pesquisa.bvsalud.org/portal/resource/pt/lil-676616.
CARNEIRO, J. N. et al. O paciente diabético e suas implicações para conduta odontológica. Revista Dentística On-line. Feira de Santana-BA, ano 11, n. 23, 2012. Disponível em: http://coral.ufsm.br/dentisticaonline/1102.pdf.
Carranza JRFA, Newman MG, Takei HH. Periodontia clínica. 9 ed. Rio de Janeiro: Editora Guanabara Koogan; 2004.
CARVALHEIRA, J. B. C.; ZECCHIN, H. G.; SAAD, M. J. A. Vias de Sinalização da Insulina. Arquivos Brasileiros de Endocrinologia & Metabologia, v. 46, n. 4, p. 419–425, ago. 2002.
CATANZARO, O. L., et al. (2005) Las complicaciones de la diabetes: La enfermedad periodontal. Revista de la Sociedad Argentina de Diabetes 39, 10-15. Disponível em: https://www.researchgate.net/publication/256374210_Las_complicaciones_orales_de_la_diabetes_la_enfermedad_periodontal.
DA SILVA, E. R. et al. Diabetes Mellitus e Suas Implicações na Osteointegração de Implantes Dentários: Revisão Sistematizada da Literatura. ARCHIVES OF HEALTH INVESTIGATION, v. 11, n. 1, p. 113–117, 5 jan. 2022.
Fiorellini JP, Chen PK, Nevis M, Nevis ML. A retrospective study of dental implants in diabetic patients. The international journal of periodontics & restorative dentistry. 2000; 20(4): 367-73.
FREITAS, L. L; SEMEGHIN, C, R; HIRATA, B. K. S. 100 anos de insulina: como a descoberta do hormônio revolucionou o tratamento de diabetes tipo 1. Research, Society and Development, v. 10, N. 15 – 2021
Frontoni S, Solini A, Fioretto P, et al. Italian Society of Diabetology (SID)-Study Group on Diabetes, Hypertension and the Kidney. The ideal blood pressure target to prevent cardiovascular disease in type 2 diabetes: a neutral view point. Nutr Metab Cardiovas Dis. 2014;24(6):577–84. doi: 10.1016/j. numecd.2014.01.004.
GALE, E. Lessons from the glitazones: a story of drug development. The Lancet, v. 357, p. 1870- 1875. 2001. Disponível em: http://www.thelancet.com/journals/lancet/article/PIIS0140 6736%2800%2904960-6/references. Último acesso: mai, 2015.
GENCO, R. J.; BORGNAKKE, W. S. Diabetes as a potential risk for periodontitis: association studies. Periodontology 2000, v. 83, n. 1, p. 40–45, 8 maio 2020. Disponível em: https://pubmed.ncbi.nlm.nih.gov/32385881/.
GOLDENBERG, P. et al. Prevalence of diabetes mellitus: gender differences and sex equalities. Rev. Bras. Epidemiol, v. 6, 2003.
Haffner SM, Lehto S, Ronnemaa T, Pyorala K, Laakso M. Mortality from coronary heart disease in subjects with type 2 diabetes and in nondiabetic subjects with or without prior myocardio infarction. N Engl J Med 1998;339:229-34.
HALL, J. E.; GUYTON, A. C.; HALL, M. E. Tratado de fisiología médica. 13. ed.: Elsevier, 2017.
KERNER, W.; BRÜCKEL, J. Definition, Classification and Diagnosis of Diabetes Mellitus. Experimental and Clinical Endocrinology & Diabetes, v. 122, n. 07, p. 384–386, 11 jul. 2014. Disponível em: https://pubmed.ncbi.nlm.nih.gov/25014088/.
KIDAMBI, S.; PATEL, S. B. Diabetes Mellitus: Considerations for dentistry. The Journal of the American Dental Association, v. 139, p. 8S18S, out. 2008. Disponível em: https://pubmed.ncbi.nlm.nih.gov/18809649/.
KITAMURA, R. K. W. Manejo de pacientes diabéticos no consultório odontológico.mar. 2004.
KOCHER, T. et al. Periodontal complications of hyperglycemia/diabetes mellitus: Epidemiologic complexity and clinical challenge. Periodontology 2000, v. 78, n. 1, p. 59–97, 9 set. 2018.
Kurukulasuriya LR, Stas S, Lastra G, Manrique C, Sowers JR. Hypertension in obesity. Med Clin North Am. 2011;95(5):903–17. doi: 10.1016/j. mcna.2011.06.004.
Labolita, K. A., Santos, I. B., Balbino, V. C., Andrade, G. L., Araujo, I. C., & Fernandes, D. C. (2020). Assistência odontológica à pacientes diabéticos. Caderno de Graduação – Ciências Biológicas e da Saúde – UNIT- ALAGOAS, 6(1), 89. https://periodicos.set.edu.br/fitsbiosaude/article/view/6835
LATTI, B. et al. Evaluation of relationship between dental caries, diabetes mellitus and oral microbiota in diabetics. Journal of Oral and Maxillofacial Pathology, v. 22, n. 2, p. 282, 2018. Disponível em: https://pubmed.ncbi.nlm.nih.gov/30158791/.
LÓPEZ-PINTOR, R. M. et al. Xerostomia, Hyposalivation, and Salivary Flow in Diabetes Patients. Journal of Diabetes Research, v. 2016, p. 1–15, 2016. Disponível em: https://www.hindawi.com/journals/jdr/2016/4372852/.
LYRA, R. et al. Diretrizes da Sociedade Brasileira de Diabetes 2019-2020. São Paulo: Editora Clannad. 2020. Disponível em: https://portaldeboaspraticas.iff.fiocruz.br/biblioteca/diretrizes-da-sociedade-brasileira-de-diabetes-2019-2020/.
Mendes VC,Davies JE. Uma nova perspectiva sobre a biologia da osseointegração. RevAssocPaulCirDent. 2016; 70:166-71
Ministério da Saúde. Secretaria de Políticas de Saúde. Departamento de Ações Programáticas Estratégicas. Diabetes Mellitus. Brasília: Ministério da Saúde, Departamento de Atenção Básica; 2006. (Caderno de Atenção Básica Série A. Normas e Manuais Técnicos, 16). p. 29-44.
MONTENEGRO JR. ; R. ; CHAVES, M. ; FERNANDES, V. Fisiologia pancreática: pâncreas endócrino. In: ORIÁ, R. B. ; BRITO, G. A. C. (Org.). Sistema Digestório: Integração Básico-Clínica. 1. ed. São Paulo: Blucher, 2016. p. 521-74. cap. 20
MOORE, P.; ZGIBOR,. C.; DASANAYAKE, A. P. Diabetes: A Growing Epidemic of All Ages. JADA, v. 134, p. 11-15, 2003 Disponível em: https://pubmed.ncbi.nlm.nih.gov/18196668/.
MUZY, J. et al. Prevalência de diabetes mellitus e suas complicações e caracterização das lacunas na atenção à saúde a partir da triangulação de pesquisas. Cadernos de Saúde Pública, v. 37, n. 5, 2021.
NEVES COSENSO-MARTIN, L.; YUGAR-TOLEDO, J. C.; VILELA-MARTIN, J. F. HIPERTENSÃO E DIABETES: CONCEITOS ATUAIS NA TERAPÊUTICA. Revista Brasileira de Hipertensão, v. 28, n. 3, p. 213–218, 1 set. 2021.
NEVES, M. C. et al. Diabetes mellitus e doença periodontal. Revista Portuguesa de Diabetes. 2019;14(2):63-70. Disponível em: http://www.revportdiabetes.com/wp-content/uploads/2019/07/RPDJunho-2019-Artigo-de-Revis%C3%A3o-p%C3%A1gs-63-70.pdf.
Novaes Júnior AB, Macedo GM, Andrade PF. Inter-relação doença periodontal e diabetes mellitus. R Periodontia, 2007; 17: 39-44.
Oliveira, M. de F., Damo, N. G., Raitz, I. W., Veiga, M. L. da, & Pereira, L. (2019). Cuidados odontológicos em pacientes diabéticos. Arquivos Catarinenses de Medicina, 48(3), 158-170. https://revista.acm.org.br/index.php/arquivos/article/view/532
Oliveira, T. F., Mafra, R. P., Vasconcelos, M. G., & Vasconcelos, R. G. (2016). Conduta odontológica em pacientes diabéticos: considerações clínicas. Odontologia Clínico-Científica, 15(1), 13-17. http://revodonto.bvsalud.org/pdf/occ/v15n1/a03v15n1.pdf
Pan XR, Li GW, Hu YH, et al. Effects of diet and exercise in preventing NIDDM in people with impaired glucose tolerance. The Da Quing IGT and Diabetes Study. Diabetes Care 1997;20:537-54.
PETRIE, J. R.; GUZIK, T. J.; TOUYZ, R. M. Diabetes, Hypertension, and Cardiovascular Disease: Clinical Insights and Vascular Mechanisms. The Canadian Journal of Cardiology, v. 34, n. 5, p. 575–584, 2018.
RABASA, L.; BERELLE, Y.; DUCROS, F.; BOURQUE. J.; LAVOIE, C.; MASSICOTTE, D.; PÉRONNET, F.; CHIASSON, J. Use of an a-glucosidase inhibitor to maintain glucose homoeostasis
Revista de APS, 14(2). Disponível em: https://bvsms.saude.gov.br/bvs/publicacoes/premio2010/especializacao/trabalho_betin aterra_mh_e.pdf.
Rocha, I. M. S., Costa, L. B., & Rodrigues, R. V. (2022). Paciente diabético na clínica odontológica: protocolo de atendimento. Research, Society and Development, 11(14), e430111436274. https://doi.org/10.33448/rsd-v11i14.36274
RODACKI M, et al. Classificação do diabetes. Diretriz Oficial da Sociedade Brasileira de Diabetes (2022). 18 jan. 2022. Disponível em: https://diretriz.diabetes.org.br/classificacao-do-diabetes/.
RUSSELL, B. G. The dental pulp in diabetes mellitus. Acta Pathologica Microbiologica Scandinavica, v. 70, n. 2, p. 319–320, 18 ago. 2009. Disponível em: https://pubmed.ncbi.nlm.nih.gov/6050387/.
SAINI, R et al. Oral mucosal lesions in non oral habit diabetic patients and association of diabetes mellitus with oral precancerous lesions. Diabetes Res. Clin. Pract. 2010; 89: 320-326. Disponível em: https://pubmed.ncbi.nlm.nih.gov/20488573/.
SANTOS, B. C. T. DOS et al. Diabetes de Mellitus e sua interferência na osseointegração em implantes dentários. E-Acadêmica, v. 2, n. 3, p. e152374, 31 out. 2021.
SILVIO, E.; INZUCHI, M. Oral Ant hyperglycemic Therapy for Type 2 Diabetes. The Journal of American Medical Association, v.287, p.360-372. 2002.
SOCIEDADE BRASILEIRA DE DIABETES – Diretrizes da Sociedade Brasileira de Diabetes, 2019-2020
SOCIEDADE BRASILEIRA DE DIABETES. Tratamento e acompanhamento de diabetes mellitus – Diretrizes da Sociedade Brasileira de Diabetes, 2007, 168p.
SOUSA, J. N. L. DE; NÓBREGA, D. R. DE M.; ARAKI, Â. T. Perfil e percepção de diabéticos sobre a relação entre diabetes e doença periodontal. Revista de Odontologia da UNESP, v. 43, n. 4, p. 265–272, ago. 2014. Disponível em: https://www.scielo.br/j/rounesp/a/qfQ9JzBk4fKKMLK983yRBKQ/?lang=pt.
Sowers JR, Whaley-Connell A, Epstein M. Narrative review: the emerging clinical implications of the role of aldosterone in the metabolic syndrome and resistant hypertension. Ann Intern Med. 2009;150 (11):776–83. doi: 10.7326/0003-4819-150-11-200906020-00005.
TERRA, B.G., GOULART, R.R., BAVARESCO, C.S., 2011. O cuidado odontológico do paciente portador de diabetes mellitus tipo 1 e 2 na Atenção Primária à Saúde. YAMASHITA, J. M. et al. Manifestações bucais em pacientes portadores de Diabetes Mellitus: uma revisão sistemática. Revista de Odontologia da UNESP, v. 42, p. 211–220, 1 jun. 2013. Disponível em: https://www.scielo.br/j/rounesp/a/cYfKwGYvYN9gLmZQNdS9qDH/?lang=pt.
