POST-PANCREATITIS DIABETES MELLITUS: RISK FACTORS AND PATHOGENESIS
REGISTRO DOI: 10.5281/zenodo.7941180
Myrella Evelyn Nunis Turbano1
Maria Clara de Sousa Morais2
Monalyza Pontes Carneiro3
Alécio Galvão Lima4
Brenda de Moura Meneses5
José César Nascimento da Fonseca Filho6
Robertha Hallana Rodrigues Farias7
Guilherme Nunes Medeiros8
Antônio Gabriel dos Santos Castro9
Vitória Pereira da Costa Silva10
RESUMO
A Diabetes Mellitus pós-pancreatite é uma forma de diabetes que se desenvolve após uma inflamação no pâncreas, geralmente causada por alcoolismo crônico ou cálculos biliares. É considerada uma complicação tardia da pancreatite, e pode ocorrer meses ou anos após o episódio agudo. Os principais fatores de risco para o desenvolvimento de diabetes pós-pancreatite incluem a gravidade e duração da pancreatite, a presença de fibrose pancreática, idade avançada, história familiar de diabetes, obesidade e tabagismo. A fisiopatologia da diabetes pós-pancreatite é complexa e ainda não está totalmente elucidada. Estudos mostram que a inflamação crônica do pâncreas leva à destruição progressiva das células beta produtoras de insulina, resultando em deficiência insulinopênica. Além disso, a presença de fibrose pancreática pode levar a uma disfunção exócrina, prejudicando a digestão e absorção de nutrientes, o que contribui para o aparecimento de hiperglicemia e diabetes. Sendo assim, o objetivo dessa revisão de literatura foi coletar e analisar os dados referentes aos fatores de risco e a fisiopatologia da Diabetes pós-pancreatite, a fim de compreender a relação ambas patologias e assegurar uma melhor resolução clínica frente a esses casos.
Palavras-chaves: Diabetes Mellitus; Fatores de Risco; Pancreatite; Patogenesia
ABSTRACT
Post-pancreatitis Diabetes Mellitus is a form of diabetes that develops after an inflammation of the pancreas, usually caused by chronic alcoholism or gallstones. It is considered a late complication of pancreatitis, and can occur months or years after the acute episode. The main risk factors for developing post-pancreatitis diabetes include the severity and duration of pancreatitis, the presence of pancreatic fibrosis, advanced age, family history of diabetes, obesity, and smoking. The pathophysiology of post-pancreatitis diabetes is complex and not yet fully elucidated. Studies show that chronic inflammation of the pancreas leads to progressive destruction of the insulin-producing beta cells, resulting in insulinopenic deficiency. In addition, the presence of pancreatic fibrosis can lead to exocrine dysfunction, impairing digestion and absorption of nutrients, which contributes to the onset of hyperglycemia and diabetes. Thus, the objective of this literature review was to collect and analyze data related to risk factors and the pathophysiology of post-pancreatitis diabetes in order to understand the relationship between both pathologies and ensure a better clinical resolution in these cases.
Keywords: Diabetes Mellitus; Risk Factors; Pancreatitis; Pathogenesis
1 INTRODUÇÃO
A Diabetes Melitus (DM) conceitua-se por um distúrbio metabólico gerado pela completa ou parcial deficiência de insulina pelo pâncreas e ou diminuição de sua ação nos tecidos prejudicando o metabolismo dos lipídeos, glicídios, proteínas, água, vitaminas e minerais. Nesse contexto, pontua-se diabetes mellitus pós – pancreatite (PPDM), esta que apresenta dois tipos principais: a diabetes mellitus pós-pancreatite aguda (PPDM-A) e diabetes mellitus pós-pancreatite crônica (PPDM-C) (BRAGA, 2022).
Em sequência, é de suma importância o destaque para os fatores de risco, como o etilismo, tabagismo, hipercalcemia e hipertrigliceridemia, fatores genéticos, causas autoimunes ou obstrutivas para o desenvolvimento da diabetes secundária à pancreatite (BRAGA, 2022). Nessa lógica, a exposição dos indivíduos aos fatores supracitados os tornará vulneráveis aos principais impulsionadores patogenéticos, como a resistência aumentada à insulina e falha irreversível das células β, essas que ditarão a necessidade de tratamentos diferentes (PETROV, 2021).
Somado se a isso, é relevante ressaltar que os pacientes com pancreatite ficam com o metabolismo de glicose prejudicado e podem desenvolver diabetes melitus. Nesse viés, em uma justificativa fisiopatológica, a pancreatite leva à uma redução do número de células produtoras de insulina e alteração de sua função, fato que gera tanto resistência à insulina quanto deficiência dela. Outrossim, vários outros hormônios são afetados, como glucagon, polipeptídeo pancreático e adipocitocinas. As diabetes causadas pela pancreatite são denominadas diabetes do pâncreas exócrino (MUNDOCA, 2022).
Em suma, o objetivo dessa revisão integrativa de literatura foi coletar e analisar os dados referentes aos fatores de risco e a fisiopatologia da Diabetes pós-pancreatite, a fim de compreender a relação ambas patologias e assegurar uma melhor resolução clínica frente a esses casos.
2 METODOLOGIA
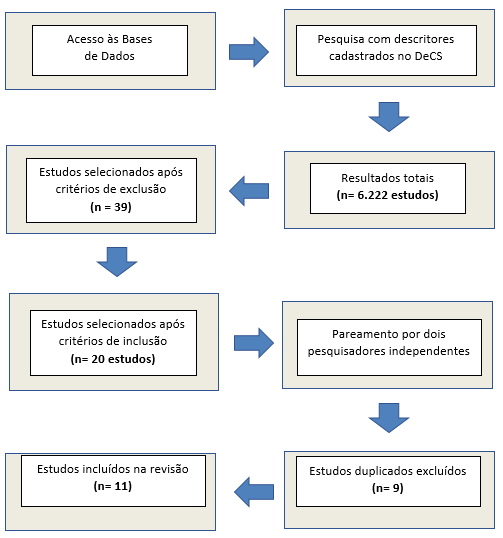
O estudo trata-se de uma pesquisa e avaliação bibliográfica, por meio de uma revisão integrativa de literatura, de caráter qualitativo, para o alcance do objetivo proposto. Realizou-se pesquisa de artigos científicos via busca de periódicos científicos nas bases PubMed MEDLINE (National Library of Medicine), Scielo (Scientific Electronic Library Online), UpToDate, BVS (Biblioteca Virtual em Saúde) e LILACS (Literatura Latino-Americana e do Caribe em Ciências da Saúde) entre os anos de 2018 à 2023, com as palavras-chaves “Diabetes Mellitus”, “Patogenesia”, “Fatores de Risco” e “Pancreatite”.
Foram encontrados 6222 artigos, como critérios de inclusão, foram considerados artigos publicados nos últimos 05 anos, textos completos, gratuitos e tipo de estudo que abordassem o tema pesquisado e permitissem acesso integral ao conteúdo do estudo, em português e inglês. Segundo os critérios de exclusão: artigos com data de publicação em período superior aos últimos 05 anos e artigos pagos, foram excluídos da análise, sendo selecionado 11 artigos pertinentes à discussão, de acordo com a tabela 01.
Fluxograma 1: Algoritmo de Pesquisa
3 RESULTADOS
Tabela 1 : Estudos selecionados conforme modelo PRISMA
TÍTULO PAÍS/ANO TIPO DE ESTUDO CONCLUSÃO Acute pancreatitis and diabetes mellitus: a review Coreia/2021 Revisão de literatura O DM (incluindo T3cDM) e o metabolismo prejudicado da glicose são comuns e cada vez mais reconhecidos após a PA. Dentre os tipos de DM, o T3cDM é uma entidade cada vez mais reconhecida e tem sido encontrada após AP. Diabetes following acute pancreatitis Estados Unidos da América (EUA)/2021 Revisão de literatura O DM relacionado à PA é cada vez mais reconhecido como uma sequela da PA. Embora seja mais comum em pacientes com PA necrotizante ou grave, os pacientes com PA levem também apresentam maior risco de desenvolver essa complicação. A fisiopatologia é pouco compreendida e pode representar uma combinação de DM tipo 1, DM tipo 2 e DM pancreatogênico. Organisation of the human pancreas in health and in diabetes Estados Unidos da América (EUA)/2020 Revisão de literatura Coletivamente, o diabetes é um distúrbio do metabolismo de carboidratos, caracterizado pela incapacidade do corpo de produzir quantidades suficientes de insulina ou responder adequadamente a ela. Além disso, a secreção desregulada de glucagon pelas células alfa é uma característica fundamental do diabetes tipo 1 e tipo 2. Portanto, a importância do pâncreas endócrino reside no fato de que ele secreta os dois principais hormônios, glucagon e insulina, que desempenham um papel central na regulação do metabolismo energético. Diabetes in chronic pancreatitis: risk factors and natural history Estados Unidos da América (EUA)/2021 Revisão de literatura Embora existam vários modelos para previsão de diabetes na população em geral, isso ainda não está amplamente disponível em CP. Os estudos do CPDPC estão posicionados para atender a essas necessidades, permitindo que os médicos prevejam, previnam e tratem melhor o diabetes na PC. Mechanisms of Post-Pancreatitis Diabetes Mellitus and Cystic Fibrosis-Related Diabetes: A Review of Preclinical Studies República Tcheca/2021 Revisão de literatura Considerando que o pâncreas exócrino e o pâncreas endócrino afetam a função um do outro por várias vias, não é surpreendente observar disfunção endócrina em casos de insuficiência exócrina. Durante a inflamação aguda ou crônica do pâncreas exócrino, o desenvolvimento de diabetes é altamente dependente da gravidade da doença, enquanto na FC, o desenvolvimento de diabetes aumenta com a duração da doença. Type 1 diabetes mellitus in patients with recurrent acute and chronic pancreatitis: A case series Estados Unidos da América (EUA)/2020 Revisão de literatura As condições pró-inflamatórias da pancreatite podem aumentar as modificações proteicas pós-traducionais dos antígenos das células β e a geração de neoepítopos, que são potenciais eventos iniciadores para a perda da autotolerância das células β. Metabolic dysfunction and diabetes mellitus during long-term follow-up of severe acute pancreatitis: A case-matched study Estados Unidos da América (EUA)/2020 Estudo de caso A resposta PP, embora possa render informações valiosas informações, pode ser clinicamente impraticável devido à exigência para uma refeição mista em vez de um OGTT. No entanto, se a ausência de autoanticorpos descartou diabetes tipo 1, baixo peptídeo c secreção após a ingestão de glicose pode ser uma explicação mais realista meio de identificar diabetes tipo 3c, assumindo a presença de patologia pancreática. A glicemia de jejum e a HbA1c parecem não subestimar a prevalência de diabetes tipo 3c, portanto sugerimos que um OGTT é necessário após SAP para identificar endócrino insuficiência e diagnosticar corretamente o subtipo de diabetes. Risk of cause-specific death, its sex and age differences, and life expectancy in post-pancreatitis diabetes mellitus Alemanha/2020 Estudo de coorte As pessoas com PPDM têm um risco maior de mortalidade por câncer em comparação com aquelas com T2DM ou T1DM. Isso é especialmente pronunciado em mulheres. Adultos jovens e de meia-idade com PPDM têm uma expectativa de vida menor em comparação com suas contrapartes com T2DM ou T1DM. Pancreatogenic diabetes, acute pancreatitis management, and pancreatic tuberculosis: Appraising the present and setting goals for the future Estados Unidos da América (EUA)/2020 Revisão de literatura O diabetes mellitus é uma complicação bem reconhecida da pancreatite crônica. Tradicionalmente, acredita-se que isso seja resultado de fibrose parenquimatosa progressiva com secreção prejudicada de insulina e outros hormônios glicorreguladores das células das ilhotas, como glucagon e polipeptídeo pancreático. Risk factors for newonset diabetes mellitus following acute pancreatitis: a prospective study Itália/2022 Estudo prospectivo DM é comum após AP; a frequência de DM foi um pouco maior em nosso estudo quando comparado à população em geral. O risco de desenvolver DM após AP foi independente de sexo, etiologia ou gravidade da PA; no entanto, pacientes obesos e aqueles com necrose pancreática importante tiveram um risco aumentado de desenvolver DM de novo após PA. [Research progress on risk factors of post-pancreatitis diabetes mellitus after acute pancreatitis] China/2023 Revisão de literatura A PA complicada com DMPP é o resultado de múltiplos fatores. Atualmente, os possíveis fatores de risco incluem hiperglicemia de estresse, inflamação crônica persistente de baixo grau, distúrbios do metabolismo lipídico e histócitos pancreáticos. grupos de alto risco é muito importante.
4 DISCUSSÃO
O diabetes, uma doença do sistema endócrino diagnosticada por níveis anormalmente elevados de glicose no sangue, é uma das doenças mais comuns e de crescimento mais rápido em todo o mundo. Complicações vasculares (doenças cardiovasculares, doença renal diabética, retinopatia diabética e neuropatia) são as principais causas de mortalidade e morbidade em indivíduos com diabetes, o que gera um enorme ônus financeiro com cuidados de saúde e desiguais gastos e acesso ao tratamento entre países desenvolvidos e em desenvolvimento (COLE; FLOREZ, 2020).
Diversos estudos têm associado, com cada vez mais frequência, o desenvolvimento do diabetes mellitus secundário a uma condição ou doença da porção exócrinas do pâncreas. Um fato comum entre esses estudos é a aceitação de que a pancreatite aguda tem uma frequência maior em comparação com outras patologias atreladas ao pâncreas (RICHARDSON; PARK, 2021; HART et al., 2021). Isso, portanto, corrobora a hipótese de que o DM pancreatogênico tenha como etiologia principal o estabelecimento da pancreatite aguda.
Referente ao risco, um acompanhamento relatou que cerca de 23% dos pacientes com pancreatite aguda desenvolverão, dentro de 3 anos, diabetes (HART et al., 2021). Esse valor se aproxima com o resultado obtido em um estudo que relacionou a incidência de DM2 em mulheres que apresentaram pré ou diabetes mellitus gestacional (MENDONÇA et al., 2022).
4.1.1 Fatores de risco para o desenvolvimento de diabetes mellitus pós-pancreatite
De acordo com alguns estudos feitos, o DMPP é agora a segunda causa mais comum de diabetes de início recente em adultos, depois do DM tipo 2, superando o DM tipo 1. Além disso, tanto a pancreatite aguda quanto a crônica carregam o risco de desenvolvimento de DMPP, embora alguns autores tenham confirmado a hipótese de que a pancreatite aguda seja a etiologia principal do diabetes pancreatogênico (Singh, AMANDEEP et al., 2022).
Os fatores de risco atrelados à patogênese do DMPP, segundo um estudo realizado por DITE (2022), concentram-se na mediana de 59 anos de idade, com uma predominância maior de homens em 58,9%. Além disso, a mediana do Índice de Massa Corporal (IMC) foi de 29,2 em pacientes com DMPP. Outrossim, esse mesmo estudo apontou que a pancreatite crônica é outro fator etiológico no desenvolvimento do DMPP, principalmente na presença de calcificações pancreáticas, em fumantes e na longa duração da doença. Concomitantemente, pacientes com diabetes recém-diagnosticado possuem um risco aumentado para desenvolver o carcinoma ductal pancreático.
4.1.2 Fatores de risco para diabetes
A literatura revela que a crescente prevalência de diabetes em todo o mundo é motivada por uma complexa interação de fatores socioeconômicos, demográficos, ambientais e genéticos. O aumento contínuo deve-se, em grande parte, a um aumento no DM2 e fatores de risco relacionados, que incluem crescente urbanização e mudanças de hábitos de vida (com maior ingestão calórica, aumento do consumo de alimentos processados, estilos de vida sedentários, níveis crescentes de obesidade). Nesse viés, a obesidade é o mais importante (sobretudo aquela com distribuição predominantemente abdominal da gordura. Em geral, quanto maiores a circunferência abdominal e o IMC, maior o risco para DM2 (DE SOUSA, 2019).
4.1.3 Fatores de risco para pancreatite aguda
Diversos estudos presentes na literatura reforçam a ideia de que a pancreatite aguda é secundária a doenças biliares e à ingestão demasiada de bebidas alcoólicas. Ferreira et al. (2015) afirma que a pancreatite aguda é uma doença desencadeada pela ativação anômala de enzimas pancreáticas e liberação de uma série de mediadores inflamatórios, cuja etiologia corresponde, em cerca de 80% dos casos, à doença biliar litiásica ou à ingestão excessiva de álcool. Similarmente, Nunes et al. (2021) relata que a principal causa de pancreatite aguda são os cálculos biliares, os quais representam cerca de 70% dos casos da doença.
4.2 Fisiopatologia
A pancreatite aguda é uma doença que tem como substrato um processo inflamatório da glândula pancreática, decorrente da ação de enzimas inadequadamente ativadas, que se traduz por edema, hemorragia e até necrose pancreática e peripancreática. Este quadro é acompanhado de repercussão sistêmica que vai da hipovolemia ao comprometimento de múltiplos órgãos e sistemas e, finalmente, ao óbito. (DA SILVA PINHEIRO et al., 2022)
Ademais, é imprescindível entender que, fisiologicamente, o pâncreas funciona como uma grande glândula exócrina e endócrina: suas células acinares são responsáveis pela função exócrina, sintetizando e secretando as enzimas pancreáticas, fundamentais para a digestão dos alimentos no tubo digestivo. As células das Ilhotas de Langerhans têm função endócrina, sintetizando e secretando hormônios como a insulina, o glucagon e a somatostatina. (DA SILVA PINHEIRO et al., 2022)
Com exceção da amilase e da lipase, as demais enzimas pancreáticas são armazenadas e secretadas como pró-enzimas inativas – os zimogênios. Os principais exemplos são: tripsinogênio, quimotripsinogênio, pró-elastase, pró-fosfolipase A. Ao chegar ao duodeno, o tripsinogênio é convertido em tripsina pela enteroquinase, uma enzima proteolítica existente na “borda em escova” do epitélio intestinal. A tripsina é o “gatilho” para o restante do processo digestivo, pois é capaz de ativar todas as outras enzimas pancreáticas, incluindo o próprio tripsinogênio. Nesse momento, forma-se uma grande quantidade de tripsina, quimotripsina, elastase e fosfolipase A (entre outras enzimas) (DA SILVA PINHEIRO et al., 2022).
Seguindo essa linha de raciocínio, Shen et al. (2015) discutiu que o processo inflamatório se inicia pela lesão das células acinares, que passam a liberar enzimas pancreáticas ativas para o interstício. Nesse sentido, um estímulo lesivo à célula acinar provoca a fusão dos grânulos contendo zimogênio com as vesículas lisossomais, que contêm a enzima catepsina B. Esta hidrolase é capaz de converter o tripsinogênio em tripsina dentro da célula acinar, culminando na ativação de todos os zimogênios. As vesículas de fusão, em vez de migrarem para a borda luminal da célula, migram para a borda intersticial, sendo liberadas no estado ativo no interstício pancreático, dando início ao processo autodigestivo.
Por conseguinte, acerca das complicações, pode-se afirmar que a grande maioria (80%) das admissões em urgências, relacionadas à pancreatite são casos leves e autolimitados; no entanto, consequências a longo prazo ainda estão presentes (SHEN et al., 2018). Uma dessas complicações é a disfunção endócrina e, especificamente, o metabolismo da glicose prejudicado ou o diabetes. Embora as células das ilhotas representem uma proporção muito pequena do volume total do pâncreas, muitos pacientes com distúrbio pancreático exócrino desenvolverão disfunção endócrina e metabolismo desregulado da glicose.
Em face desse contexto, obtemos o Diabetes do pâncreas exócrino ou diabetes mellitus tipo 3c (T3cDM), cada vez mais comum. O mecanismo que se desenvolve apresenta inflamação, fibrose e esclerose do tecido endócrino pancreático (incluindo células que secretam glucagon, somatostatina e polipeptídeo pancreático), o que leva a uma redução no número total de células produtoras de insulina e alteração de sua função.
Dessa forma, o Diabetes decorrente da pancreatite aguda, afeta todas as células nas ilhotas de Langerhans e, portanto, apresenta características tanto de resistência à insulina quanto de deficiência de insulina. Além disso, vários hormônios adicionais são afetados, incluindo glucagon, polipeptídeo pancreático, incretina, adipocinas (no episódio de PA), levando a uma entidade clínica única. Isso é caracterizado por um paciente que tem risco de eventos hiperglicêmicos e hipoglicêmicos com necessidades aumentadas de insulina no início do curso da doença, mas risco reduzido de cetoacidose diabética (MALECKA-PANAS et al., 2019).
Em suma, observamos a ocorrência multifatorial que desencadeia o Diabetes como complicação da pancreatite aguda, dentre eles: a perda de massa celular das ilhotas, a autoimunidade induzida pela pancreatite, os fatores de risco etiológicos compartilhados, a resposta inflamatória local e sistêmica, além das alterações no eixo insulina-incretina (DA SILVA PINHEIRO et al., 2022).
5 CONCLUSÃO
Depreende-se que o diabetes mellitus (DM) pancreatogênico é secundário a uma condição ou doença do pâncreas exócrino, na qual seu diagnóstico está cada vez mais comum apesar de ser entidade clínica estabelecida que muitas vezes é pouco reconhecida¹.
Nessa conjuntura, vários fatores corroboram para a evolução do paciente para um quadro de diabetes mellitus resultante de uma pancreatite, dessa forma, dentre esses fatores a serem analisados se destaca: gravidade da pancreatite, história familiar de DM tipo 2, excesso de adiposidade, inatividade física, insuficiência pancreática exócrina e etiologia não biliar. Entretanto, há a necessidade de investigações mais definitivas com o fito de solucionar as limitações de dados existentes sobre a doença².
Em suma, apesar de sua fisiopatologia não ser completamente compreendida ressalta-se que é uma patologia multifatorial relacionada com fatores como: perda de massa celular das ilhotas, autoimunidade induzida, fatores de risco etiológicos compartilhados, resposta inflamatória local e sistêmica, e/ou alterações no eixo insulina-incretina². Dessa forma, é mister o conhecimento desse processo a fim de que se identifique e amplie formas de prevenção desse quadro, e isso será possível mediante estudos mais definitivos².
REFERÊNCIAS BIBLIOGRÁFICAS
1 ATKINSON, Mark A. et al. Organização do pâncreas humano na saúde e no diabetes. Diabetologia , v. 63, p. 1966-1973, 2020.
2 BRAGA, Williana Garcia et al. Pancreatite: fisiopatologia, diagnóstico e manejo terapêutico/Pancreatitis: pathophysiology, diagnosis and therapeutic management. Brazilian Journal of Development, v. 8, n. 5, p. 34311-34330, 2022.
3 CHO, Jaelim; PANDOL, Stephen J.; PETROV, Maxim S. Risco de morte por causa específica, suas diferenças de sexo e idade e expectativa de vida no diabetes mellitus pós-pancreatite. Acta diabetologica , v. 58, p. 797-807, 2021. See More
4 COLE, Joanne B.; FLOREZ, Jose C. Genética do diabetes mellitus e complicações do diabetes. Nature reviews nephrology , v. 16, n. 7, pág. 377-390, 2020.
5 DA SILVA PINHEIRO, Francisco Edes et al. Pancreatite aguda: fisiopatologia, achados imagenológicos, manifestações clínicas e diagnóstico. Pesquisa, Sociedade e Desenvolvimento , v. 11, n. 12, pág. e427111234811-e427111234811, 2022.
6 DE SOUSA, Natanael Aguiar et al. Fatores de risco e complicações em diabéticos/hipertensos cadastrados no hiperdia. SANARE-Revista de Políticas Públicas, v. 18, n. 1, 2019.
7 DITE, Petr et al. Chronic Pancreatitis and Diabetes of Exocrine Pancreas/Type 3c Diabetes Mellitus/Post-pancreatitis Diabetes Mellitus. Journal of gastrointestinal and liver diseases: JGLD, v. 31, n. 4, p. 371-374, 2022.
8 DUGGAN, S.N. et al. Metabolic dysfunction and diabetes mellitus during long-term follow-up of severe acute pancreatitis: A case-matched study. Pancreatology. 2020. doi: 10.1016/j.pan.2020.03.016.
9 FERREIRA, Alexandre De Figueiredo e cols. Fatores preditivos da gravidade da pancreatite aguda: quais e quando usar?. ABCD. Arquivos Brasileiros de Cirurgia Digestiva (São Paulo) , v. 28, p. 207-211, 2015.
10 FONSECA, Kathlem Pereira; ABI RACHED, Chennyfer Dobbins. Complicações do diabetes mellitus. International Journal of Health Management Review, v. 5, n. 1, 2019.
11 GÁL, Eleonóra et al. Mecanismos de Diabetes Mellitus Pós-Pancreatite e Diabetes Relacionado à Fibrose Cística: Uma Revisão de Estudos Pré-Clínicos. Fronteiras em Endocrinologia , v. 12, p. 715043, 2021. See More
12 GOODARZI, Mark O. et al. Diabetes na pancreatite crônica: fatores de risco e história natural. Current Opinion in Gastroenterology , v. 37, n. 5, pág. 526-531, 2021. See More
13 HART, Phil A. et al. Diabetes após pancreatite aguda. The Lancet Gastroenterology & Hepatology , v. 6, n. 8, pág. 668-675, 2021. See More
14 JIANG, X. T.; DING, L.; ZHU, Y. Research progress on risk factors of post-pancreatitis diabetes mellitus after acute pancreatitis. Zhonghua nei ke za zhi, v. 62, n. 2, p. 212-216, 2023.
15 KHAROUD, Harmeet K. et al. Diabetes mellitus tipo 1 em pacientes com pancreatite aguda e crônica recorrente: uma série de casos. Pancreatologia , v. 21, n. 1, pág. 95-97, 2021. See More
16 HART, Phil A. et al. Diabetes após pancreatite aguda. The Lancet Gastroenterology & Hepatology , v. 6, n. 8, pág. 668-675, 2021. See More
17 MACHICADO, Jorge D.; PAPACHRISTOU, Georgios I. Diabetes pancreatogênico, manejo da pancreatite aguda e tuberculose pancreática: avaliando o presente e definindo metas para o futuro. United European Gastroenterology Journal , v. 8, n. 4, pág. 365-368, 2020.
18 MALECKA-PANAS, Ewa et al. Função endócrina pancreática em pacientes após pancreatite aguda. Hepatogastroenterologia , v. 49, n. 48, pág. 1707-1712, 2002.
19 MAN, T. et al. Fatores de risco para diabetes mellitus de início recente após pancreatite aguda: um estudo prospectivo. Eur Rev Med Pharmacol Sci , v. 26, n. 16, pág. 5745-5754, 2022. See More
20 MENDONÇA, Alexandre Menezes et al. Fatores ambientais e genéticos associados no desenvolvimento de Diabetes mellitus tipo 2: revisão sistemática. Research, Society and Development, v. 11, n. 16, p. e257111638325-e257111638325, 2022.
21 MUNDOCA, Mateus Pereira et al. Relação entre pancreatite aguda e emergências diabéticas: uma revisão de literatura. Research, Society and Development, v. 11, n. 10, p. e156111032620-e156111032620, 2022.
22 NUNES, BRÍGIDA MACIEL et al. PANCREATITE AGUDA: DIAGNÓSTICO E CLASSIFICAÇÃO. Gastroenterologia para o Estudante de Medicina, p. 147, 2021.
23 PÉREZ, Fernando; VALDES, Edwin Arauz. Pancreatitis aguda: artículo de revisión. Revista Médico Científica, v. 33, n. 1, p. 67-88, 2020.
24 PETROV, Maxim S. DIAGNÓSTICO DE DOENÇA ENDÓCRINA: Diabetes mellitus pós-pancreatite: o momento nobre para doença secundária. European Journal of Endocrinology , v. 184, n. 4, pág. R137-R149, 2021. See More
25 RICHARDSON, Allyson; PARK, Walter G. Pancreatite aguda e diabetes mellitus: uma revisão. O jornal coreano de medicina interna , v. 36, n. 1, pág. 15 de 2021.
26 SHEN, Hsiu-Nien et al. Risco de diabetes mellitus após pancreatite aguda de primeiro ataque: um estudo nacional de base populacional. Jornal oficial do Colégio Americano de Gastroenterologia | ACG , v. 110, n. 12, pág. 1698-1706, 2015.
27 SINGH, Amandeep et al. Diabetes mellitus pós-pancreatite: informações sobre o manejo ideal com abordagens de nutrição e estilo de vida. Annals of Medicine , v. 54, n. 1, pág. 1776-1786, 2022.
1Discente do curso de Medicina da Faculdade de Ciências Humanas, Exatas e da Saúde do Piauí/Instituto de Educação Superior do Vale do Parnaíba (FAHESP/IESVAP)-Email: myrellae53@hotmail.com
2Discente do curso de Medicina da Faculdade de Ciências Humanas, Exatas e da Saúde do Piauí/Instituto de Educação Superior do Vale do Parnaíba (FAHESP/IESVAP)-Email: mariaclarasousa499@gmail.com
3Discente do curso de Medicina da Faculdade de Ciências Humanas, Exatas e da Saúde do Piauí/Instituto de Educação Superior do Vale do Parnaíba (FAHESP/IESVAP)-Email: monalyzapontes21@gmail.com
4Discente do curso de Medicina da Faculdade de Ciências Humanas, Exatas e da Saúde do Piauí/Instituto de Educação Superior do Vale do Parnaíba (FAHESP/IESVAP)-Email: aleciogalvao0@gmail.com
5Discente do curso de Medicina da Faculdade de Ciências Humanas, Exatas e da Saúde do Piauí/Instituto de Educação Superior do Vale do Parnaíba (FAHESP/IESVAP)-Email: brendamenesesmed@gmail.com
6Discente do curso de Medicina da Faculdade de Ciências Humanas, Exatas e da Saúde do Piauí/Instituto de Educação Superior do Vale do Parnaíba (FAHESP/IESVAP)- Email: josecesarnff@hotmail.com
7Discente do curso de Medicina da Faculdade de Ciências Humanas, Exatas e da Saúde do Piauí/Instituto de Educação Superior do Vale do Parnaíba-Email: roberthahrf@hotmail.com
8Discente do curso de Medicina da Faculdade de Ciências Humanas, Exatas e da Saúde do Piauí/Instituto de Educação Superior do Vale do Parnaíba Email: gn2779518@gmail.com
9Discente do curso de Medicina da Faculdade de Ciências Humanas, Exatas e da Saúde do Piauí/Instituto de Educação Superior do Vale do Parnaíba Email: gabrielcastroenf@gmail.com
10Discente do curso de Medicina da Faculdade de Ciências Humanas, Exatas e da Saúde do Piauí/Instituto de Educação Superior do Vale do Parnaíba-Email: vick8252@gmail.com
