CHALLENGES IN THE IMPLEMENTATION OF PALLIATIVE CARE IN A CHILD WITH AN INBORN ERROR OF METABOLISM: A CASE REPORT
REGISTRO DOI: 10.69849/revistaft/ra10202412131054
Paola Cristine Ferigolo Macedo¹
Mônica Ferreira Leite²
RESUMO
Objetivo: Relatar um caso de uma criança diagnosticada tardiamente com erro inato do metabolismo do tipo miopatia mitocondrial e as dificuldades na implementação de cuidados paliativos. Métodos: estudo descritivo observacional do tipo relato de caso em um paciente de 12 anos, acompanhado em hospital pediátrico de referência da Secretaria de Saúde do Distrito Federal (SES-DF), no período de 2012 a 2024. Os dados foram obtidos por meio de revisão de prontuário eletrônico do paciente e as bases de dados utilizadas para revisão bibliográfica foram: PubMed, Medline, Science direct, Scielo e Scopus. Resultados/discussão: a suspeição do diagnóstico foi tardia aos 9 anos de idade, sendo encaminhado à equipe de cuidados paliativos somente aos 12 anos. O atraso no diagnóstico e no encaminhamento aos cuidados paliativos acarretou piora na qualidade de vida do paciente. A divulgação das dificuldades enfrentadas na implementação dos cuidados paliativos na pediatria é útil para ampliar o acesso e melhorar a abordagem desses pacientes elegíveis a esta linha de cuidado. Conclusão: o conhecimento dos distúrbios genéticos, como os erros inatos do metabolismo, no cenário pediátrico é de extrema importância para que a suspeição do diagnóstico e o encaminhamento à paliação sejam feitos em momento oportuno. Os cuidados paliativos implementados precocemente melhoram a experiência vivida pelo paciente, reduzem as hospitalizações e intervenções e otimizam os serviços de saúde. Palavras-chaves: Erros inatos do metabolismo. Cuidados paliativos. Pediatria. Qualidade de vida.
ABSTRACT
Objective: to report a case of a child diagnosed late with an inborn error of metabolism, specifically mitochondrial myopathy, and the challenges in implementing palliative care. Methods: observational descriptive case report study on a 12-year-old patient, followed in a referral pedriatric hospital of the Health Department of the Federal District (SES-DF) from 2012 to 2024. Data were collected by reviewing the patient’s electronic medical records, and the literature review utilized databases including PubMed, Medline, ScienceDirect, Scielo and Scopus. Results/Discussion: The diagnosis was not suspected until the child reached 9 years old, and the referral to the palliative care team only occurred when the child was twelve. This delayed diagnosis and referral had a detrimental impact on the patient’s quality of life. Highlighting the difficulties encountered in implementing palliative care for pediatric patients can help improve access and enhance the support provided to eligible patients.Conclusion: It is crucial to have knowledge of genetic disorders, such as inborn errors of metabolism, in pediatric care to ensure timely diagnosis and referral to palliative care. Early implementation of palliative care can enhance the patient’s quality of life, reduce hospitalizations and interventions, and optimize healthcare services.
Keywords: Inborn errors of metabolism. Palliative care. Pediatrics. Quality of life.
INTRODUÇÃO
Os cuidados paliativos na pediatria objetivam fornecer assistência integral à criança e ao adolescente com doenças crônicas complexas, limitantes ou ameaçadoras de vida, e aos seus cuidadores, visando o início do acompanhamento não apenas no fim de vida, mas desde o momento do diagnóstico até o desfecho do quadro (1,2). Essa assistência especializada tem como objetivo principal o enfrentamento de problemas gerados pela doença, com dignidade e conforto, não acelerando nem retardando a morte (1).
Segundo o último mapeamento, realizado em 2022, de serviços paliativos pediátricos, entre 8 e 21 milhões de crianças no mundo poderiam se beneficiar desses serviços. Em contrapartida, foram registrados apenas 90 serviços atuantes no Brasil, sendo que 35% foram criados nos últimos 4 anos. Já no Distrito Federal (DF), estão registrados apenas 5 serviços de cuidados paliativos que atuam na faixa etária pediátrica e a maioria se concentra a nível terciário (3). Dessa forma, o número de serviços atuantes ainda é insuficiente para atender a demanda da população.
O número de crianças que demandam cuidados paliativos tem aumentado principalmente pelos avanços da tecnologia na área de saúde que tem permitido prolongar a expectativa de vida desses pacientes. Atualmente, mais de 50% das crianças em paliação necessitam de algum suporte respiratório e/ou dispositivo para nutrição, como a gastrostomia
(1). Além disso, uma ampla gama de doenças hoje não-oncológicas são reconhecidas por requererem tais cuidados. Entre as mais frequentes estão as de origem neurodegenerativa, cardiovascular e genética (2).
Os distúrbios crônicos de origem genética destacam-se pelo crescente número de patologias de alta complexidade limitantes de vida. Dentro desse grupo de doenças, estão os erros inatos do metabolismo (EIM) (4), alguns considerados muito raros, ocorrendo em uma frequência de 1:1000 indivíduos, e de difícil diagnóstico para o pediatra geral. No entanto, já são registrados mais de 500 tipos de EIM que correspondem a 10% de todas as doenças genéticas e, quando avaliada a frequência em grupos de alto risco para doença, a probabilidade aumenta em 200 vezes (5,6).
Os EIM estão relacionados com o defeito de uma enzima envolvida na síntese, no transporte ou na degradação de moléculas de alguma via metabólica (4,5,6). Os defeitos que englobam a via do metabolismo energético, como a miopatia mitocondrial, afetam tanto a produção quanto a utilização de energia pelo fígado, músculos, miocárdio e cérebro, sendo uma doença multissistêmica e progressiva, sem opções de tratamento curativo, com indicação de acompanhamento dos cuidados paliativos (4,7).
Em virtude da dificuldade em estabelecer o diagnóstico dos EIM, muitas crianças ficam sem o acompanhamento e cuidado adequado em tempo oportuno. De acordo com as estimativas, um pediatra especializado, com acesso aos exames laboratoriais necessários, irá diagnosticar os EIM corretamente somente em 6 % dos casos (6).
Dessa forma, esse trabalho tem como objetivo descrever o caso de uma criança diagnosticada tardiamente com erro inato do metabolismo do tipo miopatia mitocondrial com acidemia lática crônica e relatar as dificuldades encontradas para o encaminhamento e implementação dos cuidados paliativos, assim como os benefícios e mudanças na qualidade de vida do paciente e dos cuidadores após início da terapia paliativista.
METODOLOGIA
Trata-se de um estudo descritivo observacional do tipo relato de caso de um paciente, residente e procedente da região de Sobradinho do Distrito Federal (DF), acompanhado em hospital pediátrico de referência da Secretaria de Saúde do Distrito Federal (SES-DF). A coleta e análise de dados foi realizada de maneira retrospectiva, no período de 2012 a 2024, em prontuário eletrônico da SES-DF, após apreciação e aprovação pelo Comitê de Ética em Pesquisa (CEP) sob parecer de número 6.907.123 e CAAE 79697924.5.0000.5553, tendo a anuência do responsável pelo paciente mediante assinatura do termo de consentimento livre e esclarecido (TCLE) e assentimento do paciente menor de idade com a assinatura do termo de assentimento livre e esclarecido (TALE). Para revisão bibliográfica foram utilizadas as bases de dados: PubMed, Medline, Science Direct, Scopus.
DETALHAMENTO DO CASO CLÍNICO
Paciente em questão é do sexo masculino, 12 anos de idade, acompanhado em hospital da SES-DF, no período de 2012 a 2024, diagnosticado com miopatia mitocondrial em 2021, aos 9 anos, e encaminhado para ambulatório de cuidados paliativos do hospital pediátrico de referência do DF em 2023.
Nos registros do prontuário consta que o pré-natal foi realizado adequadamente e que no perinatal não houve intercorrências. Antecedentes patológicos com história prévia de múltiplas internações e/ou busca por assistência médica em hospitais da SES-DF, por sintomas inespecíficos e atribuídos a infecções recorrentes da infância. Registro de vacinação sempre atualizada.
Na primeira infância, residiam na mesma casa mãe e pai, sem história de consanguinidade. De antecedentes familiares relevantes foi incluída a mãe como portadora de miopatia mitocondrial descoberta apenas após diagnóstico do paciente. Aos 4 anos de vida do paciente, há a desconstrução da relação familiar. Relatado em prontuário clínico história de desentendimento entre os pais sobre condição de saúde do filho e sobre condutas tomadas diante as internações.
A primeira internação ocorreu aos 8 meses de idade, com sintomas de vômitos, diarreia e um episódio de equivalente convulsivo cessado espontaneamente. Negava febre ou intoxicação exógena. Nos próximos 4 meses, evoluiu com três quadros de acometimento do aparelho respiratório. Em nova internação por diarreia e vômitos, ainda no primeiro ano de vida, foi registrado, pela primeira vez, em exame físico, hepatomegalia de 3 cm, confirmado com ultrassonografia de abdome total e, visualizado em todas as internações posteriores, alcançando a marca de 5 cm do rebordo costal direito. Durante essa investigação, observou-se alterações de enzimas marcadoras de lesão hepática, como demonstrado pelos valores de referência (VR), tais como aumento das transaminases TGO 146 (VR: 5-34), TGP 124 (VR: 0-55) e desidrogenase láctica (DHL) de 1574 (VR: 60-170), sem sinal de disfunção hepática. Demais exames laboratoriais sem alterações. O paciente aos 11 meses de vida, já apresentava episódios quase diários de vômitos e dor abdominal, sendo diagnosticado com doença do refluxo gastroesofágico (DRGE). Não houve resposta a nenhum tratamento instituído. Ao longo da história clínica, foram registrados períodos de melhora dos sintomas e recaídas.
O quadro clínico da criança cursou, inicialmente aos 2 anos e 1 mês de vida, com atraso do desenvolvimento neuropsicomotor (DNPM) (tabela 1) e queixa de paresia de membros inferiores e hipotonia muscular generalizada leve, evoluindo progressivamente com hipotrofia muscular discreta em membros inferiores. Aos 4 anos de vida, foi relatado pela mãe início de disfagia e necessidade de auxílio de líquidos para deglutir alimentos sólidos. Aos 5 anos, apresentava quedas durante caminhadas e cefaleias diárias. Registrado que o cognitivo sempre foi preservado, sem alteração de linguagem, marcha, equilíbrio e/ou coordenação. Realizada tomografia computadorizada (TC) de crânio devido às queixas de cefaleias recorrentes em emergência, sem alterações.
A hipotonia e fraqueza muscular generalizada pioraram consideravelmente aos 11 anos, sendo relatado pela criança cansaço ao subir escadas, dificuldade de correr, piora da qualidade de vida por não conseguir realizar atividades de prazer como futebol, presença de formigamentos e cãimbras. Observado em exame físico evolução para marcha com apoio de dedos, levemente na ponta dos pés.
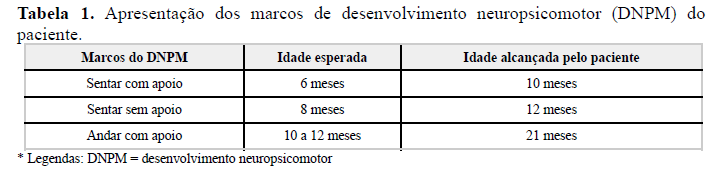
Concomitante a isso, o paciente apresentou déficit de crescimento e dificuldade de ganho de peso, com piora importante aos 9 anos de vida após agravamento de disfagia, tendo diagnóstico nutricional de magreza acentuada e desnutrição.
Diversos exames foram realizados para averiguar disfagia e episódios repetidos de vômitos, incluindo estudo contrastado de esôfago-estômago-duodeno, com resultado dentro da normalidade. Com a evolução do quadro neuromuscular, foi iniciada investigação para erro inato do metabolismo (EIM). Foram solicitados exames repetidas vezes ao longo dos anos, como espectrometria de massas em tandem (MS-MS), com resultados sugestivos de miopatia mitocondrial e pesquisa de ácidos orgânicos na urina com excreção maciça de ácidos. Por fim, foram realizadas biópsia muscular e estudos de atividade enzimática de cadeia respiratória mitocondrial com objetivo de corroborar a hipótese de miopatia mitocondrial com acidúria orgânica (tabela 2). Em 2024, aos 12 anos, o exame videodeglutograma confirmou a evidência de disfagia leve.
Tabela 2. Apresentação de resultados dos exames diagnósticos
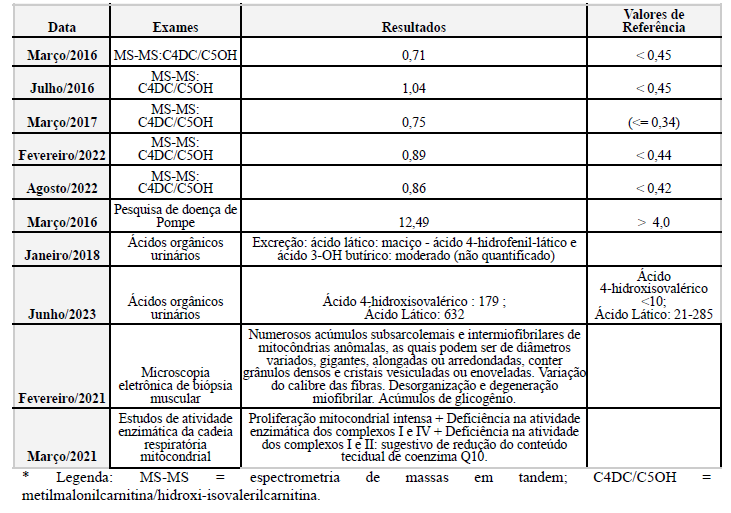
Após o diagnóstico de miopatia mitocondrial com acidúria orgânica estabelecido, apresentou novas internações nos 2 anos seguintes motivadas por vômitos, cefaleia e, consequentemente, ocorreu descompensação aguda da doença de base. Foi iniciado terapia específica com L-carnitina, evoluindo com disfunção hepática e apresentação clínica de icterícia, sendo suspensa a medicação logo após. Fez reposição de coenzima Q10, tiamina, riboflavina, biotina, vitamina D.
Na última internação registrada em prontuário, evoluiu com queixa de dor torácica e alterações eletrocardiográficas e em ecocardiograma (tabela 3), sendo possível a suspeição de evolução da doença para miocardiopatia. Também foram constatadas alterações em exames específicos para avaliação de dano muscular, como CKMB de 298 (VR: 0-25), CPK de 667 (VR <170) e acidose metabólica com hiperlactemia em gasometria arterial [pH 7,28 (VR:7,35 – 7,45 mmHg) – pCO2 47,8 (VR 35 – 45mmHg) – BE -4,5 (-3 a +3 mEq/L) – HCO3 20,5 (VR: 22-26 mEq/L) – lactato 10,2 (VR: 1-1,5 mmol/L)], sendo necessário condutas específicas como reposição de bicarbonato, manejo de hidratação sem soro glicosado e reposição de coenzima Q10.

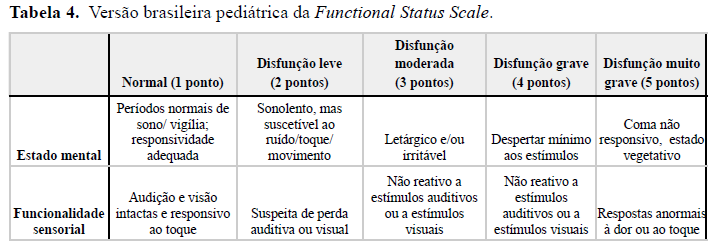
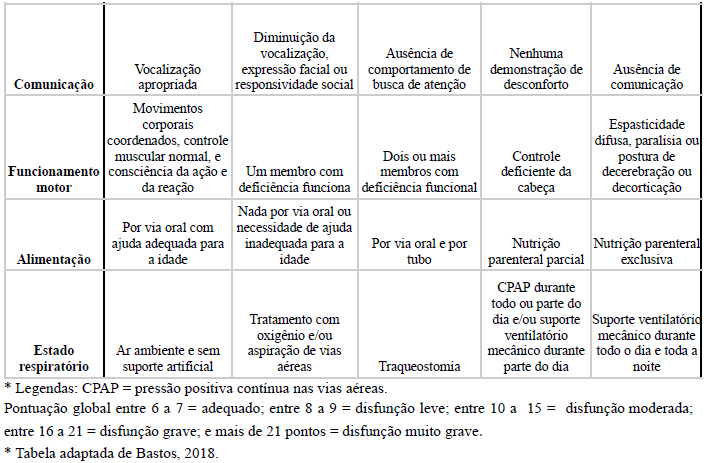
Diante da evolução do quadro, aos 12 anos de idade, o paciente foi encaminhado à equipe de cuidados paliativos. Na primeira consulta, estavam presentes pediatra, psicóloga, assistente social, psiquiatra e enfermeira, com objetivo de acolhimento. Paciente estava acompanhado da genitora. Realizada avaliação do entendimento da doença por parte da cuidadora e da própria criança. Inicialmente a criança apresentou resistência de comunicação e demonstrou apatia, desinteresse, rebaixamento de humor e tristeza ao falar da doença. Em conversa particular, a criança expressou preocupação, pensamentos negativos e culpa por atrapalhar a vida dos pais. Em avaliação funcional através da escala Functional Status Scale (FSS), adaptada para pediatria, composta por 6 domínios (tabela 4). O escore total naquele momento foi de 8 pontos, o equivalente a disfunção leve. Paciente sendo elegível para cuidados paliativos, começou a ser acompanhado pela equipe.
E avaliado critérios de elegibilidade para cuidados paliativos.
Outra estratégia adotada pela equipe de cuidados paliativos foi a conferência familiar com os outros cuidadores. O objetivo inicial foi contemplar o entendimento do prognóstico da doença pela família paterna, que desconhecia por completo as consequências da doença. Em seguida foi traçado plano de terapia e profilaxia para os sintomas através de dieta com pouco açúcar, acréscimo de lipídeos e menos lactose e medicações para crises de náuseas e cefaleia. Devido ao estado nutricional, a disfagia progressiva e a necessidade crescente de alimentação por dieta pastosa, foi colocado sonda nasogástrica (SNG). Em consultas posteriores a criança referiu que deixou de frequentar a escola por vergonha da SNG.
A criança e a família entraram em um grupo de apoio para pessoas com miopatia, o que auxiliou na aceitação sobre a progressão da doença sem cura. Também foi iniciado terapia individual associado a medicação com a equipe de saúde mental do serviço. Após a implementação das medidas de cuidado de forma mais consolidada e muita conversa acolhedora, o paciente apresentou melhora dos sintomas de cefaleia e náuseas e retornou a escola com bom desempenho e boas relações sociais. Além disso, ficou mais receptivo ao plano terapêutico, como a realização de gastrostomia (GTT).
ANÁLISE/ DISCUSSÃO
Apesar da atuação abrangente e de grande importância, os serviços de cuidados paliativos ainda encontram muitas barreiras para serem implementados no Brasil de forma completa, eficiente e no momento adequado, principalmente na pediatria. O paciente do caso teve acesso aos serviços paliativos do DF apenas aos 12 anos de idade, apesar de ter sido estabelecido um diagnóstico, elegível aos cuidados paliativos, 3 anos antes do encaminhamento. Isso se deve, primeiramente, ao atraso do diagnóstico e evolução progressiva da doença, e, em outra perspectiva, à falta de conhecimento dos profissionais da saúde sobre os critérios de elegibilidade para os cuidados paliativos em doenças não oncológicas (15, 16).
O paciente apresentou os sintomas iniciais, como vômitos, diarreia, desconforto respiratório e convulsão, no primeiro ano de vida. É descrito em literatura que cerca de 62,5% a 80,5% dos pacientes com EIM desenvolvem os primeiros sintomas de forma semelhante (6). O quadro clínico inespecífico das descompensações da doença foi muitas vezes confundido ou desencadeado por infecções recorrentes da infância, o que contribuiu para o atraso no diagnóstico, aos 9 anos de vida. Outros fatores descritos que implicam na suspeição tardia do diagnóstico são o grande número de distúrbios metabólicos existentes e a diversidade de efeitos envolvidos (6).
A suspeição de EIM sempre deve estar presente diante de achados como letargia, recusa alimentar, vômitos cíclicos, diarreia, hipotonia generalizada, hepatomegalia, miopatia, cardiomiopatia, convulsões, déficit pôndero-estatural, alterações bioquímicas como acidose metabólica, pancitopenia, hipoglicemia, hiperamonemia, hiperlactatemia e presença de consanguinidade entre os genitores, sobretudo quando persistentes com períodos de remissão. Em algumas situações, os sintomas irão evoluir progressivamente com o crescimento da criança, ou tardiamente na presença de atraso do desenvolvimento, dismorfias e infecções de repetição, estas também observadas no paciente do caso (4).
A condição médica descrita nesse caso evoluiu com envolvimento multissistêmico e deterioração muscular progressiva, e não existe tratamento curativo até o momento, acarretando em comprometimento das atividades diárias e necessidade de dispositivo de nutrição prolongado (8). Sendo assim, essa condição preenche os critérios de elegibilidade para paliação. É através desse acompanhamento especializado que é possível garantir: (a) manejo, controle e prevenção de sintomas e descompensações, (b) prestação de cuidados no suporte social, (c) implementação de terapia, suporte psicológico e medicamentoso, (d) tomada de decisões, principalmente sobre suspensão ou limitação de tratamento, (e) medidas para amenizar as consequências da patologia, como emagrecimento, e a (f) prevenção de medidas a serem tomadas fora do ambiente hospitalar (4). Por esse motivo, a implementação dos cuidados paliativos no momento do diagnóstico e a elaboração de plano de cuidados, por equipe multidisciplinar, conforme a evolução da doença, pode alterar a experiência vivida pelo paciente e pelos cuidadores (9,10).
Portanto, somado ao atraso de diagnóstico, também foi relatado encaminhamento tardio à equipe de cuidados paliativos. Esse último ponto em destaque se deve, principalmente, à falta de conhecimento dos profissionais de saúde sobre a elegibilidade de doenças não oncológicas aos serviços de cuidados paliativos. Foi observado em um estudo regional recente, que 50% dos médicos residentes de pediatria no hospital de referência do DF, não tiveram acesso ao tema de cuidados paliativos na graduação. E que muitos deles tinham compreensão equivocada sobre seu conceito, visto como necessário apenas ao paciente em processo terminal (2). Outros estudos brasileiros corroboram com esse fato, destacando que 60,7% dos pedidos de suporte dos serviços paliativos foram solicitados tardiamente e somente diante do risco iminente de morte em unidade de terapia intensiva pediátrica (1). O problema também é visto a nível mundial, como em um estudo de 2018, na Colômbia, realizado com 3.226 crianças com doenças crônicas e limitantes, em que somente 3,7% receberam cuidados paliativos (17). Para a ANCP, os cuidados paliativos precisam ser ensinados de forma sistemática na graduação e em cursos de pós-graduação para melhorar a qualidade dos serviços (16).
Além disso, quando o encaminhamento para serviços paliativos é realizado tardiamente, também é comum que a implementação dos cuidados seja dificultada pela falta de tempo para estabelecer um elo de confiança entre equipe de saúde e família. Isso se deve ao processo de hospitalização repetido sem a certeza de um diagnóstico ou resolução dos sintomas reincidentes. A relação de confiança entre equipe e o binômio família e paciente é um fundamento básico para implementação efetiva dos cuidados paliativos (12, 15). Para a família no caso relatado, o diagnóstico tardio com consequentes internações do filho e longos períodos da vida em hospitais gerou uma carga emocional importante, desorganizando a rotina familiar e o bem estar físico e emocional dos cuidadores, o que pode ter impacto direto na desestruturação familiar pelo qual o paciente vivenciou (17).
Adicionado a isso, vale ressaltar que a internação hospitalar é observada como um fator traumático para criança, principalmente quando ocorre repetidamente (17). Na admissão do paciente do caso pelo serviço de cuidados paliativos foram registrados sinais de depressão e ansiedade. Dessa forma, o diálogo com a criança ficou prejudicado, já que estavam presentes sentimentos de culpa e ansiedade principalmente pelo sofrimento dos pais (12). Para que essa primeira barreira de comunicação fosse desfeita e houvesse uma boa interação da equipe e família, foi necessária uma introdução cuidadosa dos cuidados paliativos, com foco inicial ao entendimento da doença e prognóstico tanto dos cuidadores como da criança.
A falta de elo de confiança entre os profissionais de saúde e a família também dificultou a implementação de um plano de ação para manejar a dor e melhorar a nutrição, visto que o paciente apresenta magreza acentuada e desnutrição. Houve muita resistência para instalação de SNG e, posteriormente, aceitação da GTT. Essa resistência melhorou após o início da terapia paliativa e através do entendimento da condição durante sessões do grupo de apoio. Outra abordagem importante dos cuidados paliativos foi a preparação para a evolução da doença, explicitando de forma clara e objetiva sobre as possíveis manifestações. A seguir, foi conduzido um plano de cuidado respeitando a autonomia da criança sobre as intervenções que poderiam ser realizadas (19). O protagonismo da família e paciente favoreceu a adesão aos cuidados.
Vale ressaltar que os cuidados paliativos implementados precocemente melhoram a qualidade de vida dos pacientes, reduzem as hospitalizações e intervenções desnecessárias e otimizam os serviços de saúde (1). Além disso, pesquisas sobre o tema ampliam o conhecimento sobre casos elegíveis aos cuidados paliativos, oferecendo uma chance de abordagem mais adequada a esses pacientes.
CONCLUSÃO
O conhecimento a respeito de distúrbios complexos de saúde, como os EIM sem tratamento curativo, no cenário pediátrico, é de extrema importância, para que a suspeição do diagnóstico seja feita de forma precoce e, consequentemente, o paciente seja encaminhado aos cuidados paliativos em momento oportuno. Condições com desfecho limitante de vida e sobrevida prolongada demandam terapia paliativa para fornecer melhor qualidade de vida e conforto aos pacientes e familiares, assim como suporte para aceitação do prognóstico. A epidemiologia sobre os EIM ainda é escassa, principalmente quando relacionada aos cuidados paliativos. Dessa forma, casos como o apresentado neste trabalho colaboram para ampliar o conhecimento de condições não oncológicas elegíveis a esta linha de cuidado.
Diante do exposto, observa-se que os cuidados paliativos antes associados somente à terminalidade de vida têm ampliado seu conceito e, com isso, a população pode se beneficiar do tratamento. Apesar do aumento do número de serviços paliativos pediátricos no Brasil nos últimos 4 anos, fica evidente que ainda é insuficiente para atender a demanda assistencial, visto também que os avanços na área da saúde têm possibilitado o aumento da expectativa de vida desses pacientes.
Nesse sentido, a divulgação e discussão das dificuldades na implementação dos cuidados paliativos enfrentados no Brasil, principalmente na pediatria, demonstrou relevância para ampliar o acesso e melhorar a capacitação dos pediatras nessa área, já que estão diretamente responsáveis pelos cuidados em saúde ao binômio criança-família. O atraso no encaminhamento pode piorar o prognóstico do paciente a curto e longo prazo.
REFERÊNCIAS
1. Borges dos Santos I, Sales JMR, Alencar VO, et al. Perfil clínico-epidemiológico de crianças em cuidados paliativos de um hospital. Revista Bioética. 2023; 31: e3293PT. DOI: https://doi.org/10.1590/1983-803420233293PT
2. AUTOR (2024). Análise do conhecimento dos residentes sobre cuidados paliativos em um hospital pediátrico de referência.
3. Ferreira EAL, Barbosa SMM, Costa GA et al. Mapeamento dos Cuidados Paliativos Pediátricos no Brasil: 2022. 1a edição. São Paulo: Rede Brasileira de Cuidados Paliativos Pediátricos – RBCPPed, 2022. ISBN: 978-65-00-38580-9.
4. Spolador GM, Barbosa SMM. Palliative care in inborn metabolic diseases – what does the pediatrician should know? Residência Pediátrica. 2019; 9: 2-20.
DOI:10.25060/residpediatr-2019.v9n2-20
5. Burgt NV, Doesum WV, et al. Psychiatric manifestations of inborn errors of metabolism: A systematic review. Neuroscience & Biobehavioral Reviews. 2023; 144:104970. DOI: 10.1016/j.neubiorev.2022.104970
6. Romão A, Simon PEA, Góes JEC et al; Initial clinical presentation in cases of inborn errors of metabolism in a reference children’s hospital: still a diagnostic challenge. Revista Paulista de Pediatria. 2017; 35(3): 258-264. DOI: 10.1590/1984-0462/;2017;35;3;00012
7. García-Salidoa A, Navarro-Mingorance A, Martino-Alba R, Nieto-Moro Monserrat. Update on the palliative care approach at the pediatric intensive care unit. Arch Argent Pediatr 2022; 120(6): e255-e263. doi: 10.5546/aap.2022.eng.e255
8. Iglesias SO, Barbosa SMM, Bermudez BEBV, et al. Cuidados Paliativos Pediátricos: O que são e qual sua importância Cuidando da criança em todos os momentos. Documento científico da sociedade brasileira de pediatria. 2021; n°5. Disponível em: https://www.sbp.com.br/fileadmin/user_upload/23260c-DC_Cuidados_Paliativos_Pediatricos .pdf
9. Cheng BT, Rost M, De Clercq E, et al. Palliative care initiation in pediatric oncology patients: A systematic review. Cancer Med. Janeiro de 2019; 8(1): 3–12. DOI: 10.1002/cam4.1907
10. Pyke-Grimm KA, Fisher B, Haskamp A, et al. Providing Palliative and Hospice Care to Children, Adolescents and Young Adults with Cancer. Seminars in Oncology Nursing. Junho de 2021; 37(3): 151166. DOI: 10.1016/j.soncn.2021.151166.
11. Bastos VCS, Carneiro AAL, Barbosa MSR, et al. Versão brasileira da Functional Status Scale pediátrica: tradução e adaptação transcultural. Rev Bras Ter Intensiva. 2018;30(3):301-307. DOI: 10.5935/0103-507X.20180043
12. Norris S, Minkowitz S, Scharbach K. Pediatric Palliative Care. Primary Care: Clinics in Office Practice. 2019; 46(3): 461- 473. DOI: 10.1016/j.pop.2019.05.010
13. Valadares MT, Mota JAC , Oliveira BM. Cuidados paliativos em pediatria: uma revisão. Rev. bioét.. 2013; 21 (3): 486-93. Disponível em: https://www.scielo.br/j/bioet/a/Q7SWqdcBqpDDkWLfrpstP7C
14. Steindal SA, Goncalves Nes AA, Godskesen TE, et al. Patients’ Experiences of Telehealth in Palliative Home Care: Scoping Review. J Med Internet Res. 2020; 5;22(5):e16218. doi: 10.2196/16218
15. Piva JP; Garcia PCR, Lago PM. Dilemas e dificuldades envolvendo decisões de final de vida e oferta de cuidados paliativos em pediatria. Rev. bras. ter. intensiva. 2011; 23 (1). https://doi.org/10.1590/S0103-507X2011000100013
16. Santos AFJ, Ferreira EAL, Guirro UBP. Atlas dos cuidados paliativos no Brasil 2019. Livro eletrônico. 1 edição.São Paulo: ANCP, 2020. ISBN 978-65-990595-0-6.
17. Rosa JBO, Kobayashi K, Paschuetto GL, et al. Cuidados paliativos para crianças não oncológicas: perfil de internações em um Hospital Universitário. Research, Society and Development. 2022; 11(13): e343111335405. DOI: http://dx.doi.org/10.33448/rsd-v11i13.35405
18. Organização Mundial da Saúde. Cuidados paliativos [Internet]. Brasília: OMS; 2020 [acesso 24 jan 2021]. Disponível: https://bit.ly/2CeUzHV
19. Himelstein BP, Hilden JM, Boldt AM, et al. Pediatric Palliative Care. N Engl J Med2004;350:1752-62. DOI: 10.1056/NEJMra030334
1Médica residente em pediatria. Escola Superior de Ciências da Saúde – ESCS/FEPECS/SES-DF.
https://orcid.org/0009-0004-9833-7679
2Médica pediatra, servidora da Secretaria de Saúde do Distrito Federal – SES/DF. Escola Superior
de Ciências da Saúde – ESCS/FEPECS/SES-DF.
https://orcid.org/0000-0002-8550-4560
Correspondência: monicarolfc@yahoo.com
