REGISTRO DOI: 10.69849/revistaft/pa10202410281541
Shatilla Cosme Santiago Silva1; Antonia Santana Pereira2; Cleiane Araújo Machado3; Clenir Lucena de Sousa Santos4; Dione Ferreira de Castro5; Maria da Conceição Gonçalo Barbosa6; Pedro Henrique Rodrigues Alencar7
RESUMO
INTRODUÇÃO: A relação entre HIV/AIDS e pneumonia é complexa e multifacetada. Indivíduos infectados pelo HIV têm um risco significativamente maior de desenvolver pneumonia, tanto por agentes bacterianos quanto virais, devido à supressão imunológica causada pelo vírus. OBJETIVO: Identificar na literatura a relação entre HIV/AIDS e a pneumonia no contexto da assistência de enfermagem. MATERIAIS E MÉTODOS: Trata-se de uma revisão integrativa da literatura, realizada nas bases de dados MEDLINE, LILACS e BDENF, a partir dos descritores: “soropositividade para HIV”, “Pneumonia”, e “cuidados de enfermagem”. Os descritores foram cruzados através do operador booleano AND e a janela temporal adotada correspondeu de 2018 a 2024. RESULTADOS: O estudo revelou que pacientes com HIV tendem a apresentar uma evolução subaguda da pneumonia por Pneumocystis jirovecii (PCP), enquanto imunocomprometidos não infectados pelo HIV enfrentam progressão rápida, com maior risco de insuficiência respiratória e mortalidade. Tomografias mostraram opacidades em vidro fosco e níveis elevados de desidrogenase láctica. Pacientes sem HIV tiveram maior tempo para tratamento e maiores taxas de hospitalização e mortalidade. Linfopenia, uso de esteroides e pneumotórax foram associados à mortalidade em 60 dias. A incidência de pneumonia bacteriana em pessoas com HIV diminuiu, relacionada a melhores contagens de CD4. Crianças com HIV apresentaram maior letalidade em pneumonia por coronavírus. CONSIDERAÇÕES FINAIS: Futuras pesquisas devem expandir a vigilância epidemiológica, explorar novas terapias e investigar co-infecções em grupos de risco, especialmente crianças. Além disso, fortalecer políticas de saúde pública e promover educação sobre prevenção são essenciais para melhorar os resultados clínicos em populações vulneráveis.
Palavras-chave: Soropositividade para HIV. Pneumonia. Cuidados de Enfermagem.
ABSTRACT
INTRODUCTION: The relationship between HIV/AIDS and pneumonia is complex and multifaceted. Individuals infected with HIV have a significantly higher risk of developing pneumonia, caused by both bacterial and viral agents, due to immune suppression from the virus. OBJECTIVE: To identify in the literature the relationship between HIV/AIDS and pneumonia in the context of nursing care. MATERIALS AND METHODS: This is an integrative literature review conducted in the MEDLINE, LILACS, and BDENF databases, using the descriptors: “HIV seropositivity,” “Pneumonia,” and “nursing care.” The descriptors were combined using the boolean operator AND, covering the period from 2018 to 2024. RESULTS: The study found that HIV-positive patients tend to experience a subacute progression of Pneumocystis jirovecii pneumonia (PCP), while immunocompromised patients without HIV face rapid progression, with a higher risk of respiratory failure and mortality. CT scans showed ground-glass opacities and elevated lactate dehydrogenase levels. Non-HIV patients had longer treatment delays and higher hospitalization and mortality rates. Lymphopenia, steroid use, and pneumothorax were associated with 60-day mortality. The incidence of bacterial pneumonia in people living with HIV decreased, linked to improved CD4 counts. Children with HIV showed higher mortality from coronavirus-related pneumonia. CONCLUSIONS: Future research should expand epidemiological surveillance, explore new therapies, and investigate co-infections in at-risk groups, particularly children. Additionally, strengthening public health policies and promoting prevention education are essential to improve clinical outcomes in vulnerable populations.
Keywords: HIV seropositivity. Pneumonia. Nursing Care.
1 INTRODUÇÃO
As doenças infecciosas, investigadas e confirmadas tanto em laboratório quanto na prática clínica, são resultantes da ação de microrganismos patogênicos. Entre elas, a pneumonia é uma condição infecciosa desencadeada por diversos agentes, incluindo bactérias, vírus, fungos e parasitas. Por sua vez, o Vírus da Imunodeficiência Humana/Síndrome da Imunodeficiência Adquirida (HIV/AIDS) é também uma doença infecciosa, originada por ação viral (Huo; Chen, 2015).
O HIV/AIDS representa um desafio de saúde global, afetando aproximadamente 70 milhões de pessoas em todo o mundo e resultando em significativa morbidade e mortalidade. Mais de dois terços dos casos de HIV estão concentrados na região da África Subsaariana. O HIV é um retrovírus que compromete o sistema imunológico e o sistema nervoso central do corpo humano. Sem tratamento, o HIV continua a se replicar no hospedeiro, culminando na fase avançada da doença conhecida como AIDS, caracterizada por uma série de sintomas graves e frequentes (Omondi; Mbogo; Luboobi, 2018).
A transmissão do HIV ocorre principalmente através de relações sexuais, compartilhamento de agulhas e contato direto com fluidos corporais infectados, além da transmissão de mãe para filho durante o parto, chamada transmissão vertical. De acordo com o Centro de Controle e Prevenção de Doenças (CDC), sem tratamento, os indivíduos infectados pelo HIV progridem tipicamente por três estágios da doença: infecção aguda pelo HIV, latência clínica (período de inatividade do vírus) e a fase de AIDS (Mallela; Lenhart; Vaidya, 2016).
A pneumonia, uma doença infecciosa respiratória, é provocada por diversos agentes microbianos patogênicos, incluindo vírus, bactérias, fungos e parasitas, sendo reconhecida como uma condição inflamatória dos pulmões. Entre esses agentes, as bactérias, especialmente o Streptococcus pneumoniae, destacam-se como a principal causa de infecções pneumoniais. Esses microrganismos bacterianos penetram nos pulmões, proliferam rapidamente nos alvéolos pulmonares e causam acúmulo de líquido e pus, dificultando a respiração. A pneumonia é amplamente transmissível e figura como uma das principais causas de morbidade e mortalidade em crianças e adultos em todo o mundo (Feldman; Anderson; Rossouw, 2017).
A relação entre HIV/AIDS e pneumonia é complexa e multifacetada. Indivíduos infectados pelo HIV têm um risco significativamente maior de desenvolver pneumonia, tanto por agentes bacterianos quanto virais, devido à supressão imunológica causada pelo vírus. A coinfecção por HIV e pneumonia é comum, com a pneumonia sendo uma das principais causas de morbimortalidade em pacientes com HIV/AIDS. Além disso, a pneumonia pode se manifestar como uma infecção oportunista em pacientes com HIV/AIDS, especialmente naqueles que apresentam um sistema imunológico comprometido (Teklu, 2023).
A imunossupressão resultante do HIV cria um ambiente propício para o desenvolvimento de infecções oportunistas, como a pneumonia por Pneumocystis jirovecii, um dos patógenos mais comuns em pacientes com AIDS. Assim, a interação entre o HIV/AIDS e a pneumonia é crucial não apenas para o manejo clínico desses pacientes, mas também para a compreensão dos mecanismos subjacentes que contribuem para a progressão da doença e agravamento dos sintomas respiratórios (Teklu; Mekonnen, 2021).
A escolha de investigar a relação entre HIV/AIDS e pneumonia é fundamentada na importância clínica e epidemiológica dessas duas condições de saúde. Embora amplamente reconhecida, a interação entre HIV/AIDS e pneumonia ainda apresenta lacunas no conhecimento, especialmente no que diz respeito aos mecanismos subjacentes, impacto clínico e estratégias de manejo. Esta pesquisa busca preencher essa lacuna ao realizar uma análise abrangente da literatura existente, fornecendo insights valiosos para profissionais de saúde, pesquisadores e formuladores de políticas.
Compreender melhor essa relação é crucial para melhorar o diagnóstico precoce, o tratamento eficaz e a prevenção de complicações em pacientes com HIV/AIDS. Além disso, uma revisão integrativa da literatura pode destacar áreas de pesquisa futura e direcionar esforços para melhorar a qualidade de vida e os resultados de saúde desses pacientes. Portanto, este estudo visa contribuir significativamente para o avanço do conhecimento científico e aprimoramento da prática clínica no campo da saúde pública e da enfermagem.Parte superior do formulário
Nesse sentido, o objetivo deste trabalho é identificar na literatura a relação entre HIV/AIDS e a pneumonia no contexto da assistência de enfermagem.
2 REFERÊNCIAL TEÓRICO
2.1 Impacto do HIV/AIDS no Sistema Imunológico e Vulnerabilidade à Pneumonia
O HIV ataca e destrói os linfócitos CD4+ T, células essenciais para a defesa imunológica, levando à imunossupressão. À medida que a contagem de CD4+ diminui, o risco de infecções oportunistas, como pneumonia, aumenta drasticamente (Ministério Da Saúde, 2022). A pneumonia em indivíduos com HIV pode ser causada por uma variedade de patógenos, incluindo bactérias, vírus e fungos. Entre os pacientes com HIV/AIDS, a pneumonia bacteriana continua a ser uma infecção frequente, mesmo em contextos onde há acesso a terapia antirretroviral (Balakrishna et al., 2021).
A associação do HIV com a pneumonia não se limita a infecções bacterianas. Patógenos fúngicos, como o Pneumocystis jirovecii, são causas comuns de pneumonia em pessoas com contagens muito baixas de CD4. Essa forma de pneumonia tende a apresentar uma evolução subaguda em pacientes com HIV, enquanto em imunocomprometidos não infectados pelo vírus, a progressão da doença é mais rápida, frequentemente levando à insuficiência respiratória e aumentando a mortalidade (Salzer et al., 2018). Estudos mostram que os pacientes com HIV, ao receberem tratamento adequado, têm uma diminuição significativa na incidência dessas pneumonias, refletindo a importância do monitoramento das contagens de CD4 e do uso profilático de medicamentos (Balakrishna et al., 2021; Huang et al., 2011).
A coinfecção com outros patógenos, como o coronavírus, agrava ainda mais o prognóstico de indivíduos com HIV/AIDS. Crianças vivendo com HIV, por exemplo, têm maior frequência e letalidade em casos de pneumonia associada ao coronavírus, o que destaca a gravidade e a complexidade do manejo de coinfecções em populações pediátricas (Nunes et al., 2021). Essa vulnerabilidade é atribuída não apenas à imunossupressão, mas também a fatores como condições socioeconômicas e acesso desigual aos cuidados de saúde (Seidenberg et al., 2021).
Mesmo com a terapia antirretroviral, a resposta imunológica de pacientes com HIV pode ser inadequada para prevenir a pneumonia por patógenos comuns. A diminuição na eficácia do sistema imunológico é evidenciada por biomarcadores, como o aumento nos níveis de desidrogenase láctica e a presença de opacidades em vidro fosco em exames de tomografia, comumente associadas a casos de Pneumocystis jirovecii (Salzer et al., 2018; Tomio; Silva, 2005). Tais achados ressaltam a necessidade de vigilância contínua e intervenção precoce para evitar complicações graves.
Adicionalmente, fatores como linfopenia, uso de corticosteroides e a ocorrência de pneumotórax foram identificados como fatores preditivos para aumento na mortalidade em pacientes com HIV/AIDS hospitalizados por pneumonia (Wang et al., 2021; Kim et al., 2014). Esses elementos reforçam a importância de estratégias terapêuticas personalizadas que considerem os múltiplos aspectos clínicos que influenciam o prognóstico desses pacientes.
Em termos de prevenção, a vacinação e o uso de profilaxia são medidas que têm mostrado eficácia significativa na redução da incidência de pneumonia em pessoas vivendo com HIV, especialmente quando a contagem de CD4 é monitorada de forma contínua e a terapia antirretroviral é ajustada conforme necessário (Feldman; Anderson; Rossouw, 2017; Ministério Da Saúde, 2022). A implementação dessas práticas é fundamental para a redução de morbidade e mortalidade associadas às infecções pulmonares nesse grupo vulnerável.
Por fim, o fortalecimento das políticas públicas de saúde e a educação em prevenção desempenham papéis cruciais na melhoria dos desfechos clínicos para pessoas com HIV/AIDS. A expansão da vigilância epidemiológica e a pesquisa contínua sobre novas abordagens terapêuticas são essenciais para aprimorar o manejo da pneumonia em indivíduos imunocomprometidos, garantindo melhor qualidade de vida e redução de complicações a longo prazo (Huo; Chen, 2015; Teklu, 2023).
2.2 Pneumocystis jirovecii Pneumonia (PJP)
A Pneumocystis jirovecii pneumonia (PJP) é considerada uma infecção oportunista clássica em pacientes com HIV, caracterizando-se por ser uma das principais causas de morbidade e mortalidade nessa população (Salzer et al., 2018). Apesar da redução em sua incidência com a introdução da terapia antirretroviral combinada, a PJP permanece uma ameaça significativa, especialmente para aqueles que não aderem ao tratamento ou que apresentam falha terapêutica (Huang et al., 2011). A alta prevalência em indivíduos não tratados demonstra a importância de estratégias de adesão à terapia para prevenção dessa condição (Tomio; Silva, 2005).
Estudos mostram que a PJP ocorre com maior frequência quando a contagem de linfócitos CD4+ é inferior a 200 células/μL, indicando um nível crítico de imunossupressão (Wang et al., 2021). Essa correlação entre a baixa contagem de CD4+ e a maior susceptibilidade à PJP destaca a necessidade de vigilância contínua das contagens de CD4 em pessoas vivendo com HIV, como uma forma de monitorar o risco e planejar intervenções preventivas. Quando não diagnosticada e tratada precocemente, a PJP pode evoluir para insuficiência respiratória grave, aumentando drasticamente a mortalidade (Salzer et al., 2018).
A apresentação clínica da PJP pode ser insidiosa, com sintomas como febre, tosse seca e dispneia progressiva, o que pode retardar o diagnóstico e o início do tratamento (Kim et al., 2014). O diagnóstico precoce é essencial e frequentemente envolve o uso de exames de imagem, como a tomografia computadorizada de tórax, que pode revelar opacidades em vidro fosco, além de testes laboratoriais específicos para o patógeno (Balakrishna et al., 2021). A confirmação da presença de Pneumocystis jirovecii em amostras respiratórias por meio de técnicas de reação em cadeia da polimerase (PCR) ou coloração específica é essencial para um diagnóstico definitivo (Feldman; Anderson; Rossouw, 2017).
O tratamento padrão para a PJP inclui o uso de trimetoprim-sulfametoxazol (TMP-SMX), que tem mostrado eficácia na redução da mortalidade quando administrado precocemente. Em casos de intolerância ou contraindicação ao TMP-SMX, outros agentes, como a pentamidina ou a combinação de dapsona e trimetoprim, podem ser utilizados (Ministério Da Saúde, 2022). Adicionalmente, a terapia adjuvante com corticosteroides é indicada em casos de PJP moderada a grave, pois pode reduzir a inflamação pulmonar e melhorar os resultados clínicos (Huo; Chen, 2015).
A profilaxia com TMP-SMX é recomendada para todos os pacientes com HIV que apresentam contagens de CD4+ abaixo de 200 células/μL, ou que já tenham tido um episódio prévio de PJP, como medida preventiva eficaz (Teklu, 2023). Essa abordagem profilática tem sido crucial na redução da incidência de PJP em pessoas com HIV, especialmente em regiões onde o acesso à terapia antirretroviral pode ser limitado. Estudos mostram que a profilaxia contínua é uma medida custo-efetiva, prevenindo complicações graves e melhorando a qualidade de vida (Balakrishna et al., 2021).
Além do tratamento e da profilaxia, a educação dos pacientes sobre os sinais e sintomas da PJP, bem como sobre a importância da adesão ao tratamento antirretroviral e ao regime profilático, é essencial para reduzir a mortalidade associada a essa infecção (Nunes et al., 2021). A integração dessas práticas ao cuidado de rotina para pessoas vivendo com HIV contribui significativamente para a prevenção e o manejo adequado da PJP, minimizando as hospitalizações e complicações associadas.
2.3 Disparidades no Diagnóstico e Tratamento
As disparidades no diagnóstico e tratamento da pneumonia entre indivíduos HIV-positivos e HIV-negativos são marcantes e refletem desigualdades significativas nos cuidados de saúde (Seidenberg et al., 2021). Enquanto pacientes HIV-negativos geralmente recebem diagnósticos mais precoces e tratamentos específicos, os indivíduos vivendo com HIV enfrentam desafios adicionais que dificultam a detecção oportuna e o início do tratamento adequado. Esses obstáculos são frequentemente decorrentes da complexidade em identificar os patógenos responsáveis pelas infecções em pacientes imunossuprimidos, o que pode atrasar a introdução de uma terapia eficaz (Salzer et al., 2018).
A falta de acesso a serviços de saúde de qualidade é um fator determinante que agrava as disparidades observadas. Pacientes HIV-positivos, especialmente em regiões com recursos limitados, podem ter menos oportunidades de realizar exames diagnósticos avançados, como cultura de escarro e testes moleculares, essenciais para a identificação precisa dos agentes causadores da pneumonia (Wang et al., 2021). Essa limitação tecnológica e financeira impacta diretamente a escolha do tratamento, levando, muitas vezes, ao uso empírico de antibióticos de amplo espectro, que pode não ser eficaz para infecções específicas como as causadas por fungos ou bactérias resistentes (Balakrishna et al., 2021).
Além das barreiras estruturais, o estigma associado ao HIV desempenha um papel significativo na busca e adesão ao tratamento. A discriminação pode levar ao atraso na procura por cuidados médicos, mesmo em situações em que os sintomas estão avançados (Liu et al., 2019). Esse estigma não apenas afeta o comportamento do paciente, mas também pode influenciar negativamente a atitude de profissionais de saúde, que podem hesitar em realizar procedimentos invasivos para diagnóstico, como a broncoscopia, em indivíduos HIV-positivos (Teklu, 2023). Isso contribui para uma menor precisão diagnóstica e tratamento inadequado.
Estudos indicam que o estigma também interfere na continuidade do cuidado, com pacientes HIV-positivos apresentando menor adesão aos regimes terapêuticos e profiláticos recomendados para prevenir infecções oportunistas, incluindo a pneumonia (Kim et al., 2014). Essa falta de adesão pode estar associada ao medo de discriminação ao buscar serviços de saúde, agravando as condições de imunossupressão e aumentando o risco de complicações graves (Nunes et al., 2021). Portanto, abordagens que integrem o tratamento da infecção por HIV com cuidados de saúde mental são essenciais para melhorar os resultados de saúde.
Há também diferenças significativas na disponibilidade e uso de terapias profiláticas entre pacientes HIV-positivos e HIV-negativos. Indivíduos HIV-positivos podem não ter acesso à profilaxia com trimetoprim-sulfametoxazol, que é recomendada para prevenir a pneumonia em pessoas com contagem de CD4+ inferior a 200 células/μL (Ministério Da Saúde, 2022). A falta de profilaxia adequada contribui para a alta incidência de pneumonia entre indivíduos com HIV, refletindo disparidades na implementação de medidas preventivas que são bem estabelecidas em protocolos de tratamento (Feldman; Anderson; Rossouw, 2017).
A implementação de programas de educação e conscientização, tanto para pacientes quanto para profissionais de saúde, pode ajudar a reduzir as disparidades e melhorar o manejo da pneumonia em pacientes HIV-positivos (Huo; Chen, 2015). Tais programas devem abordar o estigma e promover o acesso equitativo a exames diagnósticos e tratamentos. A integração de serviços, incluindo a testagem rápida e o uso de tecnologias de diagnóstico de ponta, é crucial para garantir que todos os pacientes, independentemente do status sorológico, recebam cuidados apropriados e oportunos (Liu et al., 2019).
Portanto, para reduzir essas disparidades, é necessário adotar políticas de saúde que priorizem o acesso universal a cuidados de qualidade e que combatam o estigma associado ao HIV. Somente com um enfoque abrangente e equitativo será possível diminuir as diferenças no diagnóstico e tratamento de pneumonia, melhorando a qualidade de vida e os desfechos clínicos de indivíduos HIV-positivos (Seidenberg et al., 2021).
2.4 Contexto Brasileiro
No Brasil, o Ministério da Saúde adota uma abordagem multifacetada para enfrentar o HIV/AIDS e suas complicações, incluindo infecções oportunistas como a pneumonia, através de políticas voltadas para a prevenção, diagnóstico precoce e fornecimento gratuito de tratamento para todas as pessoas vivendo com HIV (Ministério Da Saúde, 2022). A oferta universal de terapia antirretroviral (TAR) desempenha um papel central na estratégia do país, com impacto direto na redução das infecções oportunistas. Desde a expansão do acesso à TAR, houve uma diminuição significativa na incidência de Pneumocystis jirovecii pneumonia (PJP) e outras formas de pneumonia em indivíduos com imunossupressão.
Entretanto, desafios importantes ainda persistem, particularmente em relação à cobertura e adesão ao tratamento. Grupos populacionais vulneráveis, como usuários de drogas injetáveis e trabalhadores do sexo, enfrentam barreiras adicionais que dificultam o acesso contínuo aos serviços de saúde e a adesão à TAR (Nunes et al., 2021). Essas populações frequentemente sofrem com estigmatização e discriminação, o que pode resultar em menor procura por cuidados médicos, atrasando o diagnóstico de infecções oportunistas e prejudicando a eficácia das intervenções de saúde pública (Salzer et al., 2018).
Além das barreiras sociais, há também desigualdades regionais no acesso a cuidados de saúde para pessoas vivendo com HIV no Brasil. Enquanto as regiões Sul e Sudeste possuem uma infraestrutura mais robusta para o tratamento do HIV, incluindo unidades especializadas e disponibilidade de tecnologias de diagnóstico avançadas, outras regiões, como o Norte e o Nordeste, enfrentam desafios significativos em termos de recursos humanos e materiais (Wang et al., 2021). Essas disparidades regionais se refletem nos índices de incidência de pneumonia e outras complicações associadas ao HIV.
O enfrentamento dessas desigualdades requer a implementação de políticas públicas que garantam a equidade no acesso ao tratamento e promovam a descentralização dos serviços de saúde. Medidas como a ampliação de centros de testagem e aconselhamento, distribuição de profilaxias para prevenção de infecções oportunistas, e capacitação de profissionais de saúde são essenciais para melhorar os desfechos clínicos em todo o país (Kim et al., 2014). A profilaxia com trimetoprim-sulfametoxazol, por exemplo, tem sido recomendada pelo Ministério da Saúde para prevenir a PJP em pacientes com contagem de CD4+ inferior a 200 células/μL, mas a adesão a essa medida ainda apresenta variações importantes entre as regiões (Ministério Da Saúde, 2022).
Apesar dos progressos na política de acesso à saúde, é necessário reforçar as ações de educação e sensibilização sobre o HIV/AIDS para combater o estigma que ainda está presente em muitos setores da sociedade. Campanhas educativas que promovam a testagem voluntária e o tratamento precoce podem ajudar a reduzir o impacto das infecções oportunistas e a melhorar a qualidade de vida das pessoas vivendo com HIV (Liu et al., 2019). Estratégias comunitárias também são fundamentais para engajar as populações mais vulneráveis e garantir que essas pessoas sejam alcançadas pelos serviços de saúde.
Por fim, a integração das políticas de HIV com outras políticas de saúde pública, como as voltadas para a saúde mental e a redução de danos, pode oferecer um cuidado mais abrangente e melhorar os resultados terapêuticos. Abordagens integradas que considerem as complexidades sociais e clínicas das pessoas vivendo com HIV são fundamentais para garantir a sustentabilidade dos avanços obtidos na luta contra o HIV/AIDS e suas complicações, como a pneumonia (Seidenberg et al., 2021).
2.5 Abordagem Preventiva e Terapêutica
A prevenção de pneumonia em indivíduos vivendo com HIV envolve estratégias profiláticas fundamentais, sendo uma delas o uso de antibióticos, como a trimetoprima-sulfametoxazol. Este medicamento é amplamente recomendado para pacientes com contagem de CD4+ inferior a 200 células/μL, uma vez que essa condição aumenta significativamente o risco de infecções oportunistas, como a Pneumocystis jirovecii pneumonia (PJP). Estudos apontam que a profilaxia com trimetoprima-sulfametoxazol reduz não apenas a incidência de PJP, mas também de outras infecções bacterianas comuns, contribuindo para a melhoria dos desfechos clínicos desses pacientes (Balakrishna et al., 2021).
Além do uso profilático de antibióticos, a vacinação desempenha um papel crucial na prevenção de pneumonia em indivíduos com HIV. A imunização contra patógenos frequentes, como o Streptococcus pneumoniae, é uma recomendação oficial do Ministério da Saúde e faz parte das diretrizes para o manejo de pessoas vivendo com HIV. A vacinação antipneumocócica é especialmente importante, pois a infecção por pneumococos representa uma causa significativa de pneumonia em indivíduos imunocomprometidos (Nunes et al., 2021). Ao reduzir a ocorrência de infecções respiratórias graves, a vacinação ajuda a diminuir a necessidade de hospitalizações e o risco de complicações graves.
A adesão às estratégias preventivas pode ser desafiadora em determinados grupos populacionais, como aqueles que apresentam dificuldades de acesso ao sistema de saúde. Para superar essas barreiras, é fundamental que as políticas de saúde sejam direcionadas para garantir a equidade no acesso a intervenções profiláticas, independentemente da localização geográfica ou status socioeconômico do paciente (Kim et al., 2014). A expansão de programas comunitários de saúde, que promovem a educação em saúde e facilitam o acesso à vacinação e à profilaxia, pode desempenhar um papel importante na redução das disparidades no cuidado.
Quando se trata do tratamento da pneumonia em pacientes com HIV, é crucial que o manejo seja adequado ao patógeno identificado. A terapia antimicrobiana empírica geralmente é iniciada antes da confirmação laboratorial do patógeno causador, especialmente em casos de pneumonia grave. Entretanto, a falha terapêutica pode ocorrer devido à resistência antimicrobiana ou à presença de infecções mistas, o que destaca a importância de realizar ajustes terapêuticos com base nos resultados microbiológicos obtidos (Salzer et al., 2018). O acompanhamento contínuo e a reavaliação do tratamento são essenciais para garantir a resolução da infecção.
Nos casos de PJP, o tratamento com trimetoprima-sulfametoxazol em altas doses é considerado o padrão de cuidado. Para pacientes que não toleram esse tratamento ou apresentam contraindicações, outras opções terapêuticas, como a pentamidina, podem ser utilizadas. No entanto, os efeitos colaterais associados a esses medicamentos podem limitar a adesão ao tratamento, o que reforça a necessidade de monitoramento rigoroso e suporte clínico para gerenciar potenciais reações adversas (Wang et al., 2021).
A implementação de cuidados integrados, que envolvem a combinação de profilaxia, vacinação e tratamento adequado, constitui a base para a abordagem eficaz da pneumonia em pacientes com HIV. O fortalecimento dos serviços de saúde e a capacitação contínua dos profissionais para o manejo dessas infecções são essenciais para melhorar os resultados clínicos e reduzir a mortalidade associada. Ao adotar uma abordagem multidisciplinar e centrada no paciente, é possível enfrentar os desafios impostos pelas infecções oportunistas e promover uma melhor qualidade de vida para as pessoas vivendo com HIV (Seidenberg et al., 2021).
3 MATERIAIS E MÉTODOS
Trata-se de uma revisão integrativa da literatura (RIL), está é uma abordagem metodológica abrangente que permite a inclusão de estudos experimentais e não-experimentais para uma compreensão completa de um fenômeno. Ela combina dados da literatura teórica e empírica e tem múltiplos propósitos, como a definição de conceitos, revisão de teorias e evidências, e análise de problemas metodológicos específicos (Souza et al., 2010).
O estudo foi conduzido seguindo as etapas descritas por Souza et al. (2010), estruturado em seis etapas: 1) elaboração da pergunta norteadora; 2) busca ou amostragem na literatura; 3) coleta de dados; 4) análise crítica dos estudos incluídos; 5) discussão dos resultados; 6) apresentação da revisão integrativa.
Para a formulação da pergunta de pesquisa, utilizou-se a ferramenta PICo, conforme Santos et al. (2007), onde “P” compreende paciente ou problema (Pacientes com HIV/AIDS), “I” para intervenção ou fenômeno de interesse (Adoecimento por pneumonia), e “Co” para contexto da Intervenção (Assistência de enfermagem). A pergunta norteadora resultante foi: Quais as evidências científicas disponíveis acerca da relação entre HIV/AIDS e o adoecimento por pneumonia no contexto da assistência de enfermagem?
A coleta de dados foi realizada entre junho e outubro de 2024 por meio de pesquisas nas bases de dados Medical Literature Analysis and Retrievel System Online (MEDLINE), Literatura Latino-Americana e do Caribe em Ciências da Saúde (LILACS), Base de Dados em Enfermagem (BDENF), Scientific Electronic Library Online (SCIELO) e Science Direct. Para a coleta de dados foi utilizado os seguintes Descritores em Ciência da Saúde (DeCS): “Soropositividade para HIV”, “Pneumonia” e “Cuidados de Enfermagem”. Os descritores foram cruzados através do operador booleano AND. A janela temporal utilizada foi do ano de 2018 a 2024 para garantir que os achados mostrem a realidade atual do cenário estudado.
Os critérios de inclusão estabelecidos abarcaram artigos completos, acessíveis digitalmente e de forma gratuita, independentemente do idioma de publicação, desde que estivessem dentro do período de análise e abordassem a questão norteadora da pesquisa. Por outro lado, serão excluídos estudos documentais, cartas ao editor, dissertações, teses e artigos que não se alinhavam com a pergunta norteadora estabelecida.
Para a triagem metodológica dos estudos, adotou-se a ferramenta PRISMA, desenvolvida por Moher et al. (2009), que compreende quatro categorias dicotômicas: identificação, seleção, elegibilidade e inclusão. Para a coleta, categorização e interpretação dos dados, utilizar-se-á um instrumento adaptado por Souza et al. (2010) (ANEXO 1), com observações dentro dos seguintes itens: identificação do estudo; instituição do estudo; tipo de publicação; características metodológicas do estudo; avaliação do rigor metodológico.
Os artigos passaram por análise crítica onde será utilizado a hierarquia de evidências descrita por Souza et al., (2010 ), na qual o nível 1 compreende estudos de meta-análise de ensaios clínicos controlados e randomizados; o nível 2 abrange estudos individuais com delineamento experimental; o nível 3 refere-se a estudos quase experimentais; o nível 4 compreende estudos descritivos ou qualitativos; o nível 5 envolve relatos de caso e experiência, enquanto o nível 6 corresponde a estudos baseados em opiniões de especialistas.
Vale ressaltar, que os resultados foram apresentados em quadros específicos apresentando: título e autoria do artigo, principais resultados, tipo de estudo e nível de evidência. Ademais, foram discutidos à luz de referenciais teóricos que abordem a relação indicada na questão norteadora.
Por se tratar de uma Revisão Integrativa da Literatura (RIL), que utiliza dados secundários, não foi necessário submeter o projeto ao Comitê de Ética em Pesquisa (CEP). No entanto, é essencial enfatizar que todas as normas éticas profissionais foram observadas ao descrever as informações dos artigos devidamente referenciados e citados conforme as fontes apropriadas.
4 RESULTADOS
Diante da coleta de dados, foram identificados 1.670 artigos somando as cinco bases de dados descritas. Na seleção, relacionado aos fatores de inclusão e exclusão, foram selecionados 508 estudos para leitura de títulos e resumos. Referente à elegibilidade, foram elegíveis 58 artigos para leitura na íntegra, em frente ao atendimento da temática. E por fim, foram incluídos 07 (sete) artigos que respondiam à questão norteadora (Figura 1).
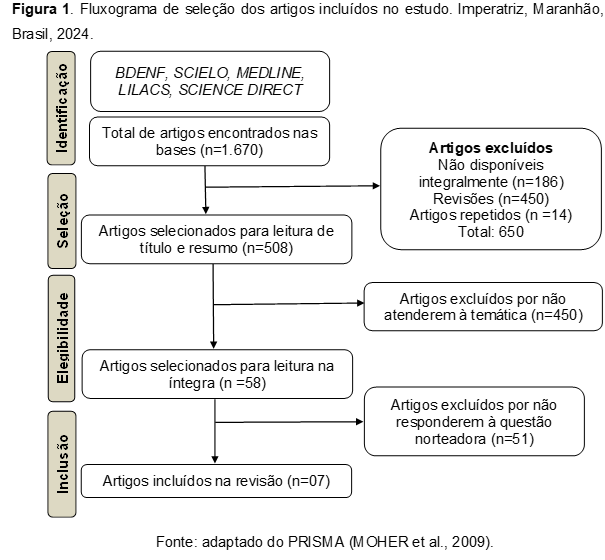
Dentre os 07 (sete) artigos selecionados, eram duas revisões de literatura, referente ao nível 5 de evidência, um estudo transversal, nível 3 de evidência, uma meta-análise, nível 1 de evidência, dois estudos de coorte, nível 2 de evidência, e um ensaio clínico randomizado, nível 1 de evidência, (Quadro 1).
Os estudos incluídos envolveram sete países, pertencentes às seguintes regiões continentais: Ásia, América do Norte, Europa e África. Ainda na caracterização dos estudos, quatro foram realizados em países desenvolvidos, envolvendo Alemanha (1), Estados Unidos (1), Suíça (1) e Taiwan (1), e três em países em desenvolvimento, abrangendo China (1), África do Sul (1) e Zâmbia (1).
Quadro 1 – Síntese e Categorização dos estudos incluídos na amostra final da pesquisa. Imperatriz, Maranhão, Brasil, 2024.





Fonte: Dos autores (2024).
5 DISCUSSÃO
Em pacientes imunocomprometidos, a pneumonia costuma ser provocada por patógenos incomuns que geralmente têm baixa virulência, mas pode também ser causada pelos mesmos microrganismos responsáveis por pneumonias em indivíduos imunocompetentes, embora a infecção seja mais grave nesses casos. Os sinais clínicos e sintomas variam de acordo com o agente causador e as condições que comprometem a função imunológica (Huang et al., 2011; SETHI, 2024).
O diagnóstico é realizado por meio de hemoculturas e análise broncoscópica das secreções respiratórias, com culturas quantitativas em alguns casos. O uso de técnicas de diagnóstico molecular tem se tornado mais comum. Devido à diversidade de patógenos possíveis, identificar a causa da infecção rapidamente é crucial para o tratamento, que deve ser ajustado de acordo com o tipo de imunodeficiência e o agente identificado (SETHI, 2024; Huang et al., 2011).
Pacientes infectados pelo HIV geralmente desenvolvem um curso subagudo da doença (Salzer et al., 2018). Em pessoas vivendo com HIV/AIDS, a pneumonia bilateral é frequentemente causada pelo P. jirovecii. Cerca de 30% dos indivíduos com HIV apresentam essa forma de pneumonia como o primeiro diagnóstico que caracteriza a progressão para AIDS. Na ausência de profilaxia, aqueles que não recebem terapia antirretroviral têm um risco elevado de desenvolver a doença. A vulnerabilidade à pneumonia por P. jirovecii aumenta quando a contagem de linfócitos T CD4+ fica abaixo de 200 células/μL (SETHI, 2024).
A pneumonia por Pneumocystis jirovecii (PCP) permanece uma das principais causas de morbidade em pacientes vivendo com HIV/AIDS, sendo frequentemente a primeira manifestação definidora da AIDS em indivíduos infectados pelo HIV (Huang et al., 2011). Enquanto os dados epidemiológicos são robustos para regiões desenvolvidas, como Estados Unidos e Europa, onde há infraestrutura para diagnóstico precoce e acesso a profilaxias e terapias antirretrovirais, as informações são limitadas em outras áreas com alta carga de HIV, como certas regiões da África subsaariana e do Sudeste Asiático (Salzer et al., 2018; Huang et al., 2011; Tomio; Silva, 2005).
Isso destaca a importância de expandir a vigilância epidemiológica e implementar estratégias globais que garantam o acesso igualitário ao diagnóstico e ao tratamento, considerando que a disponibilidade limitada de recursos pode contribuir para a subnotificação e aumento da mortalidade por PCP em países em desenvolvimento (Salzer et al., 2018; Huang et al., 2011; Tomio; Silva, 2005).
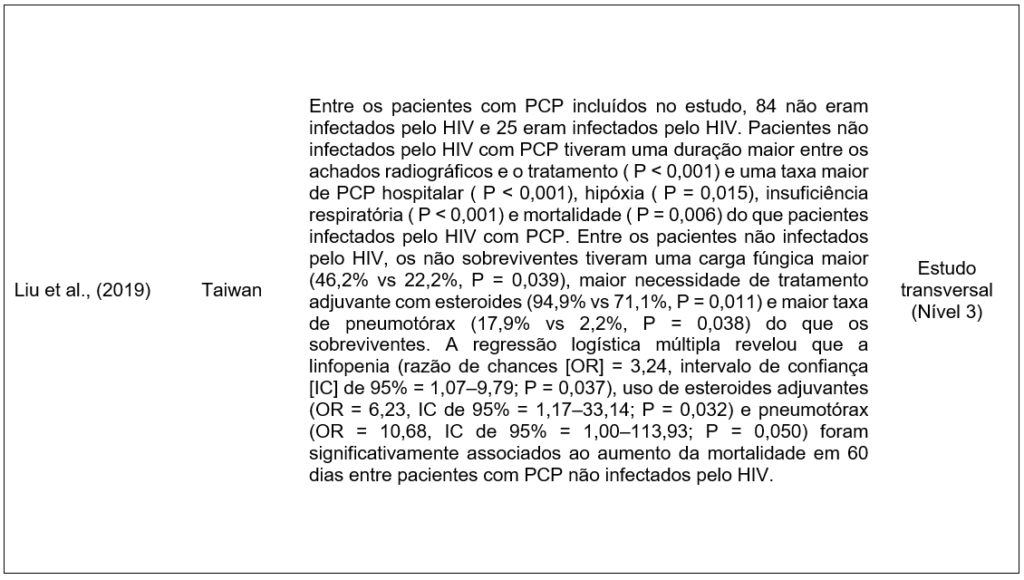
Um estudo mostrou que pacientes com pneumonia por PCP não infectados pelo HIV apresentaram um início mais tardio do tratamento após os primeiros sinais radiográficos e tiveram maior frequência de hospitalização por PCP, hipóxia, insuficiência respiratória e mortalidade em comparação com aqueles infectados pelo HIV (Liu et al., 2019).
Embora a ocorrência de pneumonia por PCP em indivíduos infectados pelo HIV tenha diminuído com o advento da terapia antirretroviral altamente ativa, sua frequência tem crescido entre pacientes não infectados que apresentam malignidades, distúrbios hematológicos ou doenças autoimunes (Michaels et al., 1998; Maini et al., 2013).
Na população de pacientes com HIV que desenvolvem PCP, diversos fatores associados a um prognóstico desfavorável foram bem documentados, incluindo idade avançada, anemia, hipoxemia, elevada diferença alvéolo-arterial de oxigênio, níveis elevados de desidrogenase láctica (LDH) no sangue, baixos níveis de albumina e a presença de citomegalovírus (CMV) detectado na lavagem broncoalveolar (Kim et al., 2014).
A idade, a presença de Doença Pulmonar Obstrutiva Crônica (DPOC) e a necessidade de ventilação mecânica foram associadas a maior mortalidade em pacientes com pneumonia não relacionada ao HIV. Idosos, devido ao processo de senescência, costumam apresentar uma carga elevada de comorbidades, além de comprometimento neurológico e imunológico. Pacientes em ventilação mecânica prolongada têm maior risco de colonização. Além disso, a DPOC aumenta o risco de pneumonia associada à ventilação mecânica (PAVM) e está relacionada a maior mortalidade, tempo prolongado de internação e infecções. Em pacientes com doença crônica complexa, a combinação de comorbidades e idade avançada está associada a desfechos fatais (Núñez et al., 2021; Sanches et al., 2021).
Pessoas vivendo com HIV são de 10 a 25 vezes mais suscetíveis a infecções, principalmente às pneumonias bacterianas, sendo mais frequentes em pacientes com CD4 abaixo de 200 células/mm³. A idade avançada, o tabagismo e as doenças de base, também são considerados fatores de risco importantes (Silva et al., 2024; Assunção, Pereira & Abreu, 2018).
Estudo realizado em Florianópolis, Santa Catarina, destaca que a pneumonia bacteriana foi uma das quatro infecções oportunistas mais observadas em pacientes com HIV e que pacientes com contagem de células T CD4+ abaixo de 200 células/mm³ foram os mais suscetíveis a infecção. O estudo ainda ressalta que a infecção por bactérias encapsuladas, podem ocorrer mesmo com contagens de T CD4+ acima de 500 células/mm³, onde não é observado imunossupressão (Gomes & Silva, 2008). Dessa forma, a adesão à TARV é crucial para controlar a infecção pelo HIV e para manter o sistema imunológico mais saudável, contribuindo para a diminuição da incidência de coinfecção com pneumonias bacterianas (Silva et al., 2024).
A pneumonia associada a CoV tem sido mais frequente em crianças vivendo com HIV, que tendem a ter internações mais prolongadas e maior taxa de mortalidade em comparação as crianças sem HIV. Isso ocorre devido a maior suscetibilidade desse grupo a coinfecções, tanto pneumocócicas quanto não pneumocócicas. Além disso, os episódios recorrentes de pneumonia associada ao CoV podem estar relacionados a eliminação viral prolongada devido ao comprometimento da imunidade celular que dificulta a eliminação viral, reinfecção e/ou reativação do vírus (Koff et al., 2021).
Um sistema imunológico imaturo e suprimido associado a uma baixa capacidade de combater a infecções são fatores que têm contribuído para o agravamento dos casos de pneumonia em crianças com HIV, principalmente aquelas de menor idade (Mattei et al.; 2008).
As altas taxas de mortalidade estão atreladas a diversos fatores, sendo um dos principais, a falha na adesão ao tratamento antirretroviral. Essa falha pode estar associada a falta de orientação aos cuidadores, a toxicidade dos medicamentos e a presença de comorbidades. Uma abordagem multidisciplinar com orientação adequada aos cuidadores é essencial para promover a adesão a TARV e melhorar significativamente os desfechos clínicos (Silva & Junior, 2021).
A etiologia da pneumonia pode variar de acordo com a idade da criança e o ambiente em que é adquirida. Os agentes mais comuns, em crianças de menor idade, são vírus e bactérias, tais como, Streptococcus pneumoniae, Staphylococcus aureus e Streptococcus pyogenes. Já em crianças maiores de 5 anos, também são frequentes microrganismos atípicos, como Mycoplasma pneumoniae e Chlamydia pneumoniae (Luquetti et al., 2024).
Ressalta-se, que a pneumonia é uma causa significativa de mortalidade em pacientes vivendo com HIV. Dessa forma, a adesão a terapia antirretroviral e o acompanhamento da equipe multidisciplinar é extremamente importante para melhorar o prognóstico desse grupo de pacientes.
6 CONCLUSÃO
A pneumonia se destaca como uma complicação crítica em pacientes imunocomprometidos, especialmente aqueles vivendo com HIV. A identificação precoce dos patógenos causadores é essencial para um tratamento eficaz, pois a infecção pode ter consequências graves, principalmente em indivíduos com baixa contagem de linfócitos T CD4+ e em idosos com múltiplas comorbidades.
A adesão à terapia antirretroviral e o suporte de uma equipe multidisciplinar são fundamentais para melhorar os desfechos clínicos, reduzindo a mortalidade e a incidência de coinfecções. Portanto, é imprescindível fortalecer as estratégias de prevenção, diagnóstico e tratamento da pneumonia, a fim de diminuir os riscos de infecção e contribuir para melhores prognósticos.
REFERÊNCIAS
ASSUNÇÃO, R. G.; PEREIRA, W. A.; ABREU, A. G. Pneumonia bacteriana: aspectos epidemiológicos, fisiopatologia e avanços no diagnóstico. Rev. Investig, Bioméd. São Luís, V. 10, n. 1, p. 83-92, 2018.
BALAKRISHNA, S. et al. Incidência decrescente e determinantes da pneumonia bacteriana em indivíduos infectados pelo HIV: o estudo de coorte suíço do HIV. SSRN Electronic Journal, 2021.
FELDMAN, C.; ANDERSON, R.; ROSSOUW, T. Prevenção de doenças pneumocócicas relacionadas ao HIV em adultos. Expert Review of Respiratory Medicine, v. 11, n. 3, p. 181–199, 2017.
GOMES, N. T.; SILVA, R. M. Pneumopatias em pacientes com HIV/Aids: estudo de 118 casos em um hospital de referência. Pulmão RJ, v. 17 (2-4): 62-69, 2008.
HUANG, L. et al. HIV-associated Pneumocystis pneumonia. Proceedings of the American Thoracic Society, v. 8, n. 3, p. 294-300, jun. 2011.
HUO, H. F.; CHEN, R. Estabilidade de um modelo de tratamento do HIV/AIDS com diferentes estágios. Discrete Dynamics in Nature and Society, v. 2015, Artigo ID 630503, 9 p., 2015.
KIM, S. J. et al. Prognostic factors of Pneumocystis jirovecii pneumonia in patients without HIV infection. Journal of Infection, v. 69, p. 88–95, 2014.
KOFF, E. M. de; HOUTEN, M. A. V.; SANDERS, E. et al. Severity of Respiratory Infections With Seasonal Coronavirus Is Associated With Viral and Bacterial Coinfections. The Pediatric Infectious Disease Journal, v. 40, n. 1, p. e36–e39, 2020.
LIU, C. J. et al. Clinical characteristics, treatment outcomes, and prognostic factors of Pneumocystis pneumonia in non-HIV-infected patients. Infection and Drug Resistance, v. 12, p. 1457-1467, 30 maio 2019.
LUQUETTI, C. M.; ALMEIDA, R. P. R. de; SANTOS, M. N. S. et al. Pneumonia adquirida na comunidade em crianças: etiologia, patogênese e tratamento ambulatorial. Brazilian Journal of Implantology and Health Sciences, v. 6, n. 8, p. 3538-49, 2024.
MAINI, R. et al. Increasing pneumocystis pneumonia, England, UK, 2000–2010. Emerging Infectious Diseases, v. 19, p. 386–392, 2013.
MALLELA, A.; LENHART, S.; VAIDYA, N. K. HIV–TB co-infection treatment: Modeling and optimal control theory perspectives. Journal of Computational and Applied Mathematics, v. 307, p. 143–161, dez. 2016.
MATTEI, S. M.; FALLEIROS-CARVALO, L. H.; CAVALCANTE, N. J. Invasive pneumococcal disease in HIV seropositive children and adolescents. Jornal de Pediatria, v. 84, n. 3, p. 276-280, 2008.
MICHAELS, S. H.; CLARK, R.; KISSINGER, P. Declining morbidity and mortality among patients with advanced human immunodeficiency virus infection. New England Journal of Medicine, v. 339, p. 405–406, 1998.
MINISTÉRIO DA SAÚDE. Guia de tratamento e prevenção das infecções oportunistas em pessoas vivendo com HIV/AIDS. Brasília, 2022.
NUNES, M. C. et al. Pneumococcal Conjugate Vaccine Protection against Coronavirus-Associated Pneumonia Hospitalization in Children Living with and without HIV. mBio, v. 12, n. 1, p. e02347-20, 8 jan. 2021.
NÚÑEZ, S. A.; ROVEDA, G.; ZÁRATE, M. S. et al. Pneumonia associada à ventilação mecânica em pacientes em ventilação mecânica prolongada: descrição, fatores de risco associados à mortalidade e desempenho do escore SOFA. J Bras Pneumol, v. 47, n. 3, e20200569, 2021.
OMONDI, E. O.; MBOGO, R. W.; LUBOOBI, L. S. Análise matemática do modelo populacional estruturado por sexo da infecção pelo HIV no Quênia. Letters in Biomathematics, v. 5, n. 1, p. 174–194, 2018.
SALZER, H. J. F. et al. Clinical, Diagnostic, and Treatment Disparities between HIV-Infected and Non-HIV-Infected Immunocompromised Patients with Pneumocystis jirovecii Pneumonia. Respiration, v. 96, n. 1, p. 52-65, 2018.
SANCHES, J. P. S.; TIROLI, C. F.; SILVA, E. B. et al. Fatores relacionados com mortalidade por pneumonia não associada à ventilação mecânica. Rev Rene, v. 22: e62553, 2021.
SANTOS C.M.C., et al. A Estratégia pico para a construção da pergunta de pesquisa e busca de evidências. Rev Latino-am Enfermagem. 15(3), maio-junho, 2007.
SEIDENBERG, P. et al. The Etiology of Pneumonia in HIV-infected Zambian Children: Findings From the Pneumonia Etiology Research for Child Health (PERCH) Study. Pediatric Infectious Disease Journal, v. 40, n. 9S, p. S50-S58, 1 set. 2021.
SETHI, S. Pneumonia em hospedeiro imunocomprometido. 2024 Disponível em: <https://www.msdmanuals.com/pt/profissional/dist%C3%BArbios-pulmonares/pneumonia/pneumonia-em-hospedeiro-imunocomprometido>.
SILVA, A. P. N. da; JUNIOR, V. A. de S. Atenção farmacêutica no tratamento de crianças infectadas pelo vírus HIV/AIDS. Revista Ibero-Americana de Humanidades, Ciências e Educação, São Paulo, v. 7, n. 9. 2021.
SILVA, C. A. S.; SOUZA, L. C. da S.; SILVA, R. C. et al. Pneumonia em pacientes infectados com o vírus HIV: uma revisão integrativa. Sci. Elec. Arch., v. 17, n. 4, 2024.
SOUZA M.T., et al. Revisão integrativa: o que é e como fazer. einstein. 8(1 Pt 1):102-6, 2010.
TEKLU, S. W. Investigating the effects of intervention strategies on pneumonia and HIV/AIDS coinfection model. BioMed Research International, v. 2023, p. 1–20, 30 nov. 2023.
TEKLU, S. W.; MEKONNEN, T. T. HIV/AIDS-pneumonia coinfection model with treatment at each infection stage: Mathematical analysis and numerical simulation. In: HUANG, D. (ed.). Journal of Applied Mathematics, v. 2021, p. 1–21, 16 set. 2021.
TOMIO, D.; SILVA, R. M. Pneumonia por Pneumocystis jiroveci: aspectos clínicos, radiológicos e laboratoriais. Arquivos Catarinenses de Medicina, v. 34, n. 60, p. 4, 2005.
WANG, Y. et al. Risk Factors of Mortality From Pneumocystis Pneumonia in Non-HIV Patients: A Meta-Analysis. Frontiers in Public Health, v. 9, p. 680108, 16 jun. 2021.
1Graduanda em Enfermagem pela Universidade Paulista – UNIP. Imperatriz, Maranhão, Brasil.
2Graduanda em Enfermagem pela Universidade Paulista – UNIP. Imperatriz, Maranhão, Brasil.
3Graduanda em Enfermagem pela Universidade Paulista – UNIP. Imperatriz, Maranhão, Brasil.
4Graduanda em Enfermagem pela Universidade Paulista – UNIP. Imperatriz, Maranhão, Brasil.
5Graduanda em Enfermagem pela Universidade Paulista – UNIP. Imperatriz, Maranhão, Brasil.
6Graduanda em Enfermagem pela Universidade Paulista – UNIP. Imperatriz, Maranhão, Brasil.
7Graduado em Enfermagem pela Universidade Ceuma (2021) e atualmente pós-graduando em Hematologia Clínica e em Bioquímica e Fisiologia Humana pela Faculdade Líbano. Atua como professor universitário na UNIP e na Unigrande, nas áreas de Ciências da Saúde, Enfermagem, Fisiologia Humana, Anatomia Humana e Bioquímica. Tem experiência como enfermeiro intensivista no Hospital Alvorada.
