REGISTRO DOI: 10.69849/revistaft/cs10202501232243
Luiza Maria Rabelo de Santana1
Ricardo Silva Filho2
Introdução: O desconforto respiratório é uma condição frequente em emergências pediátricas e pode levar a complicações graves, como parada respiratória e óbito, caso não seja tratado adequadamente. A bronquiolite viral aguda (BVA) é a principal causa de hospitalização em crianças menores de 2 anos. Métodos de suporte respiratório não invasivo, como a cânula nasal de alto fluxo (CNAF) e a ventilação mecânica não invasiva (VMNI), têm sido amplamente utilizados para reduzir a necessidade de intubação e suas complicações. Objetivo: Avaliar a eficácia da oxigenoterapia com CNAF em comparação com a ventilação não invasiva por BIPAP ou CPAP, em pacientes que possuem desconforto respiratório. Métodos: Foi realizada uma revisão sistemática na base de dados PubMed, incluindo estudos publicados entre 2014 e 2024 com crianças de 29 dias a 18 anos. Foram selecionados ensaios clínicos, estudos de coorte, observacionais e retrospectivos que comparavam CNAF e VMNI. Foram excluídos artigos que abordavam populações específicas, revisões de literatura, relatos de caso e estudos publicados antes de 2014. Resultados: Dos estudos analisados, 85% investigaram a necessidade de intubação após a terapia inicial com CNAF ou VMNI. Entre eles, 54,5% dos estudos não identificaram diferença significativa na necessidade de intubação entre as duas terapias. Em 27,3% dos estudos, a necessidade de intubação foi maior no grupo CNAF, enquanto em 18,2% dos estudos foi maior no grupo VMNI. O tempo de internação foi analisado em 11 estudos. Dentre eles, em 6 estudos, não foram observadas diferenças no tempo de internação entre os modos ventilatórios. Em três estudos, o tempo de internação foi maior nos pacientes tratados com VMNI, enquanto em dois estudos esse tempo foi maior nos pacientes tratados com CNAF. Conclusão: Ambos os métodos são eficazes no manejo do desconforto respiratório pediátrico, cada um com vantagens e limitações específicas. A escolha deve ser individualizada, considerando o quadro clínico e os recursos disponíveis. Mais estudos são necessários para definir critérios claros para o uso de CNAF e VMNI em diferentes contextos clínicos.
Palavras-chave: cânula nasal de alto fluxo, ventilação não invasiva, pediatria.
INTRODUÇÃO
Desconforto respiratório é uma causa importante de procura às unidades de emergências pediátricas. Este, é um problema reversível, porém, quando não tratado da forma adequada, pode evoluir para parada respiratória e até óbito.1
A bronquiolite viral aguda (BVA) é a doença respiratória mais comum em crianças menores de 2 anos e a principal causa de hospitalização nesses pacientes.2 É definida pela presença de inflamação com edema e exsudato em brônquios e bronquíolos gerados pela resposta inflamatória, além disso, há obstrução, produção exacerbada de muco e necrose das células epiteliais.3
A principal causa da BVA é a infecção pelo vírus sincicial respiratório, porém outros vírus também são associados com esta doença, como adenovírus, parainfluenza, rinovírus, metapneumovirus humano e coronavírus.4 A apresentação clínica pode variar de assintomática ou sintomática, com febre, tosse, taquipneia, sibilos, estertores, insuficiência respiratória e rebaixamento do estado geral.5 Além da BVA, a asma e a pneumonia também são causas importantes de desconforto respiratório na pediatria.6
Duas opções que têm se mostrado eficazes no manejo dos agravos respiratórios na pediatria são a Ventilação Mecânica não invasiva (VMNI) por meio de CPAP ou BIPAP e a cânula nasal de alto fluxo (CNAF).7 Essas duas estratégias de suporte ventilatório também são eficazes na prevenção de intubação orotraqueal e consequente ventilação mecânica.7
A ventilação mecânica invasiva está relacionada a diversas complicações, como barotrauma, volutrauma, pneumonia associada à ventilação e efeitos adversos causados por medicamentos, como sedativos, analgésicos e, em alguns casos, bloqueadores musculares, que são frequentemente necessários durante seu uso.6
É importante diferenciar os pacientes que têm chances de responder ao tratamento com suportes não invasivos daqueles que não respondem, a fim de evitar um atraso na intubação, resultando assim em piores resultados para os pacientes. Nos dois métodos de tratamento, é esperado que após 1 hora de instalação ocorra uma redução da frequência cardíaca, frequência respiratória e esforço respiratório, com melhora ainda mais significativa nas horas subsequentes.8,9
O objetivo deste estudo é avaliar, por meio de uma revisão sistemática, a eficácia da oxigenoterapia com CNAF em comparação com a ventilação não invasiva por BIPAP ou CPAP, em pacientes que possuem desconforto respiratório.
MÉTODOS
Trata-se de uma Revisão Sistemática da Literatura conduzida por meio de buscas realizadas na base de dados Pubmed. Como estratégia de busca, utilizou-se os seguintes descritores (pediatrics) AND (“high flow nasal cannula” OR HFNC) AND (“noninvasive ventilation”). Todos os artigos encontrados, foram triados quanto à sua relevância por meio do título e do resumo.
Foram incluídos estudos de delineamento de ensaios clínicos, coorte, observacional e retrospectivo em crianças de 29 dias a 18 anos de vida, realizados de 2014 a 2024 e que comparavam o uso da CNAF com Ventilação Mecânica Não invasiva em pacientes com Insuficiência Respiratória Aguda Hipoxêmica.
Foram excluídos artigos de revisão de literatura, revisão sistemática, relatos de caso; artigos que incluíam pacientes abaixo de 29 dias e acima de 18 anos de vida; artigos sem resumo e publicados antes de 2014; artigos que comparavam CNAF com outros tipos de suportes ventilatórios e artigos que compararam a VMNI e CNAF em pacientes cardiopatas após cirurgia cardíaca ou como método de desmame de ventilação mecânica invasiva.
RESULTADOS
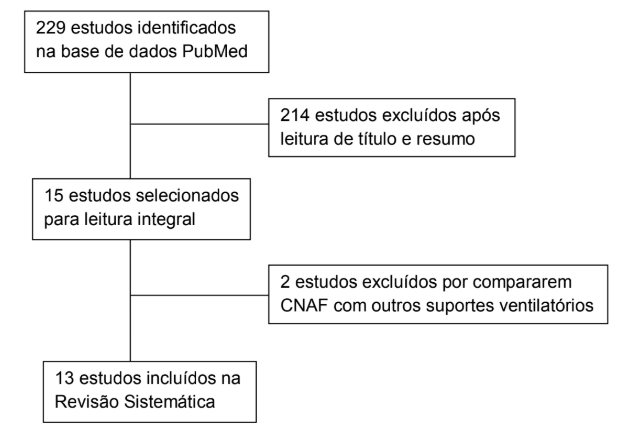
A estratégia de busca inicial identificou 229 artigos. Após a análise do título e do resumo, 214 foram excluídos por não se enquadrarem nos critérios de inclusão e serem compatíveis com critérios de exclusão. Subsequentemente, foram analisados 15 textos completos, destes, 13 atenderam aos critérios de elegibilidade e foram incluídos nesta revisão sistemática. (Figura 1)
Figura 1 – Fluxograma de busca dos artigos
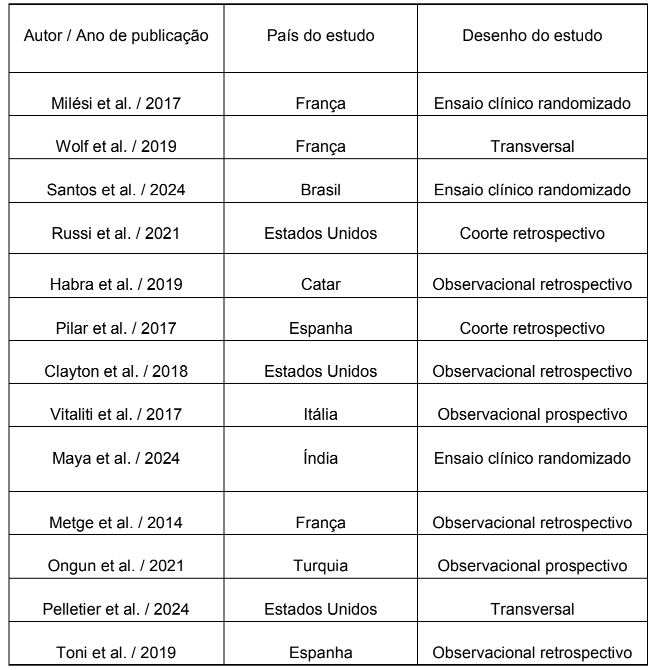
Em relação ao desenho de estudo, 3 (23%) eram ensaios clínicos randomizados e 10 (77%) eram estudos observacionais. Dentre eles, 2 eram estudos de coorte retrospectivos, 2 transversais, 4 observacionais retrospectivos e 2 observacionais prospectivos. (Tabela 1)
Tabela 1 – Características gerais dos estudos
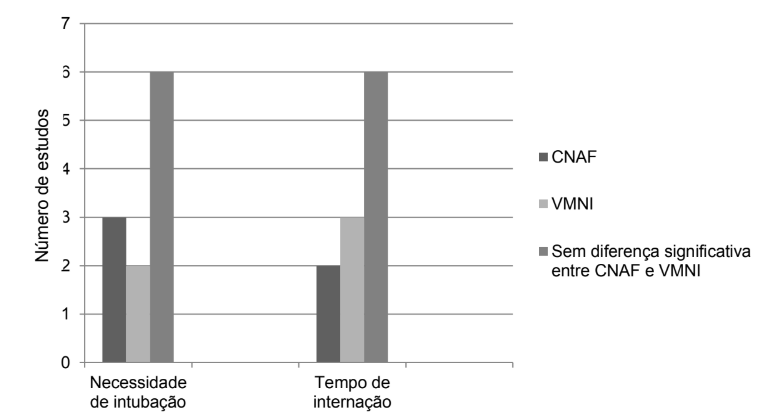
Dos estudos analisados, 11 (85%) investigaram a necessidade de intubação após a terapia inicial com CNAF ou VMNI. Entre eles, 6 (54,5%) estudos não identificaram diferença significativa na necessidade de intubação entre as duas terapias. Em 3 estudos (27,3%), a necessidade de intubação foi maior no grupo CNAF, enquanto em 2 estudos (18,2%) foi maior no grupo VMNI. (Gráfico 1)
O tempo de internação foi analisado em 11 estudos. Dentre eles, em 6 estudos (54,5%), não foram observadas diferenças no tempo de internação entre os modos ventilatórios. Em três estudos (27,3%), o tempo de internação foi maior nos pacientes tratados com VMNI, enquanto em dois estudos (18,2%) esse tempo foi maior nos pacientes tratados com CNAF. (Gráfico 1)
Gráfico 1 – Diferenças entre necessidade de intubação e tempo de internação de acordo com o suporte ventilatório
Quanto à mortalidade hospitalar, quatro estudos não identificaram diferenças, com uma taxa de mortalidade de zero. Em um estudo, a mortalidade foi maior no grupo submetido à VMNI. Os demais estudos não avaliaram esse desfecho.
A falha terapêutica foi avaliada em oito estudos. Quatro estudos evidenciaram falha na CNAF, com necessidade de progressão para VMNI, enquanto dois estudos relataram falhas na VMNI. Em dois estudos, não foi observada falha em nenhum dos suportes ventilatórios avaliados. Cinco estudos não analisaram esse desfecho.
Por fim, a ocorrência de lesão nasal foi investigada em três estudos. Em um deles, não foi observada diferença significativa entre as intervenções. Em outro, a lesão nasal foi mais frequentemente associada à VMNI, enquanto no terceiro estudo foi mais prevalente entre os pacientes tratados com CNAF, mas sem relevância estatística.
DISCUSSÃO
O presente estudo teve como objetivo comparar a CNAF com a VMNI, a fim de avaliar se existe diferença nos índices de intubação, mortalidade, tempo de internação e lesão nasal de acordo com o suporte utilizado.
A cânula nasal de alto fluxo começou a ser utilizado como método de suporte respiratório não invasivo em torno dos anos 2000 e seu uso tem aumentado gradativamente.1 Seus mecanismos incluem a redução do espaço morto nasofaríngeo, que desta forma reduz a ventilação minuto, redução da resistência das vias aéreas superiores devido a aplicação de pressão nasofaríngea positiva, aplicação de pressão expiratória final positiva (PEEP) que leva ao recrutamento alveolar e consequentemente, reduz o trabalho respiratório.8 Ele fornece oxigênio aquecido e umidificado, o que leva a diminuição da lesão mucosa e desconforto do paciente devido ao ar frio e seco.1
Não há consenso sobre quais seriam os fluxos ideais para a CNAF.7 Algumas fontes utilizam protocolos com base no peso, acredita-se que a taxa de fluxo razoável seja de 1–2 L/kg/min até 10 kg em pacientes, seguida por um aumento de 0,5 L/kg/min.7
A redução na taxa de intubação em pacientes que recebem tratamento com CNAF é um benefício significativo comprovado por pesquisas.10,11,12 Clayton et. al demonstraram uma necessidade de intubação e consequentemente ventilação mecânica menor em relação à VMNI. No mesmo estudo, foi notado também um tempo de internação menor nos pacientes tratados com CNAF.10
No nosso estudo, não foram obtidos dados com significância estatística diferenciando o tempo de internação e as necessidades de intubação ao comparar as duas terapias.
O CPAP envolve o uso de pressão de distensão contínua aplicada às vias aéreas em um nível constante.9 Por outro lado, o BIPAP fornece dois tipos diferentes de pressão durante a inspiração e a expiração, respectivamente.9 Estas duas formas de suporte, permitem o alívio da obstrução das vias aéreas superiores e o recrutamento pulmonar, resultando em troca gasosa aprimorada, reduzindo assim a incompatibilidade ventilação-perfusão e melhorando a oxigenação e a depuração de dióxido de carbono (CO2).9
Diversos estudos pediátricos demonstraram os benefícios do uso da VMNI, como melhora clínica com redução da frequência respiratória e cardíaca e consequentemente, redução da necessidade de ventilação mecânica invasiva e, portanto, suas complicações associadas.2,9,13
Vitaliti et. al., mostraram que tanto a VMNI quanto a CNAF foram métodos eficientes na melhoria das condições clínicas de pacientes com desconforto respiratório.14 Porém, evidenciaram que a resposta clínica à VMNI foi mais rápida, diminuindo assim o tempo de internação quando comparado à CNAF.14
No estudo de Habra et. al, quando a cânula nasal de alto fluxo foi usada como suporte ventilatório inicial, foi observado maior taxa de falha em comparação à VMNI.15 Os critérios utilizados para definir falha terapêutica incluíram a necessidade de mudança para outra modalidade de suporte respiratório, intubação endotraqueal, ventilação mecânica e deterioração clínica.15 Não foram relatadas diferenças com relação ao tempo de internação e à taxa de intubação.15 Os pacientes que evoluíram com falha na CNAF, foram acoplados à VMNI, com melhora clínica.15 Nenhuma mortalidade foi relatada neste estudo.15
Pilar et.al, também evidenciaram uma taxa de falha superior no grupo CNAF.16 O suporte respiratório teve que ser alterado para VMNI entre 40% das crianças no grupo CNAF, mostrando assim que o CPAP foi associado a uma melhora mais rápida no desconforto respiratório.16 Em tal estudo, não foram relatadas mortes nem necessidade de progressão para ventilação mecânica.16
Milesi et al. observaram falha maior na CNAF, mas sem diferenças estatisticamente significativas entre taxa de intubação, eventos adversos graves e tempo de permanência hospitalar.13
Alguns estudos demonstraram que a eficácia da CNAF é semelhante à VMNI.17 As vantagens do sistema CNAF incluem a fácil configuração, conforto do paciente e redução da exposição a sedativos.9,17 Em geral, a terapia CNAF é considerada segura, e as complicações relacionadas a ela são raras.9 Do mesmo modo, o tratamento com VMNI é seguro, porém, o maior uso de sedação e consequentemente maior risco de síndrome de abstinência e delirium, são complicações comuns.2
Em contrapartida, no estudo de Maya et. al foi relatado um risco de falha terapêutica menor em CNAF, porém esta terapia foi associada a uma duração maior de internação hospitalar.18 Metge et. al, não identificaram diferenças quanto ao tempo de internação hospitalar.19
Russi et al. não identificaram diferenças na duração da internação, mortalidade e taxa de intubação quando comparado VMNI com CNAF.17 No estudo de Wolf et al. não foram identificadas clínicas ao comparar os dois grupos.20
Para uma boa tolerância à VMNI, é importante escolher a interface que mais se adeque ao paciente.9 É necessário que esta interface seja confortável, com mínimo vazamento e que cause uma menor assincronia paciente-ventilador.9 Existem capacetes, máscaras faciais, máscaras oronasais, máscaras nasais e cânulas nasais.9 As máscaras nasais têm se mostrado mais confortáveis para as crianças além de possuírem menos espaço morto que os outros tipos de interface, porém, por ela, ocorre um maior vazamento de ar pela boca, quando comparada às outras interfaces.9
Ongun et. al, no entanto, observaram taxas significativas de complicação e falha com o uso de máscaras nasais. Com base no estudo realizado por eles, uma possível explicação para este achado pode ser a respiração bucal do paciente, como resultado da obstrução nasal frequente causada por infecção viral e inflamação que podem limitar a eficácia da ventilação não invasiva.21
Em relação a lesão nasal, Santos et al. mostraram que foi mais frequente no grupo VMNI.2 Em concordância com o estudo, Hutchings et al. também evidenciaram maior chance de lesão nasal no grupo VMNI, apesar de não encontrarem uma diferença objetiva no conforto do paciente.2 Em comparação com a VMNI, a CNAF mostrou-se mais confortável e menos associado a lesões cutâneas e mucosas.22 É recomendado que a área transversal da cânula não seja maior que 50% da área das narinas devido ao risco de elevações inesperadas na pressão das vias aéreas e o risco subsequente de vazamento de ar.7
CONCLUSÃO
Este estudo revelou que tanto a cânula nasal de alto fluxo quanto a ventilação mecânica não invasiva são estratégias eficazes no manejo do desconforto respiratório em pediatria, com benefícios e limitações específicos para cada abordagem. Apesar das evidências de que a CNAF apresenta maior conforto e menor incidência de lesões nasais, a taxa de falha terapêutica foi superior em comparação à VMNI em alguns estudos. Por outro lado, a VMNI demonstrou resposta clínica mais rápida e menor tempo de internação em determinados contextos, mas está associada a maior necessidade de sedação e possíveis complicações relacionadas.
Não foram encontradas diferenças estatisticamente significativas na mortalidade, tempo de internação e taxa de intubação entre as duas modalidades na maioria dos estudos incluídos. No entanto, a escolha do suporte ventilatório deve ser guiada por fatores como a gravidade do quadro clínico, tolerância do paciente, disponibilidade de recursos e experiência da equipe.
Dado o avanço nas técnicas de suporte ventilatório não invasivo, torna-se essencial individualizar o tratamento para cada paciente, considerando as particularidades clínicas e o risco de complicações associadas. Estudos adicionais com maior poder estatístico e rigor metodológico são necessários para elucidar os melhores critérios de indicação e manejo de CNAF e VMNI em pacientes pediátricos com insuficiência respiratória aguda.
REFERÊNCIAS
1. Aydin O, Arslanoglu Aydin E, Birbilen AZ, Teksam O. Predictive factors of high flow nasal cannula oxygen therapy failure in children with respiratory distress treated in a Pediatric Emergency Department. Turk J Pediatr. 2021;63:1012-9.
2. Santos ACEZ, Caiado CM, Lopes AGD, França GC, Eisen AKA, Oliveira DBL, Araujo OR, Carvalho WB. Comparison between high-flow nasal cannula (HFNC) therapy and noninvasive ventilation (NIV) in children with acute respiratory failure by bronchiolitis: a randomized controlled trial. BMC Pediatr. 2024;24:595. doi: 10.1186/s12887-024-05058-6.
3. Florin TA, Plint AC, Zorc JJ. Viral bronchiolitis. Lancet. 2017;389(10065):211-224. doi: 10.1016/S0140-6736(16)30951-5.
4. Prado SI, Novais MA. Internações pediátricas por bronquiolite no Brasil: caracterização longitudinal e gastos hospitalares. Acta Paul Enferm. 2024;37:eAPE00876. doi: 10.37689/acta-ape/2024AO0000876.
5. de Souza e Silva LL, Soares LP, Xavier AFV, Brandão MM, Simões SC, Chaves LP, Watanabe LDH, de Macedo AGF, Araújo Neto F da C, Nascimento FH. Bronquiolite viral: aspectos epidemiológicos, fisiopatológicos e manejo terapêutico. Brazilian J Dev. 2023;9(3):12351-12361. doi: 10.34117/bjdv9n3-222.
6. Haut C. Pediatric noninvasive ventilation. J Pediatr Intensive Care. 2015;4(2):121- 7. doi: 10.1055/s-0035-1556754.
7. Kwon JW. High-flow nasal cannula oxygen therapy in children: a clinical review. Clin Exp Pediatr. 2020;63(1):3-7. doi: 10.3345/kjp.2019.00626.
8. Guglielmo RD, Hotz JC, Ross PA, Deakers TW, Diep JEL, Newth CJL, et al. High flow nasal cannula reduces effort of breathing but not consistently via positive end expiratory pressure. Pediatr Crit Care Med. 2022;162(4):861-71.
9. Al-Mukhaini KS, Al-Rahbi NM. Noninvasive ventilation and high-flow nasal cannulae therapy for children with acute respiratory failure: An overview. Sultan Qaboos Univ Med J. 2018;18(3):e278-e285. doi: 10.18295/squmj.2018.18.03.003.
10. Clayton JA, McKee B, Slain KN, Rotta AT, Shein SL. Outcomes of children with bronchiolitis treated with high-flow nasal cannula or noninvasive positive pressure ventilation. Pediatr Crit Care Med. 2019;20:128-35. doi: 10.1097/PCC.0000000000001798.
11. Pelletier JH, Maholtz DE, Hanson CM, Nofziger RA, Forbes ML, Besunder JB, Horvat CM, Page-Goertz CK. Respiratory support practices for bronchiolitis in the pediatric intensive care unit. JAMA Netw Open. 2024;7(5):e2410746. doi: 10.1001/jamanetworkopen.2024.10746.
12. Toni F, Cambra Lasaosa FJ, Conti G, Escuredo L, Benito S, Gelabert G, Pons Odena M. Comparison in the management of respiratory failure due to bronchiolitis in a pediatric ICU between 2010 and 2016. Respir Care. 2019;64(10):1234-1240. doi: 10.4187/respcare.06608.
13. Milési C, Essouri S, Pouyau R, Liet JM, Afanetti M, Portefaix A, et al. High flow nasal cannula (HFNC) versus nasal continuous positive airway pressure (nCPAP) for the initial respiratory management of acute viral bronchiolitis in young infants: a multicenter randomized controlled trial (TRAMONTANE study). Intensive Care Med. 2017;43:209-16. doi:10.1007/s00134-016-4617-8.
14. Vitaliti G, Vitaliti MC, Finocchiaro MC, Di Stefano VA, Pavone P, Matin N, Motamed-Gorji N, Lubrano R, Falsaperla R. Randomized comparison of helmet CPAP versus high-flow nasal cannula oxygen in pediatric respiratory distress. Respir Care. 2017;62(8):1036-1042. doi: 10.4187/respcare.05384.
15. Habra B, Janahi IA, Dauleh H, Chandra P, Veten A. A comparison between high‐flow nasal cannula and noninvasive ventilation in the management of infants and young children with acute bronchiolitis in the PICU. Pediatr Pulmonol. 2020;1–7. doi: 10.1002/ppul.24553.
16. Pilar J, Modesto i Alapont V, Lopez-Fernandez YM, Lopez-Macias O, Garcia Urabayena D, Amores-Hernandez I. High-flow nasal cannula therapy versus non invasive ventilation in children with severe acute asthma exacerbation: An observational cohort study. Intensive Care Med. 2017;41(7):418-424. doi: 10.1016/j.medin.2017.01.001.
17. Russi BW, Lew A, McKinley SD, Morrison JM, Sochet AA. High-flow nasal cannula and bilevel positive airway pressure for pediatric status asthmaticus: a single center, retrospective descriptive and comparative cohort study. J Asthma. 2021. doi: 10.1080/02770903.2021.1872085.
18. Maya M, Rameshkumar R, Selvan T, Govindhareddy Delhikumar C. High-flow nasal cannula versus nasal prong bubble continuous positive airway pressure in children with moderate to severe acute bronchiolitis: a randomized controlled trial. Pediatr Crit Care Med. 2024;25(8):e3521. doi: 10.1097/PCC.0000000000003521.
19. Metge P, Grimaldi C, Hassid S, Thomachot L, Loundou A, Martin C, Michel F. Comparison of a high-flow humidified nasal cannula to nasal continuous positive airway pressure in children with acute bronchiolitis: experience in a pediatric intensive care unit. Eur J Pediatr. 2014. doi: 10.1007/s00431-014-2275-9.
20. Wolf P, Bridier A, Josseran L, Mbieleu B, Hammami W, Bergounioux J. High-flow nasal cannula use for bronchiolitis treatment in French intensive care units: a transversal study. Arch Pediatr. 2019;26:174-175. doi: 10.1016/j.arcped.2019.02.002.
21. Ongun EA, Dursun O, Anıl AB, Altuğ Ü, Temel Köksoy Ö, Akyıldız BN, Özsoylu S, Kendirli T, Özcan S, Yıldızdaş RD, Tolunay İ, Karapınar B, Kılınç MA, Demirkol D. A multicentered study on efficiency of noninvasive ventilation procedures (SAFE NIV). Turk J Med Sci. 2021;51:1159–71. doi: 10.3906/sag-2004-35.
22. Guillot C, Le Reun C, Behal H, Labreuche J, Recher M, Duhamel A, Leteurtre S. First-line treatment using high-flow nasal cannula for children with severe bronchiolitis: applicability and risk factors for failure. Arch Pediatr. 2018;25(3):213-8. doi:10.1016/j.arcped.2018.01.003.
1Médica residente do programa de pediatria do Hospital Materno Infantil de Brasília, autora.
2Médico pediatra do Hospital Materno Infantil de Brasília, Orientador.
