IMPORTANCE OF MENTAL HEALTH MATRICATION ACCORDING TO THE FAMILY HEALTH STRATEGY: INTEGRATIVE REVIEW
REGISTRO DOI: 10.5281/zenodo.7922279
Cleiton Charles da Silva1
Adriana Aguiar Fernandes de Lima1
Clariana Falcão Silva1
Gisely Santana Farias Rios1
Juliana Barros de Farias Vilar1
Júlio César Guimarães Freire1
Kalina Cícera Macêdo1
Maria do Socorro Sousa da Silva1
Nathália Gregório da Costa1
Risia Raphaely do Rêgo Barros Melo1
Rúbia de Souza Rufino1
Terezinha Paes Barreto Trindade1
Virgínia Matias de Oliveira Barbosa1
RESUMO
O artigo trata de uma revisão integrativa sobre a importância do matriciamento em saúde mental junto à estratégia de saúde da família. Para tanto realizou-se uma pesquisa bibliográfica nas seguintes bases de dados: Scientific Electronic Library Online (SciELO), Literatura Latino-Americana e do Caribe em Ciências da Saúde (LILACS), PubMed, Medline (Medical Literature Analysis and Retrievel System Online) e Portal Regional da BVS. Os descritores utilizados foram: Saúde Mental; Serviços de Saúde Mental; Estratégia Saúde da Família, com o operador boleano ‘AND’ entre as sentenças. Os critérios de inclusão foram: artigos com textos completos e disponíveis, publicados em revistas nacionais num recorte temporal de cinco anos (2015-2020). Desta forma, 23 artigos foram selecionados e analisados, nos quais evidenciaram que o matriciamento é uma ferramenta indispensável para a saúde mental no Brasil, pois proporcionou o estabelecimento do cuidado longitudinal, a troca de conhecimentos, ampliação da capacidade dos atendimentos e um suporte técnico especializado. Além disso, os estudos presentes nesta revisão demonstraram que o trabalho multidisciplinar fora fundamental no desenvolvimento de uma assistência integral, resolutiva e de qualidade. Ademais, espera-se que este trabalho possa ser utilizado em pesquisas futuras que auxiliem gestores, profissionais, acadêmicos, usuários e comunidade num maior entendimento sobre a temática.
Palavras-chave: Saúde Mental. Serviços de Saúde Mental. Estratégia Saúde da Família.
ABSTRACT
The article deals with an integrative review on the importance of matrix support in mental health in the family health strategy. To this end, a bibliographic search was conducted in the following databases: Scientific Electronic Library Online (SciELO), Latin American and Caribbean Literature in Health Sciences (LILACS), PubMed, Medline (Medical Literature Analysis and Retrievel System Online) and VHL Regional Portal. The descriptors used were: Mental Health; Mental Health Services; Family Health Strategy, with the Boolean operator ‘AND’ between sentences. The inclusion criteria were: articles with full and available texts, published in national journals in a five-year period (2015-2020). Thus, 23 articles were selected and analyzed, in which they showed that matrix support is an indispensable tool for mental health in Brazil, as it provided the establishment of longitudinal care, the exchange of knowledge, expansion of the capacity of services and specialized technical support. In addition, the studies present in this review showed that multidisciplinary work had been fundamental in the development of comprehensive, resolving and quality care. In addition, it is hoped that this work can be used in future research to help managers, professionals, academics, users and the community in a greater understanding of the theme.
Keywords: Mental health. Mental Health Services. Family Health Strategy.
Em princípio a APS caracteriza-se por um conjunto de ações individuais e coletivas, seu principal objetivo é desenvolver uma atenção à saúde das pessoas, famílias e coletividade que impacte de forma significativa nos determinantes e condicionantes de saúde da população. Nesse sentido, a Estratégia Saúde da Família emergiu de forma prioritária para a extensão e consolidação da Atenção Primária no país, de maneira a reorganizá-la. A ESF exerce atividades de promoção, prevenção e proteção à saúde através de equipes multiprofissionais que desempenham o cuidado de forma integral, contínuo e resolutivo (MACHADO; CAMATTA, 2013).
Entre os mais diversos tipos de cuidados de saúde oferecidos pela atenção primária, está o cuidado em saúde mental. Analogamente, as equipes de saúde devem estar preparadas para atender as demandas dos usuários com transtornos mentais, bem como, as famílias por eles responsáveis, garantindo sempre acessibilidade, assistência de qualidade, equânime, integral e universal. Sob esse ponto de vista, as intervenções em saúde mental devem promover ao usuário novas possibilidades e modificação do estilo de vida, garantindo qualidade e melhoria, objetivando promover sempre a saúde e não somente a cura de doenças, para isso, é necessário que essas intervenções sejam construídas através do cotidiano e da criação de um vínculo eficaz e eficiente entre os profissionais, os usuários e suas famílias (GONÇALVES JUNIOR; TOBIAS; TEIXEIRA, 2019).
Similarmente, o Centro de Atenção Psicossocial (CAPS) é um serviço de apoio no cuidado a pessoa com transtorno mental, substitutivo aos leitos dos hospitais psiquiátricos por intermédio da Política Nacional de Saúde Mental, as ações desenvolvidas por esses centros são elaboradas juntamente à atenção primária e de forma integral. Os CAPS têm como principal estratégia a transformação do modelo asilar no âmbito da assistência em saúde mental, servindo como um espaço de participação social do indivíduo que sofre, de forma a valorizar a sua subjetividade. Tendo como base as ações multiprofissionais o CAPS é considerado como um local de referência para as pessoas que sofrem de algum transtorno mental, e é também promotor de saúde, bem como, articulador da rede. Suas ações são centradas no sujeito, porém, com caráter comunitário, personalizado e que busca sempre promover uma clínica ampliada na sua forma de atendimento (LEAL; ANTONI, 2013).
Com a finalidade de facilitar o processo de articulação entre as especialidades presentes nas equipes de saúde da família atrelada a necessidade de estabelecer a atenção em saúde mental na atenção básica, surge o Apoio Matricial ou Matriciamento como uma ferramenta de construção compartilhada, observada como uma nova proposta terapêutica. Nesse âmbito, o matriciamento é visto como um arranjo que objetiva produzir e estimular padrões de relação que envolvam tanto os profissionais quanto os usuários, de modo que esse envolvimento favoreça a troca de informações e a ampliação do compromisso pelos profissionais na produção de saúde. Outrossim, o matriciamento permite a corresponsabilização pelo usuário, evitando-se dessa maneira os encaminhamentos desnecessários, garantindo uma retaguarda especializada e aumentando a capacidade de resolução de problemas de saúde, pois, o mesmo atua como um meio de interlocução entre a saúde mental e as equipes de saúde da família (MACHADO; CAMATTA, 2013).
Portanto, o matriciamento consiste resumidamente no encontro produtivo entre as equipes de saúde. Alguns autores defendem essa concepção afirmando que a partir da criação de espaços de encontros que favoreçam o diálogo e a pactuação em saúde mental, é possível ampliar as possibilidades para o cuidado integral à pessoa com transtorno psíquico, envolvendo vários serviços, setores e atores no trabalho de desinstitucionalização e promoção da saúde que devem ser contínuos e corresponsabilizados (IGLESIAS; AVELLAR, 2019).
Desta forma, o presente estudo objetivou, por intermédio de uma revisão integrativa da literatura, conhecer, apresentar e discutir sobre o matriciamento em saúde mental junto à estratégia de saúde da família, bem como, investigar o perfil das produções científicas que abordam esse assunto. Para o seguimento deste artigo formulou-se a seguinte pergunta norteadora: O que o meio científico tem produzido em seus estudos ao longo dos últimos cinco anos sobre o matriciamento em saúde mental na atenção primária à saúde?
2 REFERENCIAL TEÓRICO
2.1 SAÚDE MENTAL NO BRASIL
A Reforma Psiquiátrica Brasileira foi um dos movimentos mais proficientes em todo o mundo, servindo como inspiração para outros países. Como resultados positivos, a reforma promoveu um aumento da acessibilidade do cuidado em saúde mental, reduziu o número de leitos de hospitais psiquiátricos, reorientou a assistência de saúde com foco na comunidade e nos espaços sociais em que vivem os sujeitos, possibilitou também a criação de dispositivos substitutivos e contribuiu significativamente para a reorganização do cuidado na Rede de Atenção Psicossocial, promovendo a integralidade e continuidade do cuidado, bem como, a autonomia e protagonismo dos usuários (RAMOS; PAIVA; GUIMARÃES, 2019).
Segundo Almeida (2019) como forma de responder as violações dos direitos humanos evidenciadas nos hospitais psiquiátricos do pais, iniciou-se um processo de reformulação de assistência que objetivava a melhoria das condições de vida e a promoção da desinstitucionalização. O principal objetivo dessa reforma era a substituição progressiva dos hospitais psiquiátricos por um serviço que fosse capaz de prestar assistência em saúde mental por meio de uma rede de serviços comunitários, para tal, foram criados os Centros de Atenção Psicossocial (CAPS), que foram inspirados nos centros de saúde dos países europeus (ALMEIDA, 2019).
Os CAPS são pontos de atenção estratégicos da Rede de Atenção Psicossocial (RAPS) e apresentam diferentes modalidades. São caracterizados como serviços de caráter aberto e comunitário sendo constituídos por equipes multiprofissionais que atuam no âmbito da interdisciplinaridade com vistas a atender prioritariamente pessoas com sofrimento ou transtorno mental, incluindo as pessoas que precisam de atenção em saúde por apresentarem necessidades de assistência em decorrência do uso de crack, álcool e outras drogas, seja em situações de crise propriamente dita ou de reabilitação psicossocial. É importante enfatizar que, a criação do primeiro CAPS no Brasil foi em 1987 na cidade de São Paulo, sendo posteriormente implementados em diversos municípios brasileiros (BRASIL, 2015).
Analogamente, algumas pesquisas mostram que mesmo com o avanço da reforma psiquiátrica e o impacto positivo na atenção em saúde mental no país, a reinserção dos usuários com transtornos mentais ainda se resume aos CAPS, uma vez que, ainda não se atingiu outros espaços para essa reinserção, e esse fato tem apresentando diversos reflexos negativos, a exemplo, a discriminação e estigmatização dos usuários do CAPS, que ainda não se encontram no seu meio familiar e muitas vezes são taxados nas ruas como os “loucos do CAPS” (RAMOS; PAIVA; GUIMARÃES, 2019).
Em conformidade com o caminhar da reforma psiquiátrica, ocorrera uma significativa inversão nos investimentos e gastos com a saúde mental no país, os serviços comunitários passaram a receber desde 2006 mais recursos que os hospitais psiquiátricos. Em contrapartida, os CAPS são a maioria dos serviços comunitários brasileiros promovendo assim o fechamento de diversos hospitais monovalentes, estes reconhecidos como ineficazes e que produzem práticas de eficiência duvidosa, apresentando suspeita de maus tratos aos seus pacientes. Os CAPS por sua vez, assim como outros dispositivos do SUS apresentam também suas fragilidades institucionais, surgindo diversos constrangimentos quanto a sua forma de financiamento. Alguns estudos apontam ainda para a burocratização do serviço, o excesso de tutela e a falta de apoio aos familiares dos usuários. Além disso, estudos mostram que a expansão desses serviços comunitários sofrera um estanque desde o ano de 2011 e que existe uma carência de dados que são emitidos pelo Ministério da Saúde desde 2015, bem como, alguns problemas nos dispositivos relevantes nesse processo, como o Programa de Volta para Casa (ONOCKO-CAMPOS, 2019).
Em suma, a experiência da implementação de uma política de saúde mental vivenciada pelo Brasil, permitiu uma profunda transformação na forma de prestar assistência, além de melhorar significativamente a acessibilidade e a qualidade do cuidado ofertado. Assim sendo, como em qualquer outra política existente no país diversos são os progressos alcançados e as dificuldades encontradas, no entanto, envolver os atores principais desse processo possui grande importância no campo da saúde mental no SUS, de modo que a construção de um consenso na forma de garantir assistência em saúde mental possibilita dar continuidade aos progressos que até então já foram alcançados (ALMEIDA, 2019).
2.2 ESTRATÉGIA SAÚDE DA FAMÍLIA (ESF)
A Estratégia Saúde da Família (ESF) proposta pelo Ministério da Saúde (MS) é uma das principais estratégias de reorientação do SUS, e tem como principal mediador a atenção básica. A estratégia busca reorientar as práticas dos profissionais e reorganizar os serviços, de modo que, a lógica principal seja a promoção da saúde, a prevenção de doenças e a reabilitação, ou seja, promover a qualidade de vida da população. Esta é regida pelo princípio da Vigilância em Saúde, interdisciplinaridade, multidisciplinaridade e integralidade do cuidado. (FERTONANI et al, 2015).
Norteada pelos princípios norteadores do Sistema Único de Saúde (SUS) a Estratégia Saúde da Família se estrutura a partir das Unidades de Saúde da Família (USF), tidas como porta de entrada para o sistema de saúde, e que se inserem na atenção primária à saúde. A e-SF atua por meio do trabalho multidisciplinar, com enfoque na família, no acolhimento, no vínculo, na humanização e na orientação comunitária. Além disso, as equipes executam suas ações baseadas na cooperação mútua entre os profissionais e a comunidade, realizando diagnóstico territorial, identificando perfil epidemiológico e sociodemográfico das famílias, além de reconhecer os principais problemas de saúde e os riscos nos quais a população está exposta (ARANTES; SHIMIZU; MERCHÁN-HAMANN, 2016).
A implantação da ESF proporcionou um impacto positivo nas ações em saúde principalmente na atenção primária, na qual permitiu um melhor acesso e utilização dos serviços de saúde pela população brasileira, melhores resultados de saúde, incluindo a diminuição dos índices de mortalidade e expansão do acesso a tratamentos, bem como, maior controle das doenças infecciosas, melhoria da equidade do acesso, diminuição das desigualdades, eficiência do SUS e redução de hospitalizações (MACINKO; MENDONÇA, 2018).
2.3 MATRICIAMENTO EM SAÚDE MENTAL
Para que exista uma maior integralização entre a atenção primária e a atenção em saúde mental é necessário que se estabeleça uma retaguarda técnico-pedagógica, e que os profissionais possuam especialidades que visem estabelecer essa integralização. Nesse sentido, o apoio matricial é uma estratégia de grande importância para que isto seja efetivado. De fato, o matriciamento visa o fortalecimento das ferramentas de referência e contrarreferência, centros de regulação e protocolos, em outras palavras, o apoio matricial regula os fluxos entre os serviços de atenção à saúde mental, permitindo assim, diferenciar os casos que necessitam de serviços especializados daqueles que podem ter seu seguimento e condutas estabelecidos na Estratégia Saúde da Família, por exemplo (PEPATO, 2015).
O apoio matricial enquanto estratégia institucional propõe assegurar a retaguarda especializada as equipes e profissionais que atuam na atenção em saúde mental, favorecendo assim, a corresponsabilização entre as equipes e a diversidade entre as ofertas terapêuticas por meio do profissional de saúde mental que acompanhe a Unidade Saúde da Família, uma vez que, o matriciamento permite conhecer a demanda em saúde mental que chega na atenção primária de saúde, acompanhando também os usuários, as famílias e o território de modo que os casos atendidos sejam de responsabilidade mútua. Nesse sentido, o apoio matricial é um modo de produção de saúde por uma mais ou equipes por meio de uma construção compartilhada do cuidado (GONÇALVES JUNIOR; TOBIAS; TEIXEIRA, 2019).
É importante ressaltar que apoio matricial ou matriciamento é diferente do atendimento realizado por um especialista que atua na unidade saúde da família tradicional. Assim sendo, o matriciamento é observado como um suporte técnico especializado ofertado a uma equipe multidisciplinar em saúde com o intuito de ampliar seu campo de atuação, bem como, qualificar suas ações. Em suma, o apoio matricial não é um encaminhamento para um especialista, ou atendimento individual feito por profissional de saúde mental, nem tão pouco uma intervenção psicossocial coletiva realizada apenas por um profissional de saúde mental, mas sim, um suporte de construção compartilhada do cuidado. Ademais, o matriciamento configura-se como ferramenta de transformação na realidade das equipes e da comunidade (CHIAVERINI et al, 2011).
De acordo com Iglesias e Avellar (2016) o matriciamento proporciona um atendimento compartilhado pelos profissionais de saúde, orientando assim a atuação dos psicólogos da atenção básica em conjunto com as práticas dos demais profissionais na saúde mental. Entretanto, os autores afirmam que é necessário que se coloque em discussão o papel da psicologia na atenção básica, e que esta possa envolver os gestores, os matriciadores, os psicólogos e demais profissionais da atenção básica, de modo que se possa construir novas concepções, nas quais sejam baseadas no cotidiano dos profissionais e que ao mesmo tempo possam ser produtoras de cuidado integral em saúde mental (IGLESIAS; AVELLAR, 2016).
Haja vista, o matriciamento é solicitado quando a equipe de referência necessita de um apoio da saúde mental para abordar um caso que exija um esclarecimento diagnóstico ou que precise do desenvolvimento de um projeto terapêutico e abordagem familiar. É solicitado também quando se faz necessário realizar intervenções psicossociais específicas no âmbito da atenção primária, como por exemplo, encontros de grupos de pacientes com transtornos mentais. Além disso, o matriciamento pode ser solicitado em casos que exija a integração do serviço especializado com a atenção primária no tratamento de pacientes com transtorno mental grave. Ademais, solicita-se o apoio matricial na aprovação do projeto terapêutico de pacientes com transtornos graves em atendimento no CAPS. Em resumo, o matriciamento é essencial quando as equipes substancialmente precisam de apoio na resolução de problemas referentes ao desempenho de tarefas, em especial as que apresentam dificuldades resolutivas no cotidiano de trabalho (CHIAVERINI et al, 2011).
Logo, o matriciamento deve ser visto como uma via de mão dupla para que tanto os matriciandos quanto os matriciadores sejam beneficiados seja através das trocas de saberes ou nas práticas vivenciadas. Por outro lado, é necessário que se estabeleça um trabalho integrado e que ultrapasse a interação entre a Unidade Saúde da Família e o Centro de Apoio Psicossocial, com o objetivo de que as ações em rede desfaçam as relações hierárquicas que acabam separando os profissionais de saúde, usuários e gestores. Indubitavelmente, utilizar o matriciamento como estratégia no âmbito da atenção e cuidado em saúde metal contribui significativamente para a construção de um cuidado integral, garantindo a valorização das relações entre os sujeitos. Ademais, a potencialidade do matriciamento na saúde da família está atrelada principalmente na proximidade com a vida dos usuários, trabalhar com esses sujeitos em sofrimento psíquico e com a comunidade de modo geral, promove a garantia do lugar social dos sujeitos, seu papel compartilhado no cuidado, além dos seus direitos enquanto cidadãos, bem como, seu protagonismo enquanto atores envolvidos no processo de cuidar, garantindo que a assistência seja digna, de fácil acesso, equânime e integral ao sujeito com transtorno mental (IGLESIAS; AVELLAR, 2017).
Contudo, alguns autores enfatizam que as ações de matriciamento estão sendo desenvolvidas de maneira insuficiente nos serviços de saúde do SUS, uma vez que os cuidados básicos em saúde mental se fazem presente em 55% a 73% das equipes de saúde, como mostram os dados do estudo de Fagundes, Campos e Fortes (2019). Portanto, o trabalho multidisciplinar é essencial no matriciamento, uma vez que, as ações das equipes de referência, seja CAPS, NASF-AB, USF passam a ser desenvolvidas com mais habilidade e competência. Ademais, o apoio matricial é importante na articulação entre saúde mental e atenção básica de modo que o mesmo é capaz de propiciar uma atenção integral e menos fragmentada, visto pelos profissionais da estratégia saúde da família como uma ferramenta que estabelece integralidade, longitudinalidade e resolutividade dos problemas vivenciados pelos usuários com transtornos mentais (TREICHEL; CAMPOS; CAMPOS, 2019; ENTREPORTES et al, 2017).
3 METODOLOGIA
O presente estudo trata-se de uma revisão integrativa de caráter retrospectivo, descritivo e documental acerca do matriciamento em saúde mental junto à estratégia saúde da família. A revisão integrativa envolve a síntese de resultados considerados relevantes em meio as produções científicas publicadas, na qual se permite realizar a análise dos dados selecionados, de acordo com o tema no qual está sendo investigado. Sua principal função é estabelecer um suporte a aplicabilidade dos resultados dos estudos que são significativos para aquilo que se está pesquisando. A revisão integrativa pode ser desenvolvida seguindo-se as seguintes etapas: definição do problema de pesquisa, identificação das informações necessárias, busca e seleção de artigos, avaliação, síntese e agrupamento dos dados selecionados (PRAÇA, 2015).
Nesse sentido, o estudo foi elaborado percorrendo as etapas: identificação do tema e elaboração da pergunta norteadora, elaboração e verificação dos descritores de busca, identificação das bases de dados que seriam utilizadas, coleta de dados através da busca propriamente dita, análise de títulos e resumos dos artigos encontrados, amostragem dos artigos selecionados, análise dos artigos incluídos no estudo, interpretação dos resultados, e redação final.
Para o desenvolvimento da presente revisão integrativa fora realizada uma pesquisa bibliográfica no período de julho de 2020 a setembro de 2020. As bases de dados utilizadas foram: a Scientific Electronic Library Online (SciELO), Literatura Latino-Americana e do Caribe em Ciências da Saúde (LILACS), PubMed, Medline (Medical Literature Analysis and Retrievel System Online) e Portal Regional da BVS, utilizando os descritores em português (‘Saúde Mental’, ‘Serviços de Saúde Mental’, ‘Estratégia Saúde da Família’), com o operador boleando AND entre as sentenças.
Os filtros utilizados foram: texto completo, idioma português, recorte temporal (2015-2020). Os critérios de inclusão foram: artigos em periódicos, dissertações, relatos de experiência, estudos de caso, textos completos e disponíveis gratuitamente, cujo tema do artigo deveria corresponder ao proposto neste estudo. Posteriormente, analisou-se os títulos e os resumos das publicações, nos quais foram excluídos aqueles que não se enquadravam no tema em estudo. Após a leitura, excluiu-se aqueles com duplicatas, em outros formatos que não artigo ou tese e que não se enquadraram no objetivo desta pesquisa.
4 RESULTADOS E DISCUSSÃO
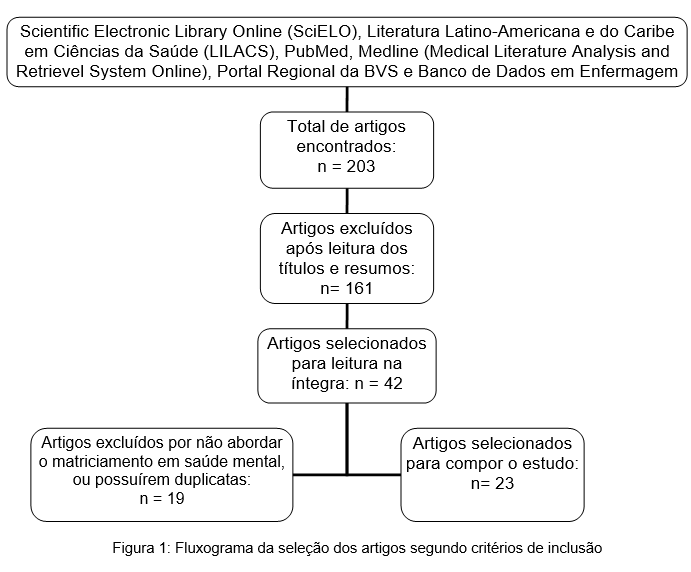
Foram identificadas 203 publicações utilizando-se os critérios de busca pré-definidos: 103 no Portal Regional da BVS, 59 na SciELO, 25 na BDENF, 12 na Medline, 4 na LILACS e nenhum na PubMed. Posteriormente, seguiu-se com a leitura dos títulos e resumos, nos quais foram excluídas 161 publicações, restando apenas 42 artigos para a realização da leitura na íntegra. Destes, exclui-se 19 artigos, por não abordar a temática matriciamento em saúde mental como foco de estudo e apresentarem duplicatas.
Assim, 23 (100%) artigos foram incluídos no corpo desta revisão (Figura 1). Na totalidade das publicações selecionadas, observou-se que as mesmas tiveram suas publicações realizadas em revistas nacionais, apresentando variabilidade quanto a metodologia utilizada, nas quais observou-se: estudo descritivo 43% (n=10), estudo exploratório 18% (n=4), relato de experiência 18% (n=4), revisão de literatura 13% (n=3), estudo de caso 4% (n=1) e estudo analítico 4% (n=1).
Os estudos foram publicados nos anos de 2015 (36%), 2016 (8%), 2017 (23%), 2018 (8%), 2019 (8%) e 2020 (17%), com destaque para um maior número de publicações no ano de 2015.
Quadro 1: Caracterização dos artigos selecionados em relação aos autores, título, tipo de estudo, periódico e ano de publicação.
Caracterização quanto aos autores, título, tipo de estudo, periódico e ano de publicação Cód. Autor Título Tipo de Estudo Periódico Ano A1 CEZAR, P. K.; RODRIGUES, P. M. A Psicologia na Estratégia de Saúde da Família: Vivências da Residência Multiprofissional. Relato de experiência Psicologia: Ciência e Profissão 2015 A2 GRYSCHEK, G.; PINTO, A. A. M. Saúde Mental: como as equipes de Saúde da Família podem integrar esse cuidado na Atenção Básica? Revisão de literatura Ciência & Saúde Coletiva 2015 A3 HIRDES, A. A perspectiva dos profissionais da Atenção Primária à Saúde sobre o apoio matricial em saúde mental. Estudo descritivo Ciência & Saúde Coletiva 2015 A4 ANTUNES, B. O apoio matricial em saúde mental na estratégia saúde da família: concepção da equipe de apoiadores. Estudo de caso UFRGS 2015 A5 MARTINS, A. K. L. et al. Práticas em saúde mental na estratégia saúde da família: um estudo exploratório Estudo exploratório Revista de Pesquisa Cuidado é Fundamental Online 2015 A6 MERCES, A. M. F. et al. Práticas de enfermagem em saúde mental na estratégia de saúde da família: revisão integrativa Revisão de literatura Revista Cogitare Enfermagem 2015 A7 REZIO, L. A. et al. Contribuições do PET-Saúde/Redes de Atenção Psicossocial à Saúde da Família. Estudo descritivo Interface-Comunicação, Saúde, Educação 2015 A8 SOUSA, D.; OLIVEIRA, I. F.; COSTA, A. L. F. Entre o especialismo e o apoio: psicólogos no Núcleo de Apoio à Saúde da Família Estudo exploratório Psicologia USP 2015 Continuação Quadro 1: Caracterização quanto aos autores, título, tipo de estudo, periódico e ano de publicação A9 BELOTTI, M.; LAVRADOR, M. C. C. A prática do apoio matricial e os seus efeitos na Atenção Primária à Saúde Relato de experiência Cadernos Brasileiros de Terapia Ocupacional 2016 A10 TATMATSU, D. B; ARAÚJO, A. C. C. Atenção Primária e Saúde Mental: Contribuições e Potencialidades do Apoio Matricial Estudo descritivo Mudanças Psicologia da Saúde 2016 A11 CONSTANTINIDIS, T. C. Profissionais de saúde mental e familiares de pessoas com transtorno mental: encontro ou desentendimento? Estudo descritivo Psicologia USP 2017 A12 GURGEL, A. L. L. G. et al. Cuidado em saúde mental na estratégia saúde da família: a experiência do apoio matricial Estudo analítico Revista Enfermagem UERJ 2017 A13 PRATA, N. I. S. S. et al. Saúde mental e atenção básica: território, violência e o desafio das Abordagens psicossociais Estudo descritivo Trabalho, Educação e Saúde 2017 A14 SILVA, F. C.; DEUS E MELLO, L. M. B.; FELIPE, D. A. Implantação do matriciamento em saúde mental na atenção básica do município de Toritama-PE Relato de experiência CONASS/ SES-PE 2017 A15 TEIXEIRA, M. R.; COUTO, M. C. V.; DELGADO, P. G. G. Atenção primária e atenção colaborativa em intervenções psicossociais em crianças e adolescentes: facilitadores e barreiras Estudo exploratório Ciência & Saúde Coletiva 2017 A16 PAULON, S. M.; PROTAZIO, M. M.; TSCHIEDEL, R. “Eu sei o que é saúde mental!”: Pesquisar e Cuidar como Fios da Mesma Trama Estudo descritivo Revista Polis e Psique 2018 A17 TANIGUCHI, T. G. (Des)enCAPSulando: os agentes comunitários de saúde e o cuidado da pessoa com transtorno mental Estudo descritivo Catálogo USP 2018 A18 CRUZ, E. L.; SANTOS, R. M. M. Atenção à saúde da pessoa em sofrimento psíquico na Estratégia Saúde da Família Revisão de literatura Saúde em Redes 2019 A19 SILVA, P. M. C. Saúde mental na atenção básica: possibilidades e fragilidades do acolhimento Estudo descritivo Revista Cuidarte 2019 A20 CAMPOS, D. B.; BEZERRA, I. C.; JORGE, M. S. B. Produção do cuidado em saúde mental: práticas territoriais na rede psicossocial Estudo descritivo Trabalho, Educação e Saúde 2020 A21 PEREIRA, R. M. P.; AMORIM, F. F.; GONDIM, M. F. N. A percepção e a prática dos profissionais da Atenção Primária à Saúde sobre a Saúde Mental Estudo exploratório Interface-Comunicação, Saúde 2020 A22 SANTOS, L. C. et al Saúde mental na atenção básica: experiência de matriciamento na área rural Relato de experiência Revista Brasileira de Enfermagem 2020 A23 VIEIRA, S. M. et al. Rede de atenção psicossocial: os desafios da articulação e integração Estudo descritivo Revista Psicologia Política 2020
Fonte: Dados da pesquisa, 2020.
Para a interpretação dos resultados e apresentação da revisão optou-se por discutir os achados a partir da temática convergente extraídos dos artigos na ordem em que foram organizados nesta revisão. A análise dos estudos possibilitou a identificação de estudos publicados em revistas nacionais, com enfoque descritivo e de abordagem qualitativa
Nas localidades onde não existe o NASF-AB é possível observar o distanciamento da Psicologia nos serviços de Atenção Primária e geralmente as ações de psicologia ficam concentradas nas vivências de acadêmicos de graduação ou de residência em saúde. Nesse sentido, as intervenções em saúde mental acabam sendo pontuais, ocorrendo principalmente nos CAPS, na modalidade de matriciamento juntos às Equipes Saúde da Família, ressaltando que a experiência do matriciamento é pioneira no Brasil. O apoio matricial auxilia as equipes de saúde de referência nas discussões dos casos e na qualificação das mesmas. As equipes de matriciamento são constituídas por equipes ou profissionais especializados que não compõem a equipe de referência das unidades, seu papel é garantir suporte no cuidado em saúde já ofertado (CEZAR; RODRIGUES; ARPINI, 2015).
Segundo Gryschek e Pinto (2015) o matriciamento é entendido como um modelo que integra as equipes e especialistas na atenção primária à saúde, no qual é visto como um arranjo institucional que promove a interlocução entre a saúde mental e unidade básica, desse modo, os profissionais das mais diversas especialidades interagem com os profissionais da atenção básica e desenvolvem ações conjuntas, por exemplo, consultoria técnico-pedagógica e ações assistenciais específicas de caráter individual ou coletivas. Os autores afirmam que para que se possa desenvolver ações em saúde mental na atenção básica é necessária a compreensão sobre a forma que as equipes saúde da família podem oferecer esse tipo de cuidado e se estabeleceriam a resolutividade devida (GRYSCHEK; PINTO, 2015).
O apoio matricial mostrou-se veemente na definição de fluxos, na qualificação de equipes e na promoção de uma assistência conjunta e compartilhada. Porém, para Hirdes (2015) existe uma necessidade de investimento na preparação dos profissionais e nos processos de transformação das práticas que desenvolvem, de modo que, as ações de matriciamento promovam relações horizontais, nas quais os apoiadores (matriciadores) e as equipes de referência trabalhem na construção de ações multidisciplinares e transdisciplinares, como forma de compartilhar conhecimento, bem como, incorporar as demandas de outros profissionais e da comunidade propriamente dita. Estudos enfatizaram que os profissionais que contam como o apoio matricial atendem às demandas de saúde mental de uma forma melhorada, na qual o trabalho compartilhado possibilita um intercâmbio entre as equipes, enriquecendo o aprendizado e garantindo uma assistência de qualidade (HIRDES, 2015).
Usualmente, o matriciamento é realizado pelas equipes do NASF-AB que oferecem suporte técnico pedagógico as equipes da atenção básica, ampliando o campo de atuação das equipes e qualificando as ações de cuidado aos usuários, auxiliando no cotidiano de trabalho e no sofrimento dos usuários vivenciados pelas equipes. Os matriciadores realizam diversas ações, entres elas a interconsulta, discussão de casos, desenvolvimento de grupos terapêuticos e encaminhamentos para serviços especializados. O matriciamento é observado então, como uma tecnologia leve que facilita a forma de oferecer uma atenção em saúde mental de forma singular que fortalece o vínculo entre as equipes e os usuários. O estudo de Antunes (2015) no qual entrevistou profissionais que atuavam no NASF e na ESF mostrou que a relação entre as equipes enseja um trabalho tranquilo, confiável e que valoriza o saber de cada um, de forma a agregar saberes na construção de novos conhecimentos, enxergando cada profissional na sua singularidade, fortalecendo assim, a saúde mental na atenção básica (ANTUNES, 2015).
O estudo de Martins et al (2015) corrobora com outros estudos ao afirmar que é de competência da equipe de matriciamento o fornecimento de orientações e suporte aos profissionais da Estratégia Saúde da Família, no que diz respeito ao manejo do cuidado em saúde mental aos usuários, bem como, na identificação das necessidades locais de saúde, considerando as ferramentas disponíveis de modo que potencialize as competências e capacidade da atenção primária. Os autores enfatizaram ainda que o NASF-AB é um grande potencializador das ações em saúde mental no nível primário de saúde, representando uma ferramenta adicional aos CAPS no âmbito das demandas de sofrimento mental em cada localidade, buscando garantir novas relações, levando-se em consideração o contexto de vida da comunidade (MARTINS et al, 2015).
Segundo Merces et al (2015) as atividades de matriciamento em saúde mental favorecem a ampliação do acesso e a diversidade da atenção em saúde, que direciona suas ações para a integralidade do cuidado, tendo como principal objetivo a diminuição da prática de encaminhamentos, elevando-se assim, a resolubilidade da assistência. Este processo promove aos profissionais, dentre eles o enfermeiro, o reconhecimento das condições sociais e das demandas de saúde da comunidade, evitando-se as condutas medicalizadoras (MERCES et al, 2015).
Em contrapartida, o estudo de Rézio et al (2015) relata algumas dificuldades vivenciadas pelos profissionais do NASF, da ESF e do CAPS nas ações de articulação em saúde mental, como a escassez de pessoal qualificado, formação incipiente em saúde mental, trabalho fragmentado, desarticulação dos serviços, não valorização e baixa qualificação da escuta e do acolhimento dos usuários, ausência de apoio matricial aos serviços, além da presença de ações em saúde voltadas para o modelo biomédico, bem como, a antiga forma de cuidar no campo da saúde mental. Os autores afirmam também que existe uma escassez de publicações que avaliem e discutam a atuação dessas equipes nos serviços de saúde mental brasileiros (RÉZIO et al, 2015).
O matriciamento é uma ferramenta que propicia o estabelecimento de um elo próximo entre a população, entre as equipes de referência, as equipes de apoio e a outras equipes. As equipes de referência coordenam o cuidado de grupos organizados, cada um com seu objetivo assistencial, já as equipes de apoio estão inseridas nesse arranjo, porém horizontalizam o cuidado de forma a potencializar a corresponsabilização. Essa forma de atuar, quebra o modelo hierarquizado e burocrático que permeavam a atuação das equipes antes da criação do apoio matricial. Estudo realizado em 2015 mostrou que os profissionais do NASF-AB não realizavam o matriciamento, revelando grandes dificuldades tanto nas equipes quanto na gestão. Além disso, o estudo mostrou algumas dificuldades na pactuação e execução das ações, nas quais impedem a implantação do apoio matricial, bem como, sua efetivação. Entre as dificuldades destacaram-se os problemas estruturais e os decorrentes do excesso de demanda e da carência dos recursos (SOUSA; OLIVEIRA; COSTA, 2015).
Na visão de Belotti e Lavrador (2016) o apoio matricial acontece por intermédio de reuniões entre as equipes envolvidas para que se discutam os casos de saúde mental identificados no território. As intervenções realizadas em conjunto buscam promover uma melhor resolutividade dos casos presentes na comunidade. Desse modo, é possível distinguir os casos que podem ser conduzidos na atenção básica daqueles que necessitam de um cuidado especializado. A pretensão do matriciamento é qualificar as equipes para que desenvolvam uma atenção ampliada. Os autores afirmam ainda que o apoio matricial está implícito no Projeto Terapêutico Singular (PTS) que se configuram como ferramentas importantes na construção de novas práticas, singularizando os processos dos sujeitos e suas necessidades de saúde, essa nova forma de promover atenção em saúde mental favorecem a produção da autonomia, do protagonismo e da inclusão social do sujeito. Desse modo, o apoio matricial fortalece a saúde mental na atenção básica (BELOTTI; LAVRADOR, 2016).
Para Tatmatsu e Araújo (2016) o matriciamento é uma prática recente para os serviços de saúde. Em seu estudo realizado no município de Fortaleza, os autores objetivaram compreender o processo de apoio matricial a partir da visão dos profissionais que estavam envolvidos nessa atividade. Como resultados, o estudo demonstrou que a formação básica dos profissionais que atuavam no matriciamento era: Psicologia, Terapia Ocupacional, Psiquiatra, Enfermeiro, Assistente Social, Médico da Família, Nutricionista e Agente Comunitário de Saúde (ACS), demonstrando a função multiprofissional no processo de matriciamento. Além disso, o estudo demonstrou também o reconhecimento dos profissionais quanto a importância do matriciamento para o acolhimento dos usuários e o fortalecimento das ações (TATMATSU; ARAÚJO, 2016).
De acordo com Constantinidis (2017) em estudo realizado no CAPS em um município da região sudeste do Brasil, as atividades de assistenciais realizadas nesses serviços são desenvolvidas por meio do apoio matricial, que articula a rede de saúde mental e a Unidade Básica de Saúde, facilitando assim o fluxo da rede. Quando o usuário é admitido no serviço um profissional de referência é designado para ser responsável pelo direcionamento do tratamento, pelo contato da família, e pelo apoio matricial com a rede. Além disso, é realizado um plano terapêutico individual em conjunto com o usuário, definindo-se as frequências, as consultas e as atividades que o usuário participará. Corroborando como estudo de Gurgel et al (2017) reafirmando que o apoio matricial é observado como um dispositivo importante para a resolubilidade da atenção em saúde mental na atenção básica de saúde, causando uma reestruturação dos saberes, facilitando também o acesso e segurança dos profissionais quanto a construção dos projetos terapêuticos, permitindo que os usuários possam ter novas possibilidades com relação aos tratamentos, bem como, aperfeiçoamento da comunicação com outros dispositivos de cuidado (CONSTANTINIDIS, 2017; GURGEL et al, 2017).
O estudo de Prata et al (2017) mostrou que uma das dificuldades encontradas na realização do matriciamento era o grande esforço pela capacitação dos profissionais da ESF para o acolhimento das demandas nos serviços, além disso, os gestores argumentaram abertura e sensibilidade para as condutas ao sofrimento mental, responsabilizando-se pelo acolhimento e tratamento das demandas. Entretanto, os gestores revelaram também receios acerca da possibilidade de que os investimentos na política e no modelo de atenção básica trouxesse riscos a política de saúde mental, por outro lado, o estudo enfatizou a resistência dos profissionais, principalmente do CAPS, em identificar a atenção básica como porta de entrada do sistema, receando perder o protagonismo da coordenação do cuidado em saúde mental (PRATA et al, 2017).
Do ponto de vista de Silva (2017) em sua vivência no processo de implantação do matriciamento em saúde mental no município de Toritama-PE, descreveu as etapas nas quais culminaram na implantação do apoio matricial no município. O processo de implantação ocorreu através de encontros, o primeiro fora realizado para apresentar a proposta do projeto de intervenção, realizando-se o reconhecimento do território e identificação dos casos com necessidades de cuidado em saúde mental, o segundo encontro objetivou mostrar os resultados do mapeamento, bem como, o compartilhamento do cuidado entre as equipes de saúde da família e a equipe de retaguarda. No terceiro encontro, realizou-se o planejamento conjunto das intervenções e apoio assistencial juntamente com a equipe matriciadora, já o quarto encontro culminou na discussão dos casos dos usuários do CAPS no território afim de revisar e acrescentar ações nos planos já existentes (SILVA, 2017).
Segundo Teixeira, Couto e Delgado (2017) o matriciamento e sua forma de cuidado colaborativo em saúde mental foram sendo implementados progressivamente na atenção básica no âmbito da reforma psiquiátrica. Em seu estudo os autores afirmaram que o apoio matricial acontecia de forma reduzida, ocorrendo muitos encaminhamentos dos casos para serviços especializados em saúde mental, além disso, o matriciamento era visto como sinônimo de triagem. Ademais, o apoio matricial não funcionava com direção de compartilhamento, o que gerava cada vez mais encaminhamentos para os serviços especializados, adiando assim o cuidado, a burocratização do referenciamento e da descrença dos trabalhadores na retaguarda e compartilhamento da assistência. Muitos serviços não utilizam o matriciamento, e os profissionais acabam sentindo a necessidade de uma alternativa para melhoria das ações assistenciais, para que os casos sejam discutidos com todas as equipes e com os serviços interligados (TEIXEIRA; COUTO; DELGADO, 2017; PAULON; PROTAZIO; TSCHIEDEL, 2018).
Para Taniguchi (2018) descreve que a falta de conhecimento, falta de respaldo das equipes, ausência de matriciamento e principalmente ausência de parceria entre as instituições é umas das dificuldades visualizadas no âmbito da saúde mental, de modo que prejudica a articulação entre o CAPS e a ESF, além disso, existe a necessidade de integrar as ações em saúde mental a outros equipamentos de saúde, realizando mais visitas compartilhadas e implantação do apoio matricial. Para Cruz e Santos (2019) o matriciamento constitui-se como uma rede de apoio que auxilia os profissionais envolvidos qualificando-os e para que o apoio matricial se consolide é importante que existam algumas estratégias, a exemplo, a capacitação dos trabalhadores, cuidados coma saúde da família, novas formas de lidar com o sujeito em sofrimento mental e aumento nas visitas familiares, corroborando com outros estudos, no que diz respeito as potencialidades do matriciamento para a atenção em saúde mental, melhorando o acolhimento, a capacidade de escuta, o diálogo e o vínculo (TANIGUCHI, 2018; CRUZ; SANTOS, 2019).
O estudo descritivo de Silva et al (2019) mostrou que o apoio matricial é indispensável para que o acolhimento seja executado, no qual realiza-se ações direcionadas para a promoção, prevenção e reabilitação da saúde. A carência de matriciamento prejudica a efetivação do acolhimento, da territorialização, da busca ativa e do estabelecimento de vínculo entre os profissionais e os usuários. Para Campos, Bezerra e Jorge (2020) as barreiras para a implementação e funcionamento do matriciamento relaciona-se à ausência de sensibilização, falta de conhecimento técnico e teórico dos gestores e resistência dos profissionais em participar do apoio matricial (SILVA et al, 2019; CAMPOS; BEZERRA; JORGE, 2020).
Ademais, o engajamento entre a ESF e CAPS deve ser bastante efetivo, uma vez que, a integração dos mesmos garante um atendimento mais resolutivo, estabelecendo iniciativas conjuntas e educação permanente, otimizando a comunicação entre os pontos de atenção em saúde mental, a troca de conhecimento e a qualificação da equipe. Desse modo, as equipes de saúde mental devem estar preparadas para atuarem interprofissionalmente e de forma colaborativa, prestando supervisão e apoio. Contudo, o matriciamento produz uma construção coletiva acerca do cuidado, sendo fundamental para a realização das atividades, resultando em um trabalho integral e resolutivo (PEREIRA; AMORIM; GONDIM, 2020; SANTOS et al, 2020).
O estudo de Vieira et al (2020) corrobora com os demais estudos enfatizando o matriciamento como ferramenta importante na construção compartilhada e na proposta de intervenção pedagógica-terapêutica, articulando as ações das equipes saúde da família e a necessidade em saúde mental. Contudo, o matriciamento promove experiências significativas e demostra uma ferramenta significativa com potência transformadora das práticas dos profissionais da atenção básica pela inclusão da saúde mental na atenção básica. Ademais, algumas produções científicas apontaram para uma lacuna sobre a abordagem e discussão sobre matriciamento pelos gestores, pelos acadêmicos e pelos profissionais, além de deficiências atitudinais dos profissionais frente ao usuário com sofrimento psíquico, sendo o apoio matricial uma ferramenta importante na resolução destes problemas (VIEIRA et al, 2020; VASCONCELOS; BARBOSA, 2019).
5 CONSIDERAÇÕES FINAIS
O presente trabalho teve como objetivo investigar o perfil das publicações acadêmicas, acerca do matriciamento em saúde mental junto à Estratégia Saúde da Família em um recorte temporal de 5 anos, permitindo assim um maior conhecimento sobre a utilização dessa ferramenta pelos serviços de saúde brasileiros. No entanto, as publicações cujo enfoque é o apoio matricial ou matriciamento em saúde mental ainda são bastante escassas, revelando a necessidade de se pesquisar mais sobre a temática em questão. Em contrapartida, foi possível identificar mais facilmente estudos de caráter descritivo, demonstrando que a prática do matriciamento ainda é pouco discutida.
A revisão demonstrou que, a maioria das publicações abordaram o matriciamento como ferramenta importante no cuidado em saúde mental, de tal forma que fora possível observar que os serviços que implementaram o apoio matricial conseguiram desenvolver ações que melhoraram o atendimento, o acolhimento, a escuta, o vínculo e a resolução de problemas. Além disso, os estudos presentes nesta revisão demonstraram que o trabalho multidisciplinar fora fundamental no desenvolvimento de uma assistência integral, resolutiva e de qualidade. A retaguarda oferecida às equipes da estratégia saúde da família pelas equipes de apoio matricial foi essencial na discussão dos casos, definição dos projetos terapêuticos, nas tomadas de decisão e no cuidado compartilhado do usuário com sofrimento mental.
Com base no levantamento realizado, pode-se inferir que o matriciamento é uma ferramenta indispensável para a saúde mental no Brasil, pois proporcionou o estabelecimento do cuidado longitudinal, a troca de conhecimentos, ampliação da capacidade dos atendimentos e um suporte técnico especializado. Nesse sentido, o tema abordado é de grande relevância tanto para meio científico quanto para a saúde mental propriamente dita, uma vez que, necessita-se de um maior aprofundamento sobre o tema por gestores, profissionais, acadêmicos, usuários, famílias e a comunidade como um todo.
Desta forma, o presente trabalho buscou demonstrar o que se tem publicado sobre o apoio matricial como ferramenta de apoio a atenção básica de saúde, buscou também promover um debate sobre a eficiência da implantação dessa ferramenta nos serviços de saúde, ademais, espera-se que esta revisão auxilie na construção de novos estudos e proporcione um maior conhecimento aos profissionais que atuam na saúde mental, bem como, aos demais profissionais, acadêmicos e população em geral.
REFERÊNCIAS
ALMEIDA, José Miguel Caldas de. Política de saúde mental no Brasil: o que está em jogo nas mudanças em curso. Cad. Saúde Pública, Rio de Janeiro, v. 35, n. 11, e00129519, 2019. Disponível em:<http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0102-311X2019001300502&lng=en&nrm=iso>. Acesso em: 15 ago. 2020.
ANTUNES, Beatriz. O Apoio Matricial em Saúde Mental na Estratégia Saúde da Família: Concepção da equipe de apoiadores. 2015. Artigo (Mestrado em Enfermagem), Universidade Federal do Rio Grande do Sul, UFRGS, Porto Alegre, 2015.
ARANTES, Luciano José; SHIMIZU, Helena Eri; MERCHAN-HAMANN, Edgar. Contribuições e desafios da Estratégia Saúde da Família na Atenção Primária à Saúde no Brasil: revisão da literatura. Ciênc. saúde coletiva, Rio de Janeiro , v. 21, n. 5, p. 1499-1510, 2016. Disponível em: <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1413-81232016000501499&lng=en&nrm=iso>. Acesso em: 1 out. 2020.
BELOTTI, Meyrielle; LAVRADOR, Maria Cristina Campello. A prática do apoio matricial e os seus efeitos na Atenção Primária à Saúde. Cadernos Brasileiros de Terapia Ocupacional, v. 24, n. 2, p.373-378, 2016. Disponível em: http://www.cadernosdeterapiaocupacional.ufscar.br/index.php/cadernos/article/view/1227/724. Acesso em: 1 out. 2020.
BRASIL. Ministério da Saúde. Secretaria de Atenção à Saúde. Departamento de Atenção Especializada e Temática. Centros de Atenção Psicossocial e Unidades de Acolhimento como lugares da atenção psicossocial nos territórios: orientações para elaboração de projetos de construção, reforma e ampliação de CAPS e de UA/Ministério da Saúde, Secretaria de Atenção à Saúde, Departamento de Atenção Especializada e Temática. – Brasília: Ministério da Saúde, 2015. 44 p.: il. Disponível em: http://bvsms.saude.gov.br/bvs/publicacoes/centros_atencao_psicossocial_unidades_acolhimento.pdf. Acesso em: 15 ago. 2020.
CAMPOS, Daniella Barbosa; BEZERRA, Indara Cavalcante; JORGE, Maria Salete Bessa. PRODUÇÃO DO CUIDADO EM SAÚDE MENTAL: PRÁTICAS TERRITORIAIS NA REDE PSICOSSOCIAL. Trab. educ. saúde, Rio de Janeiro, v. 18, n. 1, e0023167, 2020. Disponível em:<http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1981-77462020000100502&lng=en&nrm=iso>. Acesso em: 16 out. 2020.
CEZAR, Pâmela Kurtz; RODRIGUES, Patrícia Matte; ARPINI, Dorian Mônica. A Psicologia na Estratégia de Saúde da Família: Vivências da Residência Multiprofissional. Psicol. cienc. prof., Brasília, v. 35, n. 1, p. 211-224, mar. 2015. Disponível em: <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1414-98932015000100211&lng=en&nrm=iso>. Acesso em: 1 out. 2020.
CHIAVERINI, Dulce Helena (Organizadora) … [et al.]. Guia prático de matriciamento em saúde mental / Dulce Helena [Brasília, DF]: Ministério da Saúde: Centro de Estudo e Pesquisa em Saúde Coletiva, 2011. 236 p. Disponível em: https://bvsms.saude.gov.br/bvs/publicacoes/guia_pratico_matriciamento_saudemental.pdf. Acesso em: 5 ago. 2020.
CONSTANTINIDIS, Teresinha Cid. Profissionais de saúde mental e familiares de pessoas com transtorno mental: encontro ou desentendimento? Psicol. USP, São Paulo, v. 28, n. 1, pág. 23-32, abril de 2017. Disponível em:<http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0103-65642017000100023&lng=en&nrm=iso>. Acesso em: 30 set. 2020.
CRUZ, Elaine Lima da; SANTOS, Rose Manuela Marta. Atenção à saúde da pessoa em sofrimento psíquico na Estratégia Saúde da Família. Saúde em Redes, v. 5, n. 1, p. 127-144, 2019. Disponível em: http://revista.redeunida.org.br/ojs/index.php/rede-unida/article/view/1735/PDF. Acesso em: 30 set. 2020.
ENTREPORTES, Melissa Beatriz Alencar et al. Percepção dos profissionais da Atenção Básica sobre o matriciamento em saúde mental no interior de Goiás. Rev. G&S [Internet], v. 8, n. 1, p. 56-75. Disponível em: https://periodicos.unb.br/index.php/rgs/article/view/3686. Acesso em: 6 ago. 2020.
FAGUNDES, Giselle Soares; CAMPOS, Monica Rodrigues; FORTES, Sandra Lúcia Correia Lima. Matriciamento em Saúde Mental – Análise do cuidado às pessoas em sofrimento psíquico na Atenção Básica. Cien Saude Colet [periódico na internet] (2019/Set).Disponível em: http://www.cienciaesaudecoletiva.com.br/artigos/matriciamento-em-saude-mental-analise-do-cuidado-as-pessoas-em-sofrimento-psiquico-na-atencao-basica/17333?id=17333. Acesso em: 6 ago. 2020.
FERTONANI, Hosanna Pattrig et al. Modelo assistencial em saúde: conceitos e desafios para a atenção básica brasileira. Ciência & Saúde Coletiva [online]. 2015, v. 20, n. 6, pp. 1869-1878. Disponível em: <https://doi.org/10.1590/1413-81232015206.13272014>. Acesso em: 7 ago. 2020.
GONÇALVES JUNIOR, Mauri; TOBIAS, Gabriela Camargo; TEIXEIRA, Cristiane Chagas. Saúde Mental na Atenção Primária á Saúde. Rev. Aten. Saúde, São Caetano do Sul, v. 17, n. 60, p. 101-116, abr./jun., 2019. Disponível em: https://seer.uscs.edu.br/index.php/revista_ciencias_saude/article/view/5582. Acesso em: 10 ago. 2020.
GURGEL, Anne Larissa Lima Guimarães et al. Cuidado em saúde mental na estratégia saúde da família: a experiência do apoio matricial [Mental health care in the family health strategy: the experience of matrix support]. Revista Enfermagem UERJ, [S.l.], v. 25, p. e7101, abr. 2017. ISSN 0104-3552. Disponível em:<https://www.e-publicacoes.uerj.br/index.php/enfermagemuerj/article/view/7101>. Acesso em: 25 set. 2020.
GRYSCHEK, Guilherme; PINTO, Adriana Avanzi Marques. Saúde Mental: como as equipes de Saúde da Família podem integrar esse cuidado na Atenção Básica? Ciênc. saúde coletiva, Rio de Janeiro, v. 20, n. 10, p. 3255-3262, 2015. Disponível em:<http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1413-81232015001003255&lng=en&nrm=iso>. Acesso em: 25 set. 2020.
HIRDES, Alice. A perspectiva dos profissionais da Atenção Primária à Saúde sobre o apoio matricial em saúde mental. Ciênc. saúde coletiva, Rio de Janeiro, v. 20, n. 2, p. 371-382, Feb. 2015. Disponível em:<http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1413-81232015000200371&lng=en&nrm=iso>. Acesso em: 25 set. 2020.
IGLESIAS, Alexandra; AVELLAR, Luziane Zacché. O matriciamento em saúde mental na perspectiva dos gestores. Mental, Barbacena, v. 11, n. 20, p. 63-90, jun. 2017. Disponível em: <http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1679-44272017000100005&lng=pt&nrm=iso>. Acesso em: 6 set. 2020.
IGLESIAS, Alexandra; AVELLAR, Luziane Zacché. Matriciamento em Saúde Mental: práticas e concepções trazidas por equipes de referência, matriciadores e gestores. Ciência & Saúde Coletiva [online], v. 24, n. 4, 2019. Disponível em: <https://doi.org/10.1590/1413-81232018244.05362017>. Acesso em: 5 ago. 2020.
LEAL, Bruna Molina; ANTONI, Clarissa De. Os Centros de Atenção Psicossocial (CAPS): estruturação, interdisciplinaridade e intersetorialidade. Aletheia, Canoas, n. 40, p. 87-101, abr. 2013. Disponível em:<http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1413-03942013000100008&lng=pt&nrm=iso>. Acesso em: 5 ago. 2020.
MACHADO, Dana Karine de Sousa; CAMATTA, Marcio Wagner. Apoio matricial como ferramenta de articulação entre a Saúde Mental e a Atenção Primária à Saúde. Cad. saúde colet., Rio de Janeiro, v. 21, n. 2, p. 224-232, 2013. Disponível em: <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1414-462X2013000200018&lng=en&nrm=iso>. Acesso em: 4 ago. 2020.
MARTINS, Álissan Karine Lima et al. Práticas em saúde mental na estratégia saúde da família: um estudo exploratório Revista de Pesquisa Cuidado é Fundamental Online, vol. 7, núm. 1, 2015, pp. 1905-1914. Disponível em: http://seer.unirio.br/index.php/cuidadofundamental/article/view/3463. Acesso em: 20 set. 2020.
MERCES, Ana Monalisa Ferreira et al. PRÁTICAS DE ENFERMAGEM EM SAÚDE MENTAL NA ESTRATÉGIA DE SAÚDE DA FAMÍLIA: REVISÃO INTEGRATIVA. Cogitare Enfermagem, [S.l.], v. 20, n. 2, junho 2015. ISSN 2176-9133. Disponível em: <https://revistas.ufpr.br/cogitare/article/view/38560/25553>. Acesso em: 16 set. 2020.
ONOCKO-CAMPOS, Rosana Teresa. Saúde mental no Brasil: avanços, retrocessos e desafios. Cadernos de Saúde Pública [online]. v. 35, n. 11, e00156119, 2019. Disponível em: <https://doi.org/10.1590/0102-311X00156119>. Acesso em: 10 ago. 2020.
PAULON, Simone Mainieri; PROTAZIO, Mairla Machado; TSCHIEDEL, Rosemarie. “Eu sei o que é saúde mental! ”: Pesquisar e Cuidar como Fios da Mesma Trama. Rev. Polis Psique, Porto Alegre, v. 8, n. 1, p. 6-32, abr. 2018. Disponível em :<http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S2238-152X2018000100002&lng=pt&nrm=iso>. Acesso em: 25 set. 2020.
PEPATO, Larissa Alvares de Oliveira. Matriciamento em saúde mental: Um Projeto viável na Atenção Básica, ESF Rosa Maria. 2015. Artigo (Especialização em Atenção Básica em Saúde da Família) – Universidade Federal de Minas Gerais, UFMG, Uberaba-MG, 2015.
PEREIRA, Rafaela Miranda Proto; AMORIM, Fábio Ferreira; GONDIM, Maria de Fátima de Novais. A percepção e a prática dos profissionais da Atenção Primária à Saúde sobre a Saúde Mental. Interface (Botucatu), Botucatu, v. 24, supl. 1, e190664, 2020. Disponível em:<http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1414-32832020000200212&lng=en&nrm=iso>. Acesso em: 16 set. 2020.
PRAÇA, Fabíola Silva Garcia. Metodologia da pesquisa científica: organização estrutural e os desafios para redigir o trabalho de conclusão. Revista Eletrônica Diálogos Acadêmicos [Internet], v. 8, n. 1, p.72–87, 2015. Disponível em: http://www.uniesp.edu.br/sites/_biblioteca/revistas/20170627112856.pdf. Acesso em: 5 ago. 2020.
PRATA, Nina Isabel Soalheiro dos Santos et al. SAÚDE MENTAL E ATENÇÃO BÁSICA: TERRITÓRIO, VIOLÊNCIA E O DESAFIO DAS ABORDAGENS PSICOSSOCIAIS. Trab. educ. saúde, Rio de Janeiro, v. 15, n. 1, p. 33-53, 2017. Disponível em: <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1981-77462017000100033&lng=en&nrm=iso>. Acesso em: 20 set. 2020.
REZIO, Larissa de Almeida et al. Contribuições do PET-Saúde/Redes de Atenção Psicossocial à Saúde da Família. Interface (Botucatu), Botucatu, v. 19, supl. 1, p. 793-803, 2015. Disponível em:<http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1414-32832015000500793&lng=en&nrm=iso>. Acesso em: 20 set. 2020.
SANTOS, Lucas Cardoso dos et al. Saúde mental na atenção básica: experiência de matriciamento na área rural. Rev. Bras. Enferm., Brasília, v. 73, n. 1, e20180236, 2020. Disponível em:<http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0034-71672020000100502&lng=en&nrm=iso>. Acesso em: 20 set. 2020.
SILVA, Fernanda Cardoso. Implantação do matriciamento em saúde mental na atenção básica do município de Toritama-PE/ Implementation of mental health matrix support in primary care in the municipality of Toritama-PE. s.n., p. 1-10, 2017. Disponível em: https://pesquisa.bvsalud.org/portal/resource/pt/biblio-1120909. Acesso em: 20 set.. 2020.
SILVA, Priscilla Maria de Castro et al. Saúde mental na atenção básica: possibilidades e fragilidades do acolhimento. Rev Cuid, Bucaramanga, v. 10, n. 1, e617, 2019. Disponível em:<http://www.scielo.org.co/scielo.php?script=sci_arttext&pid=S2216-09732019000100211&lng=en&nrm=iso>. Acesso em: 16 set. 2020.
SOUSA, Diogo de; OLIVEIRA, Isabel Fernandes de; COSTA, Ana Ludmila F. Entre o especialismo e o apoio: psicólogos no Núcleo de Apoio à Saúde da Família. Psicol. USP, São Paulo, v. 26, n. 3, pág. 474-483, dezembro de 2015. Disponível em <http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0103-65642015000300474&lng=en&nrm=iso>. Acesso em: 16 set. 2020.
TANIGUCHI, Talita Gomes. (Des)enCAPSulando: os agentes comunitários de saúde e o cuidado da pessoa com transtorno mental. Artigo (Mestrado). Dissertação do Programa de Pós-Graduação em Saúde Pública. 2018. Universidade de São Paulo, São Paulo, 2018.
TATMATSU, Daniely Brito; ARAÚJO, Ana Carolina da Costa. Atenção primária e saúde mental: contribuições e potencialidades do apoio matricial. Mudanças – Psicologia da Saúde, v. 24, n. 2, p. 71-79, 2016. Disponível em: https://www.metodista.br/revistas/revistas-metodista/index.php/MUD/article/view/6720/5542. Acesso em: 16 set. 2020.
TEIXEIRA, Melissa Ribeiro; COUTO, Maria Cristina Ventura; DELGADO, Pedro Gabriel Godinho. Atenção básica e cuidado colaborativo na atenção psicossocial de crianças e adolescentes: facilitadores e barreiras. Ciênc. saúde coletiva, Rio de Janeiro, v. 22, n. 6, p. 1933-1942, 2017. Disponível em: https://www.scielo.br/scielo.php?script=sci_arttext&pid=S1413-81232017002601933&lng=en&nrm=iso&tlng=pt&ORIGINALLANG=pt. Acesso em: 16 set. 2020.
TREICHEL, Carlos Alberto dos Santos; CAMPOS, Rosana Teresa Onocko; CAMPOS, Gastão Wagner de Souza. Impasses e desafios para consolidação e efetividade do apoio matricial em saúde mental no Brasil. Interface (Botucatu), Botucatu, v. 23, e180617, 2019. Disponível em:<http://www.scielo.br/scielo.php?script=sci_arttext&pid=S1414-32832019000100305&lng=en&nrm=iso>. Acesso em: 06 ago. 2020.
VASCONCELOS, Marilena Silva de; BARBOSA, Valquiria Farias Bezerra. <b>Conhecimento de gestores e profissionais da rede de atenção psicossocial sobre matriciamento em saúde mental / Knowledge of managers and professionals of the psychosocial care network on mental health matrixing<b>. Ciência, Cuidado e Saúde, v. 18, n. 4, 8 ago. 2019. Disponível em: http://periodicos.uem.br/ojs/index.php/CiencCuidSaude/article/view/43922. Acesso em: 16 set.. 2020.
VIEIRA, Silvia de Medeiros et al. Rede de atenção psicossocial: os desafios da articulação e integração. Rev. psicol. polít., São Paulo, v. 20, n. 47, p. 76-86, abr. 2020. Disponível em:<http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1519-549X2020000100007&lng=pt&nrm=iso>. Acesso em: 16 set. 2020.
1Mestre em Saúde da Família – Universidade Federal da Paraíba (UFPB)
