REGISTRO DOI: 10.5281/zenodo.7315668
Annie Beatriz Taques e Silva1, Juliana Santos Jesus1, Priscila Ferreira Silva2 e Giselle de Carvalho3
RESUMO
A prevenção de Infecções Sexualmente Transmissíveis (ISTs) é um tema bastante discutido e considerado em relações heteronormativas. No entanto, percebe-se um certo desinteresse de toda a sociedade quando se trata da saúde sexual entre mulheres que se relacionam com mulheres, mesmo que existam estudos que comprovem cientificamente que o contágio é possível.
Mesmo com essa temática sendo cada vez mais debatida na atualidade e com o conhecimento da importância do uso de preservativos, a aderência ao uso é bastante baixa nas relações entre mulheres justamente por não ter um preservativo adequado para elas. Somado a isso, também supõe-se que pode existir alguma falta do preparo dos profissionais da saúde para abordar o tema e, consequentemente, esse público acaba não tendo o tratamento e atenção adequados para o seu caso em específico.
Dessa forma, esse estudo pretende apontar os riscos eminentes das relações sexuais desprotegidas entre mulheres bissexuais e lésbicas e os impactos que isso pode causar na saúde das envolvidas e do sistema de saúde público. Além disso, o estudo procura entender como essas mulheres se protegem de ISTs, já que não há um preservativo específico proposto para esse tipo de relação.
O referencial bibliográfico utilizado para essa pesquisa foi publicado entre os anos de 2013 e 2021, sendo obtidos das plataformas Google Acadêmico e Scielo. Os estudos apontaram haver baixa utilização de preservativos durante as relações sexuais entre mulheres que se relacionam com mulheres (MSM), o que as torna mais vulneráveis a contrair ISTs.
Palavras chaves: prevenção, ISTs, infecção, mulheres, homossexuais
ABSTRACT
The prevention of Sexually Transmitted Infections (STIs) is a widely discussed topic when thinking about heteronormative relationships. However, there is a certain lack of interest from the whole society when it comes to sexual health among women who have relationships with women, even though there are studies that scientifically prove that infection is possible.
Even with this theme being more and more debated nowadays and knowing the importance of using condoms, there is a lack of use of preservatives in relationships between women due to the fact that there is no adequate condom for them. Added to this, it is also assumed that there may be some lack of preparation of health professionals to address the issue and, consequently, this audience ends up not having the proper treatment and attention to their specific case.
Hence, this study intends to point out the eminent risks of unprotected sexual intercourse among bisexual and lesbian women and the impacts that this can cause on public health. In addition, the study seeks to understand how these women protect themselves from STIs, since there is no specific condom designed for this type of relationship.
The articles used for this research were published between the years 2013 and 2021, and were obtained from the Google Academic and Scielo platforms. The studies pointed out that there is a low use of condoms during sexual intercourse among women who have sex with women (WSW), which makes them more vulnerable to contracting STIs.
Keywords: prevention, STIs, infection, women, homosexuals
INTRODUÇÃO
Segundo o Ministério da Saúde e o Instituto Brasileiro de Geografia e Estatística (IBGE), em 2019 foi realizada uma pesquisa que apontou que cerca de 1 milhão de pessoas afirmaram apresentar um diagnóstico médico de algum tipo de IST (Infecção Sexualmente Transmissível). Esse número pode ser reflexo da falta de informação e de relações desprotegidas. (Ministério da Saúde, Instituto Brasileiro de Geografia e Estatística, 2019)
O termo “ISTs” é a abreviação de “Infecções Sexualmente Transmissíveis” e passou a ser utilizado em novembro de 2016, derrubando o antigo termo “DSTs” que significava “Doenças Sexualmente Transmissíveis”. Essa mudança ocorreu visto que muitas pessoas se contaminam, mas não expressam sintomas visíveis característicos da doença.
Segundo o Ministério da Saúde, as infecções mais comuns são: herpes genital, cancro mole (cancroide), HPV (Papilomavírus Humano), HIV (Vírus da Imunodeficiência Humana), doença inflamatória pélvica (DIP), donovanose, gonorreia, clamídia, sífilis, infecção pelo HTL (vírus T-linfotrópico humano) e tricomoníase. A forma de transmissão ocorre pelo contato direto entre mucosas, podendo ser via oral, anal e vaginal. (Ministério da Saúde, 2020) Os meios de prevenção utilizados são a camisinha interna, também chamada de camisinha feminina e a camisinha externa, conhecida popularmente como camisinha masculina. A proteção através delas ocorre por impedir o contato direto entre as mucosas e secreções. As camisinhas são oferecidas gratuitamente pelo Sistema Único de Saúde (SUS) visando diminuir as taxas de infecção da população e assim minimizar os efeitos prejudiciais à saúde da população e por fim, o impacto dessas doenças no sistema de saúde público.
Por muito tempo o contágio através do contato entre duas mucosas vaginais era desconsiderado, uma vez que se acreditava que a infecção só ocorreria se houvesse a penetração peniana. No entanto, hoje se tem o conhecimento de que é possível uma mulher infectar outra em uma relação sexual. Todavia, por mais que existam estudos que comprovem a contaminação e que os riscos são os mesmos, a informação é pouco disseminada e há pouca ou quase nenhuma prevenção por parte desse público em específico.
Isso pode ocorrer por conta de diversos fatores, entre eles, a falta de uma política pública e do aconselhamento a prevenção direcionada especificamente para mulheres que fazem sexo com mulheres (MSM), uma vez que a camisinha feminina (interna) protege o canal vaginal, mas não cobre a totalidade da parte externa da vulva, deixando expostas partes da mucosa que podem ser contaminadas através de outra mucosa infectada.
Em 2015 foi realizada uma pesquisa pela Universidade do Estado de São Paulo (UNESP) com 100 mulheres que se relacionam com mulheres e o estudo relatou que 85,8% delas não utilizavam nenhum tipo de prevenção em suas relações sexuais. Como resultado da falta do uso de preservativos, 35% dessas mulheres apresentaram alguma IST, sendo o HPV o mais significativo (32,6%). Além disso, quase metade (47,5%) das mulheres apresentaram alterações na microbiota vaginal. Em contrapartida, não foram identificados casos de hepatite B e gonorreia. Outro estudo realizado pelo Centro de Referência e Treinamento DST/AIDS, em 2012, da Secretaria de Estado da Saúde de São Paulo, apontou que apenas 2% das lésbicas utilizam algum tipo de prevenção em suas relações sexuais (IGNACIO,2016). Outra pesquisa realizada entre 2015 e 2017 com 150 mulheres mostrou que 46,7% não haviam realizado o exame sorológico para detecção de IST, o que também evidencia a falta de realização de exames preventivos. (ANDRADE, Juliane et al, 2019)
Supõe-se que alguns fatores como o preconceito e ainda o próprio tabu gerados ao redor do assunto podem refletir nesses números alarmantes. Muitas mulheres ao procurar um médico ginecologista, por exemplo, não recebem o suporte adequado para a sua orientação sexual por falta de preparo dos profissionais da saúde em relação a esse assunto. Além disso, muitas dessas mulheres acabam não assumindo sua sexualidade para o profissional por medo do julgamento e de repressões. Isso faz com que elas mintam sobre a sua ativação da vida sexual e assim não sejam pedidos exames que conseguem detectar essas infecções. Com a falta de diagnósticos se eleva o índice de pessoas infectadas, visto que essas mulheres continuam se relacionando sem a devida proteção e também o risco de que haja uma piora clínica no quadro infeccioso. Esse fato também deve ser considerado quando pessoas com o diagnóstico de IST procuram por tratamento através do SUS, o que pode acarretar num desequilíbrio no sistema de saúde público.
Após esses apontamentos, é visível a necessidade de se priorizar a saúde sexual de mulheres que se relacionam com mulheres. Para isso, é preciso que políticas públicas como a Política Nacional de Saúde Integral de Lésbicas, Gays, Bissexuais, Travestis e Transexuais LGBTT (Ministério da Saúde, 2008) sejam de fato aplicadas para o público alvo. Além disso, é preciso que os profissionais da saúde sejam qualificados para saberem como abordar pacientes MSM, deixando de lado a heteronormatividade compulsória. Ademais, é necessário que se repense em formas de prevenção que se apliquem à realidade das relações de mulheres bissexuais e lésbicas, garantindo que sejam de fato utilizadas por elas. Somado a isso, é preciso que haja uma conscientização em massa desse público, para entenderem a que riscos são expostas ao não se prevenirem corretamente.
Apesar de o assunto ser pouco discutido e ter poucos estudos recentes, é de extrema importância para a saúde pública. É possível verificar o impacto da falta da prevenção com base em estudos anteriores recentes.
Um estudo feito em 2017 na cidade de Botucatu (São Paulo) com 150 mulheres que se relacionavam com outras mulheres apontou que 47,3% das participantes da pesquisa continham alguma IST (GRUPO DE TRABALHO DE GÊNERO, SEXUALIDADE, DIVERSIDADE E DIREITOS DA SBMFC, 2018). Dessa forma, é notório que parte das mulheres bissexuais e lésbicas podem contrair algum tipo de IST, e quando não há o tratamento adequado, pode evoluir para quadros clínicos mais graves, afetando assim tanto sua saúde geral quanto o sistema de saúde público.
OBJETIVOS
Geral:
- Analisar se há falta de transmissão de informação para o público alvo em relação à transmissão de ISTs em relações sexuais entre mulheres.
- Constatar se existe a falta de prevenção relacionada a ISTs entre mulheres bissexuais/lésbicas.
- Validar o tratamento dos profissionais da saúde com mulheres bissexuais e lésbicas perante a sua sexualidade.
Específicos:
- Evidenciar os impactos causados na saúde pública pela falta de uso de preservativos durante as relações sexuais dessa população;
- Identificar a porcentagem de mulheres que se relacionam com mulheres que foram infectadas com algum tipo de IST;
- Identificar formas de prevenção utilizadas por MSM.
METODOLOGIA
Esse estudo trata-se de uma revisão bibliográfica que inclui dados de saúde pública divulgados pelo Governo Federal e dados de trabalhos científicos que foram retirados de plataformas como Scielo e Google Acadêmico. A maioria dos trabalhos abrangeu pesquisas com mulheres que se relacionam com mulheres e se baseou na temática sobre suas relações sexuais evidenciando questões sobre prevenção e disseminação de ISTs.
DESENVOLVIMENTO
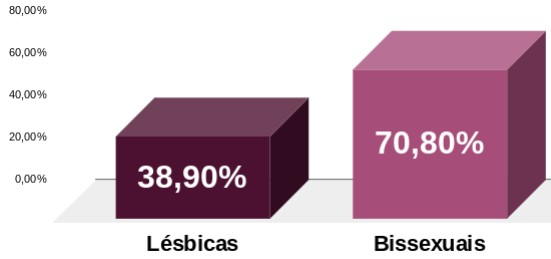
O tema sobre a prevenção de infecções sexualmente transmissíveis entre mulheres que se relacionam com mulheres (MSM) é pouco discutido. Com isso, tanto a mídia quanto os serviços de saúde não propagam informações sobre prevenção para esse público. No entanto, foi feita uma pesquisa com 231 MSM em 2021 que apontou que 96,1% (222) das mulheres entrevistadas tinham o conhecimento sobre a possibilidade de contágio de ISTs. Entretanto, na mesma pesquisa, foi questionado se elas já tinham contraído algum tipo de IST e o estudo apontou que mais da metade já contraiu, conforme o gráfico abaixo:
Pergunta: você já contraiu alguma IST?
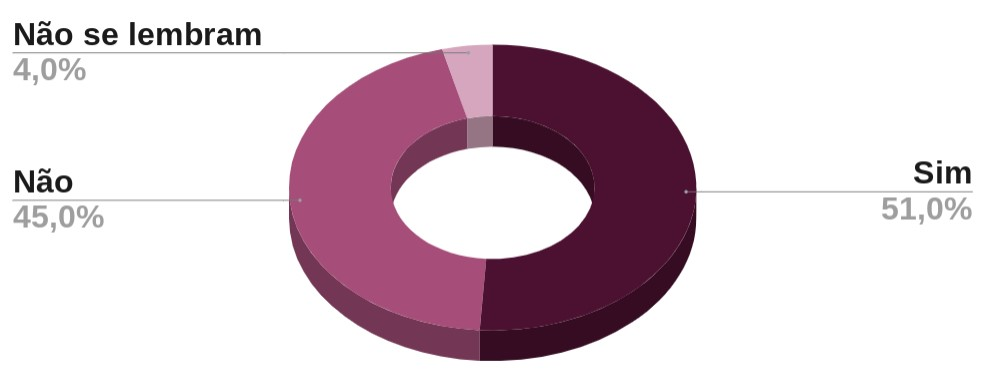
Esses resultados mostram que apesar do conhecimento sobre a importância do uso de preservativos, na maioria dos casos eles são ignorados nas relações entre mulheres. Isso acontece porque nenhum dos métodos de barreira existentes atualmente foram desenvolvidos pensando nesse tipo de relação. Nem mesmo a camisinha interna (feminina), pois ela protege o canal vaginal, mas deixa parte externa da vulva desprotegida, podendo ocorrer troca de fluídos vaginais e, consequentemente, o contágio de algum tipo de IST ou até mesmo proliferação de vaginoses. A proteção que essas mulheres utilizam é de forma improvisada, como preservativo externo (masculino), plástico filme, que é utilizado para embalar alimentos e até mesmo dental dam, que é uma folha de látex utilizada em consultórios odontológicos. Dessa forma, é notório que os métodos alternativos de prevenção muitas vezes não são viáveis, podendo causar incômodo e constrangimento.
Na mesma pesquisa citada anteriormente, foi questionado se as mulheres entrevistadas utilizavam algum método de barreira em relações em que há contato vaginal e foi constatado que 96,5% delas não utilizavam, conforme gráfico:
Pergunta: usam método de barreira?
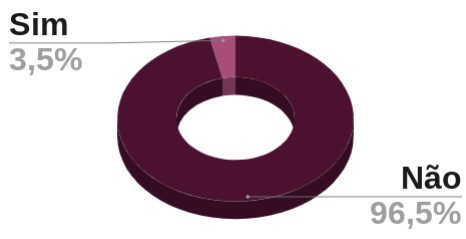
Para as mulheres que afirmaram que utilizaram, foi questionado quais métodos usavam, sendo citado duas formas de proteção: camisinha e papel filme. O resultado apontou que se tem uma preferência pela camisinha.
Pergunta: quais tipos de barreira utiliza?
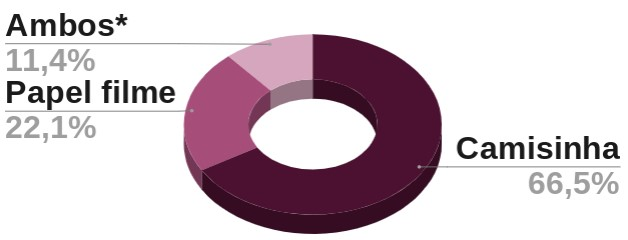
Fonte: (CAVALCANTE et al., 2021)
Com esses dados, é possível validar que a maioria das mulheres que se relacionam com mulheres se expõem ao risco de contaminação de ISTs nos seus atos sexuais, sendo visível que um grande número delas já necessitou de tratamento médico por ter um diagnóstico de IST positivo.
Além da falta de métodos apropriados, essas mulheres são negligenciadas do ponto de vista médico, visto que em consultas ginecológicas não recebem o tratamento adequado considerando sua orientação sexual por conta da heteronormatividade compulsória.
Dessa forma, ao procurar um médico, na maioria das vezes o profissional presume que a paciente é heterossexual e segue com orientações visando esse tipo de relação, sem questionar a orientação sexual da paciente, que muitas vezes não compartilha com o profissional por medo de preconceitos e repressões.
Em 2020 foi feito um estudo com 57 mulheres, que questionou se o médico orientou como realizar um sexo seguro com sua parceira. Foi apontado que 72,4% dessas mulheres não receberam orientação para proteção sexual.
Pergunta: o profissional te orientou como realizar sexo seguro com sua parceira?
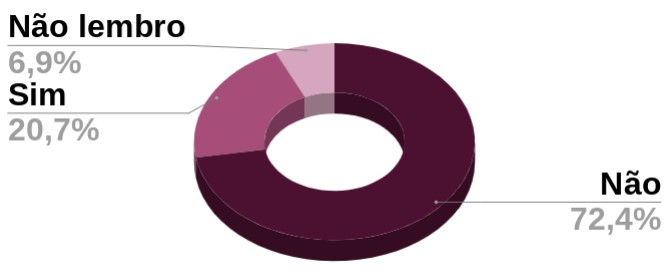
Com essa análise de dados, pode-se afirmar que a falta de orientação é um dos grandes fatores para esse número alarmante de MSM contaminadas com algum tipo de IST. Quando analisado junto com a falta de métodos de prevenção que sejam 100% eficazes para esse tipo de relação se tem conta da importância da disseminação da informação, e a importância de se manter os exames ginecológicos em dia, já que a realização de exames periódicos é um grande aliado ao combate de ISTs.
Em outra pesquisa já citada, uma questão abordada foi a frequência de consultas anuais feitas por mulheres bissexuais e lésbicas. Um ponto que chamou atenção nessa pesquisa foi que as bissexuais tendem a ir ao ginecologista com maior frequência. A divergência alarmante nesse dado pode se dar devido a essas mulheres também se relacionarem com homens e a relação heterossexual ter mais visibilidade no âmbito da saúde pública. Abaixo é possível validar o gráfico dessa pesquisa.
Pergunta: realiza consulta ginecológica anual?
Fonte: (CAVALCANTE et al., 2021)
Através da análise dos dados apresentados, é possível constatar que o fato de não receberem uma boa orientação médica pode ser um dos motivos que gera a baixa frequência em consultas anuais com ginecologistas. Somado à falta de orientação médica, não existe um preservativo adequado para MSM, justificando o elevado índice de MSM com ISTs. Com isso, é notória a importância de se desenvolver políticas públicas que sejam de fato efetivas e pensadas para a saúde dessas mulheres, a fim de promover a inclusão e garantir que recebam o tratamento adequado considerando sua orientação sexual. Além disso, o ambiente médico/hospitalar deve ser acolhedor e seguro para todas as pessoas independentemente da sua orientação sexual.
Em 2019 foi aprovada a criminalização da LGBTfobia, dessa forma, quem ofende ou discrimina pessoas desse grupo está cometendo um crime, sujeito a punição de um a três anos de prisão, conforme a Lei nº 7.716/89 (RIBEIRO. 2020). Diante disso, é inconcebível que um paciente seja hostilizado e não tenha o tratamento adequado por não ser heterossexual. Os profissionais da saúde devem estar preparados para dar assistência e tratamento digno a todos os pacientes, sem distinção. Por isso, é importante que temas como sexualidade sejam incluídos na grade curricular dos cursos de saúde, pois, analisando o currículo de enfermagem, por exemplo, o assunto é pouco ou quase nada abordado (RODRIGUES, 2019). Para que os profissionais estejam qualificados, é importante que em sua formação esses temas sejam debatidos, com orientações sobre como realizar uma abordagem inclusiva e acolhedora aos pacientes.
CONSIDERAÇÕES FINAIS
Diante do exposto, é notório que deve haver uma atenção maior à saúde das mulheres que se relacionam com mulheres, visto que elas podem estar mais vulneráveis a contrair ISTs, à medida em que não há um preservativo considerando a especificidade desse tipo de relação. Também é necessário a criação de métodos que sejam seguros e usuais, que não causem constrangimento em sua utilização, garantindo que de fato sejam utilizados nas relações entre MSM.
Além disso, é preciso repensar as formas de assistência à saúde, visando a inclusão social dessas mulheres. Uma forma de fazer isso, por exemplo, seria o profissional de saúde questionar a orientação sexual da mulher antes de pressupor que se trata de uma mulher heterossexual de acordo com o seu esteriótipo. Isso traria maior conforto e liberdade durante uma consulta, além de ser mais eficaz, pois o profissional poderia passar orientações mais assertivas considerando a realidade daquela mulher. Com essas ações, o número de MSM infectadas por ISTs poderia diminuir.
REFERÊNCIAS BIBLIOGRÁFICAS
- MINISTÉRIO DA SAÚDE. Cerca de 1 milhão de pessoas contraíram infecções sexualmente transmissíveis no Brasil em 2019: Dados levantados pelo IBGE em parceria com o Ministério da Saúde apontam que 0,6% da população com 18 anos ou mais afirmou ter diagnóstico com este tipo de doença, 7 maio 2021. Disponível em: https://www.gov.br/saude/pt-br/assuntos/noticias/cerca-de-1-milhao-de-pessoas-co ntrairam-infeccoes-sexualmente-transmissiveis-no-brasil-em-2019#:~:text=M%C3%B3dulos%20da%20Pesquisa%20Nacional%20de,anos%20de%20idade%20ou %20mais. Acesso em: 11 abr. 2022.
- MINISTÉRIO DA SAÚDE. Infecções Sexualmente Transmissíveis (IST). Infecções Sexualmente Transmissíveis (IST), [S. l.], p. 1, 20 nov. 2020. Disponível em: https://www.gov.br/saude/pt-br/assuntos/saude-de-a-a-z/i/infeccoes-sexualmente-tr ansmissiveis-ist-1. Acesso em: 18 abr. 2022.
- IGNACIO, Mariana Alice de Oliveira. Prevalência de infecções sexualmente transmissíveis e de alterações da microbiota vaginal e fatores associados em mulheres que fazem sexo com mulheres. Repositório Institucional UNESP , [S. l.], p. 1, 25 fev. 2016. Disponível em: https://repositorio.unesp.br/handle/11449/138084. Acesso em: 19 abr. 2022.
- ANDRADE, Juliane et al. Vulnerabilidade de mulheres que fazem sexo com mulheres às infecções sexualmente transmissíveis. Scielo, [S. l.], p. 1-12, 24 fev. 2019. Disponível em: https://www.scielo.br/j/csc/a/XGyMT8z6kgc5jjjPPNjBVxC/?lang=pt#. Acesso em: 1 nov. 2022.
- MINISTÉRIO DA SAÚDE. 2013. POLÍTICA NACIONAL DE SAÚDE INTEGRAL DE LÉSBICAS, GAYS, BISSEXUAIS, TRAVESTIS E TRANSEXUAIS, Brasília, 1 jan. 2013. Disponível em:https://bvsms.saude.gov.br/bvs/publicacoes/politica_nacional_saude_lesbicas_gays.pdf. Acesso em: 30 mar. 2022.
- GRUPO DE TRABALHO DE GÊNERO, SEXUALIDADE, DIVERSIDADE E DIREITOS DA SBMFC. Mulheres lésbicas precisam de orientação quanto a infecções sexualmente transmissíveis?. Mulheres lésbicas precisam de orientação quanto a infecções sexualmente transmissíveis?, [S. l.], p. 1, 29 ago. 2018. Disponível em: https://www.sbmfc.org.br/noticias/mulheres-lesbicas-precisam-de-orientacao-quant o-a-infeccoes-sexualmente-transmissiveis/. Acesso em: 19 abr. 2022.
- CAVALCANTE, Daniela et al. Práticas sexuais de mulheres que fazem sexo com mulheres e o uso do preservativo. Dialnet, [S. l.], p. 1-8, 8 nov. 2021. Disponível em: https://dialnet.unirioja.es/servlet/articulo?codigo=8240123. Acesso em: 3 out. 2022.
- SIMÃO, Lidiane. A importância do sexo seguro na saúde da mulher lésbica : uma análise sobre a perspectiva das mulheres no atendimento dos (as) profissionais ginecologistas /. UNESP, [S. l.], p. 1-54, 28 maio 2021. Disponível em: https://repositorio.unesp.br/bitstream/handle/11449/213586/simao_lc_me_araf cl.pdf?sequence=3. Acesso em: 3 nov. 2022.
- RIBEIRO, Felipe. Entenda a criminalização da LGBTfobia: Apesar do STF ter criminalizado a conduta de discriminação, ainda não temos leis específicas sobre o tema. Jusbrasil, [S. l.], p. 1-1, 2 nov. 2020. Disponível em: https://faribeiro.jusbrasil.com.br/artigos/868811422/entenda-a-criminalizacao-d a-lgbtfobia. Acesso em: 3 nov. 2022.
10.RODRIGUES, DÂMARYS LARISSA MORAIS. O RASTREIO E A PREVENÇÃO DAS IST´S EM MULHERES LÉSBICAS E BISSEXUAIS: REVISÃO INTEGRATIVA. UFCG, [S. l.], p. 1-39, 10 jul. 2019. Disponível em: http://dspace.sti.ufcg.edu.br:8080/xmlui/handle/riufcg/9548. Acesso em: 1 nov. 2022.
1Discente da Universidade Anhembi Morumbi, São Paulo/ SP, Brasil
2Docente da Universidade Anhembi Morumbi, São Paulo / SP, Brasil
3Fundadora GC TechBio, São Paulo/ SP, Brasil
