REGISTRO DOI: 10.69849/revistaft/dt10202505092155
Ana Carolina Viana Pereira1*
Poliana Oliveira dos Santos1
Mariana de Oliveira Sanchez1
RESUMO
Lesões por pressão representam importante desafio hospitalar, com incidência global de 2,7- 29% e aumento de 5% em pacientes de UTI, impactando qualidade de vida e serviços de saúde. A Laserterapia de Baixa Intensidade (LTBI) emerge como alternativa terapêutica promissora. O objetivo do presente é analisar evidências científicas recentes sobre efeitos da LTBI no tratamento de lesões por pressão, enfocando protocolos, resultados clínicos e mecanismos cicatriciais. A metodologia foi composta por uma revisão sistemática seguindo diretrizes PRISMA, com busca em PubMed, Cochrane e BVS (2014-2024). Foram incluídos 11 estudos, avaliados pela escala PEDro quando aplicável. Os resultados mostraram que os protocolos variaram significativamente, utilizando comprimentos de onda de 630-660nm (vermelho) e 780-950nm (infravermelho), com densidades energéticas entre 1-12J/cm² (predominando 3- 6J/cm²). O laser vermelho (658nm) demonstrou maior eficácia cicatricial (50% de cicatrização completa) comparado a outros comprimentos. Estudos evidenciaram redução de mediadores inflamatórios (IL-2, IL-6, TNF-α) e aumento de fatores de crescimento (VEGF, TGF-β) após tratamento. Também relataram controle da dor e modulação inflamatória. Como conclusão, a LTBI apresenta efeitos positivos na cicatrização de lesões por pressão, com parâmetros mais eficazes na faixa do vermelho (especialmente 658nm) e densidades energéticas entre 2-6J/cm². Recomenda-se desenvolvimento de estudos para padronização de protocolos e avaliação de resultados a longo prazo.
Palavras-chave: Lesão por Pressão; Laserterapia; Cicatrização; Fotobiomodulação; Evidências Clínicas.
1. INTRODUÇÃO
O número crescente de pacientes internados por complicações relacionadas a lesões por pressão (LPs) representa um desafio significativo no ambiente hospitalar. Essas lesões podem resultar em complicações graves, como aumento da internação, infecções e, em casos extremos, óbito (Mendes e Trajano, 2019).
As lesões por pressão são caracterizadas por danos na pele e/ou tecidos subjacentes, geralmente em áreas de proeminência óssea, onde a pressão e o atrito são mais intensos. Esses fatores mecânicos podem comprometer a circulação sanguínea local, resultando em necrose tecidual (Alencar et al., 2018). A implementação de protocolos de cuidado e estratégias de prevenção é determinante para melhorar a qualidade de vida dos pacientes, embora os fatores contribuintes ainda não sejam devidamente elucidados (Mendes e Trajano, 2019).
As LPs representam uma das principais causas de morbimortalidade, impactando diretamente a qualidade de vida dos pacientes e impondo uma carga considerável sobre os serviços de saúde. A incidência global varia entre 2,7% a 29%, com aumento de aproximadamente 5% entre pacientes internados em UTI (Mendes e Trajano, 2019).
Neste cenário, a Laserterapia de Baixa Intensidade (LTBI) surge como uma alternativa terapêutica promissora, oferecendo benefícios como aumento da proliferação celular, analgesia, ação anti-inflamatória e promoção da angiogênese. Por ser indolor e apresentar efeitos atérmicos, a LTBI proporciona conforto ao paciente, além de favorecer o processo de cicatrização (De Almeida et al., 2022). Estudos indicam que uma das principais vantagens dessa terapia está na otimização do tempo de cicatrização, trazendo bom custo-benefício para o sistema de saúde (Mendes et al., 2019).
Considerando a relevância do tema e a necessidade de estabelecer evidências científicas sólidas, o presente estudo tem como objetivo analisar as evidências disponíveis nos últimos dez anos sobre os efeitos da LTBI no tratamento de lesões por pressão, com ênfase nos protocolos e parâmetros de aplicação, resultados clínicos e mecanismos moleculares e celulares envolvidos na cicatrização tecidual. Adicionalmente, busca-se identificar os parâmetros mais eficazes e subsidiar diretrizes para a prática clínica baseada em evidências.
2. METODOLOGIA
2.1. Tipo de Estudo
Esta pesquisa constitui uma revisão sistemática seguindo as diretrizes PRISMA (Page et al., 2020), visando analisar criticamente estudos sobre laserterapia de baixa intensidade no tratamento de lesões por pressão.
2.2. Pergunta Norteadora
A investigação foi guiada pela questão: “Quais são as evidências científicas disponíveis sobre os efeitos da laserterapia de baixa intensidade no tratamento de lesões por pressão?” A estruturação seguiu o acrônimo PICO: População (pacientes com lesão por pressão), Intervenção (laserterapia de baixa intensidade), Comparação (tratamento convencional, placebo ou sem comparador) e Outcomes/Desfechos (cicatrização, redução da dor e controle da inflamação).
2.3. Estratégia de Busca
Realizou-se busca nas bases PubMed, Cochrane Library e BVS utilizando os descritores: (“Low-level laser therapy” OR “LLLT” OR “Photobiomodulation”) AND (“Pressure ulcer” OR “Pressure injury” OR “Bedsore” OR “Decubitus ulcer”). A pesquisa limitou-se a artigos publicados entre janeiro de 2014 e fevereiro de 2024. Foi realizada uma reanálise dos artigos previamente excluídos, com foco em ensaios clínicos randomizados que, embora não abordassem diretamente lesões por pressão, poderiam fornecer insights sobre mecanismos de ação da LTBI relevantes para o tratamento destas lesões. Como resultado, foram incluídos 2 ECRs adicionais, aumentando a robustez metodológica da revisão.
2.4. Critérios de Elegibilidade
Como critérios de inclusão, consideraram-se: estudos primários; publicados nos últimos 10 anos; envolvendo LTBI em lesões por pressão; em inglês, português ou espanhol; com descrição dos parâmetros de aplicação; e resultados clínicos objetivos. Excluíram-se: artigos de revisão, cartas, editoriais; estudos sem LTBI; pesquisas in vitro ou em modelos animais; trabalhos sem descrição clara dos parâmetros; artigos duplicados; e textos indisponíveis na íntegra.
2.5. Processo de Seleção
A seleção seguiu quatro etapas PRISMA: identificação dos artigos e remoção de duplicatas; triagem por títulos e resumos; avaliação da elegibilidade por leitura integral; e inclusão final na amostra. O processo foi documentado em fluxograma PRISMA.
2.6. Extração e Análise dos Dados
Os dados foram sistematizados em tabela de síntese contendo: autor/ano/país; tipo de estudo; características da amostra e das lesões; protocolo e parâmetros da LTBI; resultados sobre cicatrização, dor e inflamação; profissional aplicador; interface multiprofissional; e qualidade metodológica.
2.7. Avaliação da Qualidade Metodológica
A qualidade dos ensaios clínicos randomizados foi avaliada pela escala PEDro. Para outros desenhos metodológicos, a avaliação foi realizada considerando a qualidade da descrição da intervenção, detalhamento dos parâmetros de LTBI, apresentação dos resultados e rigor na documentação do caso clínico. A avaliação foi realizada por dois revisores independentes, com resolução de discordâncias por consenso.
2.8. Síntese dos Resultados
Realizou-se síntese narrativa dos achados, organizados conforme os objetivos específicos: protocolos de aplicação da LTBI; eficácia no processo cicatricial; efeitos sobre dor e inflamação; e atuação do fisioterapeuta/interface multiprofissional. Para cada tópico, identificaram-se padrões, tendências e lacunas no conhecimento.
2.9. Considerações Éticas
Por utilizar dados secundários de estudos publicados, esta revisão não necessitou aprovação de Comitê de Ética. Foram observados princípios de integridade científica e o protocolo foi registrado na plataforma PROSPERO (CRD420251042480).
2.10. Processo de seleção dos estudos
Como resultado da metodologia de seleção de artigos e aplicação dos critérios de inclusão e exclusão, de acordo com as diretrizes PRISMA (Page et al., 2020), foram incluídos 9 artigos na presente revisão sistemática (Figura 1). Adicionado a isso, durante a fase de reanálise dos artigos inicialmente excluídos, identificou-se dois ensaios clínicos randomizados adicionais que, embora focados em lesões com etiologia diferente (úlceras em pacientes diabéticos e lesões em sítios doadores de enxerto após queimaduras), apresentavam metodologia robusta e resultados relevantes para a compreensão dos mecanismos de ação da LTBI que poderiam ser extrapolados para lesões por pressão. Estes estudos foram então incorporados à revisão, totalizando 11 artigos incluídos.
Figura 1. Fluxograma PRISMA sobre os resultados da seleção e inclusão dos artigos na presente revisão sistemática.
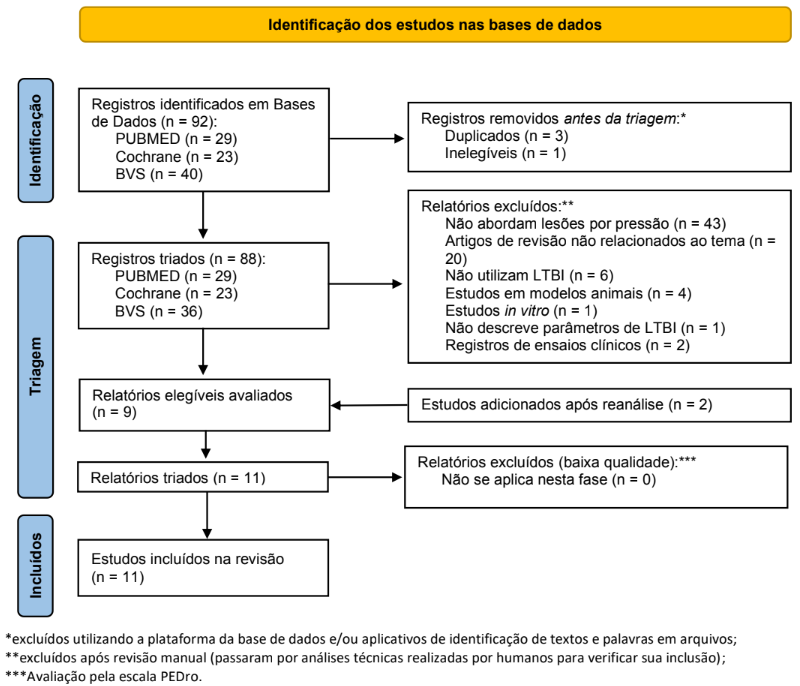
3. RESULTADOS
Os 11 estudos incluídos apresentaram diversidade metodológica, compreendendo quatro ensaios clínicos randomizados (Taradaj et al., 2018; Bilska et al., 2020; Vaghardoost et al., 2018; Ruh et al., 2018), cinco relatos/estudos de caso (Castro et al., 2024; Goyal e Kothiyal, 2021; Palagi et al., 2015; Ramos et al., 2014; Lucena et al., 2023), uma série de casos (Holvorcem et al., 2024), um estudo metodológico (Graneiro e Rocha, 2023) e um relato de caso (Raffaele et al., 2023). A maioria dos estudos (8) foi realizada no Brasil, demonstrando a relevância da pesquisa sobre LTBI em lesões por pressão no contexto nacional. Os demais estudos foram conduzidos na Polônia (2) e na Índia (1). A qualidade metodológica dos dois ECRs adicionais, avaliada pela Escala PEDro, foi considerada boa para Vaghardoost et al. (2018) com 7/10 pontos e moderada para Ruh et al. (2018) com 6/10 pontos.
Os protocolos de LTBI apresentaram variações significativas, como detalhado na Tabela 1. Os comprimentos de onda mais utilizados situaram-se entre 630-660 nm (vermelho) e 780- 950 nm (infravermelho próximo). O estudo de Taradaj et al. (2018) demonstrou maior eficácia do comprimento de onda de 658 nm comparado a 808 nm e 940 nm.
As densidades de energia oscilaram entre 1-12 J/cm², com predominância do intervalo 3-6 J/cm². A potência dos equipamentos variou de 30 mW a 4 W, com modo de emissão predominantemente contínuo. A frequência de aplicações variou de diária a 2-3 vezes por semana, com duração total do tratamento entre 2-8 semanas (Goyal e Kothiyal, 2021; Lucena et al., 2023; Palagi et al., 2015).
A técnica de aplicação mais comum foi a pontual, com irradiação no leito e bordas da lesão. Alguns estudos utilizaram protocolos específicos, como a terapia fotodinâmica antimicrobiana (Castro et al., 2024) ou a associação com curativos especializados (Bilska et al., 2020). Vaghardoost et al. (2018) utilizaram laser vermelho de 655 nm, 150 mW, 2 J/cm² aplicado em dias alternados (0, 3, 5 e 7) em lesões de sítios doadores de enxerto após queimaduras, enquanto Ruh et al. (2018) empregaram laser vermelho (InGaAIP, 100 mW, 660 nm), com densidade de energia de 2 J/cm², aplicado diariamente com intervalos de 24 horas, totalizando 12 aplicações em úlceras por pressão de pacientes diabéticos.
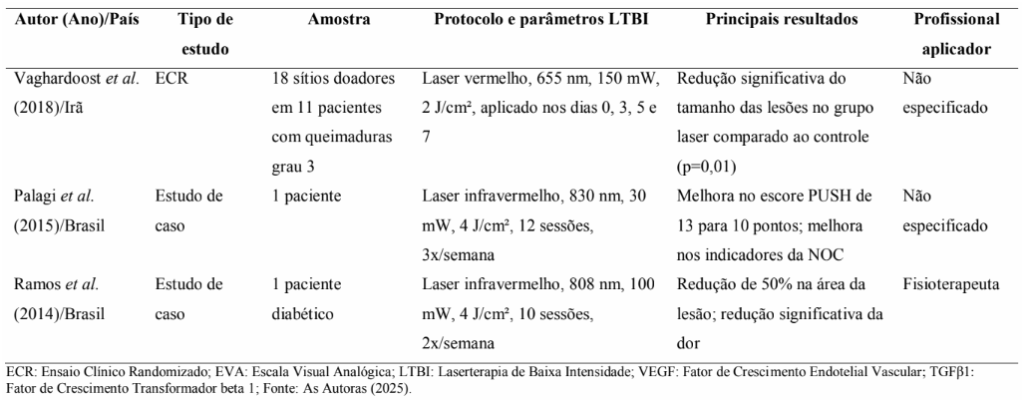
Tabela 1. Síntese dos principais estudos sobre laserterapia de baixa intensidade no tratamento de lesões por pressão (2014-2024).
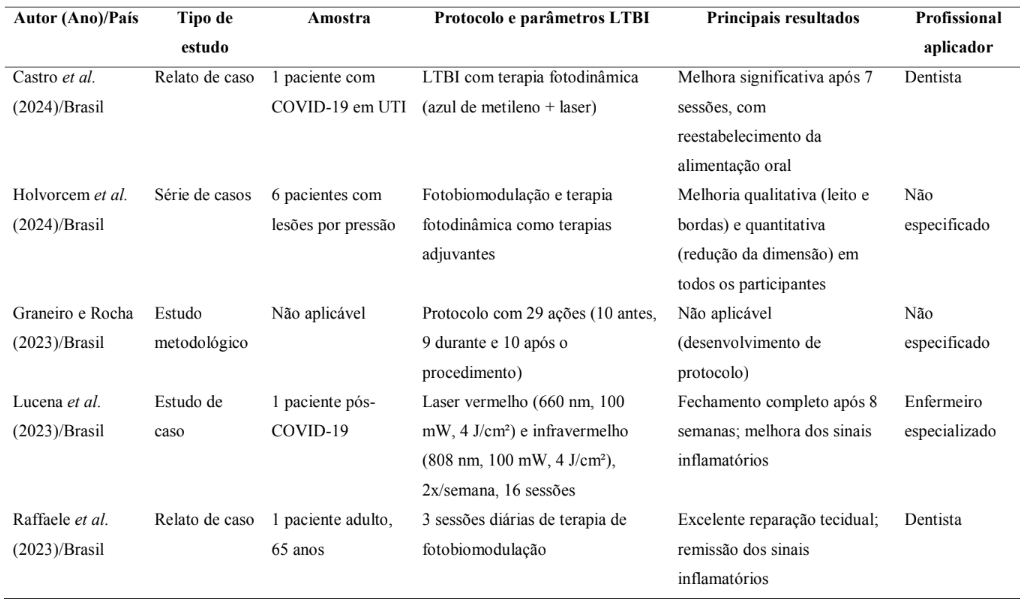
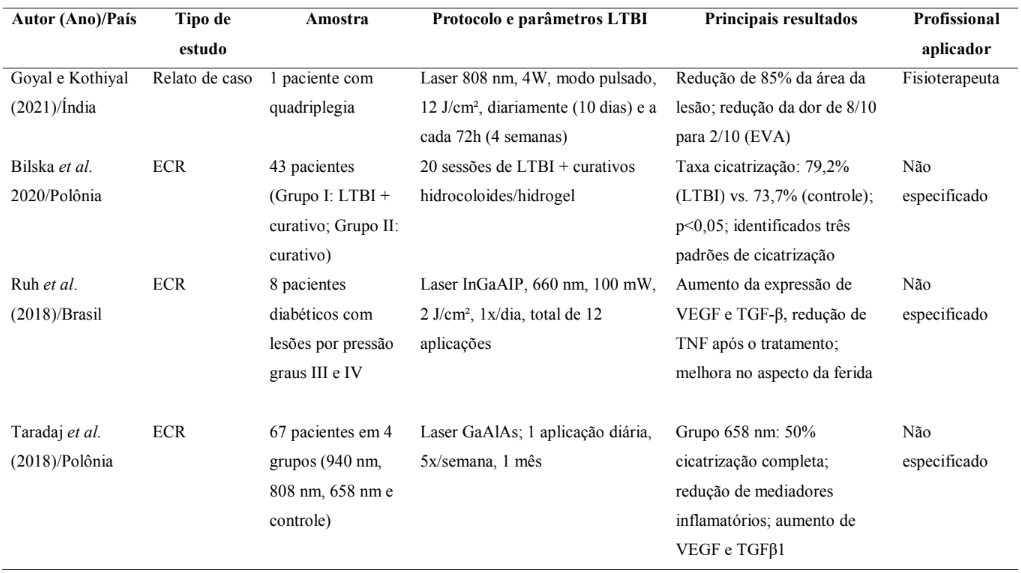
Os estudos apresentaram resultados predominantemente positivos, como evidenciado na Tabela 1. Taradaj et al. (2018) relataram taxa de cicatrização completa de 50% nos pacientes tratados com laser de 658 nm, versus aproximadamente 30% nos grupos que receberam outras modalidades. Bilska et al. (2020) observaram taxa de cicatrização bem-sucedida de 79,2% no grupo tratado com LTBI e curativos hidrocoloides, comparada a 73,7% no grupo controle (p<0,05).
Nos relatos de caso, Goyal e Kothiyal (2021) documentaram redução de 85% da área da lesão após 5 semanas, enquanto Lucena et al. (2023) observaram fechamento completo após 8 semanas com combinação de laser vermelho e infravermelho. Ramos et al. (2014) relataram redução de 50% na área da lesão após tratamento com laser infravermelho.
A cicatrização foi avaliada principalmente pela mensuração da área da lesão, por fotografia digital ou traçado manual. Alguns estudos utilizaram escalas padronizadas como a Pressure Ulcer Scale for Healing (PUSH) (Palagi et al., 2015). Bilska et al. (2020) introduziram termografia infravermelha como método inovador de avaliação dos processos cicatriciais.
O estudo de Vaghardoost et al. (2018) demonstrou redução significativamente maior no tamanho das lesões no grupo tratado com LTBI em comparação ao grupo controle (p=0,01). Ruh et al. (2018), embora focado principalmente em marcadores moleculares, também observou melhora macroscópica no aspecto das lesões por pressão tratadas com LTBI em pacientes diabéticos, com aumento no tecido de granulação.
Três estudos relataram especificamente efeitos sobre a dor. Goyal e Kothiyal (2021) observaram redução de 8/10 para 2/10 na escala visual analógica. Ramos et al. (2014) e Castro et al. (2024) também documentaram redução significativa da dor, sem quantificação específica.
Quanto à inflamação, Taradaj et al. (2018) demonstraram redução significativa de mediadores inflamatórios (IL-2, IL-6, TNF-α) após duas semanas de tratamento com laser de 658 nm. Holvorcem et al. (2024), Raffaele et al. (2023) e Lucena et al. (2023) relataram redução dos sinais inflamatórios locais, sem análise bioquímica. Taradaj et al. (2018) também observaram correlação entre o comprimento de onda de 658 nm e efeitos anti-inflamatórios mais pronunciados quando comparado a outros comprimentos de onda.
Ruh et al. (2018) forneceram evidências moleculares adicionais sobre os efeitos antiinflamatórios da LTBI, demonstrando redução na expressão de TNF (Fator de Necrose Tumoral) e aumento nos fatores de crescimento VEGF (Fator de Crescimento Endotelial Vascular) e TGF-β (Fator de Crescimento Transformador beta) após o tratamento com laser de 660 nm em lesões por pressão de pacientes diabéticos.
As principais lacunas identificadas foram: heterogeneidade nos protocolos e parâmetros de aplicação da LTBI; ausência de padronização quanto aos comprimentos de onda e dosimetrias; número reduzido de ensaios clínicos de alta qualidade metodológica (Machado et al., 2017); falta de análises de custo-efetividade da terapia; ausência de avaliações a longo prazo sobre a durabilidade dos efeitos da LTBI; escassez de estudos sobre prevenção de recidivas após o tratamento (Petz et al., 2020); limitada investigação sobre os mecanismos moleculares envolvidos nos efeitos da LTBI em lesões por pressão; e insuficiência de dados sobre a eficácia comparativa entre diferentes parâmetros e protocolos de aplicação, o que dificulta o estabelecimento de diretrizes clínicas específicas para o uso da LTBI em diferentes estágios de lesões por pressão.
4. DISCUSSÃO
A análise dos resultados desta revisão sistemática permitiu evidenciar aspectos relevantes sobre o uso da laserterapia de baixa intensidade (LTBI) no tratamento de lesões por pressão, bem como identificar lacunas importantes relacionadas aos protocolos e parâmetros de aplicação.
Os estudos analisados revelaram considerável heterogeneidade nos protocolos e parâmetros de aplicação da LTBI para o tratamento de lesões por pressão. Esta diversidade de abordagens reflete a ausência de um consenso sobre os parâmetros ideais, o que representa um desafio para a padronização da técnica na prática clínica (Machado et al., 2017).
Apesar da heterogeneidade identificada, foi possível observar que os comprimentos de onda na faixa do vermelho (630-660 nm) e infravermelho próximo (780-950 nm) foram os mais utilizados, com resultados promissores. O estudo de Taradaj et al. (2018), que comparou três diferentes comprimentos de onda (940 nm, 808 nm e 658 nm), identificou superioridade significativa do comprimento de onda de 658 nm (vermelho) no tratamento de lesões por pressão. Este achado corrobora com o estudo de Bernardes e Jurado (2018), que em sua revisão sistemática também apontou maior eficácia dos comprimentos de onda na faixa do vermelho visível para o tratamento destas lesões.
A dosimetria aplicada também variou consideravelmente entre os estudos, com densidades de energia entre 1 e 12 J/cm². Embora não tenha sido estabelecida uma dose ideal, o intervalo entre 3 e 6 J/cm² foi mais frequentemente relatado nos estudos com resultados positivos, o que vai ao encontro das recomendações de Petz et al. (2020), que sugerem este intervalo como sendo o mais eficaz para promover efeitos bioestimuladores na cicatrização de lesões teciduais.
Corroborando com esses achados, Vaghardoost et al. (2018) obtiveram resultados positivos utilizando laser vermelho (655 nm) com densidade de energia de 2 J/cm², enquanto Ruh et al. (2018) relataram efeitos benéficos com parâmetros similares (660 nm, 2 J/cm²) em pacientes diabéticos, sugerindo que comprimentos de onda na faixa do vermelho visível com densidades de energia entre 2-6 J/cm² podem ser particularmente eficazes para o tratamento de lesões teciduais crônicas.
Quanto ao modo de aplicação, a técnica pontual no leito e bordas da lesão foi predominante, o que está alinhado com as recomendações de Mosca et al. (2019), que destacam a importância de irradiar tanto a área lesionada quanto suas margens para potencializar os efeitos da LTBI na cicatrização. A frequência das aplicações variou de diária a três vezes por semana, com duração total do tratamento de 2 a 8 semanas, dependendo da gravidade e extensão da lesão.
É importante ressaltar que o protocolo desenvolvido por Graneiro e Rocha (2023) representa uma tentativa valiosa de padronização da LTBI no tratamento de feridas, incluindo lesões por pressão. Este protocolo, que divide o procedimento em 29 ações (10 antes, 9 durante e 10 após a aplicação), pode servir como referência para a sistematização da técnica, embora ainda necessite de validação em estudos clínicos de maior porte.
Os resultados desta revisão apontam predominantemente para efeitos positivos da LTBI na cicatrização de lesões por pressão, embora com variações na magnitude destes efeitos. O ensaio clínico de Taradaj et al. (2018), com alta qualidade metodológica, demonstrou taxa de cicatrização completa de 50% nos pacientes tratados com laser de 658 nm, em comparação com aproximadamente 30% nos grupos controle ou tratados com outros comprimentos de onda. Similarmente, Bilska et al. (2020) observaram taxa de cicatrização de 79,2% no grupo tratado com LTBI, versus 73,7% no grupo controle.
Estes resultados estão em consonância com a meta-análise realizada por Zhou et al. (2021) sobre o uso de LTBI em úlceras de pé diabético, que demonstrou redução média de 30,9% na área da úlcera no grupo tratado com LTBI em comparação ao grupo controle. Embora focado em outra etiologia de lesão, este estudo traz evidências sobre a eficácia da fototerapia em lesões crônicas de difícil cicatrização, com mecanismos fisiopatológicos semelhantes às lesões por pressão.
Os estudos de caso e séries de casos incluídos nesta revisão (Goyal e Kothiyal, 2021; Lucena et al., 2023; Ramos et al., 2014) também apresentaram resultados positivos, com reduções de área das lesões variando de 50% a 85% após o tratamento com LTBI. Apesar das limitações metodológicas inerentes a este tipo de delineamento, estes achados reforçam o potencial terapêutico da LTBI no tratamento de lesões por pressão.
Araújo et al. (2023), entretanto, encontraram resultados divergentes entre os estudos analisados, com alguns demonstrando redução significativa da área das lesões por pressão com LTBI e outros não encontrando diferenças em relação ao tratamento convencional. Esta inconsistência pode estar relacionada à heterogeneidade dos protocolos e parâmetros utilizados, bem como às diferentes características das lesões e dos pacientes incluídos nos estudos.
Os mecanismos propostos para explicar os efeitos benéficos da LTBI na cicatrização incluem aumento da proliferação de fibroblastos, estímulo à produção de colágeno, modulação da resposta inflamatória e promoção da angiogênese (Persilva, 2019). O estudo de Taradaj et al. (2018) forneceu evidências moleculares destes efeitos, demonstrando aumento significativo da expressão de VEGF (fator de crescimento endotelial vascular) nas fases iniciais do tratamento, seguido de elevação sustentada de TGFβ1 (fator de crescimento transformador beta 1), ambos cruciais para o processo de cicatrização.
O estudo de Ruh et al. (2018) amplia a compreensão desses mecanismos ao demonstrar, através de análise de expressão gênica, o aumento de VEGF e TGF-β e a redução de TNF após o tratamento com LTBI. Estes resultados sugerem que a LTBI promove um ambiente molecular favorável à cicatrização, estimulando a angiogênese e a formação de tecido de granulação enquanto modula a resposta inflamatória. Vaghardoost et al. (2018), por sua vez, comprovam a eficácia da LTBI mesmo em tecidos altamente danificados como sítios doadores de enxerto após queimaduras, indicando potencial aplicabilidade em lesões por pressão de graus avançados.
O controle da dor e da inflamação constitui um aspecto fundamental no manejo de lesões por pressão, com impacto direto na qualidade de vida dos pacientes e na adesão ao tratamento. Os resultados desta revisão indicam que a LTBI apresenta efeitos positivos na redução da dor e modulação do processo inflamatório, embora nem todos os estudos tenham avaliado especificamente estes desfechos.
Goyal e Kothiyal (2021) e Ramos et al. (2014) relataram redução significativa da dor após o tratamento com LTBI em pacientes com lesões por pressão. Este efeito analgésico pode ser atribuído à capacidade da LTBI de modular a condução nervosa, reduzir a liberação de mediadores inflamatórios e promover a liberação de endorfinas (Freitas et al., 2022).
No que se refere ao processo inflamatório, Taradaj et al. (2018) demonstraram redução significativa de mediadores pró-inflamatórios (IL-2, IL-6 e TNF-α) após duas semanas de tratamento com laser de 658 nm. Este achado é particularmente relevante, considerando que a resolução adequada da inflamação é um passo crucial para a progressão do processo cicatricial (Moraes et al., 2016).
É importante destacar que a modulação do processo inflamatório pela LTBI parece ser dependente do comprimento de onda utilizado. Taradaj et al. (2018) observaram efeitos anti inflamatórios mais pronunciados com o laser de 658 nm em comparação com os comprimentos de onda de 808 nm e 940 nm. Esta especificidade de resposta pode estar relacionada à absorção diferencial da luz por cromóforos celulares específicos, como a citocromo c oxidase, principal fotorreceptor para a luz vermelha e infravermelha nas células (Ailioaie e Litscher, 2021).
A relação entre inflamação e cicatrização foi evidenciada no estudo de Bilska et al. (2020), que utilizou termografia infravermelha para avaliar padrões térmicos associados a diferentes processos de cicatrização. Os autores identificaram três padrões distintos de cicatrização (pura, com hipergranulação e não-cicatrização), cada um associado a um perfil térmico específico, possivelmente refletindo diferentes estágios e intensidades do processo inflamatório.
Esta revisão sistemática apresenta algumas limitações que devem ser consideradas na interpretação de seus resultados. A heterogeneidade dos estudos incluídos, tanto em termos de delineamento metodológico quanto de protocolos e parâmetros utilizados, dificulta a comparação direta dos resultados e a formulação de recomendações específicas para a prática clínica. A predominância de estudos de caso e séries de casos, com amostra reduzida e ausência de grupo controle, também limita a força das evidências apresentadas.
Outra limitação importante diz respeito à escassez de estudos que abordem a avaliação de desfechos a longo prazo e de análises de custo-efetividade também representam lacunas significativas na literatura existente.
Diante destas limitações, sugerem-se as seguintes direções para pesquisas futuras:
1. Realização de ensaios clínicos randomizados com metodologia rigorosa e tamanho amostral adequado para avaliar a eficácia da LTBI em diferentes estágios de lesões por pressão.
2. Padronização de protocolos de aplicação da LTBI, com base nas evidências científicas disponíveis, para facilitar sua implementação na prática clínica.
3. Avaliação dos efeitos da LTBI a longo prazo, incluindo prevenção de recidivas e impacto na qualidade de vida dos pacientes.
4. Análise de custo-efetividade da LTBI em comparação com outras modalidades terapêuticas para lesões por pressão.
5. Aprofundamento das investigações sobre mecanismos moleculares e celulares subjacentes aos efeitos da LTBI na cicatrização de lesões por pressão, expandindo os achados iniciais de Ruh et al. (2018) sobre expressão gênica de fatores de crescimento e citocinas inflamatórias.
5. CONCLUSÃO
Esta revisão sistemática forneceu uma visão abrangente das evidências científicas disponíveis sobre o uso da laserterapia de baixa intensidade no tratamento de lesões por pressão, incluindo quatro ensaios clínicos randomizados que fortalecem a base de evidências sobre a eficácia desta técnica. Os resultados indicam que a LTBI apresenta efeitos positivos na cicatrização destas lesões, promovendo redução da área, aceleração do processo cicatricial, controle da dor e modulação da inflamação, embora com variações na magnitude destes efeitos.
Os parâmetros de aplicação da LTBI apresentaram considerável heterogeneidade entre os estudos, com predominância de comprimentos de onda na faixa do vermelho (630-660 nm) e infravermelho próximo (780-950 nm), e densidades de energia entre 2 e 6 J/cm² para a maioria dos estudos com resultados positivos. A inclusão de estudos com análise de expressão gênica forneceu evidências moleculares dos mecanismos pelos quais a LTBI promove a cicatrização tecidual. A inclusão de estudos com análise de expressão gênica forneceu evidências moleculares dos mecanismos pelos quais a LTBI promove a cicatrização tecidual. O comprimento de onda de 658 nm demonstrou maior eficácia na cicatrização e modulação da inflamação em comparação com outros comprimentos de onda.
Uma limitação significativa identificada foi a escassez de informações sobre a atuação específica do fisioterapeuta na aplicação da LTBI para lesões por pressão, bem como sobre a interface multiprofissional neste contexto.
Considerando as evidências apresentadas e as limitações identificadas, recomenda-se o desenvolvimento de estudos futuros focados especificamente na atuação do fisioterapeuta no uso da LTBI para lesões por pressão, bem como na padronização de protocolos de aplicação e na avaliação de resultados a longo prazo.
A LTBI se configura como uma alternativa terapêutica promissora para o tratamento de lesões por pressão, com potencial para otimizar o processo cicatricial e melhorar a qualidade de vida dos pacientes.
REFERÊNCIAS
AILIOAIE, L. M.; LITSCHER, G. Photobiomodulation and Sports: Results of a Narrative Review. Life, v. 11, n. 12, 1339, 2021. DOI 10.3390/life11121339. Disponível em: https://doi.org/10.3390/life11121339. Acesso em: 13 abr. 2025.
ALENCAR, G. S. A.; BARROS, K. C. S.; MORORO, D. G. A.; ARAÚJO, J. N. M.; FERREIRA, K. S.; MACHADO, F. L. A. S. Lesão por pressão na unidade de terapia intensiva: incidência e fatores de riscos. Revista Nursing, v. 21, n. 239, p. 2124-2128, 2018.
ARAÚJO, L. D. S.; SILVA, R. C.; GALDINO, K. E.; PEREIRA, V. K.; OLIVEIRA, N. M. S.; CAMARGO, E. B. Eficácia da laserterapia de baixa intensidade (LLT) para o tratamento de úlceras por pressão em pacientes com qualquer grau de úlcera por pressão: nota de revisão rápida. Revista Científica da Escola Estadual de Saúde Pública de Goiás Cândido Santiago, v. 9, 2023.
BERNARDES, L. O.; JURADO, S. R. Efeitos da laserterapia no tratamento de lesões por pressão: uma revisão sistemática. Revista Cuidarte, v. 9, n. 3, p. 2423-2434, 2018. DOI 10.15649/cuidarte.v9i3.574. Disponível em: https://doi.org/10.15649/cuidarte.v9i3.574. Acesso em: 13 abr. 2025.
BILSKA, A.; STANGRET, A.; PYZLAK, M.; WOJDASIEWICZ, P.; SZUKIEWICZ, D. Skin surface infrared thermography in pressure ulcer outcome prognosis. Journal of Wound Care, v. 29, n. 12, p. 707-718, 2020. DOI 10.12968/jowc.2020.29.12.707. Disponível em: https://doi.org/10.12968/jowc.2020.29.12.707. Acesso em: 13 abr. 2025.
BULLOS, B. S.; FERREIRA, M. S.; ARAÚJO, T. L. M.; VIANA, L. S.; SOBRINHO, A. A. N.; MEDEIROS, L. C. Feridas complexas e seus tratamentos alternativos: uma revisão de literatura. Revista Eletrônica Acervo Médico, v. 5, 10010, 2022. DOI 10.25248/reamed.e10010.2022. Disponível em: https://doi.org/10.25248/reamed.e10010.2022. Acesso em: 13 abr. 2025.
CASTRO, E. D. V.; FREITAS, J. V. P.; OLIVEIRA, F. A. F.; MAIA, L. A.; DANTAS, T. S.; FORTE, C. P. F. Treatment of Ulcerative Lesions with Low-level Laser Therapy in a Patient with SARS-CoV-2. Contemporary Clinical Dentistry, v. 15, n. 2, p. 138-142, 2024. DOI 10.4103/ccd.ccd_399_23. Disponível em: https://doi.org/10.4103/ccd.ccd_399_23. Acesso em: 13 abr. 2025.
CONSTANTIN, A.; COCOLOS, A. M.; MURARIU, M. S.; BIRJOVANU, G.; DIACONU, D.; COCOLOS, I. Incidência de lesão por pressão em unidade de terapia intensiva para adultos. Revista Estima, v. 16, 10, 2018. DOI 10.30886/estima.v16.454_pt. Disponível em: https://doi.org/10.30886/estima.v16.454_pt. Acesso em: 13 abr. 2025.
COYER, F.; LABEAU, S.; BLOT, S. Preventing pressure injuries among patients in the intensive care unit: insights gained. Intensive Care Medicine, v. 48, n. 12, p. 1787-1789, 2022. DOI 10.1007/s00134-022-06717-x. Disponível em: https://doi.org/10.1007/s00134- 022-06717-x. Acesso em: 13 abr. 2025.
DE ALMEIDA, A. R. F.; DE SOUZA, L. F.; DA SILVA, R. S.; CORREIA, A. R. F.; LOPES, B. O. Efeitos da laserterapia de baixa intensidade na cicatrização de lesões por pressão. Research, Society and Development, v. 11, n. 14, e457111436700, 2022. DOI 10.33448/rsd-v11i14.36700. Disponível em: https://doi.org/10.33448/rsd-v11i14.36700. Acesso em: 13 abr. 2025.
FREITAS, A. B. S.; PEREIRA, É. F. G.; MOTA, M. T. S.; CORDEIRO, A. L. L. Efeitos da laserterapia em pacientes com pé diabético. Clinical e Biomedical Research, v. 42, n. 1, p. 85-92, 2022. DOI 10.22491/2357-9730.99616. Disponível em: https://doi.org/10.22491/2357- 9730.99616. Acesso em: 13 abr. 2025.
GOYAL, M.; KOTHIYAL, S. Efficacy of deep tissue laser therapy in pressure ulcer healing in patient with quadriplegia: case report. Revista Pesquisa em Fisioterapia, v. 11, n. 3, p. 593-598, 2021. DOI 10.17267/2238-2704rpf.v11i3.3784. Disponível em: https://doi.org/10.17267/2238-2704rpf.v11i3.3784. Acesso em: 13 abr. 2025.
GRANEIRO, T. S.; ROCHA, C. R. Desenvolvimento de um protótipo de protocolo de laser de baixa intensidade para tratamento de feridas. Revista Enfermagem Atual In Derme, v. 97, n. 2, 2023. DOI 10.31011/reaid-2023-v.97-n.2-art.1590. Disponível em: https://doi.org/10.31011/reaid-2023-v.97-n.2-art.1590. Acesso em: 13 abr. 2025.
HOLVORCEM, J. F.; SILVA, A. M.; SILVA, G. M.; HENCKEMAIER, L.; TRISTÃO, F. S.; BLANCO, D. O. C.; ECHEVARRÍA-GUANILO, M. E. Biofotomodulação e terapia fotodinâmica no tratamento de lesões por pressão: série de casos. Revista Enfermagem Atual In Derme, v. 98, n. 2, 2024. DOI 10.31011/reaid-2024-v.98-n.2-art.2153. Disponível em: https://doi.org/10.31011/reaid-2024-v.98-n.2-art.2153. Acesso em: 13 abr. 2025.
LUCENA, A. F.; PEDROSO, D. B.; SOARES, R. S.; DA SILVA, K. S. G.; MACHADO, K. F. C.; SILVEIRA, D. T. Lesão por pressão após COVID-19 tratada com laserterapia adjuvante: estudo de caso. Revista Gaúcha de Enfermagem, v. 44, 2023. DOI 10.1590/1983-1447.2023.20220209. Disponível em: https://doi.org/10.1590/1983- 1447.2023.20220209. Acesso em: 13 abr. 2025.
MACHADO, R. S.; VIANA, S.; SBRUZZI, G. Low-level laser therapy in the treatment of pressure ulcers: systematic review. Lasers in Medical Science, v. 32, n. 4, p. 937-944, 2017. DOI 10.1007/s10103-017-2150-9. Disponível em: https://doi.org/10.1007/s10103-017-2150- 9. Acesso em: 13 abr. 2025.
MENDES, J. P. M.; TRAJANO, E. T. L. Os efeitos da laserterapia de baixa potência na cicatrização de lesões por pressão. Revista Pró-Universus, v. 10, n. 1, p. 106-109, 2019. DOI 10.21727/rpu.v10i1.1656. Disponível em: https://doi.org/10.21727/rpu.v10i1.1656. Acesso em: 13 abr. 2025.
MORAES, J. T.; BORGES, E. L.; LISBOA, C. R.; CORDEIRO, D. C. O.; ROSA, E. G.; ROCHA, N. A. Conceito e classificação de lesão por pressão: atualização do National Pressure Ulcer Advisory Panel. Revista de Enfermagem do Centro-Oeste Mineiro, v. 6, n. 2, p. 2292-2306, 2016. DOI 10.19175/recom.v6i2.1423. Disponível em: https://doi.org/10.19175/recom.v6i2.1423. Acesso em: 13 abr. 2025.
MOSCA, R. C.; ONG, A. A.; ALBASHA, O.; BASS, K.; ARANY, P. Photobiomodulation Therapy for Wound Care: A Potent, Noninvasive, Photoceutical Approach. Advances in Skin e Wound Care, v. 32, n. 4, p. 157-167, 2019. DOI 10.1097/01.ASW.0000553600.97572.d2. Disponível em: https://doi.org/10.1097/01.ASW.0000553600.97572.d2. Acesso em: 13 abr. 2025.
OLIVEIRA, E. R.; MELO, D. G. V.; SILVA, K. S. G.; PASSOS, S. C. M.; MORAIS, L. F. Avaliação do uso de laser de baixa intensidade na cicatrização de lesão por pressão. Brazilian Journal of Development, v. 8, n. 6, p. 46305-46314, 2022.
PAGE, M. J. et al. The PRISMA 2020 statement: An updated guideline for reporting systematic reviews. BMJ, v. 372, n71, 2020. DOI 10.1136/bmj.n71. Disponível em: https://doi.org/10.1136/bmj.n71. Acesso em: 13 abr. 2025.
PALAGI, S.; SEVERO, I. M.; MENEGON, D. B.; LUCENA, A. F. Laserterapia em úlcera por pressão: avaliação pelas Pressure Ulcer Scale for Healing e Nursing Outcomes Classification. Revista da Escola de Enfermagem da USP, v. 49, n. 5, p. 826-833, 2015. DOI 10.1590/S0080-623420150000500017. Disponível em: https://doi.org/10.1590/S0080- 623420150000500017. Acesso em: 13 abr. 2025.
PERSILVA, M. Laserterapia de baixa intensidade no tratamento adjuvante em lesões cutâneas: uma revisão bibliográfica. Revista Feridas, n. 36, p. 1241-1248, 2019. DOI 10.36489/feridas.2019v7i36p1241-1248. Disponível em: https://doi.org/10.36489/feridas.2019v7i36p1241-1248. Acesso em: 13 abr. 2025.
PETZ, F. F. C.; FÉLIX, J. V. C.; ROEHRS, H.; POTT, F. S.; STOCCO, J. G. D.; MARCOS, R. L.; MEIER, M. J. Effect of Photobiomodulation on Repairing Pressure Ulcers in Adult and Elderly Patients: A Systematic Review. Photochemistry and Photobiology, v. 96, n. 1, p. 191-199, 2020. DOI 10.1111/php.13162. Disponível em: https://doi.org/10.1111/php.13162. Acesso em: 13 abr. 2025.
RAFFAELE, R. M.; BALDO, M. E.; CASAGRANDE, D. E.; COSTA, G. P.; PALMA, L. F.; CAMPOS, L. Terapia de fotobiomodulação em lesões por pressão relacionada a dispositivos médicos: relato de caso em lábio de um paciente adulto. Revista Odontológica de Araçatuba, v. 44, n. 3, p. 63-66, 2023.
RAMOS, L. A. V.; BRITO, M. M.; RODRIGUES, G.; CABRAL, G. A eficácia do laser na cicatrização de úlcera de decúbito em paciente diabético: estudo de caso. Biota Amazônia, v. 4, n. 2, p. 74-79, 2014. DOI 10.18561/2179-5746/biotaamazonia.v4n2p74-79. Disponível em: https://doi.org/10.18561/2179-5746/biotaamazonia.v4n2p74-79. Acesso em: 13 abr. 2025.
RUH, A. C.; FRIGO, L.; CAVALCANTI, M. F. X. B.; SVIDNICKI, P.; VICARI, V. N.; LOPES-MARTINS, R. A. B.; LEAL JUNIOR, E. C. P.; DE ISLA, N.; DIOMEDE, F.; TRUBIANI, O.; FAVERO, G. M. Laser photobiomodulation in pressure ulcer healing of human diabetic patients: gene expression analysis of inflammatory biochemical markers. Lasers in Medical Science, v. 33, n. 1, p. 165-171, 2018. DOI 10.1007/s10103-017-2384-6. Disponível em: https://doi.org/10.1007/s10103-017-2384-6. Acesso em: 13 abr. 2025.
TALLAMINI, I.; MARQUES, L. P. S. Processo de cicatrização e efeito da laserterapia de baixa potência: revisão integrativa. Revista Ciência e Humanização do Hospital de Clínicas de Passo Fundo, v. 1, n. 1, p. 123-137, 2021.
TARADAJ, J.; SHAY, B.; DYMAREK, R.; SOPEL, M.; WALEWICZ, K.; BEECKMAN, D.; SCHOONHOVEN, L.; GEFEN, A.; ROSINCZUK, J. Effect of laser therapy on expression of angio- and fibrogenic factors, and cytokine concentrations during the healing process of human pressure ulcers. International Journal of Medical Sciences, v. 15, n. 11, p. 1105-1112, 2018. DOI 10.7150/ijms.25651. Disponível em: https://doi.org/10.7150/ijms.25651. Acesso em: 13 abr. 2025.
VAGHARDOOST, R.; MOMENI, M.; KAZEMIKHOO, N.; MOKMELI, S.; DAHMARDEHEI, M.; ANSARI, F.; NILFOROUSHZADEH, M. A.; SABR JOO, P.; MEY ABADI, S.; NADERI GHARAGHESHLAGH, S.; SASSANI, S. Effect of low-level laser therapy on the healing process of donor site in patients with grade 3 burn ulcer after skin graft surgery (a randomized clinical trial). Lasers in Medical Science, v. 33, n. 3, p. 603-607, 2018. DOI 10.1007/s10103-017-2430-4. Disponível em: https://doi.org/10.1007/s10103-017- 2430-4. Acesso em: 13 abr. 2025
ZHOU, Y.; CHIA, H. W. A.; TANG, H. W. K.; LIM, S. Y. J.; TOH, W. Y.; LIM, X. L.; CHENG, L. J.; LAU, Y. Efficacy of low-level light therapy for improving healing of diabetic foot ulcers: A systematic review and meta-analysis of randomized controlled trials. Wound Repair and Regeneration, v. 29, n. 1, p. 34-44, 2021. DOI 10.1111/wrr.12871. Disponível em: https://doi.org/10.1111/wrr.12871. Acesso em: 13 abr. 2025.
1Centro Universitário Santo Agostinho (UNIFSA)
*Autor de correspondência: e-mail: carolfisio8536@gmail
polianaoliveiradossantos68@gmal.com
