IMPACT OF USING WATER SEAL CPAP IN THE FIRST 24 HOURS OF THE LIFE OF PRE-TERM NEWBORN WITH RESPIRATORY DISCOMFORT SYNDROME
REGISTRO DOI: 10.69849/revistaft/fa10202411260104
Hynara Gonçalves Nepomuceno1, Maria Vitória Lemes Stevanato2, Nayara Caroline Pereira3, Rafaella Rocha Figueiredo4, Ana Paula Assunção Quirino5, Alessandro Ferreira Alves6
RESUMO
Introdução: Anualmente, nascem quase 30 milhões de bebês prematuros em todo o mundo, sendo considerado prematuro o bebê que nasce com menos de 37 semanas de gestação, sendo assim, quanto maior a prematuridade, maiores as complicações ao nascimento. Sabe-se que 10% dos recém-nascidos necessitam de auxílio respiratório ao nascer e, dentre as patologias associadas à prematuridade, a Síndrome do Desconforto Respiratório (SDR) se torna a mais comum, manifestando desconforto respiratório nas primeiras 24 horas de vida. Desse modo, o CPAP selo d’água entra em atuação, por se tratar de um modo não invasivo de suporte ventilatório, que atua no recrutamento pulmonar, sendo amplamente estudado e com benefícios e segurança da utilização relatados em estudos prévios no tratamento de Recém Nascidos Pré Termos (RNPT) com SDR. Objetivo: Diante do exposto, o estudo analisou o impacto do uso do CPAP selo d’água nas primeiras 24 horas de vida de recém nascidos pré termos diagnosticados com a Síndrome do Desconforto Respiratório. Resultados: Foram analisados 40 RNPT, sendo observado predomínio do sexo masculino e média de idade gestacional de 33 semanas, onde todos bebês apresentavam esforço respiratório no momento inicial ao uso do CPAP, observado uma diminuição do esforço respiratório ao longo das primeiras 24 horas de vida. Ainda foram observados redução da frequência respiratória e aumento da saturação de oxigênio neste mesmo intervalo. Conclusão: O CPAP selo d’água é capaz de impactar positivamente nas complicações respiratórias advindas da Síndrome do Desconforto Respiratório em neonatos prematuros nas primeiras 24 horas de vida, prevenindo intubações e ventilação mecânica invasiva.
Palavras-chave: Síndrome do Desconforto Respiratório. Recém Nascido Pré Termo. CPAP selo d’água. UTI Neonatal. Ventilação Não Invasiva
INTRODUÇÃO
Anualmente, nascem quase 30 milhões de bebês prematuros em todo o mundo, segundo o Ministério da Saúde (MS) no Brasil nascem cerca de 340 mil bebês prematuros por ano. Um relatório divulgado em 2023, pela OMS, a Unicef e a Parceria para a Saúde Materna, Neonatal e Infantil demonstraram que 10% dos nascimentos no mundo são prematuros, mas com a modernização da Unidade de Terapia Intensiva Neonatal tem-se reduzido a mortalidade e o risco de sequelas em bebês prematuros (ESTEVES et al., 2023).
É considerado prematuro o bebê que nasce com menos de 37 semanas de gestação. Junto a esse marco temporal específico, há uma classificação mais detalhada das idades gestacionais segundo a OMS: entre a 34ª e 36ª semana e seis dias, considerado como prematuro tardio, de 32ª a 33ª semana e seis dias, como prematuro moderado, entre 28ª e 31ª semana e seis dias, muito prematuros e prematuros extremos para aqueles bebês nascidos abaixo de 28 semanas. Desta forma, quanto maior a prematuridade, maiores os riscos relacionados às complicações pulmonares (ESTEVES et al., 2023). Em analogia com os demais órgãos, os pulmões em seu desenvolvimento pré-natal ocupam uma posição especial, devido a importância de serem desenvolvidos a tal ponto que estejam imediatamente prontos para funcionar após o nascimento. O que explica o complexo e extenso desenvolvimento que se estende do período embrionário através do período fetal até o nascimento, onde o processo de maturação pulmonar pode estar propenso às alterações que afetam o funcionamento do sistema respiratório (EMBRYOLOGY, 2024).
Sabe-se que por volta da terceira semana de gestação se inicia o desenvolvimento pulmonar do feto e próximo a 24ª semana gestacional ocorre a diferenciação das células que revestem os ácinos, em pneumócitos do tipo I e II, os quais são responsáveis respectivamente pelo revestimento alveolar e armazenamento de substâncias surfactantes. A presença dessas substâncias é observada entre a 24ª e a 26ª semana de gestação, tendo sua produção aumentada de forma progressiva no decorrer da gestação, com o pico na 35ª semana. Alterações a qualquer nível dessas substâncias resultam em colapso alveolar, trazendo alterações na relação ventilação/perfusão, levando à hipóxia tecidual (EMBRYOLOGY, 2024).
Segundo Garate et al. (2024), 10% dos recém-nascidos necessitam de auxílio respiratório ao nascer e, dentre as patologias associadas à prematuridade, destaca-se a Síndrome do Desconforto Respiratório (SDR), manifestado nas primeiras 24 horas de vida, em razão da deficiência de surfactante pulmonar e à imaturidade do sistema respiratório, onde a função pulmonar do prematuro com SDR vem acompanhada de diminuição da complacência, aumento do trabalho respiratório e instabilidade da caixa torácica. Diante disso, os sinais clínicos que se pode apresentar, são a cianose, utilização de musculatura acessória, taquipneia, gemidos expiratórios, desta forma, o diagnóstico precoce desses sinais é de extrema importância para o tratamento em recém-nascido. Ressaltando que a imaturidade pulmonar tem potencial desencadeador no desenvolvimento de demais patologias, como também, a troca gasosa comprometida e função pulmonar inadequada, destacando a necessidade de estratégias eficazes e assistência integral devido a taxa de morbidade e mortalidade relacionados a patologia (FIORENZANO et al., 2019).
Conhecendo as limitações que o prematuro com a SDR apresenta, o uso precoce do CPAP é uma prática segura e baseada em evidências, tendo sua utilização indicada para o suporte ventilatório do prematuro nas primeiras horas de vida, inclusive em sala de parto, evitando a intubação precoce e as complicações advindas da mesma. O CPAP (pressão positiva contínua em vias aéreas) é um modo não invasivo de suporte ventilatório, o qual incide no recrutamento pulmonar através da pressão positiva contínua nas vias aéreas, que reduz o trabalho respiratório, por meio da melhora da relação ventilação/perfusão, estabilização torácica, aumento da pressão pulmonar, complacência pulmonar e permeabilidade das vias aéreas, (SWEET et al., 2013).
Atualmente, o CPAP pode ser ofertado por diversos tipos de dispositivos, entre eles o CPAP em selo d’água, o qual se destaca, por ser um modelo artesanal, de baixo custo e fácil aplicabilidade, o qual oferta ventilação com fluxo contínuo por meio de uma fonte de oxigênio misturada ou não a fonte de ar comprimido, que movimenta-se através de um umidificador aquecido por meio de um circuito respiratório fornecendo uma pressão expiratória positiva final (positive end expiratory pressure, PEEP) (ARAÚJO et al., 2022).
Diante do exposto, se observa a importância da assistência precoce ao prematuro, prevenindo intubações desnecessárias, mesmo em locais com recursos limitados, desta forma, o estudo analisou o impacto do uso do CPAP Selo D’água nas primeiras 24 horas de vida de recém nascidos pré termos diagnosticados com Síndrome do Desconforto Respiratório.
REVISÃO DE LITERATURA
Considerando que a Síndrome do Desconforto Respiratório (SDR) é caracterizada pela deficiência na produção de surfactante pulmonar e consequente leva à insuficiência respiratória, devido a sua fisiopatologia está associada à imaturidade do sistema respiratório dos recém- nascidos pré-termo (RNPT), a SDR atinge normalmente recém-nascidos (RN) com idade gestacional inferior a 35 semanas (prematuro tardio), sendo considerada a principal causa de mortalidade em RNPT, levando a óbito cerca de 50% daqueles que recebem o diagnóstico clínico, por isso, múltiplos são os manejos adotados no tratamento da SDR (TAVARES et al., 2019).
Durante avaliação da SDR são utilizadas ferramentas para classificação do esforço respiratório do RN, sendo uma delas o Boletim de Silverman-Andersen (BSA), o qual, na sua composição são avaliados 5 itens de sinais de desconforto respiratório: retração intercostal superior, retração intercostal inferior, retração xifoide, batimento de asa nasal e gemido expiratório, com 0 a 2 pontos para cada item, atingindo uma somatória de até 10 pontos. Onde zero ponto indica respiração normal, de 1 a 3 pontos indicam desconforto respiratório leve, de 4 a 6 moderado e 7 a 10 pontos indicam desconforto respiratório grave. Essa escala é utilizada em vários instantes, como por exemplo na triagem da ventilação não invasiva em recém- nascidos (RNs) internados em UTI Neonatal com insuficiência respiratória (RODRIGUES et al., 2023).
Diante a isso, o CPAP é a modalidade de ventilação não invasiva (VNI) mais habitualmente utilizada logo após o nascimento. Um dos seus objetivos é tratar a Síndrome do Desconforto Respiratório (SDR), prevenir a necessidade de intubação ou reintubação e reduzir o tempo de ventilação mecânica contínua. Esse método proporciona uma pressão contínua durante todo o ciclo respiratório, auxiliando na manutenção dos volumes pulmonares em RNs com SDR, melhorando o recrutamento alveolar e prevenindo o colapso pulmonar através da pressão positiva expiratória final aplicada. Segundo estudos de Pieraccini, 2017, indica que o uso do CPAP melhora a oxigenação (aumento de PaO2), reduz o dióxido de carbono (PaCO2) e diminui o shunt intrapulmonar, podendo ser aplicado através de várias interfaces, dentre elas a pronga nasal. Além de estabilizar a pressão durante a respiração espontânea, o CPAP melhora a capacidade residual funcional e protege contra doenças pulmonares em bebês prematuros.
O CPAP pode ser aplicado através de dois fluxos, contínuo ou variável e é administrado através de uma pronga nasal, tubo nasofaríngeo ou máscara nasal infantil. O fluxo variável faz auto ajustes do fluxo, o aparelho apresenta uma válvula de resistência variável no ramo expiratório, onde gera a pressão, normalmente são utilizadas pressões entre 4 e 7cmH20 de acordo com avaliação da expansibilidade pulmonar do recém-nascido. Segundo Pinto (2018) o fluxo pode variar de 6-8L/min e fração inspirada de oxigênio (FiO2) suficiente para manter a saturação entre 90-96%.
O fluxo contínuo compõe-se de um fluxo de gás encaminhado contra a resistência do ramo expiratório do circuito respiratório sendo esse, o CPAP em selo d’água, um meio de fornecer ventilação proporcionada através de uma fonte de oxigênio, misturada ou não com fonte de ar comprimido, onde passa por um umidificador aquecido e chega até o recém-nascido através de um circuito respiratório, onde o ramo expiratório do circuito está mergulhado, em um recipiente com água destilada estéril, que é o selo d’água, responsável por gerar a pressão expiratória positiva final (positive end expiratory pressure, PEEP) de acordo com os centímetros submergidos. Nesse modo, a pressão das vias aéreas oscila em volta de uma pressão média por conta dos gases borbulhando no líquido, a pressão positiva também promove pequenas vibrações na parede torácica (CARVALHO et al., 2022).
Para o sucesso da aplicação do CPAP selo d’água, alguns fatores são relevantes, como a montagem adequada do circuito, o tamanho e ajuste da pronga, já que neste caso com a ausência de alarmes sonoros, as borbulhas no recipiente podem ser indicativas de um posicionamento adequado ou não. Entretanto, uma equipe orientada e treinada é de suma importância, como o Fisioterapeuta, Médica e Enfermeiro (PEREIRA et al.,2023)
Dentro da Unidade de Terapia Intensiva Neonatal, a Fisioterapia compõe a equipe multiprofissional, a qual contribui para menores risco de morbidade, por meio de técnicas e recursos atualizados auxiliando em permanências mais curtas dentro do hospital. Os recém nascidos pré termos que nascem com baixo peso, disfunções motoras, problemas respiratórios necessitam de atendimentos fisioterapêutico, devido ser o profissional que identifica precocemente e se responsabiliza pela avaliação desse paciente como também, ameniza as complicações respiratórias decorrentes da ventilação mecânica, da prematuridade e promove melhora da função pulmonar, favorecendo as trocas gasosas (SIMÃO et al., 2016).
MÉTODOS
Pesquisa observacional, longitudinal, retrospectiva, realizada na Unidade de Terapia Intensiva Neonatal da Santa Casa de Alfenas, em Minas Gerais. Foram incluídos RNPT que necessitaram do uso de CPAP selo d’água logo após o nascimento, no período de Janeiro de 2023 a Julho de 2024 devido à SDR. Os critérios de exclusão foram: recém nascidos termos, recém nascidos que utilizaram o CPAP selo d’água por outras causas além da SDR, recém nascidos que necessitaram de Ventilação Mecânica Invasiva (VMI) como primeira escolha e prontuários incompletos ou com dados inelegíveis.
Com base nos critérios de inclusão e exclusão foram selecionados 40 recém nascidos pré termos com SDR que iniciaram o uso de CPAP selo d’água como primeira escolha, na Unidade de Terapia Intensiva Neonatal durante o período da coleta de dados.
O hospital para o estudo na Unidade de Terapia Intensiva Neonatal foi convidado a participar voluntariamente da pesquisa. Para isso, foi realizada a apresentação do projeto para o responsável técnico da Fisioterapia, diretoria clínica e diretoria do Hospital, formalizando o aceite por meio da carta de anuência, após, a pesquisa foi submetida ao Comitê de Ética e Pesquisa (CEP) sob número CAAE 83395624.6.0000.5111 e aprovado no parecer 7.096.826.
Foram realizadas as coletas de informações através do banco de dados de prontuários armazenados no Setor da UTI neonatal da Santa Casa de Alfenas. Esta coleta não teve nenhuma participação e nenhum contato direto com pacientes.
Na avaliação, foram coletadas informações como diagnóstico clínico, peso de nascimento, idade gestacional, sexo, Boletim de Silverman-Andersen (BSA), frequência respiratória e saturação de oxigênio, antes e após 30 minutos, 1 hora, 2 horas e 24 horas de uso do CPAP selo d’água.
Os dados foram coletados, inseridos em planilha de Excel do Windows® e analisadas por meio do pacote estatístico SPSS®, versão 8.0, utilizando-se estatística descritiva, frequência e teste T das amostras para determinação dos valores médios.
RESULTADOS
Com relação às características dos recém nascidos submetidos ao uso de CPAP selo d’água, foi observado o predomínio do sexo masculino (73%), assim como, os mesmos obtiveram maior média de peso (2070,86 gramas) e de tempo de uso do CPAP (37,66 horas). Com relação a idade gestacional foram analisadas uma janela entre 29 semanas a 35 semanas gestacionais com média para ambos sexos de 33 semanas. (tabela 1)
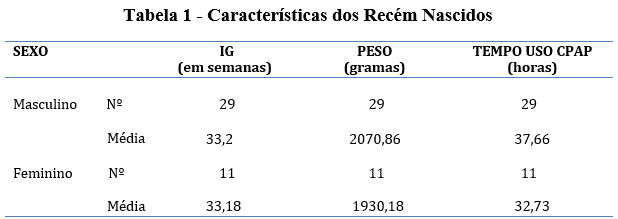

Para avaliação do esforço respiratório foi utilizado o Boletim de Silverman-Andersen (BSA), sua pontuação varia de 0 a 10, onde zero indica respiração normal, de 1 a 3 pontos indicam desconforto respiratório leve, de 4 a 6 moderado e 7 a 10 pontos indicam desconforto respiratório grave. O BSA foi analisado por meio da frequência de recém nascidos que se apresentavam sem esforço, com esforço leve, moderado e grave em cada momento de avaliação, sendo eles: antes da instalação do CPAP selo d’água, após 30 minutos de uso, com 1 hora de uso, após 2 horas de uso e com 24 horas de uso. Sendo observado na avaliação inicial 38 recém nascidos com esforço leve e 2 com esforço moderado. Na avaliação de 30 minutos, 5 bebês não apresentavam esforço, 33 apresentavam esforço leve e 2 esforço moderado. Já na análise de 1 hora de uso, foram observados 12 recém nascidos sem esforço respiratório e 28 com esforço leve. Após 2 horas de uso do CPAP selo d’água, 16 recém nascidos não apresentavam mais esforço e 24 esforço leve e por fim na avaliação de 24 horas de uso, 31 bebês não apresentavam esforço e 9 apresentavam esforço leve. (gráfico 1)
Gráfico 1 – Esforço Respiratório e o Tempo de Uso do CPAP selo d’água
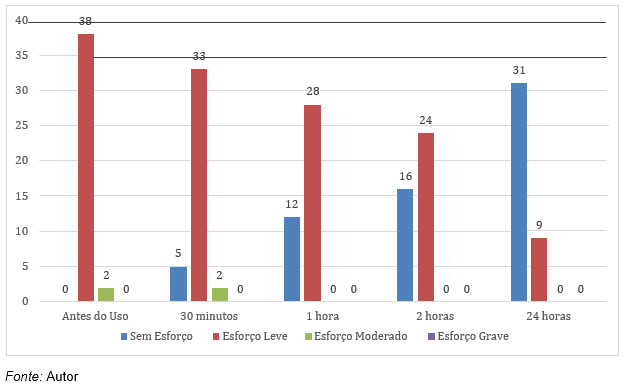
Na análise da Frequência Respiratória foi realizada a média para cada momento de avaliação, sendo eles: antes da instalação do CPAP selo d’água, após 30 minutos de uso, após 1 hora, com 2 horas de uso e com 24 horas de uso. Após, foi executado o teste T aos pares. A análise indicou diminuição significativa da frequência respiratória nos momentos antes uso do CPAP versus após 1 hora e antes do uso do CPAP versus após 24 horas de uso. (gráfico 2)
Gráfico 2 – Frequência Respiratória e o Tempo de Uso do CPAP selo d’água
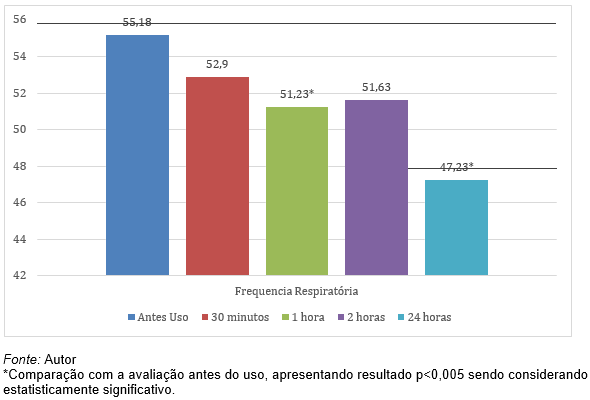
Na análise da Saturação de Oxigênio (SpO2) foi realizada a média para cada momento de avaliação, sendo eles: antes da instalação do CPAP selo d’água, após 30 minutos de uso, após 1 hora, com 2 horas de uso e com 24 horas de uso. Após, foi executado o teste T aos pares. A análise indicou aumento significativo da Spo2 nos momentos antes uso do CPAP versus após 1 hora, versus 2 horas e versus 24 horas de uso. (gráfico 3)
Gráfico 3 – SpO2 e o Tempo de Uso do CPAP selo d’água
Ainda foi observado que todos recém nascidos do estudo, utilizaram o CPAP logo após o nascimento, com a interface de pronga binasal curta, com os seguintes parâmetros iniciais: Fluxo de 6L/min, Peep 6cmH2O e FiO2 ajustada de 21% a 30% de acordo com a SpO2 alvo, determinada na instituição através do Projeto Coala, levando em consideração a SpO2 mínima de 90% e máxima de 96%.
Outro dado relevante foi observado, nenhum bebê apresentou falha ao uso do CPAP selo d’água necessitando de intubação e apenas um recém-nascido teve o CPAP suspenso com 24 horas, entretanto, retornado devido apneia e mantido por mais 12 horas. Ainda, não foi observado nenhum evento adverso com relação ao uso do CPAP selo d’água na amostra.
DISCUSSÃO
Segundo Tavares et al. (2019), em seu estudo transversal que avaliou 30 neonatos prematuros, pode-se observar que a Síndrome do Desconforto Respiratório atinge normalmente recém-nascidos (RN) com idade gestacional inferior a 35 semanas de gestação, o que corrobora com dados da presente pesquisa, onde os recém nascidos com a SDR submetidos ao uso do CPAP selo d’água apresentam como média de idade gestacional 33 semanas.
De acordo com a Sociedade Brasileira de Pediatria, a gravidade da SDR está diretamente relacionada com a idade gestacional e peso de nascimento, ou seja, quanto menor a idade gestacional e o peso, maiores os riscos de gravidade. Ainda, trazem que os sinais da SDR aparecerem durante as primeiras 24 horas de vida do bebê prematuro, o qual a recuperação pode demorar até 72 horas para se iniciar. No presente estudo pode-se observar que os RNPT com SDR submetidos ao uso do CPAP selo d’água, se apresentam como prematuros moderados, com peso médio adequado para a idade gestacional, o que pode demostrar menor gravidade da SDR, uma vez que pela avaliação de esforço respiratório através do BSA não pode ser observado prematuros com grave esforço respiratório, ainda, a média de tempo de uso total do CPAP de 36 horas demonstra uma recuperação mais rápida.
Os dados obtidos com relação ao sexo predominantemente masculino encontrado na amostra, apresentam concordância com demais estudos, que demonstram maior número de recém nascidos prematuros com SDR do sexo masculino. Como o estudo de Parkash et al. (2018) e de Almeida et al (2020) que observaram essa predominância no sexo masculino, trazendo o mesmo como um fator de risco. Ainda, não existe comprovação científica com relação a causa, mas sugere-se que possa estar relacionada a menor maturidade pulmonar.
Estudos comparativos entre a utilização do CPAP em selo d’água com o CPAP convencional em RNPT com diagnóstico de SDR, como o estudo de Pereira et al. (2023) e Rocha et al. (2023), trazem o uso favorável do dispositivo CPAP selo d’água em RNPT, bem como seus efeitos e benefícios. Os resultados indicaram que não houve muita divergência entre os modelos e concluiu-se que o CPAP selo d’água possui melhor custo benefício, sendo uma estratégia ventilatória de fácil utilização, minimamente invasiva e eficaz para RNPT com SDR e que também pode ser utilizada em ambientes com menores recursos, o que fortalece os dados obtidos no presente trabalho, o qual demonstra o impacto positivo do uso do CPAP selo d’água na redução do esforço respiratório de RNPT, assim com sua fácil aplicabilidade pela equipe.
Com relação aos parâmetros ventilatórios e a interface utilizada na amostra do presente estudo, pode-se observar correlação com o trabalho de Pinto (2018) e o Consenso Brasileiro de Ventilação Mecânica onde trazem que o fluxo pode variar de 6-8L/min e fração inspirada de oxigênio (FiO2) suficiente para manter a saturação entre 90-96%, sendo a interface de pronga binasal curta a mais eficiente.
Segundo o estudo de Martin et al. (2014), o uso do CPAP bolha sendo neste estudo chamado de CPAP selo d’água, comparado com a oxigenoterapia, seguido da ventilação mecânica, evidenciou que o CPAP bolha reduz a necessidade de ventilação mecânica em 30 a 50% e mostrou ser uma opção segura. Tal afirmação pode ser observado nos recém nascidos estudados, os quais, não apresentaram falha de ao uso do CPAP, não necessitando de intubação e ventilação mecânica invasiva.
Abelenda (2017) relatou, em seu estudo, que perante à utilização e segurança do CPAP selo d’água não foi observada nenhuma intercorrência ou efeito adverso quanto à instalação, manejo e transporte dos recém-nascidos que utilizaram este tipo de suporte ventilatório, com resultado similar a presente pesquisa, onde não foi observado nenhum evento adverso com relação ao uso do CPAP selo d’água.
Com relação complicações e tempo de hospitalização, o CPAP selo d’água parece se destacar no tratamento da síndrome do desconforto respiratório em prematuros, conforme Abelenda, 2017 apresenta em seu estudo, devido às vibrações produzidas pelo borbulhamento da CPAP em selo d’água que são transmitidas ao tórax dos bebês, o que contribui para a melhora nas trocas gasosas e diminuição do esforço respiratório, além do seu baixo custo e fácil aplicabilidade. Demonstrando relação com os dados obtidos, como diminuição do esforço respiratório avaliado pelo BSA, redução da frequência respiratória e aumento da saturação de oxigênio ao longo do tempo de uso do CPAP selo d’água nas primeiras 24 horas de vida de recém nascidos pré termos.
CONCLUSÃO
O CPAP selo d’água é capaz de impactar positivamente nas complicações respiratórias advindas da Síndrome do Desconforto Respiratório em neonatos prematuros nas primeiras 24 horas de vida, prevenindo intubações, ventilação mecânica invasiva, reduzindo mortalidade e morbidades.
O estudo possui algumas limitações, como o número relativamente pequeno de recém nascidos, entretanto, vale a pena ressaltar o custo benefício do método, já que o mesmo pode ser implantado em locais com recursos reduzidos de suporte básico e intermediário, os quais, muitas vezes abrem mão de métodos arcaicos na espera de transferências, aumentando os riscos de complicações para os prematuros.
REFERÊNCIAS BIBLIOGRÁFICAS
ABELENDA, V. Administração de CPAP selo d’água em RNPT de muito baixo peso na sala de parto e no transporte neonatal: contribuições da fisioterapia. 2017. 117 p. Tese (Mestrado) — [Local: Universidade não identificada], Rio de Janeiro, 2017.
ALMEIDA MFB, GUINSBURG R, MARTINEZ FE, PROCIANOY RS, LEONE CR, MARBA STM, et al. Fatores perinatais associados ao óbito precoce em prematuros nascidos nos centros da Rede Brasileira de Pesquisas Neonatais. Arch Pediatr Urug. 2010;81(2):112- 120.
ARAÚJO, L. MUNIZ, M. VITÓRIO et al.. Comparação entre o CPAP em selo d’água e o CPAP convencional no tratamento da síndrome do desconforto respiratório agudo de recém-nascidos” 2022.
CARVALHO, S. D et al.. ‘’Comparação entre o cpap em selo d’água e o cpap convencional no tratamento da síndrome do desconforto respiratório agudo de recém-nascidos’’. 2022.
EMBRYOLOGY. Phases of lung development: introduction. Disponível em: https://embryology.ch/en/organogenesis/respiration-tract/phases-of-lung- development/introduction.html?p=0#introduction. Acesso em: 3 set. 2024.
ESTEVES, C. M. et al. “É um Bombardeio de Sentimentos”: Experiências Maternas no Contexto do Nascimento Prematuro. Psico-USF, v. 28, n. 1, p. 53–66, jan. 2023.
FIORENZANO, D. M. et al. Respiratory distress syndrome: influence of management on the hemodynamic status of ≤ 32-week preterm infants in the first 24 hours of life. Revista Brasileira de Terapia Intensiva, v. 31, n. 3, p. 312–317, 2019. Doi: 10.5935/0103- 507X.20190056.
GARATE, C. CHON, B. JAMBO et al.. Desconforto Respiratório em Recém-Nascidos: Métodos Diagnósticos e Abordagens Clínicas na Neonatologia. 2024.
GIACCHINI, V. P et al.. ’’Fisioterapia em terapia intensiva neonatal’’. 2019.
LANZA, F. DE C. BARCELLOS, P. G.; DAL CORSO, S.. Benefícios do decúbito ventral associado ao CPAP em recém-nascidos prematuros. Fisioterapia e Pesquisa, v. 19, n. 2, p. 135–140, abr. 2012.
MARCUZZO, S. Desenvolvimento do sistema respiratório. 15 nov. 2014. Disponível em: https://professor.ufrgs.br/simonemarcuzzo/files/desenvolvimento_do_sistema_respiratorio.pdf.Acesso em: 9 out. 2024.
MARTIN S, DUKE T, DAVIS Eficácia e segurança do CPAP de bolha em cuidados neonatais em países de baixa e média renda: uma revisão sistemáticaArquivos de Doenças na Infância – Edição Fetal e Neonatal 2014; 99: F495-F504.
PARKASH A, HAIDER N, KHOSO ZA, SHAIKH AS. Frequency, causes and outcome of neonates with respiratory distress admitted to Neonatal Intensive Care Unit, National Institute of Child Health, Karachi. J Pak Med Assoc. 2015 Jul;65(7):771-5.
PEREIRA, D. ARAÚJO, R. CUNHA, F et al.. Os efeitos do CPAP selo d’água em recém- nascidos prematuros: uma revisão integrativa. *Brazilian Journal of Health Review*Curitiba, v. 6, n. 1, p. 414-430, jan. 2023. DOI: 10.34119/bjhrv6n1-040. Disponível em:<https://ojs.brazilianjournals.com.br/ojs/index.php/BJHR/article/download/56105/41218/1 36742>.
PINTO, B. “Efeitos de duas modalidades de ventilação não invasiva, imediatamente após a extubação, sobre o padrão respiratório de recém-nascidos pré-termo de muito baixo peso’’ 2018.
PIERACCINI, L. M. M. Eficácia da ventilação não invasiva nos grandes prematuros com síndrome de dificuldade respiratória: uma revisão bibliográfica. Projeto e Estágio Profissionalizante II — Licenciatura em Fisioterapia. Escola Superior de Saúde, Universidade Fernando Pessoa, 2005. Disponível em: https://core.ac.uk/download/pdf/132337523.pdf. Acesso em: 8 nov. 2024.
RODRIGUES, B. T et al.. Associação entre esforço respiratório mensurado pelo Boletim de Silverman-Andersen e fatores clínicos e neuromotores em recém-nascidos hospitalizados. 2023. Trabalho de Conclusão de Curso (Bacharelado em Fisioterapia) – Fundação Universidade Federal de Mato Grosso do Sul, Campo Grande, 2023. Disponível em: https://repositorio.ufms.br/handle/123456789/7106. Acesso em: 07 nov. 2024.
ROCHA, R.MARIA, F.VALMOR et al.. “Os efeitos do CPAP selo d’água em recém nascidos prematuros:Uma revisão integrativa”. 2023.
MIYOSHI, M. “SOCIEDADE BRASILEIRA DE PEDIATRIA”. Disponível em: (https://www.sbp.com.br/fileadmin/user_upload/2015/02/SDR.pdf) Acesso: 15 de nov de 2024.
SIMÃO, L. C et al.. ‘’A atuação do fisioterapeuta em unidades de terapia intensiva neonatal’’. 2016.
SWEET, D. G. et al. European consensus guidelines on the management of neonatal respiratory distress syndrome in preterm infants: 2013 update. Neonatology, v. 103, n. 4, p. 353–368, 2013. Doi: 10.1159/000349928.
TAVARES, A. B. et al.. Fisioterapia respiratória não altera agudamente os parâmetros fisiológicos ou os níveis de dor em prematuros com síndrome do desconforto respiratório internados em unidade de terapia intensiva. Fisioterapia e Pesquisa, v. 26, n. 4, p. 373–379, out. 2019.
1Hynara Gonçalves Nepomuceno; Aluna do Curso de Fisioterapia do Centro Universitário do Sul de Minas – UNIS– MG. E-mail: hynara.nepomuceno@alunos.unis.edu.br
2Mª Vitória Lemes Stevanato; Aluna do Curso de Fisioterapia do Centro Universitário do Sul de Minas – UNIS – MG. E-mail: maria.stevanato@alunos.unis.edu.br
3Nayara Caroline Pereira, Docente do Curso de Fisioterapia do Centro Universitário do Sul de Minas – UNIS – MG. E-mail: nayara.pereira@professor.unis.edu.br
4Rafaella Rocha Figueiredo; Coordenadora do Curso de Fisioterapia do Centro Universitário do Sul de Minas – UNIS – MG. E-mail: rafaella.figueiredo@professor.unis.edu.br
5Ana Paula Assunção Quirino, Fisioterapeuta Coordenadora do Serviço de Fisioterapia da Santa Casa de Alfenas – MG. Email: fisioterapiasantacasaalfenas@gmail.com
6Alessandro Ferreira Alves, Docente do Centro Universitário do Sul de Minas – UNIS – MG. E-mail: alessandro.alves@professor.unis.edu.br
