INFLUENCE OF ORTHOGNATIC SURGERY IN THE THERAPEUTIC OF OBSTRUCTIVE SLEEP APNEA SYNDROME: SYSTEMATIC REVIEW
REGISTRO DOI: 10.69849/revistaft/th102411251431
Davidson Leandro Peres Costa1
Luiz Roberto Coutinho Manhães Júnior2
ABSTRACT: Obstructive Sleep Apnea Syndrome (OSAS) is a respiratory disorder that obstructs the airways during sleep and is considered a highly prevalent chronic disease, characterized by episodes of decreased or absent airflow in the lungs. One of the therapeutic alternatives for OSAS is orthognathic surgery. The objective of this study was to evaluate, through a systematic review, the impact of orthognathic surgeries in relation to the treatment of patients with OSAS. The methodology used in this systematic review began with the definition of the theme represented by the question “Does orthognathic surgery influence the treatment of obstructive sleep apnea?”. A review protocol was then defined, the data source, the source eligibility criteria, and then began the identification, screening, eligibility, and inclusion of publications from the last three years that were used in this study. The articles included were clinical studies that met the eligibility criteria: (P) patients with OSAS, (E) management of OSAS using orthognathic surgery, (C) without the use of orthognathic surgery and (O) influence of orthognathic surgery on treatment of OSAS and treatment efficacy. Then the data collection process began, listing and defining the variables obtained from the data, summarizing the results, and later presenting the results and discussions of each selected study. Only 6 publications were included in the review, one of them involving the surgical intervention of mandibular setback and the others involving maxillomandibular advancement and the total number of participants was 205 participants. The results allowed us to conclude that changes in the repositioning of mandibular setback (MR) in young, healthy patients with class III dentofacial deformity (DDF) demonstrated that setbacks greater than 5mm increase the risk of increased OSAS in young patients, and the other studies Clinicians who recommended the surgical intervention of maxillomandibular advancement (MMA) to solve the problem of OSAS demonstrated through objective evaluations that the success rates were positive, even though it was variable post-intervention in the long term.
Keywords: Obstructive sleep apnea syndrome, Therapeutic alternative; Orthognathic surgery; Maxillomandibular advancement.
INTRODUÇÃO
De acordo com Duarte et al., (2022) o sono pode ser acometido por diversos distúrbios respiratórios, dentre eles destacando a SAOS, que é o distúrbio mais prevalente, que é caracterizada pelo frequente colapso das vias aéreas superiores VAS durante o sono.
Para Eckert & Malhotra (2008); Gaudette & Kimoff (2010) a VAS é a estrutura responsável pela fala, pela deglutição de alimentos e líquidos e pela passagem de ar (ventilação) e é constituída de músculos e partes moles que não apresentam arcabouço ósseo protetor e apresenta uma porção capaz de se colapsar que se estende desde o palato duro até a laringe. Embora essa capacidade de se colapsar, em vigília, seja fundamental para a fala e a deglutição, também permite o colapso durante o sono, causando a SAOS.
A síndrome da apneia obstrutiva do sono (SAOS) é um distúrbio respiratório do sono caracterizado por episódios recorrentes de obstrução total ou parcial da VAS durante o sono, os quais levam a hipoxemia intermitente, hipercapnia transitória e despertares frequentes, associados a sinais e/ou sintomas clínicos, indicaram ainda que é considerada doença crônica, progressiva, incapacitante, com alta mortalidade e morbidade cardiovascular (Poluha, Stefaneli & Terada, 2015). Considerada um problema de saúde pública, onde sua prevalência varia com a faixa etária e com critérios utilizados para diagnosticar a síndrome (Silva & Giacon, 2006). Afeta de 2% a 4% da população adulta e tem aumentado cada vez mais (Epstein et al., 2008). Young et al., (2002) estimaram uma prevalência de 5% de apneias moderadas e graves em adultos e de 20% considerando todos os níveis. A maioria dos estudos sugere uma prevalência maior em homens do que em mulheres.
Senaratna et al., (2017) investigaram a prevalência geral de SAOS, indicando que de gravidade leve variou de 9% a 38% e foi maior em homens. Demonstraram que este índice aumentou com a idade e, em alguns grupos de idosos, chegou a 90% nos homens e 78% nas mulheres. A prevalência de casos de gravidade moderada e grave variou de 6% a 17%, chegando a 49% nas idades avançadas. A prevalência de SAOS também foi maior em homens e mulheres obesos.
Quanto a etiologia é multifatorial e pode variar devido a alterações anatômicas no esqueleto dento facial, obesidade, posição de decúbito dorsal, idade avançada, alterações hormonais e fatores genéticos, o que explicaria os episódios em múltiplos membros de uma mesma família (Silva & Giacom, 2006). Os autores ainda relataram que nas mulheres pós-menopausa, que não fazem reposição hormonal, torna-se tão frequente quanto nos homens, e o uso de hormônios nesta fase está associado a baixa prevalência. Peppard et al., (2000) indicaram fatores de risco para SAOS como a idade, o gênero masculino, a obesidade pelo índice de massa corpórea (IMC) e a circunferência do pescoço (CP). A obesidade é um importante fator de risco para a SAOS e que redução modesta do peso corporal diminui a gravidade da SAOS.
A morfologia craniofacial pode estar entre os fatores predisponentes para o desenvolvimento da SAOS. Publicações tem demonstrado uma relação entre as dimensões craniofaciais e as estruturas das VAS em pacientes portadores do distúrbio. Esses resultados dão suporte ao potencial papel que as medidas faciais desempenham no fenótipo anatômico da SAOS (Capistrano et al., 2015).
Martins (2014) apud Fursel et al., (2021) menciou que durante a evolução craniofacial, podem ocorrer discrepâncias no padrão de normalidade de desenvolvimento tanto do osso maxilar quanto no osso mandibular. Desta forma, baseado nos padrões faciais e em exames radiográficos, os indivíduos se classificam em: Padrão I, Padrão II, Padrão III, Padrão Face Curta e Padrão Face Longa. Pacientes portadores de DDF como classe II, tem-se uma predisposição a diminuição do espaço faríngeo devido ao retrognatismo mandibular, e o osso-hioide posicionado póstero-inferiormente.
Capistrano et al., (2015) avaliaram a associação entre os padrões morfológicos faciais e tipos faciais (braquifacial, mesofacial e dolicofacial) com a SAOS em pacientes de um centro especializado em distúrbios do sono. Concluíram que o desenho morfológico facial se mostrou um considerável fator de agravamento ou proteção da SAOS, cujo indivíduos Padrão II e braquifaciais tiveram um índice de apneia e hipopneia maiores, enquanto nos pacientes Padrão III esse índice foi reduzido.
Durante o sono, os indivíduos com SAOS têm episódios repetidos de declínios da ventilação (hipopneias) e cessação da ventilação (apneias), as quais surgem por obstrução da VAS. Estas obstruções causam interrupções do sono com frequentes microdespertares, diminuição do sono rapid eye-movement (REM) e do sono de ondas lentas (estádios 3 e 4), episódios repetitivos de queda da saturação de oxigênio com rápida re-oxigenação causando episódios cíclicos de dessaturação/ re-oxigenação, alterações repetidas na pressão intratorácica e hipercapnia episódica. A fragmentação do sono e a hipóxia intermitente crônica levam ao aumento da atividade simpática, a uma resposta inflamatória e stress oxidativo (Arnardottir et al., 2009).
A SAOS não é facilmente diagnosticada (Souza et al., 2020). O diagnóstico completo deve ser feito antes de iniciar qualquer tratamento. A sua intensidade deve ser definida, para identificar os pacientes que podem ter mais susceptibilidade a desenvolver complicações recorrentes da SAOS, caso não tratada corretamente (Bertoz et al., 2012).
O exame polissonográfico de noite inteira, realizado em centros de estudos dos distúrbios do sono, sob supervisão de um técnico habilitado, constitui o método diagnóstico padrão para a avaliação dos distúrbios respiratórios do sono (Poluha, Stefaneli & Terada, 2015). De acordo com Souza et al., (2020) a polissonografia pode ser basal ou para titulação de CPAP. A polissonografia basal monitora simultaneamente saturação de oxigênio, fluxo de ar, esforço respiratório, frequência cardíaca, eletroencefalograma, eletro-oculograma e eletromiograma durante uma hora, e possibilita diagnosticar e classificar o distúrbio em leve, moderado ou grave; e a polissonografia para titulação de CPAP, além do diagnóstico, determina a escolha do melhor aparelho e a pressão ideal para o tratamento de cada paciente.
Muitos estudos abordam diferentes técnicas de tratamento que visam inibir os malefícios da SAOS (Paula, Cunha & Silva, 2020). O objetivo do tratamento da SAOS é o de normalizar a respiração durante o sono, abolindo, a sonolência diurna excessiva, as alterações neuropsíquicas e cardiovasculares. Ao mesmo tempo deve proporcionar ao paciente boa qualidade de vida, não oferecendo efeitos colaterais ou riscos (Poluha, Stefaneli & Terada, 2015).
A gravidade do transtorno direciona a escolha do tratamento, que pode incluir medidas de higiene do sono, tratamento farmacológico, injetores de ar comprimido, utilização de aparelhos intrabucais, cirurgias, bem como a combinação de terapias (Poluha; Stefaneli & Terada, 2015). O manejo terapêutico das SAOS inclui medidas gerais como interferência sobre o excesso de peso; evitar bebidas alcoólicas, sedativos e tabaco; adotar no leito posições de decúbito lateral, principalmente quando a polissonografia evidencia relação dos eventos respiratórios anormais com o decúbito dorsal (Silva & Giacon, 2006).
De acordo com Bertoz et al. (2012), a escolha do tratamento é determinada pela intensidade e origem da SAOS e podem ser não invasivos, como aparelhos de pressão aérea positiva (PAP), aparelhos orais, dilatadores nasais e tratamentos considerados invasivos, incluindo cirurgias envolvendo os maxilares e amigdalectomias.
Yong, Peppard & Gottlieb, (2002) indicaram que muitos cirurgiões dentistas acabam tratando a SAOS em nível sintomático, apenas através da instalação de aparelhos orais. Entretanto, esta síndrome é bem complexa, podendo apresentar vários graus e consequências irreversíveis para o organismo do paciente. Mencionaram que os cirurgiões bucomaxilofaciais são profissionais mais habilitados e preparados para o diagnóstico e tratamento dessas enfermidades.
De acordo com evidências científicas a indicação da cirurgia ortognática de AMM torna-se relevante para o tratamento da SAOS, proporciona melhoras estéticas e funcionais> Permite alterar a dimensão das VAS, possibilitando maior passagem de ar e melhor qualidade de vida ao paciente. Godt et al. (2011) indicaram que o objetivo da cirurgia AMM consiste em contribuir com a diminuição da constância da VAS por meio da dilatação de seu tamanho, suprimindo falhas anatômicos que devam ocluir a luz aérea. Silva & Toni (2018) relataram que essa cirurgia é realizada para corrigir as desproporções ósseas maxilomandibulares, e como consequência promovem o equilíbrio entre as funções estomatognáticas e a harmonia entre as estruturas anatômicas.
Trindade (2019) indicou que já está bem documentada em literatura que a cirurgia de AMM pode ser uma opção de tratamento da SAOS em função de promover um aumento volumétrico faríngeo. Entretanto, é necessária uma avaliação que demonstre o efeito dessa cirurgia nos parâmetros polissonográficos, dentre os quais se destaca o IAH.
Como a alteração dimensional da via aérea é intrínseca a esse tipo de procedimento, seu objetivo inicial diversificou-se, e vem sendo considerada terapia usual para o tratamento da SAOS (Menéndez et al., 2020).
O objetivo dessa revisão sistemática consistiu em verificar o impacto das cirurgias ortognáticas em relação ao tratamento de pacientes com SAOS, bem como analisar sua eficácia a partir dos trabalhos selecionados nessa pesquisa.
MATERIAL E MÉTODOS
A Revisão Sistemática (RS) teve seu início ocorreu após a dispensa do Comitê de Ética em Pesquisa (CEP). Considerada um estudo observacional retrospectivo ou estudo experimental de recuperação e análise crítica da literatura (Biblioteca Prof. Paulo Carvalho de Matos, 2015). Segundo Sampaio & Mancini (2007) as RS são desenhadas para ser metódicas, explícitas e passíveis de reprodução. Testam hipóteses e têm como objetivo levantar, reunir, avaliar criticamente a metodologia da pesquisa e sintetizar os resultados de diversos estudos primários (Biblioteca Prof. Paulo Carvalho de Matos, 2015).
Segundo as Diretrizes Metodológicas para o desenvolvimento de uma RS em publicação do Ministério da Saúde (MS) (2014) é necessário que o processo comece com a apresentação de uma ideia clara e objetiva, independente do delineamento de estudo, ressaltando que ela não foi objeto de pesquisa prévia. A questão de pesquisa bem formulada envolveu especificidade e precisão, considerando a identificação das variáveis e da população de interesse.
De acordo com esse mesmo documento orientativo do MS, foi empregado a estratégia PECO, onde cada letra representa um componente da questão. Foi introduzida no ano de 1995 por Richardson e colaboradores:
P População de interesse (paciente ou problema a ser abordado); E Exposição a ser considerada; C Comparador (controle); O Desfecho de interesse.
O primeiro passo dessa pesquisa foi caracterizado pela formulação bem clara da pergunta desse estudo, contendo a condição de interesse: “A cirurgia ortognática influencia no tratamento da Síndrome da Apneia Obstrutiva do Sono?”
O segundo passo está relacionado a identificação das bases de dados consultadas e definição das palavras-chaves e estratégias de busca. A busca e identificação dos estudos ocorreu em diferentes bancos de dados científicos da área de Saúde, destacando PubMed, Lilacs, Science, Cochrane, e ainda literatura cinza, no sentido de responder à pergunta indicada anteriormente.
Essa busca envolveu literatura nacional e internacional, artigos originais gratuitos e disponíveis na íntegra, e sendo utilizados os descritores: Apneia obstrutiva do sono; Avanço Maxilar; Cirurgia ortognática; Alternativa terapêutica; Obstructive sleep apnea; Maxillary advancement; Orthognathic surgery; and Therapeutic alt.
O terceiro passo representado pelos critérios empregados para a seleção dos artigos a partir da busca, que são representadas por ensaios clínicos envolvendo o manejo de SAOS tratados com cirurgia ortognática e publicados nos últimos cinco anos (2017 a 2022), são essas publicações selecionadas e preencheram os critérios de elegibilidade:
P Pacientes: com SAOS ou com má oclusão de classe III E Exposição/intervenção: Manejo da SAOS pelo emprego de cirurgia ortognática: Avanço Maxilomandibular, Bimaxilar ou de Recuo Mandibular C Comparação: Parâmetros Pré-Cirúrgicos e Pós-Cirúrgicos O Resultados: Influência da cirurgia ortognática no tratamento da SAOS e eficácia no tratamento (Volume Total das Vias Aéreas Superiores e Apneia do Sono)
Com a aplicação dos critérios empregados na seleção das publicações, também foram excluídas publicações que não se enquadraram nos critérios indicados. Os artigos selecionados e incluídos na revisão foram lidos na íntegra para a extração das informações, para daí apresentar uma análise crítica e avaliar os estudos incluídos na revisão para daí conduzir o preparo da produção científica. Na figura 1 é apresentada a descrição sobre o processo de revisão sistemática de literatura.
Figura 1. Descrição sobre o processo de revisão sistemática de literatura

Fonte: adaptado de Sampaio & Mancini (2007), p.86
RESULTADOS
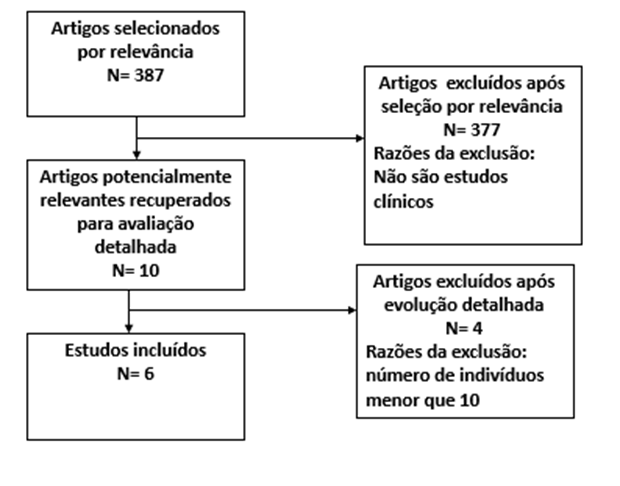
A busca teve início em outubro de 2022 e durou até janeiro de 2023, os bancos e na figura 2 apresentando um diagrama de fluxo para estudos selecionados. As publicações selecionadas por relevância nas bases de dados BVS e PubMed nos últimos 5 anos, partiu-se do emprego do cruzamento das palavras-chaves SAOS e cirurgia ortognática (sleep apnea syndrome and orthognathic surgery), que indicou trezentas e oitenta e sete (387) publicações. De dessas, potencialmente relevantes para avaliação indicando dez (10) para avaliação detalhada, sendo que os artigos excluídos foram da ordem de trezentas e setenta e sete (377) considerando a duplicidade e não serem estudos clínicos. Das dez publicações (10) indicadas para avaliação detalhada das mesmas, após a leitura dos resumos, somente seis (6) foram incluídas na revisão e a razão de exclusão de 5 diz respeito ao número de indivíduos inferior de dez participantes, incluindo também relatos de casos.
Figura 2. Diagrama do fluxo da seleção dos estudos
No quadro 1 são apresentados os estudos selecionados para realização dessa revisão sistemática, três deles do ano de 2020, dois do ano de 2020 e um do ano de 2022: Yavari et al., (2020), Rocha et al., (2020), e Romano et al., (2020); Rubio et al., (2021) e Christino et al., (2021); e Abassi et al., (2022).
Quadro 1. Estudo selecionados para a revisão sistemática
Autores/ano Design do estudo Participantes Idade (anos) Tipo de cirurgia Instrumento de avaliação e variáveis Yavari et al., (2020) Prospectivo 30 pacientes (15 masc. e 15 fem.) DDF Classe III Maiores de 18 RM Questionário STOP-BANG (SBQ) medindo-se o risco do SAOS Rocha et al., (2020) Retrospectivo 56 pacientes (21 masc. e 35 fem. 35,8± 10,7 AMM Tomografias computadorizadas de feixe cônico (TCFC) pré e pós-operatórias avaliando alterações no EAS pelas análises do VVA e AAM Romano et al., (2020) Retrospectivo 19 pacientes (16 mas. 3 fem) DDF Classe II 46±10 AMM Polissonografia analisando o IAH, ESS e IMC Rubio-Bueno et al., (2021) Prospectivo 32 pacientes (28 masc. e 4 fem.) 41,9± 13,3 AMM Polissonografia pré- e pós-operatória Pré-operatória (avanço esquelético, % VVA) e pós-operatória mudanças no IAH, IDO, % tempo de saturação) Christino et al., (2021) Prospectivo 38 pacientes 36 ± 8,4 AMM Tomografia computadorizada e polissonografia pré e pós-operatória (IAH, volume retropalatal e retrolingual e AAM) Abassi et al., (2022) Prospectivo 30 pacientes (15 masc. e 15 fem.) DDF Classe III 25 a 31 AMM Dispositivo HST Pré-operatório RM, AM e pós-operatório: (IAH)
Quanto ao design do estudo dois estudos classificados como retrospectivo, ou seja, os pesquisadores colheram informações pregressa da intervenção e acompanharam por um período de tempo nos pacientes; e quatro estudos classificados quanto ao design em prospectivo, onde os pesquisadores esteveram presentes no momento da intervenção e acompanharam por período de tempo para observar um ou mais desfecho.
Essa série de estudos contou com a participação de 205 pacientes. Em relação a variável sexo dos participantes, mesmo que o estudo de Christino et al., (2021) não tenha indicado o sexo dos pacientes, os demais distribuíram os pacientes em ambos os sexos, entretanto observou-se a participação de mais pacientes do sexo masculino e somente dois deles dividiram igualmente a população entre ambos os sexos (Yavali et al., 2021; e Abassi et al., 2022).
Quando a idade dos pacientes, o estudo Christino et al., (2021), não indicou a idade dos pacientes, e os demais estudos não demonstraram homogeneidade nessa variável, por exemplo, um dos estudos indicou que os pacientes possuíam idade superior a 18 anos (Yavary et al., 2020), outros três nas faixas etárias de 25 a 35 anos (Abassi et al., 2021), de 29 a 55 anos (Rocha et al., 2020), e de 36 a 56 anos (Romano et al., 2020).
Quanto ao tipo de intervenção cirúrgica indicada nos estudos clínicos foram de dois tipos, recuo mandibular (RM) e avanço maxilo mandibular (AMM). No primeiro caso envolvendo o estudo de Yavari et al., (2020) realizaram cirurgia de RM isolada e avaliaram o risco de ocorrência da SAOS. O segundo tipo de intervenção indicada por cinco estudos clínicos o de AMM realizados por Christino et al., (2021), Rocha et al., (2020), Romano et al., (2020), e Abassi et al., (2022) onde os pacientes foram tratados por este tipo de cirurgia, e o de Rubio-Bueno et al., (2021) que trouxeram um abordagem inovadora para avançar o osso mandibular, através da distração bilateral do ramo interno da mandíbula, representado por procedimento lento, progressivo e mais estável para avançar.
No estudo conduzido por Yavari et al., (2020), onde a intervenção foi de RM, o instrumento de avaliação empregado foi um questionário (Stop-Bang, SBQ) que tinha como variável o risco da SAOS, e que foi preenchido pelo profissional pneumologista, nos tempos de 1 semana após a cirurgia, e após 1 e 6 meses.
Nos ensaios clínicos onde a intervenção sugerida foi do AMM, os instrumentos de avaliação e variáveis variaram; por exemplo, no caso do estudo de Rocha et al., (2020) foram empregadas tomografias computadorizadas de feixe cônico (TCFC) tanto no período pré como pós-operatório e analisaram as alterações do Espaço Aéreo Superior (EAS) pelas variáveis do volume das vias aéreas superiores (VVA) e área axial mínima (AAM); de Romano et al., (2020) que empregaram no estudo a variáveis polissonográficas (IAH) e o Epworth escala de sono (ESS) e índice de massa corporal (IMC); de Rubio-Bueno et al., (2021) que empregaram polissonografia nos períodos pré e pós operatório analisando o avanço esquelético, o percentual do aumento do VVA e o valor pós-operatório do plano oclusal mandibular na fase pré-operatória, e as variáveis de desfecho empregadas no estudo foram mudança no índice de apneia-hipoapneia (IAH), índice de dessaturação de oxigênio (IDO) e percentagem de tempo com saturação abaixo de 90%; de Christino et al., (2021) empregou-se tomografia computadorizada e polissonografia pré e pós operatória, e analisaram a mudança no IAH, os volumes retropalatal e retrolingual e AAM; e de Abassi et al., (2022) as variáveis preditoras foram a quantidade de RM e AM e pós-intervenção IAH.
DISCUSSÃO
Único estudo que conduziu a intervenção de RM em pacientes com DDF classe III foi o realizado por Yavari et al., (2020) que aplicaram o questionário SBQ e após uma semana da intervenção a pontuação média foi de 1,37±0,85 e aumentando para um mês após o procedimento em 2,33±1,52, entretanto diminuiu significativamente para 1,47±1,17 após seis meses. As diferenças observadas entre os tempos 1 semana a 1 mês e 1 semana e 6 meses foram observadas serem maiores no grupo com reposicionamento do RM maior ou igual a 5mm. Os autores indicaram que recuo inferior a 5mm não aumentou o risco da SAOS em pacientes jovens, saudáveis e não fumantes, entretanto o aumento do risco da SAOS ocorreu com valores de recuo maiores ou iguais a 5mm, medido na bora do incisivo inferior. Os autores recomendaram cuidado e devendo discutir o risco potencial aumentado em pacientes quando da necessidade desse plano de tratamento.
Abassi et al., (2022) consideraram que até os dias atuais permanece controversa a ocorrência da relação entre cirurgia de RM e SAOS, daí no estudo clínico desenvolvido para tratar pacientes com DDF classe III diagnosticados com SAOS empregaram a cirurgia avanço bimaxilar (avanço maxilar concomitante e avanço mandibular). O IMC dos pacientes variou de 19,90±3,6 Kg/m. A quantidade média de RM foi de 4,5±1,1mm, enquanto a média do AM foi de 2,9±1,2mm. O IAH médio no pré-operatório, após 1 e 6 meses foi de 1,8±1,0, 3,4±1,5 e 1,9±0,9 eventos por hora, respectivamente. As pontuações do IAH aumentaram do pós-operatório para 1 mês, mas novamente diminuiu até 6 meses, que foram estatisticamente significativos (p <0,001). O significativo a quantidade de spo2 no pré-operatório, 1 mês e 6 meses foi de 96,7±0,9, 94,0±1,3, e 96,7±0,7%, respectivamente. O IAH pós-operatório em 1 e 6 meses teve relação estatisticamente significativa direta com a quantidade de RM (r = 0,404, 0,574, respectivamente e p < 0,05). Os scores de IAH pós-operatório foram menores em pacientes com RM <5 mm em comparação com indivíduos que sofreu recuo ≥5 mm (p < 0,05). Os autores concluíram que a cirurgia AMM não aumentou a incidência da SAOS em pacientes jovens saudáveis não obesos classe III, no caso de recuo mandibular até 7 mm.
A probabilidade de melhoria no EAS através da cirurgia AMM foi sugerida por Rocha et al., (2020) que indicaram que esta intervenção deve ser considerada durante a decisão de tratamento cirúrgico-ortodôntico em função de fornecer tratamento estético e benefício funcional ao paciente. No estudo clínico realizado pelos autores identificou que após o procedimento de AMM aumentou o VVA e a AAM em média de 73,6±74,75% e 113,5±123,87%, respectivamente, concluíram que esse tipo de intervenção aumentou significativamente o EAS, entretanto esse aumento é muito variável.
No estudo retrospectivo de Romano et al., (2020) todos os pacientes diagnosticados com SAOS moderadamente grave e tratados com cirurgia de AMM foram acompanhados após 6 meses e a longo prazo (4 a 10 anos pós-operatório). Os resultados demonstraram que a ESS melhorou significativamente desde o início em quase todos os pacientes após 6 meses e mais de dois terços em 50% de redução do IAH em longo prazo, quando comparado com a linha de base, e um valor menor que 20 do mesmo índice. O IMC não mudou significativamente antes do procedimento até em longo prazo. Evidenciaram que o acompanhamento de longo prazo indicou a estabilidade dos resultados do AMM para o tratamento da SAOS.
No estudo clínico de Rubio-Bueno et al., (2021) os paciente foram acompanhados por 32±14,2 meses e forma observados que o IAH foi de 47,9±23,1/h antes da cirurgia e o ESS foi de 13,4±4,4. O IAH foi medido no pós-operatório após 12 meses e o valor médio observado foi de 4,8±5,6/h (p<0,001), com 81,2% dos pacientes considerados curados (IAH<5) e 18,8% com SAOS residual leve a moderada. A ESS diminuiu para 1,9±1,8 no final do tratamento cirúrgico (p<0,001). As análises 3D revelaram um VVA de 188,4%±73,5% (p<0,001).
Christino et al., (2021) procuraram avaliar o impacto da rotação anti-horária do plano oclusal na morfologia da faringe em pacientes diagnosticados com SAOS e submetidos a cirurgia de AMM. A cirurgia classificou os pacientes em dois grupos: com CCWROP ≥ 2º (R) e sem rotação ou CCWROP ≤ 2º (NR). Um avanço anterior da mandíbula de 0,71 mm foi identificado para cada grau de CCWROP (p < 0,001). Quanto à polissonografia, o IAH foi reduzido em 80% e 62% em R e NR, apresentando valores finais de 6,8 e 13,0, respectivamente. O IAH mudou igualmente em ambos os grupos. Houve redução de 68 e 26% no IAH para R e NR, respectivamente. O volume total aumentou 45% em R e 30% em NR. Os volumes retropalatal e retrolingual aumentaram em 49% e 4% em R e 43% e 15% em NR, respectivamente. A AAM aumentou 92% na região retropalatal e 97% na região retrolingual em R, enquanto esses aumentos foram de 76% e 31% em NR, respectivamente. Os autores concluíram que o AM anterior de 0,71 mm para cada grau de CCWROP é de grande importância para planejamento. Com esse recurso, os indivíduos em R apresentaram resultados melhores que os de NR em todos os parâmetros avaliados, principalmente na região retrolingual.
CONSIDERAÇÕES FINAIS
Indo de encontro as evidências científicas sobre a relação do impacto das cirurgias ortognáticas e SAOS, conclui-se que mudanças no reposicionamento do recuo mandibular em pacientes jovens e saudáveis com DDF classe III indicaram que com recuos superiores a 5mm aumenta o risco do aumento da saos em pacientes jovens. Os estudos clínicos que empregaram a intervenção cirúrgica de avanço maxilo mandibular visando solucionar ou minimizar o problema da SAOS utilizaram avaliações objetivas representadas preferencialmente por variável polissonográfica e alterações do espaço aéreo superior, para identificar os resultados em pós-operatório, e os resultados observados foram bem favoráveis, inclusive em longo prazo, embora as taxas de sucesso indicadas nos estudos foram variáveis.
BIBLIOGRAPHIC REFERENCES
Abbasi S, Rahpeyma A, Shooshtari Z, Rezaetalab F, Vaezi T, Samieirad S. Bimaxollary Orthognathic surgery does not induce obstructive sleep apnea in skeletal class III patients. Journal of Oral and Maxillofacial Surgery. 2022;80(8):1340-53.
Arnardottir ES, Mackiewicz M, Gislason T, Teff KL, Pack AL. Molecular signatures of obstructive sleep apnea in adults: a review and perspective. Sleep. 2009; 32(4):447-70.
Bertoz APM, Verri ACG, Verri FR, Weber AS, Mendonça MR, Bertoz FA, Santos ECA, Rezende MCRA. Obstructive Sleep Apnea Syndrome: Diagnosis and Treatment. Arch Health Invest. 2012;1(1): 3-10.
Capistrano A, Cordeiro A, Capelozza Filho L, Almeida VC, Silva PIC, Martinez S, Almeida-Petrin RR. Facial morphology and obstructive sleep apnea. Dental Press Journal of Orthodontics. 2015;20(6):60-7.
Christino M, Vinha PP, Faria AC, Garcial DM, Melo-Filho FV. Impact of counterclockwise rotation of the occlusal plane on the mandibular advancement, pharynx morphology, and polysomnography results in maxillomandibular advancement surgery for the treatment of obstructive sleep apnea patients. Sleep and Breathing. 2021;25(4):2307-13.
Duarte RLM, Togeiro SMGP, Palombini LO, Rizzatti FPG, Fagondes SC, Magualhães-da-Silveira F, Cabral MM, Genta PR, Lorenzi-Filho G, Clímaco DCS, Drager LF, Codeço VM, Viegas CAA, Rabahi MF. Consenso em Distúrbios Respiratórios do Sono da Sociedade Brasileira de Pneumologia e Tisiologia. J Bras Pneumol. 2022;48(4):e20220106.
Eckert DJ, Malhotra A. Pathophysiology of adult obstructive sleep apnea. Proc Am Thorac Soc. 2008; 5(2):144-53.
Epstein LJ, Kristo D, Strollo PJ, Friedman N, Malhotra A, Patil SP, et al. Clinical guideline for the evaluation, management and long-term care of obstructive sleep apnea in adults. J Clin Sleep Med. 2009;5(3):263-76.
Fursel KA, Custódio GP, Oliveira Neto JLO, Sousa MJ, Paiva LGJ. Tratamento da síndrome da apneia obstrutiva do sono com cirurgia ortognática bimaxilar: Um relato de caso. Research, Society and Development. 2021;10(5):e59810515453.
Gaudette E, Kimoff RJ. Pathophysiology of OSA. Eur Respir Monograph. 2010; 50:31-50.
Godt A, Koos B, Hagen H, Göz G. Changes in upper airway width associated with Class II treatments (headgear vs activator) and different growth patterns. Angle Orthod. 2011;81(3):440-46.
Ministério da Saúde. Diretrizes Metodológicas: Elaboração de revisão sistemática e metanálise de estudos observacionais comparativos sobre fatores de risco e prognóstico. Brasília, DF. 2014. 134p.
Paula MC, Cunha LT, Silva FN. Síndrome da apneia do sono e seus impactos na saúde: uma revisão integrativa. Cadernos Camilliani. 2020;17(2):1-14.
Peppard PE, Young T, Palta M, Dempsey J, Skatrud J. Longitudinal study of moderate weight change and sleep-disordered breathing. JAMA. 2000; 284(23):3015- 21.
Menéndez MG, Oliveira PD, Gálvez YH, Jauregui JÁ, Galvez OIR, Bravo EC. Cirurgia ortognática no tratamento da síndrome da apnéia obstrutiva do sono. Rev Cubana Estomatol.2020;57(1):1-10.
Ministério da Saúde. Diretrizes Metodológicas: Elaboração de revisão sistemática e metanálise de estudos observacionais comparativos sobre fatores de risco e prognóstico. Brasília. 2014. 134p.
Poluha RL, Stefaneli EAB, Terada HH. A Odontologia na síndrome da apneia obstrutiva do sono: diagnóstico e tratamento. Rev. Bras. Odontol. 2015; 72:1-2.
Romano M, Karanxha L, Baj A, Giannì AB, Taschieri S, Fabbro M Del, Rossi D. Maxillomandibular advancement for the treatment of obstructive sleep apnoea syndrome: a long-term follow-up. Br J Oral Maxillofac Surg. 2020;58(3):319-23.
Rubio-Bueno P, Hernando G, Capote-Moreno A, Landete P, Wix R, Peñaloza A, … Naval-Gías L. A one-arm surgical trial of obstructive sleep apnea (OSA) patients before and 12 months after Bilateral Internal Ramus Distraction of the mandible (BIRD). Sleep Medicine. 2021;80:57-65.
Sampaio RF, Mancini MC. Estudos de revisão sistemática: um guia para síntese criteriosa da evidência científica. Rev. bras. fisioter. 2007;11(1):83-89.
Senaratna CV, Perret JL, Lodge CJ, Lowe AJ, Campbell BE, Metheson MC, Hamilton GS, Dharmage SC. Prevalence of obstructive sleep apnea in the general population: A systematic review. Sleep Med Rev. 2017;34:70-81.
Silva GA, Giacon LAT. Síndrome das Apneias/Hipopnéias Obstrutivas do Sono (SAHOS). Medicina (Ribeirão Preto) 2006; 39 (2): 185-94.
Silva MFN, Toni LDM. Fonoaudiologia e cirurgia ortognática: revisão de literatura. Rev. Bras. Cir. Plást. 2018;33(3):404-13.
Souza FS, Carmo A, Toledo M, Rodrigues FSM, Fonseca FLA, Gehrke FS. Síndrome da apneia e hipopneia obstrutiva do sono e principais comorbidades associadas. Rev. Ciênc. Méd. 2020;29:e204711.
Trindade PAK. Eficácia do avanço maxilo-mandibular no tratamento da síndrome da apneia obstrutiva do sono: revisão sistemática e meta-análise. Dissertação. Mestrado em Cirurgia e Medicina Translacional. Unesp. Botucatu. 2019. 61p.
Yavari N, Samieirad S, Labafchi A, Rezaeetalab F, Eshghpour M. Is There an Increase in the Risk of Obstructive Sleep Apnea Following Isolated Mandibular Setback Surgery? An Evaluation Using the STOP-BANG Questionnaire. Journal of Oral and Maxillofacial Surgery. J Oral Maxillofac Surg. 2020;78:2061-69.
Young T, Peppard PE, Gottlieb DJ. Epidemiology of obstructive sleep apnea: a population health perspective. Am J Respir Crit Care Med. 2002;165(9):1217-39.
1 Cirurgião Dentista, Mestranda em Odontologia Faculdade São Leopoldo Mandic, Brasil
2 Cirurgião Dentista, Mestre e Doutor em Cirurgia Bucomaxilofacial Unicamp Brasil, Coordenador Mestrado em Odontologia Faculdade São Leopoldo Mandic, Brasil
