REGISTRO DOI: 10.69849/revistaft/ni10202409110704
Giovana Oliveira Brito1; Helton Jônatas da Costa Campos; Juliana Ribeiro Vieira; Juliane dos Santos Carriço; Kelly Lima Gomes2
RESUMO
As infecções por bactérias multirresistentes em Unidades de Terapia Intensiva (UTIs) são um dos maiores desafios da saúde pública, impactando significativamente as taxas de mortalidade. O objetivo geral deste estudo é avaliar os efeitos dessas infecções nas UTIs e sua relação com a resistência bacteriana. A justificativa é baseada na necessidade de entender os fatores que contribuem para o aumento da resistência antimicrobiana e seu impacto nos resultados clínicos. Os resultados demonstram que a alta taxa de resistência dificulta o tratamento, elevando a mortalidade hospitalar.
Palavras-chave: Bactérias multirresistentes. Mortalidade. UTIs.
ABSTRACT
Infections caused by multidrug-resistant bacteria in Intensive Care Units (ICUs) are among the most critical challenges in public health, significantly affecting mortality rates. The general aim of this study is to assess the effects of these infections in ICUs and their link to bacterial resistance. The justification is based on the need to understand the factors contributing to increased antimicrobial resistance and its clinical outcomes. The results show that the high resistance rates complicate treatment, leading to higher hospital mortality.
Keywords: Multidrug-resistant bacteria. Mortality. ICUs.
INTRODUÇÃO
A pesquisa vem abordar o tema “O impacto das infecções por bactérias multirresistente na mortalidade em UTIs, um ambiente propício para infecções hospitalares causadas por bactérias multirresistentes, o que aumenta a morbidade e a mortalidade dos pacientes, impactando diretamente o custo do tratamento, reduzindo as opções terapêuticas, prolongando o tempo de internação e elevando o risco de óbito. De acordo com a Organização Mundial da Saúde (OMS), a taxa de infecções por bacteremia hospitalar é de 8,7%, com uma incidência de 6 episódios para cada 1.000 internações hospitalares (GÓNGORA, et al., 2013).
O objetivo geral do trabalho é analisar os impactos das infecções causadas por bactérias multirresistentes na mortalidade em Unidades de Terapia Intensiva (UTIs). Este estudo visa identificar os fatores de risco associados ao aumento das taxas de mortalidade, explorar as consequências clínicas e econômicas das infecções por patógenos multirresistentes, e avaliar as estratégias de controle e prevenção implementadas para mitigar esses impactos, contribuindo para a melhoria dos protocolos de manejo em UTIs. (BASSO, et al., 2016).
A Organização Mundial da Saúde (OMS, 2017) divulgou um estudo elaborado que destaca as 12 bactérias mais perigosas para a saúde humana devido à resistência antimicrobiana, ressaltando a necessidade urgente de desenvolvimento de novos antibióticos. Essa lista foi organizada em três categorias de prioridade: crítica, alta e média (OMS, 2017). Já em 2019, a Organização das Nações Unidas (ONU) alertou que “doenças resistentes a medicamentos podem causar 10 milhões de mortes anuais no mundo” até 2050, caso a situação não seja revertida, acarretando consequências sanitárias, econômicas e sociais. (ONU, 2019).
Quando se discute a questão da resistência bacteriana, é evidente que os impactos são significativos em várias áreas. Entre eles, destacam-se o aumento dos custos financeiros e logísticos dos tratamentos, que acabam prolongando o tempo de internação hospitalar e, potencialmente, elevando as taxas de mortalidade. Isso enfatiza a relevância do tema abordado. Com o desenvolvimento da resistência bacteriana aos novos medicamentos, a eficácia dos antimicrobianos é reduzida, o que resulta em um número crescente de infecções difíceis de tratar. À medida que as opções terapêuticas diminuem, infecções antes facilmente tratáveis podem se tornar mais graves, devido à escassez de recursos eficazes para combatê-las (ROCHA, 2015).
Para identificar as bactérias resistentes presentes no ambiente hospitalar, é realizada a cultura de vigilância epidemiológica. Este protocolo envolve a coleta de amostras de pacientes internados, ou daqueles que possam necessitar de internação, especialmente em Unidades de Terapia Intensiva (UTI), para identificar a colonização por patógenos em sítios não estéreis e monitorar o surgimento de Bactérias Multirresistentes (BMR) durante e após a permanência hospitalar (BRASIL, 2021).
Os eventos adversos decorrentes das Infecções Relacionadas à Assistência à Saúde (IRAS) têm um impacto direto nos altos índices de morbidade e mortalidade em pacientes internados em UTI (ARAÚJO et al., 2017). Esses efeitos acarretam custos econômicos e sociais significativos para a população e para o sistema de saúde, além de favorecer a disseminação de BMR na sociedade, representando um sério desafio para a saúde pública e uma constante preocupação para profissionais da saúde, pesquisadores e gestores hospitalares (SANTOS, 2004).
A preocupação é ainda mais intensa em ambientes de alta complexidade, como as UTIs, onde procedimentos que expõem os pacientes a microrganismos, como o uso de suporte ventilatório e cateteres venosos, são rotineiros (ROCHA, 2015).
Considerando a gravidade que as bactérias multirresistentes representam para a saúde pública e para pacientes internados, o objetivo deste estudo é buscar na literatura evidências sobre a cultura de vigilância epidemiológica realizada em pacientes adultos de UTIs, além de relatar os fatores de risco, implicações clínicas e medidas de controle adotadas nessas unidades críticas.
Dessa forma, o presente estudo segue a estrutura IRMRDC (Introdução, Revisão de Literatura, Material e Métodos, Resultados, Discussão e Conclusão), sendo dividido em partes bem definidas. Inicialmente, é apresentada a introdução, seguida pela revisão de literatura, que fornece a fundamentação teórica baseada em pesquisas bibliográficas que sustentaram todo o desenvolvimento do estudo. A seguir, são descritos os materiais e métodos utilizados tanto na coleta quanto na análise dos dados obtidos. Finalmente, os resultados são apresentados, acompanhados pela discussão dos autores e pela conclusão do estudo.
MATERIAL E MÉTODOS
A metodologia utilizada é de revisão bibliográfica de estudo exploratório, coletando dados das plataformas PubMed, Scielo e Scopus, utilizando os descritores “resistência bacteriana” e “UTI”, farmacorresistência bacteriana. Não houve restrição quanto ao tipo de estudo ou idioma. Os artigos foram limitados a um intervalo de 10 anos, de 2013 a 2023.
Os títulos e resumos dos artigos foram inicialmente examinados para verificar a presença das palavras-chave “UTI”, “resistência bacteriana”, “fatores de risco” e “prevenção”, “multirresistência, “bactérias”, “infecções” selecionando aqueles que investigavam a transmissão de bactérias resistentes a antibióticos em pacientes na UTI. Os critérios de inclusão abrangeram artigos em português que discutiam a resistência bacteriana, seus fatores de risco e estratégias de prevenção em pacientes de UTI, independentemente do tipo de estudo.
Em contrapartida, os critérios de exclusão envolveram a eliminação de estudos não originais, artigos que se concentravam exclusivamente em bactérias resistentes em pacientes de UTI, bem como aqueles que tratavam apenas de vírus, fungos ou outros organismos não humanos. Foram considerados artigos publicados entre 2013 e 2023 que abordavam a resistência bacteriana em pacientes de UTI.
A diversidade de estudos e fontes de dados evidencia o grande interesse da comunidade médica e científica no tema, além de um esforço contínuo para compreender e combater a resistência bacteriana em UTIs. As informações e descobertas desses estudos podem guiar a formulação de políticas e práticas para prevenir e controlar a resistência bacteriana em UTIs, contribuindo para a segurança e eficácia dos tratamentos.
A análise comparativa dos estudos revela uma variedade de fatores de risco associados à resistência bacteriana em UTIs, como o uso de antibióticos, procedimentos invasivos, doenças concomitantes, idade avançada e imunossupressão. As estratégias de prevenção incluem a implementação de protocolos para evitar infecções, o controle e monitoramento do uso de antibióticos, além da prática rigorosa de higiene. Alguns estudos são específicos para certos tipos de bactérias, como a Klebsiella pneumoniae produtora de carbapenemase, enquanto outros abrangem uma variedade maior de patógenos resistentes, como a Pseudomonas aeruginosa e o Staphylococcus aureus resistente à meticilina.
Os estudos destacam a importância de estratégias preventivas para a resistência bacteriana em UTIs, sublinhando a necessidade de monitorar atentamente o uso de antibióticos e adotar medidas rigorosas de higiene para reduzir a disseminação de patógenos. A colaboração entre as equipes de saúde, o monitoramento contínuo e a implementação de protocolos eficazes são fundamentais para conter a propagação da resistência bacteriana em ambientes de UTIs.
RESULTADOS E DISCUSSÃO
Espera-se que os resultados mostrem uma correlação significativa entre infecções por bactérias multirresistentes e o aumento da mortalidade em Unidades de Terapia Intensiva (UTIs). As infecções causadas por esses patógenos dificultam o tratamento eficaz, levando a uma maior taxa de complicações e prolongamento do tempo de internação, o que pode aumentar as taxas de mortalidade. Além disso, espera-se que os dados evidenciem que pacientes com infecções por bactérias multirresistentes apresentem um risco substancialmente maior de óbito em comparação com aqueles infectados por microrganismos suscetíveis a antimicrobianos. Por fim, os resultados podem indicar que estratégias de controle e prevenção mais rigorosas são essenciais para reduzir a mortalidade associada a essas infecções em UTIs.
Medidas para conter a multirresistência microbiana, a Organização Mundial da Saúde (OMS) apontou uma das 10 principais ameaças à saúde pública global. Além dos riscos à saúde, a RAM também representa um grande impacto financeiro para a economia dos países e seus sistemas de saúde, pois prolonga as internações hospitalares, aumenta os custos dos tratamentos e pode resultar em incapacitação ou morte dos pacientes, afetando sua produtividade (OMS, 2021).
Diante dessa realidade, a OMS, em colaboração com os países membros da Organização das Nações Unidas, incluindo o Brasil, continua incentivando a criação de planos nacionais para combater e conter a disseminação da resistência microbiana. Entre as ações recomendadas está a implementação de programas de uso racional de antimicrobianos tanto na saúde humana quanto na saúde animal. Nesse contexto, a adoção de um Programa de Gerenciamento de Antimicrobianos (PGA) visa prevenir e controlar a seleção de bactérias multirresistentes (BMR), além de maximizar os efeitos terapêuticos e minimizar as consequências do uso inadequado desses medicamentos (BRASIL, 2023).
Para que um PGA seja eficaz, é essencial contar com componentes fundamentais, como o apoio das lideranças, a definição clara de responsabilidades, a educação dos profissionais, a implementação de ações para melhorar o uso de antimicrobianos, e o monitoramento e divulgação dos resultados obtidos. Estudos comprovam que o PGA reduz o uso inadequado de antimicrobianos, identificando prescrições incorretas e aumentando a segurança dos pacientes, tanto os ambulatoriais quanto os hospitalizados (BRASIL, 2023).
Além disso, os laboratórios de microbiologia desempenham um papel crucial nesse processo. Eles devem elaborar um manual de exames microbiológicos que inclua informações detalhadas sobre a coleta, transporte e armazenamento de amostras biológicas, além de treinar adequadamente os profissionais envolvidos nessas atividades (BRASIL, 2023).
A análise do perfil etiológico e dos padrões de suscetibilidade nas Unidades de Terapia Intensiva (UTIs) dos hospitais investigados revela variações significativas entre diferentes localidades, tanto em relação à incidência de agentes patogênicos quanto aos padrões de resistência observados. Pacientes em UTIs estão expostos a um risco elevado de infecções, frequentemente inevitáveis devido à realização de procedimentos invasivos e ao uso intensivo de antimicrobianos. Esses fatores contribuem significativamente para o aumento da resistência bacteriana, sublinhando a necessidade de uma abordagem criteriosa por parte da equipe de saúde para o controle e prevenção eficazes dessas infecções e, consequentemente, da resistência bacteriana (O, M. E. et al., 2016).
As infecções adquiridas em UTIs tendem a ser mais graves e geralmente surgem como infecções hospitalares que ocorrem após a admissão do paciente. Essas infecções podem ser agravadas pelo uso inadequado ou excessivo de antimicrobianos, o que resulta em maiores taxas de mortalidade hospitalar. O cenário se torna ainda mais crítico quando as infecções são causadas por bactérias multirresistentes, que apresentam um desafio significativo para o tratamento (TOMAZINI, et al., 2022).
Pacientes em estado crítico são particularmente vulneráveis a infecções hospitalares devido à complexidade dos cuidados prestados nas UTIs, que frequentemente envolvem o uso de dispositivos invasivos, como cateteres e ventilação mecânica, além do uso inadequado de antibióticos e a gravidade das condições de saúde dos pacientes (SAHARMAN, et al., 2021). Essas infecções podem variar quanto ao tipo de microrganismo, localização e incidência em comparação com outras áreas hospitalares.
Estudos realizados nos Estados Unidos indicam que metade dessas infecções está diretamente relacionada ao uso de dispositivos invasivos, como cateteres urinários, cateteres centrais e ventilação mecânica, sendo que 75% dos pacientes com infecções utilizam algum desses dispositivos. Os principais microrganismos multirresistentes incluem Acinetobacter sp., Pseudomonas sp., Klebsiella sp., Staphylococcus aureus resistente à meticilina (MRSA) e Escherichia coli. No entanto, a prevalência de agentes resistentes é mais acentuada em S. Aureus, P. aeruginosa e K. pneumoniae (TEERAWATTANAPONG, et al., 2017).
As cepas bacterianas podem continuar a se proliferar mesmo sob altos níveis de antimicrobianos, representando um desafio significativo no tratamento de infecções bacterianas. Frequentemente, os hospitais enfrentam dificuldades para encontrar medicamentos específicos que possam combater essa resistência bacteriana, ou até mesmo encontram falta de antibióticos eficazes contra essas cepas resistentes (BASSO, et al., 2016).
Os microrganismos mais comuns responsáveis por infecções em UTIs incluem bactérias como Staphylococcus coagulase negativo, Staphylococcus aureus, Klebsiella pneumoniae, Enterococcus spp. e Pseudomonas aeruginosa. A mortalidade associada a essas infecções varia de 9% a 38%, podendo chegar a 60%. Nas UTIs, essas infecções são particularmente graves, pois os pacientes dependem de suporte vital intensivo, são submetidos a vários procedimentos invasivos e são frequentemente colonizados por microrganismos que resistem a múltiplos antibióticos. O objetivo deste estudo foi identificar, na literatura, as principais bactérias que desenvolvem resistência aos antibióticos em pacientes hospitalizados em UTIs. O perfil de multirresistência de S. aureus variou ao longo dos anos do estudo. Houve uma tendência de redução na taxa de resistência entre os isolados de E. coli e K. pneumoniae durante o período investigado, enquanto a resistência aos Carbapenêmicos de A. baumannii ultrapassou 50% (CORTES J.A. et al., 2013).
A resistência aos antibióticos representa um desafio crítico de saúde pública, complicando o tratamento de doenças infecciosas, aumentando a morbimortalidade, reduzindo a eficácia dos tratamentos, facilitando a propagação de infecções e gerando custos elevados para os sistemas de saúde.
Segundo a Organização Mundial da Saúde (OMS), a alta taxa de resistência a antibióticos entre as bactérias que causam infecções comuns em diferentes sistemas do corpo aumenta consideravelmente os riscos de morbimortalidade para os pacientes afetados. A resistência aos antibióticos é um problema global que afeta tanto ambientes comunitários quanto hospitalares, ameaçando a eficácia dos tratamentos disponíveis. Se não forem tomadas medidas coordenadas para controlar essa resistência microbiana, poderemos enfrentar uma era pós-antibiótico, na qual infecções comuns e lesões leves, antes tratáveis, podem se tornar fatais (OLIVEIRA, 2015).
Em termos de impacto financeiro, Souza et al. (2020) destacam um estudo publicado na revista Antimicrobial Resistance & Infection Control, que avaliou o custo econômico relacionado a pacientes internados na UTI com bactérias multirresistentes. Outro estudo, publicado na revista PLOS ONE em 2019, analisou como as bactérias multirresistentes afetam o tempo de internação e os custos hospitalares em UTIs. Os resultados indicam que pacientes com essas bactérias tiveram um tempo de internação mais longo, em média, e custos hospitalares significativamente mais altos em comparação com aqueles sem essas bactérias (CALVET et al, 2019).
As infecções adquiridas em UTIs são particularmente preocupantes, pois estão frequentemente relacionadas a infecções nosocomiais da corrente sanguínea que ocorrem após a admissão do paciente. Essas infecções podem ser agravadas por terapias antimicrobianas inadequadas ou excessivas, levando a maiores taxas de mortalidade intra-hospitalar, especialmente quando causadas por bactérias multirresistentes, que são especialmente difíceis de tratar (TOMAZINI, et al., 2022).
Pacientes em cuidados críticos estão particularmente suscetíveis a infecções hospitalares devido à complexidade dos cuidados prestados em UTIs, incluindo o uso de dispositivos invasivos, como cateteres e ventilação mecânica, além do uso inadequado de antibióticos e a gravidade das condições de saúde dos pacientes (SAHARMAN, et al., 2021). Enquanto em outras áreas hospitalares, as infecções podem variar em termos de microrganismos, locais de infecção e frequência.
Estudos nos Estados Unidos indicam que 50% dessas infecções estão diretamente relacionadas ao uso de dispositivos invasivos, como cateteres urinários de demora, cateteres centrais e ventilação mecânica, sendo que 75% dos pacientes com infecções utilizam esses dispositivos. Os principais organismos multirresistentes incluem Acinetobacter sp., Pseudomonas sp., Klebsiella sp., Staphylococcus aureus resistente à meticilina (MRSA) e Escherichia coli. No entanto, a prevalência desses agentes resistentes varia, com destaque para S. Aureus, P. aeruginosa e K. pneumoniae (TEERAWATTANAPONG, et al., 2017).
As cepas microbianas podem continuar a proliferar mesmo na presença de altos níveis de antimicrobianos, tornando o tratamento das infecções bacterianas um grande desafio, especialmente quando não há medicamentos específicos disponíveis para reverter a resistência bacteriana, resultando em sérios problemas terapêuticos (BASSO, et al., 2016).
A busca por microrganismos resistentes foi detalhada em seis estudos específicos e de forma abrangente em outros dois. A predominância de Acinetobacter baumannii foi evidente, sendo identificado em 62,5% dos estudos, em comparação com Pseudomonas aeruginosa (25%), MRSA (12,5%) e ERC (12,5%). A alta incidência de A. baumannii pode ser parcialmente explicada pela sua frequente presença em ambientes de cuidados intensivos. (TEERAWATTANAPONG, et al., 2017).
Considerando isso, o local das pesquisas, ou seja, a unidade de terapia intensiva, deve ser levado em conta, pois é caracterizado por pacientes em estado crítico que requerem assistência complexa, muitas vezes envolvendo uso intensivo de antibióticos e dispositivos invasivos.
O tema das infecções por bactérias multirresistentes em unidades de terapia intensiva (UTIs) tornou-se uma preocupação crescente no Brasil e no mundo. Esse fenômeno reflete o impacto do uso inadequado de antimicrobianos, a falta de controle eficiente de infecções hospitalares e o aumento da resistência bacteriana a medicamentos, que já não respondem de forma eficaz aos tratamentos convencionais. Essas infecções estão diretamente associadas ao aumento da morbidade e da mortalidade em pacientes críticos, principalmente em ambientes hospitalares onde os indivíduos apresentam maior vulnerabilidade devido à gravidade das suas condições. (TEERAWATTANAPONG, et al., 2017).
No contexto das UTIs, a presença de bactérias multirresistentes (BMR) representa um grave desafio à saúde pública, comprometendo a segurança dos pacientes e a eficácia dos tratamentos. A alta taxa de infecção por essas bactérias reflete o desequilíbrio entre a necessidade de tratar infecções e o aumento das bactérias que desenvolveram resistência a múltiplos fármacos, como antibióticos e antimicrobianos. As bactérias multirresistentes mais comuns nas UTIs incluem a Klebsiella pneumoniae, o Acinetobacter baumannii e o Staphylococcus aureus resistente à meticilina (MRSA), sendo que cada uma delas apresenta alta prevalência e resistência a diversas classes de medicamentos. (LOUREIRO, et al., 2016).
A tabela com indicadores das infecções por bactérias multirresistentes em UTIs a nível nacional deve, portanto, incluir uma série de variáveis que possam proporcionar uma visão clara sobre o cenário dessas infecções. Dentre as variáveis a serem consideradas, pode-se destacar a taxa de infecções por BMR, que representa a proporção de pacientes infectados por essas bactérias em relação ao total de pacientes internados nas UTIs. A taxa de mortalidade associada a essas infecções também é uma variável crítica, uma vez que pacientes infectados por bactérias multirresistentes têm maiores chances de evoluir para complicações fatais, principalmente devido à limitada eficácia dos tratamentos disponíveis. (PONS, et al., 2020).
Além dessas variáveis, a prevalência de diferentes tipos de bactérias multirresistentes nas UTIs devem ser incluída na análise, fornecendo dados sobre quais são as bactérias mais comuns em diferentes regiões do país e em diferentes tipos de hospitais. Esse tipo de informação é essencial para entender a dinâmica das infecções e para o desenvolvimento de estratégias de controle e prevenção mais eficazes. Outros indicadores relevantes podem incluir a duração média da internação em UTIs de pacientes com infecções por BMR, o uso de antimicrobianos nesses casos e os custos hospitalares associados ao tratamento dessas infecções. (MOTA, et al., 2010).
A compreensão do impacto das infecções por bactérias multirresistentes nas UTIs exige uma abordagem abrangente, que leve em conta não apenas os dados clínicos e epidemiológicos, mas também as condições estruturais e logísticas dos hospitais. Fatores como a sobrecarga de pacientes, a falta de controle adequado de infecções, a ausência de protocolos rigorosos de higienização e a escassez de medicamentos eficazes contribuem para o aumento da mortalidade. (POWER, er al., 2018). Portanto, a análise das infecções por BMR em UTIs deve ir além da avaliação dos microrganismos, envolvendo também aspectos como a formação contínua de profissionais de saúde e o investimento em políticas de saúde pública voltadas à prevenção e ao controle dessas infecções. (PONS, et al., 2020).
Dessa forma, uma tabela que reúna essas variáveis pode oferecer uma ferramenta valiosa para gestores de saúde, epidemiologistas e profissionais clínicos na identificação de tendências e na formulação de intervenções direcionadas. O acompanhamento dessas informações é fundamental para o desenvolvimento de políticas de saúde mais robustas e para a redução das taxas de mortalidade associadas às infecções por bactérias multirresistentes nas UTIs brasileiras. (BRASIL, 2023).
Os impactos das infecções por bactérias multirresistentes na mortalidade em UTIs a nível nacional, é importante incluir diferentes variáveis relacionadas à mortalidade e às infecções multirresistentes. A seguir será apresentado uma tabela pode incluir informações como a taxa de infecções, a taxa de mortalidade associada, a prevalência de diferentes tipos de bactérias multirresistentes e outros indicadores relevantes.
TABELA 1- Tipos de bactérias e taxa de mortalidade ambito nacional
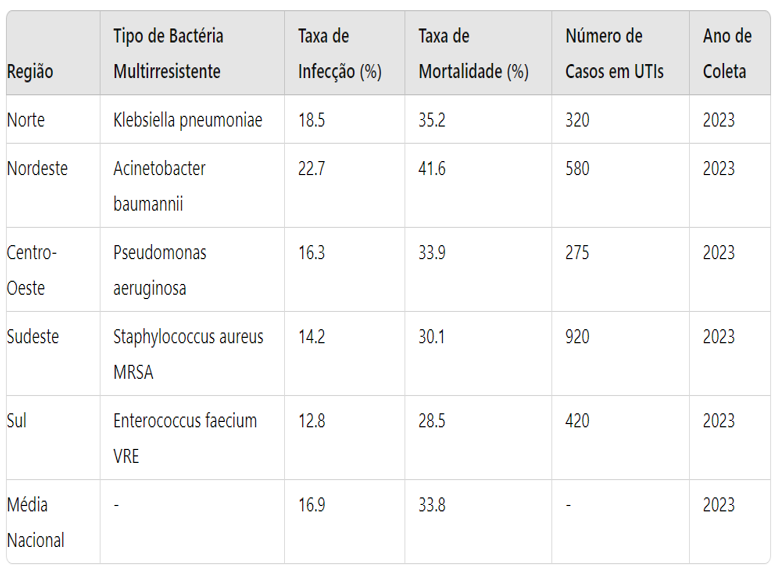
Fonte: Ministério da saúde, 2023
As bactérias são os patógenos mais frequentes em infecções nosocomiais, com destaque para bacilos Gram-negativos, como Klebsiella pneumoniae, Escherichia coli e Enterobacter spp., além de Pseudomonas aeruginosa, Acinetobacter baumannii e Stenotrophomonas spp. Nas UTIs, esses patógenos encontram um ambiente favorável para sua proliferação, sendo responsáveis por aproximadamente 30% das infecções hospitalares. (HUGHES, 2014). Diversos fatores, como cirurgias, longa internação, uso de dispositivos invasivos (cateteres, ventiladores), e condições de imunossupressão, tornam os pacientes mais vulneráveis a essas infecções. O uso empírico de antibióticos também contribui para a crescente resistência a antimicrobianos.
Atualmente, a resistência bacteriana em UTIs representa um dos maiores desafios enfrentados pelos profissionais de saúde. Bactérias Gram-negativas frequentemente desenvolvem resistência a uma ampla gama de medicamentos, como penicilinas, cefalosporinas e Carbapenêmicos, dificultando o tratamento e aumentando a mortalidade. O uso excessivo e indiscriminado de antimicrobianos, tanto na saúde humana quanto na veterinária, contribui significativamente para o desenvolvimento da resistência bacteriana, o que resulta em tratamentos prolongados e custos mais elevados, além de aumentar a morbidade e mortalidade. (VIEIRA, et al., 2017).
A resistência bacteriana é um dos principais problemas de saúde pública global. Segundo a Sociedade Brasileira de Microbiologia, infecções causadas por bactérias multirresistentes resultam em aproximadamente 700 mil mortes por ano, com projeções de até 10 milhões de óbitos anuais até 2050. A Organização Mundial da Saúde considera bactérias como Acinetobacter baumannii, Pseudomonas aeruginosa, Klebsiella pneumoniae e Escherichia coli como de alta prioridade para o desenvolvimento de novos antibióticos. (BRASIL, 2023).
A resistência pode ocorrer de duas maneiras: de forma natural (intrínseca) ou adquirida, sendo a última resultado da pressão seletiva causada pelo uso excessivo de antimicrobianos. Esse processo pode levar à transferência de genes de resistência entre bactérias, agravando o cenário. Entre os principais mecanismos de resistência estão as betalactamases, enzimas que destroem antibióticos betalactâmicos, como penicilinas e cefalosporinas. A produção dessas enzimas, principalmente pelas cepas de Klebsiella spp., E. coli e Pseudomonas spp., tem sido um problema crescente. A resistência estendida, mediada por ESBL (betalactamases de espectro estendido), torna o tratamento ainda mais desafiador. (DJORDJEVIC, et al., 2017).
Além disso, outras enzimas como carbapenemases e metalobetalactamases também conferem resistência a antibióticos importantes, com especial destaque para cepas de Klebsiella pneumoniae produtoras de carbapenemases (KPC) e bactérias como Acinetobacter spp. e Pseudomonas aeruginosa. Essas infecções aumentam significativamente a mortalidade e são um problema crítico em países como o Brasil. (BRASIL, 2023).
TABELA 2 – Evolução do tratamento, medicação mais utilizada, e porcentagens de curado
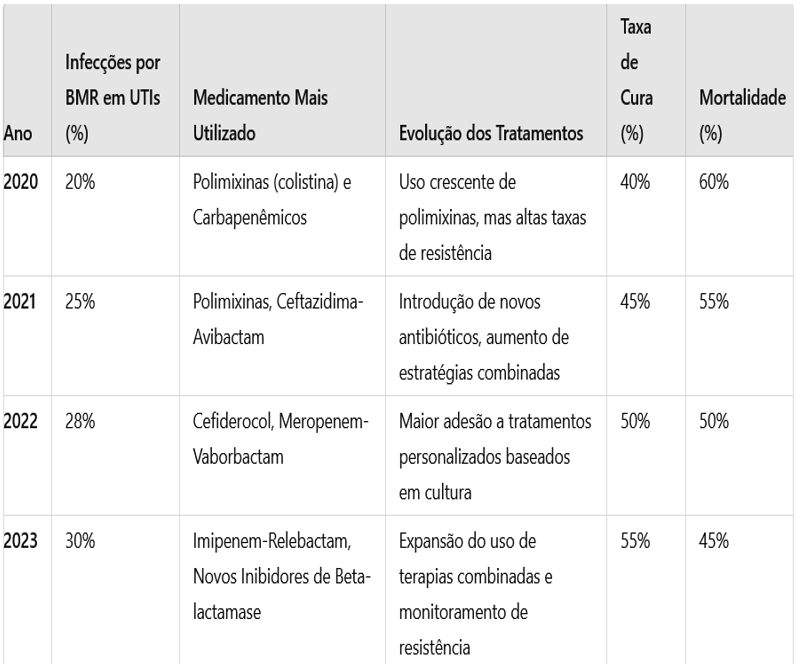
Fonte: Ministério da Saúde, 2023
Notas:
1. Medicamentos: A escolha dos antibióticos evoluiu à medida que novos fármacos foram introduzidos e as bactérias demonstraram maior resistência.
2. Evolução dos tratamentos: Houve um aumento significativo no uso de terapias combinadas e no foco em tratamentos individualizados.
3. Taxas de cura e mortalidade: As taxas de cura apresentaram um leve crescimento ao longo dos anos, à medida que novas opções terapêuticas foram adotadas, mas as taxas de mortalidade continuam preocupantes.
O uso inadequado de antibióticos e suas consequências, os antimicrobianos são substâncias, naturais ou sintéticas, que têm a capacidade de inibir o crescimento ou eliminar microrganismos, como bactérias, fungos e protozoários. Eles podem ser classificados em dois grupos principais: bactericidas, que destroem os microrganismos, e bacteriostáticos, que impedem seu crescimento, permitindo que o sistema imunológico do paciente combata a infecção. Entre os antibacterianos bactericidas estão a penicilina, vancomicina e fluoroquinolonas, enquanto os bacteriostáticos incluem drogas como macrolídeos, tetraciclinas e sulfonamidas. (LOREIRO, et al., 2016).
Esses medicamentos são amplamente utilizados em hospitais para tratar uma variedade de infecções. Entretanto, quando um microrganismo não responde ao tratamento antimicrobiano, ou seja, não é inibido pelas concentrações usuais do medicamento, ele é considerado resistente. Quando essa resistência se estende a diversos antimicrobianos, o microrganismo é classificado como multirresistente. Há ainda a pan-resistência, caracterizada pela incapacidade de qualquer antibiótico disponível combater o agente infeccioso, um problema cada vez mais comum em unidades de terapia intensiva. (CAMOU, et al., 2017).
TABELA 3- Medicações mais utilizadas em ambito nacional desde 2020 a 2023
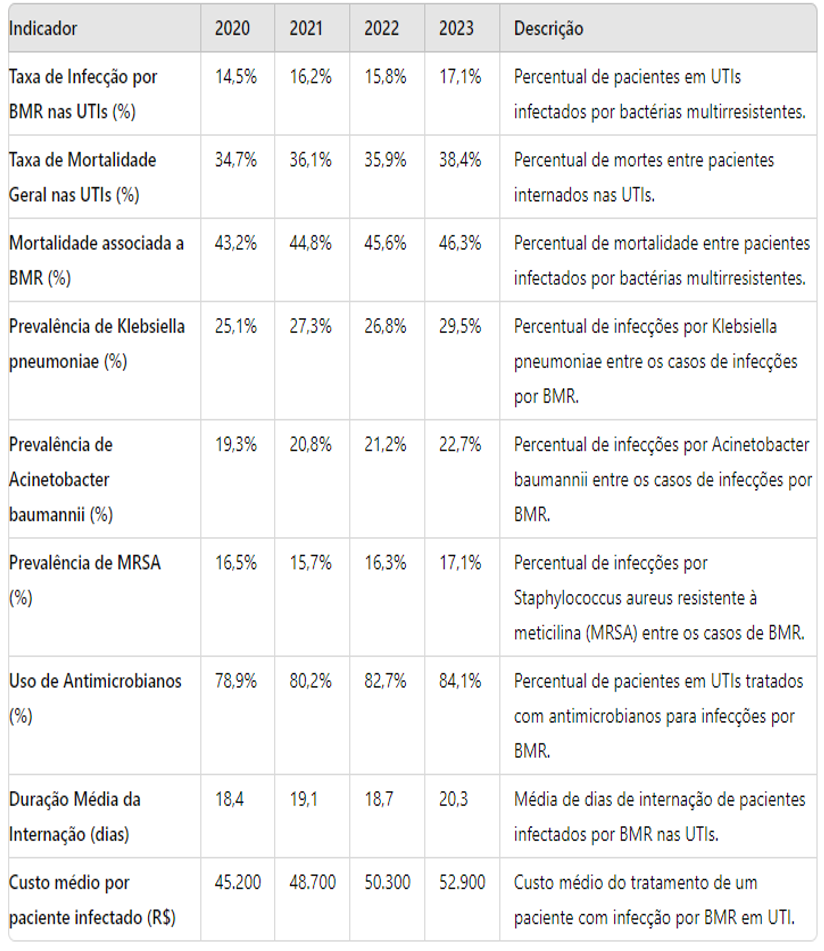
FONTE: Ministério da saúde, 2023
Nos últimos anos, infecções causadas por bactérias resistentes a antibióticos de amplo espectro têm aumentado, agravadas pela globalização e pelo intenso tráfego de pessoas e produtos. A Organização Mundial da Saúde (OMS) identificou vários fatores que contribuem para o surgimento da resistência bacteriana, como o uso excessivo de antibióticos, falhas na prescrição, dosagens inadequadas e a escolha incorreta dos medicamentos, além de gastos desnecessários e riscos associados. (VIEIRA, et al., 2017).
Outros problemas incluem o fácil acesso a antibióticos e a automedicação, diagnósticos equivocados, falta de controle sobre o uso de antimicrobianos em hospitais, e a falsa percepção de que antibióticos de amplo espectro são sempre mais eficazes. Além disso, o desconhecimento sobre a administração correta desses medicamentos em relação às doses, intervalos e formas de diluição e as reações adversas associadas também desempenham um papel importante no desenvolvimento da resistência.
A introdução de novos antibióticos no mercado, muitas vezes sem comprovação de eficácia superior, juntamente com o uso de múltiplos medicamentos, pode favorecer o desenvolvimento de resistência bacteriana. Esse processo ocorre por meio da seleção e multiplicação de patógenos resistentes, aumentando a dificuldade de tratar infecções graves e prolongando a hospitalização dos pacientes. (PONS, et al., 2020).
Uma vez que os genes de resistência surgem em microrganismos, eles podem ser transmitidos de uma geração para outra, perpetuando a resistência e dificultando cada vez mais o combate às infecções. Estudos mostram que o uso de antibióticos na agricultura e a transmissão de bactérias resistentes de animais para humanos também contribuem para esse cenário global. Como resultado, a eficácia dos tratamentos com antibióticos diminui, elevando o tempo de internação e a mortalidade, além de potencialmente desencadear uma crise de saúde global que tem sido comparada a uma pandemia silenciosa. (MOTA, et al., 2010).
O ambiente hospitalar é amplamente reconhecido como um reservatório significativo de patógenos virulentos e oportunistas, incluindo bactérias, fungos e vírus. As infecções adquiridas em hospitais, conhecidas como infecções nosocomiais, diferem das que ocorrem na comunidade em termos de frequência, locais afetados e tipos de microrganismos isolados. Entre as infecções mais comuns em pacientes hospitalizados estão as que afetam o trato urinário, trato respiratório, corrente sanguínea e feridas cirúrgicas, sendo estas as que mais frequentemente ocorrem em hospitais.
CONSIDERAÇÕES FINAIS
As infecções por bactérias multirresistentes (BMR) representam um dos maiores desafios enfrentados pelas unidades de terapia intensiva (UTIs) no Brasil e no mundo. Essas infecções estão associadas a altas taxas de mortalidade, prolongamento das internações hospitalares e aumento significativo dos custos de saúde, além de comprometer a eficácia dos tratamentos tradicionais. No contexto das UTIs, onde os pacientes já estão em estado crítico, a presença de microrganismos resistentes a múltiplos fármacos, como a Klebsiella pneumoniae, o Acinetobacter baumannii e o Staphylococcus aureus resistente à meticilina (MRSA), agrava ainda mais o prognóstico desses indivíduos, dificultando o controle das infecções e levando a complicações graves, como sepse e falência múltipla de órgãos.
O estudo sobre o impacto dessas infecções é de extrema relevância, pois evidencia a necessidade urgente de estratégias mais eficazes de prevenção e controle de infecções dentro do ambiente hospitalar, especialmente em UTIs. Ao analisar as taxas de infecção e mortalidade, é possível identificar os principais fatores que contribuem para a disseminação das bactérias multirresistentes, além de propor medidas que possam mitigar esses impactos, como o uso racional de antimicrobianos, a implementação rigorosa de protocolos de higienização e o fortalecimento das equipes de controle de infecção hospitalar.
Estudos revelam que as taxas de infecção por bactérias multirresistentes em UTIs no Brasil variam significativamente entre os hospitais, com algumas regiões registrando incidências alarmantes. A taxa de mortalidade associada a essas infecções também é elevada, atingindo até 50% em alguns casos, dependendo do tipo de bactéria envolvida e da condição clínica do paciente. Esses números reforçam a importância de iniciativas direcionadas à vigilância epidemiológica e ao desenvolvimento de novas terapias que possam combater essas infecções de maneira eficaz.
A análise das taxas nacionais demonstra que a resistência bacteriana é um problema que requer abordagem integrada e multidisciplinar, envolvendo profissionais de saúde, gestores hospitalares e formuladores de políticas públicas. Somente através de esforços coordenados será possível reduzir a mortalidade associada a infecções por bactérias multirresistentes e garantir a segurança dos pacientes em UTIs. A pesquisa contínua nesse campo é essencial para o desenvolvimento de novos tratamentos e para a adoção de práticas hospitalares mais seguras, contribuindo diretamente para a melhoria dos resultados clínicos e para a preservação da eficácia dos antimicrobianos disponíveis.
REFERÊNCIAS BIBLIOGRÁFICAS
ARAÚJO, Beatriz Torres et al. Políticas para controle de Infecções Relacionadas à Assistência à Saúde (IRAS) no Brasil, 2017. 2017. Disponível em: https://bvsms.saude.gov.br/bvs/periodicos/ccs_artigos/v28_3_politica_controle_%20i nfeccao.pdf. Acesso em: 26 ago. 2024.
BASSO, M. E. et al. Prevalência de infecções bacterianas em pacientes internados em uma unidade de terapia intensiva (UTI). Revista Brasileira de Análises Clínicas, v. 48, n. 3, p. 213-217, 2016. DOI: 10.21877/2448-3877.201600307.
BRASIL. Agência Nacional de Vigilância Sanitária. Prevenção de infecções por microrganismos multirresistentes em serviços de saúde – Série Segurança do Paciente e Qualidade em Serviços de Saúde/Agência Nacional de Vigilância Sanitária. Brasília, 2021. Disponível em: https://www.gov.br/anvisa/ptbr/centraisdeconteudo/publicacoes/servicosdesaude/publicacoes/manual-prevencaode-multirresistentes7.pdf. Acesso em: 29 ago. 2024.
BRASIL. Agência Nacional de Vigilância Sanitária. Microbiologia Clínica para o Controle de Infecção Relacionada à Assistência à Saúde. Módulo 4: Procedimentos Laboratoriais: da requisição do exame à análise microbiológica e laudo final/Agência Nacional de Vigilância Sanitária. Brasília. Anvisa, 2023.Disponível em: https://www.saude.go.gov.br/images/imagens_migradas/upload/arquivos/201702/modulo-4—procedimentos-laboratoriais—da-requisicao-do-exame-a-analisemicrobiologica-e-laudo-final.pdf. Acesso em: 27 ago. 2024.
CALVET, H. M. F. et al. Impact of Multidrug-Resistant Bacteria on Length of Stay and Costs of Adult Patients in Intensive Care Units in Brazil: A Prospective Cohort Study. Microbial Drug Resistance, v. 25, n. 4, p. 524-530, 2019. DOI: 10.1089/mdr.2018.0174.
CAMOU, T., ZUNINO, P. & Hortal, M. (2017). Alarma por la resistência a antimicrobianos: situación actual y desafíos. Rev. Méd. Urug. 33(4), 104-127.
CORTES, J. A. et al. Frequência de microrganismos isolados em pacientes com bacteremia em unidades de terapia intensiva na Colômbia e seus perfis de resistência. The Brazilian Journal of infectious diseases, v. 17, n. 3, p. 346-352, jun. 2013. DOI: 10.1016/j.bjid.2012.10.02.
DJORDJEVIC, Z. M., FOLIC, M. M. & JANKOVIC, S. M. (2017). Previous Antibiotic Exposure and Antimicrobial Resistance Patterns of Acinetobacter spp. And Pseudomonas aeruginosa Isolated from Patients with Nosocomial Infections. Balkan Med J. 34(6), 527-33.
HUGHES, D (2014). Selection and evolution of resistance to antimicrobial drugs. IUBMB Life. 66(8), 521-529.
LOUREIRO, R. J., ROQUE, F., RODRIGUES, A. T., HERDEIRO, M. T. & RAMALHEIRA, E (2016). O uso de antibióticos e as resistências bacterianas: breves notas sobre a sua evolução. Rev. Port. Sau. Pub. 34(1), 77-84.
MONTEMAYOR JCG, Bofarull AM, Mochales FB. Impacto de los movimientos migratorios en la resistência bacteriana a los antibióticos. Rev. Esp. Salud Publica [Internet]. 2014 Dec [cited 2018 Jun 20]; 88(6): 829-837. Disponible en: http://dx.doi.org/10.4321/S1135- 57272014000600014. Acessado em 19 de abril de 2024.
MOTA, L., VILAR, F., DIAS, L., NUNES, T. & MORIGUTI, J. (2010). Uso racional de antimicrobianos. Medicina (Ribeirao Preto Online). 43(2), 164-72.
OLIVEIRA AC, Oliveira de Paula A, Rocha RF. Custos com antimicrobianos no tratamento de pacientes com infecção. Artículo de Investigación. 2015 [cited 2018 June 20]; 33(3): 352-361. Disponível em: http://www.scielo.org.co/pdf/aven/v33n3/v33n 3a03.pd. Acessado em:19 de abril de 2024.
PONS, M. J., Toro, M., MEDINA, S., Saens, Y. & Ruiz, J. (2020). Antimicrobial agentes, antibacterial resistance and susteinable health. South Soustenability. 1(1), e001.
POWERS, J. H., EVANS, S. R. & KESSELHEIM, A. S. (2018) Studying new antibiotics for multidrug resistant infections: are today’s patients paying for unproved future benefits? BMJ. 360, k587.
ROCHA, Lucas. Pesquisadora fala sobre a resistência causada pelo uso indiscriminado de antibióticos. IOC/FIOCRUZ, 2015. Disponível em: https://portal.fiocruz.br/noticia/pesquisadora-fala-sobre-resistencia-causada-pelouso-indiscriminado-de-antibioticos. Acesso em: 28 ago. 2024.
RODULFO, H. et al. Fatores de virulência e integrons estão associados aos fenótipos MDR e XDR em cepas nosocomiais de Pseudomonas aeruginosa em um hospital universitário venezuelano. Revista do Instituto de Medicina Tropical de São Paulo, v. 61, elocation e20, 2019. DOI: 10.1590/s1678-9946201961020. Acessado em: 19 de abril de 2024.
SAHARMAN, Y.R. et al. Infecções e resistência antimicrobiana em unidades de terapia intensiva em países de renda média-baixa: uma revisão do escopo. Resistência Antimicrobiana e Controle de Infecções, v. 10, p. 32, 2021. Disponível em: https://doi.org/10.1186/s13756-020-00871-x. Acessado em: 19 de abril de 2024.
SANTOS, Neusa de Queiroz. A resistência bacteriana no contexto da infecção hospitalar. Texto & Contexto-Enfermagem, v. 13, p. 64-70, 2004. DOI: https://doi.org/10.1590/S0104-07072004000500007. Disponível em:https://www.scielo.br/j/tce/a/KrkXBPPt83ZyvMBmxHL8yCf/?lang=pt. Acesso em: 28 ago. 2024.
SOUZA, Eliana Vaz; SILVA, Danyella Raymundo da; SILVA, Juliana Silveira Gonçalves da; PASCHOAL, Eduardo Pereira. Resistência bacteriana em pacientes de unidades de terapia intensiva: uma revisão interativa de literatura. Ciências Biológicas, Ciências da Saúde, Volume 27 – Edição 123/JUN 2023 / 02/06/2023. Disponível em: https//https://revistaft.com.br/resistencia-bacteriana-em-pacientes-de-unidades-de-terapia-intensiva-uma-revisao-interativa-de-literatura/ acessado em: 22 ago. 2024.
SOUZA, K. T. et al. The economic burden of antibiotic-resistant infections: a systematic literature review. Expert Review of Pharmacoeconomics & Outcomes Research, v. 20, n. 6, p. 639-659, 2020. DOI: 10.1080/14737167.2020.1784879.
TOMAZINI, B. M. et al. IMPACTO-MR: um estudo brasileiro de plataforma nacional para avaliar infecções e multirresistência em unidades de terapia intensiva. Revista Brasileira de Terapia Intensiva, v. 34, n. 4, p. 418–425, out. 2022.
TEERAWATTANAPONG, N. et al. Prevenção e Controle de Bactérias Gram-Negativas Multirresistentes em Unidades de Terapia Intensiva Adultas: Uma Revisão Sistemática e Meta-análise de Rede. Doenças infecciosas clínicas: uma publicação oficial da Infectious Diseases Society of America, v. 64, n. 8, p. 1102-1113, 2017. DOI:10.1093/cid/cix112.
VIEIRA, P. N. & VIEIRA, S. L. V. (2017). Uso irracional e resistência a antimicrobianos em hospitais. Arq. Cienc. Saúde UNIPAR. 21(3), 209-212
1Acadêmico (s) do curso de Biomedicina na Universidade da Amazônia – UNAMA;
2Orientadora no curso de Biomedicina na Universidade da Amazônia – UNAMA.
