REGISTRO DOI: 10.5281/zenodo.10827912
Rodrigo Carvalho Almada Melo
Orientadora: Carolina Lopes de Lima Reigada
Resumo
Introdução: Cada vez há uma maior necessidade de os profissionais de saúde desenvolverem habilidades de comunicação para lidar com as demandas possivelmente iatrogênicas dos pacientes. Essas demandas incluem solicitações de exames, encaminhamentos e prescrições médicas desnecessárias, e que podem resultar em efeitos adversos para os pacientes caso não tenham uma indicação clara.
Objetivo: Realizar uma revisão narrativa de literatura sobre ferramentas e habilidades em comunicação clínica para negar solicitações possivelmente iatrogênicas de usuários.
Metodologia: Revisão narrativa da literatura conduzida utilizando a base de dados MEDLINE via PubMed que examinou quais estratégias de comunicação clínica os médicos utilizavam para se negar demandas possivelmente iatrogênicas por parte dos pacientes, no âmbito da Atenção Primária à Saúde (APS). Informações sobre objetivos, tipos de estudo, participantes, abordagem de comunicação, resultados e conclusões foram extraídas dos artigos selecionados.
Resultados: Foram encontrados 9 artigos que descrevem essas estratégias, que foram agrupadas nas seguintes categorias: uso do MCCP; atributos da APS; uso do exame clínico; gestão de recursos; gestão da clínica; baseado em documentos médicos; conduta flexível; e rejeição direta. De todas as abordagens, o uso dos elementos do MCCP foi descrito como o mais utilizado para se dizer não, e relatado como tendo o maior grau de satisfação por parte dos pacientes.
Conclusão: O MCCP parece ser uma estratégia eficaz para orientar os profissionais de saúde a lidar com as situações de demandas possivelmente iatrogênicas por parte dos pacientes, enfatizando uma comunicação centrada no paciente e uma abordagem empática para compreender e gerenciar suas necessidades e preocupações. As outras estratégias relatadas também parecem ter um papel importante dependendo do contexto em que são utilizadas.
1. Introdução
Dizer “não” é uma tarefa cotidiana, porém, exige habilidades comunicativas no meio profissional para negociar, junto aos usuários, o plano de investigação e de tratamento em cada consulta. Percebe-se, nos atendimentos em medicina, uma demanda crescente de solicitações possivelmente iatrogênicas, por parte dos pacientes, de exames complementares, encaminhamentos às especialidades e prescrição de medicamentos. Sabe-se que as intervenções médicas apresentam efeitos nocivos, e que são uma das principais causas de mortalidade e morbidade em países ditos desenvolvidos10. Segundo Guervas11,
O apetite insaciável para o consumo de serviços de saúde (preventivos e curativos) por pacientes e populações tem um preço, não apenas financeiro, porque o próprio sistema de saúde acaba sendo a terceira causa de morte, como demonstrado nos EUA, onde causa cerca de 400 mil mortes por ano. […] Sem dúvida: a assistência à saúde é um fator de risco, e a sua utilização requer cautela, para casos de verdadeira necessidade.
Interpretado como uma estratégia contra a medicalização da sociedade, o ato de se negar demandas de pacientes consideradas possivelmente iatrogênicas pelo profissional de saúde tem causado desconforto e ruídos de comunicação no consultório, ficando o usuário e/ou profissional constrangidos e desconfortáveis com a quebra de expectativas. E é neste contexto que entra a importância das habilidades de comunicação do médico de família e comunidade (MFC).
A Medicina de Família e Comunidade é uma especialidade que presta assistência à saúde de forma continuada, integral e abrangente12. Os MFC são comprometidos com a pessoa e não com o conjunto de conhecimentos, grupos de doenças ou técnicas especiais, estando disponíveis para qualquer problema de todas as pessoas, sem limite de idade. Além disso, procura entender o contexto da experiência com a doença, dando importância aos aspectos subjetivos da medicina, em oposição à abordagem estritamente objetiva e positivista dos problemas de saúde, abordagem esta que deve ser conciliada com a sensibilidade aos sentimentos e entendimentos dos relacionamentos13. Assim, essa especialidade se destaca dos outros campos da medicina pelo vínculo relacional que possui com os pacientes, tendo a relação médico-paciente como um elemento fundamental na prática diária.
O MFC trabalha principalmente no campo da atenção primária à saúde (APS), que possui como características, dentre outras, a acessibilidade, a continuidade do cuidado, a integralidade e a coordenação das necessidades em saúde12. Por atuar na APS, uma das funções da MFC é denominada “gatekeeper” (“porteiro”, em tradução literal), em que desempenham o papel de coordenadores do cuidado, advogando pelo cuidado integral e longitudinal de todos os pacientes sob sua responsabilidade. Essa visão sistêmica e longitudinal no fazer diário da APS fazem com que o/a MFC preze pelo uso racional dos recursos do sistema de saúde, evitando assim intervenções desnecessárias. Nesse sentido, o conceito de prevenção quaternária, descrito por Jamoulle, está relacionado ao risco de adoecimento iatrogênico, ao excessivo intervencionismo diagnóstico e terapêutico, e à medicalização desnecessária. Ou seja, essa prevenção consiste em ações adotadas pelo profissional de saúde que atenue ou evite as consequências do excesso de intervenção médica no paciente26.
Por outro lado, a clínica da APS tem uma preocupação pelo estímulo à autonomia e ao protagonismo da pessoa no seu tratamento e processos de saúde-adoecimento. Haja vista que tratamos com pessoas que moram em suas próprias casas, escolhem suas comidas e vivem suas vidas de acordo com suas prerrogativas, de pouco adiantam abordagens que estejam fora de suas perspectivas culturais, financeira e estruturais. Nesse sentido, a construção de planos terapêuticos compartilhados é uma habilidade e atitude estruturantes na APS.
Essa preocupação conceitual com autonomia do Sujeito não é em vão. Sabe-se que o compartilhamento de avaliação diagnóstica e plano terapêutico traz benefícios para a eficácia da consulta clínica, com maior adesão às medidas terapêuticas compartilhadas e melhores desfechos em saúde, como percebe-se através de ferramentas como o Método Clínico Centrado na Pessoa (MCCP). O MCCP é um método sistemático e integrado que une a pessoa e a doença. Portanto, visa, ao mesmo tempo, entender tanto a pessoa (e, logo, a experiência da doença) quanto a doença em si – e tem como objetivo final tratar ambos. O MCCP é organizado em quatro componentes (1) explorar a saúde, a doença e a experiência da doença; (2) entender a pessoa como um todo; (3) elaborar um plano conjunto e (4) intensificar a relação entre pessoa e o profissional de saúde15. Os três primeiros habitualmente ocorrem de maneira sequencial, enquanto o quarto os permeia.
Desse modo, conseguimos agora perceber o grande desafio colocado durante as consultas em Medicina de Família e Comunidade: harmonizar o saber médico com o saber da pessoa usuária do sistema de saúde, imersa em seu contexto social, econômico, educacional e familiar. A crescente medicalização social, traduzida em um aumento da densidade de tecnologias duras disponíveis à saúde, como exames de imagem, medicamentos e subespecializações, traz um valor cultural atrelado à si. A midiatização desses avanços muitas vezes os apresenta como capazes de salvações, com procedimentos que beiram a magia ou milagre, a partir de um imaginário construído socialmente. É compreensível que as pessoas, assombradas pelo medo de uma catástrofe em forma de doença sempre possível, queiram para si as benesses dessas tecnologias, e essas demandas possivelmente iatrogênicas chegue aos consultórios da MFC. Assim, fica o dilema: como balancear a autonomia do paciente e o protagonismo da pessoa usuária com as prerrogativas éticas, a função coordenadora do cuidado e a prevenção quaternária que o/a MFC precisa exercer? Para que consiga desempenhar essas funções adequadamente, uma das habilidades essenciais esperadas na formação do MFC é a comunicação clínica, importante ferramenta para a prática médica diária, estando nela presente técnicas que auxiliem no dizer não aos pacientes.
Sendo as demandas possivelmente iatrogênicas dos pacientes uma realidade cada vez mais frequente, e com o objetivo de poder ofertar às pessoas usuárias a melhor qualidade de atendimento eticamente correto e pautados nas melhores evidências disponíveis, esse trabalho visa realizar uma revisão narrativa de literatura sobre ferramentas e habilidades em comunicação clínica para negar solicitações possivelmente iatrogênicas de usuários, descrevendo as estratégias e discutindo sobre as suas aplicações na APS.
2. Metodologia
Revisão narrativa da literatura. Inicialmente foi realizada uma busca na base de dados MEDLINE via PubMed fazendo uso de descritores, sinônimos e termos correlatos, com a seguinte estratégia de busca PICo (acrônimo para problema, fenômeno de interesse e contexto): (“Unnecessary Procedures”[Mesh] OR “Unnecessary Procedures” OR “Overdiagnosis”[Mesh] OR “Medical Overuse”[Mesh] OR “Referral and Consultation”[Mesh] OR “Health Services Needs and Demand”[Mesh]) AND (“Physician-Patient Relations”[Mesh] OR “Communication”[Mesh] OR “Physician-Patient Relations” OR “Communication” OR “Negotiating”[Mesh] OR “Refusal to Treat”[Mesh] OR “Dissent and Disputes”[Mesh] OR “Decision Making, Shared”[Mesh]) AND (“Primary Health Care”[Mesh] OR “General Practice”[Mesh]). Como critério de inclusão, foram incluídos artigos em inglês ou português, com atendimentos realizados por médicos na APS, que descrevam abordagens envolvendo comunicação clínica na consulta, envolvendo pacientes adultos, que solicitam medicamentos, testes diagnósticos e encaminhamentos sem indicação clínica. Foram excluídos relatos de caso, artigos sem acesso e protocolos de estudo. Não houve limitação de ano de publicação do estudo. A busca foi realizada em agosto de 2023. O resultado foi importado para o Software Zotero. Baseado nos critérios de inclusão e exclusão, os artigos foram inicialmente selecionados com base no título e resumo. Posteriormente os artigos selecionados foram avaliados integralmente. A partir da seleção final, foi avaliado a bibliografia e a seção “cited by” do PubMed, de cada artigo selecionado, para a inclusão de novos artigos, caso preenchessem os critérios citados anteriormente. Dos artigos selecionados, foram extraídos objetivos, tipos de estudo, participantes, abordagem envolvendo comunicação utilizada, resultados e conclusão do autor.
3. Resultados
Foram identificados, com a estratégia de busca, 3773 artigos, dos quais foram analisados os títulos e/ou resumos. Destes, 61 artigos foram selecionados para avaliação do texto completo. Após análise, foram excluídos 58 artigos por não preencherem os critérios de inclusão, 1 por estar em outro idioma (alemão) e 2 por não ser possível acessar o documento completo. Além disso, foi realizada uma revisão de referências dos artigos selecionados e, com base nos critérios de inclusão e exclusão, foram adicionados mais 6 artigos. Ao final, totalizou-se 9 artigos. Os artigos estão disponíveis na Tabela 1 abaixo, que oferece um sumário das características dos estudos.
Todos os artigos selecionados são análises qualitativas do tema proposto, que foram publicados entre 2004 e 2022. Quatro artigos foram feitos com base em consultas gravadas por vídeo3, áudio1,5 ou pela presença de um autor in loco7. Os outros 5 artigos foram realizados através de entrevistas semiestruturadas, sendo que em três destes as entrevistas aconteceram em grupos focais2,4,8 e em duas ocorreram de maneira individuais6,9. O artigo que realizou análise da consulta in loco7 também realizou entrevista individual com os médicos e pacientes. Agrupou-se as estratégias descritas nos artigos para se negar demandas possivelmente iatrogênicas em categorias com temáticas mais afins: (1) Uso do MCCP; (2) atributos da APS; (3) uso do exame clínico; (4) gestão de recursos; (5) gestão da clínica; (6) baseado em documentos médicos; (7) conduta flexível; (8) rejeição direta.
Tabela 1 – Descrição dos estudos incluídos neste trabalho
Título e autores Ano País Objetivo Amostra Método de obtenção de dados Método de análise de dados Altiner et al, Acute cough: a qualitative analysis of how GPs manage the consultation when patients explicitly or implicitly expect antibiotic prescriptions. 2004 Alemanha Verificar como as expectativas explícitas e implícitas do paciente para prescrição de antibiótico são tratadas dentro da comunicação médico- paciente 10 médicos de família (4 mulheres e 6 homens) e 42 pacientes com tosse aguda Gravações em áudio de todas as consultas na APS durante 2 semanas cuja queixa era tosse aguda As consultas foram transcritas e analisadas por 3 pesquisadores, que codificaram as consultas em categorias pré-definidas, identificados todas as interações que tocaram no assunto antibiótico Breivold et al, Conditions for gatekeeping when GPs consider patient requests unreasonable: a focus group study 2021 Noruega Explorar a percepção dos MFC que podem facilitar sua função de gatekeeper em caso de demandas inapropriadas 3 grupos focais com um total de 17 MFC Entrevistas semiestruturadas gravadas por áudio As entrevistas foram transcritas integralmente. Os transcritos foram codificados e avaliados por 3 investigadores. Colliers et al, Antibiotic Prescribing and DoctorPatient Communication During Consultations for Respiratory Tract Infections: A Video Observation Study in Out-of-Hours Primary Care 2021 EUA Entre outros, quais são os possíveis caminhos na comunicação médico paciente que estão relacionados à prescrição de ATB em infecções respiratórias 19 MFC e 152 pacientes Gravação em vídeo de consulta de As gravações foram transcritas literalmente. Os temas em comuns foram agrupados e avaliados. Opdal et al, Dilemmas of medical overuse in general practice – A focus group study 2019 Noruega Verificar as perspectivas e estratégias dos MFC para evitar excesso de testes. 4 grupos focais Entrevistas semiestruturadas gravadas por áudio As entrevistas foram transcritas integralmente. Todos os autores auxiliaram na análise. Paterniti et al, Getting to “no”: strategies primary care physicians use to deny patient requests. 2010 EUA Examinar as estratégias de comunicação que os médicos utilizam para lidar com solicitações inapropriadas de antidepressivos 152 médicos da atenção primária e 18 pacientes simulados Gravações de áudio de consultas com pacientes simulados que visitaram a APS 298 vezes e questionário pós consulta para verificar a satisfação destes pacientes As consultas foram transcritas e as demandas dos pacientes e respostas dos médicos foram analisadas qualitativamente. Criou-se um fluxograma com três caminhos estratégicos para se dizer não. Foram comparadas essas estratégias com o grau de satisfação dos pacientes.
Tabela 1 – Descrição dos estudos incluídos neste trabalho (continuação)
Título e autores Ano País Objetivo Amostra Método de obtenção de dados Método de análise de dados van Der Zande et al, General practitioners’ accounts of negotiating antibiotic prescribing decisions with patients: a qualitative study on what influences antibiotic prescribing in low, medium and high prescribing practices 2019 Inglaterra Compreender os fatores contextuais relativos à prescrição de antibiótico em práticas da APS relacionados à MFC que com taxas altas, médias e baixas de prescrição de antibiótico, através do relato de médicos. 41 MFC selecionados após análise de prescrições emitidas por consultórios médicos do NHS Entrevistas individuais semiestruturadas com gravação em áudio. As entrevistas foram transcritas integralmente e foram codificadas e analisadas tematicamente Walderhaug et al, GP strategies to avoid imaging overuse. A qualitative study in Norwegian general practice 2022 Noruega Identificar as estratégias utilizadas pelos médicos de família ao negarem solicitações de exames que não estão indicados 6 MFC em 12 consultas, além de entrevista com os médicos e os pacientes. Participação com observador de um dos autores em todas as consultas e entrevistas semiestruturadas Análise dos dados presentes nas notas das participações das consultas e das entrevistas. Walter et al, Negotiating refusal in primary care consultations: a qualitative study 2011 Inglaterra Explorar o relato dos MFC ao recusarem a demanda do paciente e quais estratégias de negociação eles empregam 2 grupos focais com 30 médicos no total (MFC e residentes de MFC) Entrevistas semiestruturadas com gravações em áudio As entrevistas foram transcritas integralmente. Cada um dos 3 autores codificaram as transcrições individualmente, agrupadas em temas mais amplos e reorganizadas após consenso entre os autores Xu et al, Primary care physician responses to requests by older adults for unnecessary drugs: a qualitative study 2022 China Explorar as respostas dos médicos da atenção primária à solicitações desnecessárias de medicamentos por idosos 23 médicos da atenção primárias Entrevistas individuais semiestruturadas gravadas por áudio As entrevistas foram transcritas integralmente. Foram codificadas por dois investigadores de maneira independente, e as discordâncias foram discutidas com um terceiro investigador.
Uso dos elementos do MCCP (1): Seis artigos trazem sobre a importância do uso do MCCP para entender a demanda do paciente e justificar melhor a negativa. Breivold et al.2 traz que, quando o médico considera o pedido do paciente como irracional, é porque não compreendeu complemente o motivo pelo qual o paciente está fazendo determinada demanda. Assim, é papel do MFC explorar os motivos do pedido do paciente e, após entendê-lo, deixar claro que compreendeu a preocupação por trás da solicitação, expressando respeito pela perspectiva do paciente e incentivando a contribuição deste para o diálogo, sendo importante ser sensível às suas necessidades individuais. Enfatiza também que é importante educar os pacientes sobre tópicos básicos, podendo confrontar concepções errôneas e expectativas irrealistas, fazendo explicações precisas enquanto se permanece empático e se esclarece quaisquer mal-entendidos, tendo, assim, maiores chances de o paciente ficar satisfeito mesmo com a negação da demanda. Do mesmo modo, Paterniti et al.5 relata da importância da abordagem na perspectiva do paciente, em que os médicos coletaram informações adicionais sobre o motivo e origem da demanda do paciente, explorando, assim, o contexto do paciente, principalmente sobre eventos recentes que o levaram à consulta. Muitas vezes incentivavam aos pacientes a dizerem suas perspectivas quanto às queixas que traziam (como “se sentir cansado” ou querer antidepressivos). Após isso, através de negociações, estabeleciam, em conjunto, um plano de ação para lidar com os sintomas dos pacientes – sem necessariamente ocorrer a prescrição. Além disso, após escutar os pacientes, alguns médicos sugeriam outros diagnósticos para negar a demanda, reiterando o contexto no qual o paciente trouxe a queixa para sugerir, por exemplo, diagnósticos como depressão situacional ou leve, nas quais não há necessidade de tratamento medicamentoso. Os pacientes relataram maior satisfação (“excelente”) quando essa estratégia de abordagem na perspectiva do paciente era utilizada. Na mesma linha, van der Zande et al.6 reitera sobre a importância e necessidade de reconhecer as expectativas do paciente. Argumenta que tal fato se deve à percepção por parte dos médicos de se sentirem pressionados a prescreverem antibiótico, principalmente devido ao fato de que médicos no passado prescreviam muitos antibióticos sem critérios específicos, o que alimenta até hoje a expectativa do paciente por prescrição. Quando essa demanda era trazida por parte do paciente, alguns médicos mantinham-se na decisão de não prescrever, e concentravam-se em explicar essa decisão, enfatizando em reconhecer o sofrimento no qual o paciente estava passando. Assim, se solidarizavam e reconheciam que o paciente estava se sentindo mal com os sintomas do provável quadro viral, por exemplo, tranquilizando-o e indicando que a prescrição não era necessária. Walderhaug et al.7 também concorda com a importância de explorar diretamente as expectativas dos pacientes, sendo imprescindível levar à sério as queixas trazidas por eles, normalizando certas doenças ou sintomas como algo comum e não como condição de gravidade, o que tranquiliza o paciente e faz com que aceite melhor a negação de sua solicitação. Relata, como estratégia, a possibilidade de o médico responder positivamente à todas as questões trazidas pelo paciente (dizendo algo como “Essa foi uma ótima pergunta!”), reconhecendo assim suas queixas, para logo em seguida explicar o porquê aquela demanda não é necessária, demonstrando apoio e empatia à fala do paciente. Explica que, ao serem levados à sério, os pacientes aumentam a sua confiança no médico, ficando mais satisfeitos quando as perspectivas deles são discutidas mesmo que as expectativas não fossem cumpridas. Descreve também o que a maioria dos médicos do estudo traz sobre a concepção deles de decisão compartilhada, permitindo que o paciente escolhesse por si só determinadas condutas, mesmo após darem sua opinião médica – porém, essa estratégia só era utilizada nos casos de pacientes que eram da área da saúde ou nos casos em que os médicos estavam com incerteza diagnóstica, devido ao receio de deixarem passar diagnósticos de doenças graves. Opdal et al.4 descreve sobre a importância de ampliar a perspectiva do paciente quanto às suas queixas, discutindo sobre seus sintomas ou preocupações, indagando ao paciente se estas queixas podem estar relacionadas à vida cotidiana, no lugar de abordá-las exclusivamente em termos de investigação biomédica. Entretanto, os médicos reportaram que os pacientes frequentemente rejeitavam tal abordagem. Descreve que há, por parte dos MFC, uma preocupação com o foco excessivo da medicina em encontrar um diagnóstico médico através de exames, o que poderia impedir o envolvimento adequado dos pacientes com os problemas trazidos, e que exijam abordagens diferentes. Uma estratégia descrita é compartilhar com o paciente a incerteza e falibilidade médica, pois muitos problemas na prática médica geral não se alinham em categorias biomédicas. Dessa maneira, é possível explicar ao paciente o fato de que nunca é possível descartar complemente uma doença não importa quantos exames sejam feitos, orientando sobre os riscos de achados falsos-positivos, o que aumenta o risco de danos à medida que mais testes são realizados. Compartilhar as incertezas e falibilidades possibilita que o médico e paciente concordem sobre onde estabelecer a fronteira entre investigações que são consideradas significativas e aquelas que são consideradas desnecessárias. Isso permite que o paciente reformule as demandas iniciais, enquanto oferece ao médico a capacidade de recusar as solicitações que considere inoportuna. Embora essa estratégia tenha sido descrita como bem-sucedida em todos os exemplos compartilhados no estudo, os médicos deixaram claro que é uma estratégia difícil de ser aplicada, pois causa ao paciente a sensação de que o médico interrompe a investigação diagnóstica, não atendendo ao desejo do paciente por diagnósticos e soluções específicas à queixa dele. Por fim, Colliers et al.3 percebeu que não abordar as expectativas do paciente tornava mais difícil para o MFC defender uma estratégia de tratamento sem as prescrições ou solicitações solicitadas. Relata que, caso o médico não aborde tais expectativas, frequentemente os pacientes as mencionavam novamente ao final da consulta.
Atributo da APS (2): Três estudos citam o uso da longitudinalidade, um dos atributos essenciais da atenção primária à saúde, como estratégia de negociação para se tentar dizer não, pois a continuidade da relação é vista como um importante elemento para o manejo das expectativas e demandas do paciente. Breivold et al.2 descreve a importância do desenvolvimento de alianças entre o médico e o paciente ao longo do tempo, o que faz com que as partes se tornam mais tolerantes, promovendo um aumento de confiança mútua. Dessa forma, é vital estar familiarizado com as particularidades dos pacientes e mostrar-se disponível para o acompanhamento destes, o que permite a capacitação do médico para lidar com as demandas inapropriadas. Walter et al.8 relata que se deve evitar dizer “não” diretamente para alguma demanda, visando evitar conflitos, para manter a fortalecida a relação médico-paciente, ao se pensar na longitudinalidade como chave para gerenciar adequadamente as demandas. A confiança desenvolvida ao longo do tempo foi identificada pelos MFC como um elemento importante para que a negativa das solicitações dos pacientes sejam aceitáveis por eles. Do mesmo modo, van der Zande et al.6 descreve como os MFC consideram deletéria a possibilidade de perda de vínculo com o paciente, reconhecendo os benefícios que se pode ter com uma boa relação à longo prazo. Dessa forma, os médicos consideravam como verdadeiras “batalhas” as discussões com pacientes que insistem em prescrições específicas (como antibióticos), mesmo após explicações. Assim, como a manutenção da relação médico-paciente é algo importante, muitos cediam às demandas do paciente para preservar os benefícios a longo prazo da relação, inclusive para se dizer “não” de maneira mais eficiente futuramente. Além disso, cita no artigo que, em locais onde médicos temporários são contratados – no qual é mais complicado ter longitudinalidade -, abordar sobre a não prescrição com pacientes é mais complicado. O estabelecimento de relação com o paciente é fundamental para se negar o pedido do paciente de forma adequada.
Uso do exame clínico (3): Quatro artigos relataram da importância do exame clínico para validar informações clínicas e fortalecer a confiança do paciente ao dizerem não a alguma solicitação. Breivold et al.2 cita que os médicos utilizam esta estratégia para que seus julgamentos profissionais sejam confiáveis aos olhos do paciente. Para isso, realizam intencionalmente um exame físico detalhado para dar credibilidade aos seus argumentos ao dizer não. van der Zande et al.6 refere sobre essa importância da explicação, não só exaustivamente detalhada, mas também individualizada, sendo importante narrar em voz alta os achados durante o exame físico. Walderhaug et al.7 concorda com tal fato, relatando sobre a importância de utilizar o histórico médico do paciente e os dados do exame físico para se negar solicitações de exames, muitas vezes pensando em voz alta durante a consulta para mostrar o raciocínio de suas conclusões de maneira mais abrangente. Colliers et al.3 refere que os médicos fornecem o diagnóstico logo após o exame clínico, seguido imediatamente por uma conduta sem prescrição de antibiótico quando acredita que é desnecessário, explicando sobre a sua não indicação para a queixa do paciente. Para tal, combinam elementos tranquilizadores do exame físico e a ausência de sinais de alarme durante a avaliação, e o autor cita no artigo que a maioria dos pacientes aceita a conduta.
Gestão de recursos (4): Dois estudos citam a importância. Walter et al.8 relata que os médicos citam a possibilidade de se discutir sobre a distribuição justa e parcial dos recursos com os pacientes, explicando sobre a necessidade de gerenciar os recursos adequadamente. Durante as consultas poderiam ser abordados temas como os custos associados às escolhas do plano terapêutico, destacando a importância do uso responsável. Esse gerenciamento de recursos estaria alinhado com o papel de Gatekeeper dos MFC, no qual Breivold et al.2 destaca que os médicos relatam sobre a importância deste papel, e que isto deveria ser explicado em informes oficiais de autoridades públicas ligadas à saúde, pois legitimaria esse papel no qual os MFC são responsáveis, que inclui proteger os pacientes dos excessos da medicina, além de atuarem como “guardiões” dos recursos comuns a todos.
Gestão da clínica (5): Dois artigos citam utilizar estratégias envolvendo a gestão da clínica, principalmente acerca da demora permitida, da readequação da agenda, da reorganização do serviço e do acesso. Quanto à temática relacionada à demora permitida, porém sem se referir a este termo, van der Zande et al.6 descreve que uma estratégia dos MFC para recusar a demanda era informar sobre a duração autolimitada dos sintomas, alertando o paciente da provável melhora espontânea. De maneira associada, ocorria a criação de uma rede de segurança com o paciente (orientações sobre o que esperar da evolução do quadro, quais sintomas poderiam ficar mais persistentes e quais são os sinais de perigo), e em que momento os pacientes deveriam procurar novamente a rede de saúde. Após essa explicação individualizada e detalhada, normalmente os pacientes aceitavam a negação da demanda de maneira satisfatória. Walderhaug et al.7 relata a mesma estratégia, denominando-a de “observar e aguardar”, em que os pacientes eram orientados a “darem um tempo” e aguardarem a remissão dos sintomas sem intervenções importantes, associada também a uma rede de segurança para o caso em que os sintomas não melhorassem. Quanto à readequação da agenda, cita sobre a necessidade eventual de estender a duração da consulta. Esse tempo adicional é utilizado para explicar o porquê da negação à solicitação do paciente, e como esta demanda não alteraria o plano de tratamento – por exemplo, explicar o motivo do porquê os exames diagnósticos não estão indicados e como a realização destes não alteraria a conduta. van der Zande et al.6 concorda sobre a estratégia de aumento do tempo de consulta nesses casos, pois alguns MFC dizem ser necessário maior duração da consulta para se chegar a uma decisão, explicá-la e alcançar acordos com o paciente. No que diz respeito à reorganização do serviço, em van der Zande et al.6 também é relatado que, realizando-se as triagens de maneira adequada, é possível reduzir o número de consultas por dia, diminuindo, assim, a pressão assistencial – os médicos explicam que estar com falta de tempo (provavelmente devido ao grande número de consultas) frequentemente leva a uma maior aceitação das demandas inapropriadas dos pacientes. Sobre a temática do acesso, em van der Zande et al.6 também é pontuado a relevância de permitir o fácil acesso do paciente a um serviço de saúde, possibilitando assim que paciente retorne quando necessário, o que viabiliza o acompanhamento adequado do paciente e torna a não prescrição ao negar a demanda mais segura para o médico.
Baseado em documentos médicos (6): Quatro artigos referiram a abordagem de recorrer à instrumentos como normas, diretrizes e protocolos para tornar a recusa mais impessoal e transferir a responsabilidade para terceiros, preservando a relação médico-paciente. Walter et al8. descreve que médicos incluem, durante a explicação de sua conduta, referências explícitas a esses instrumentos, pois permite que a relação com o paciente se torne informal, culpabilizando outros que não eles pela negativa à demanda e desvia a possível tensão para longe da relação com o paciente. Isso pode envolver informar aos pacientes que a prática adotada é alinhada às políticas clínicas, por exemplo. Em alguns casos, os médicos podem mostrar fisicamente aos pacientes, por escrito, os critérios para determinada prescrição, com base nos guidelines. Segundo eles, essa estratégia visa preservar a integridade da relação médico-paciente, pois não parece, ao paciente, uma decisão arbitrária do médico. Xu et al.9 cita, da mesma forma, que a recusa à prescrição de medicações pode ser fundamentada na violação de políticas de saúde ou regulamentos, que descrevem restrições na prescrição de medicamentos em dosagens excessivas ou por longos períodos, quando solicitados pelos pacientes. Os médicos expressam suas preocupações com a possibilidade de serem multados, conforme descrito na lei chinesa, caso prescrevam medicamentos desnecessários, e compartilhavam essa preocupação com os pacientes para recusar as demandas. De maneira semelhante, Walderhaug et al.7 relata sobre a utilização desses documentos. Nesse artigo, os médicos trazem que muitas queixas dos pacientes na APS apresentam-se como problemas incertos e podem não apresentar diagnósticos óbvios, o que poderia levar ao excesso de exames e tratamentos desnecessários. Desse modo, os profissionais mencionam o uso das diretrizes e dos protocolos para negar pedidos de exames, e destacam que os guidelines os auxiliam, com segurança, na decisão de dizer não ao paciente. van der Zande et al.6 também cita sobre explicar a decisão de não prescrição de antibiótico com base nas recomendações de guidelines, porém não o faz de maneira isolada, mas sim de maneira combinada com outras estratégias (cita como exemplo a prescrição de sintomáticos).
Conduta flexível (7): Seis artigos relataram posturas flexíveis dos MFC, nos quais negavam, de maneira indireta, a solicitação do paciente, ao oferecerem algo em troca. Em Breivold et al.2 os médicos relatam da importância desta abordagem flexível para o fortalecimento da confiança na relação médico-paciente, citando, por exemplo, realizar o encaminhamento para fisioterapia no lugar da avaliação pela cirurgia solicitada pelos pacientes. Com o aumento da confiança, seria possível, posteriormente, negar outras solicitações do paciente de maneira mais fácil. Por exemplo, Walderhaug et al.7 refere que uma estratégia adotada, em caso de pacientes que solicitavam exames de imagem devido à dor musculoesquelética, era negar essa demanda com a prescrição de analgésicos comuns ou encaminhamento para a fisioterapia. Opdal et al.4 apresenta uma abordagem semelhante, em que os MFC discutiram sobre oferecer exames de baixa tecnologia (como, por exemplo, radiografia simples ou exames de sangue) no lugar de exames de alta tecnologia (como ressonância magnética), quando demandados pelos pacientes. Entretanto, os médicos não consideravam esse tipo de abordagem totalmente adequada, pois ainda estavam realizando uma prescrição quando acreditavam que esta não era necessária; porém, justificavam tal escolha como uma forma possível de estabelecer, futuramente, determinada comunicação com os pacientes sobre questões que consideravam importantes. Em Paterniti et al.5, os MFC negaram a demanda de prescrição de antidepressivos (para quadro de possível depressão) com base no modelo biomédico, prescrevendo medicações para os sintomas referidos (como, por exemplo, sedativos para queixas de insônia), solicitando exames complementares para descartar causas biológicas ou encaminhando para especialistas em saúde mental (quando consideravam a possibilidade de aparente transtorno mental comum). Tal abordagem, no estudo, foi satisfatória para cerca de 30% dos pacientes. Satisfação esta, inclusive, que foi citada por Xu et al.9 como importante para a realização deste tipo de abordagem, pois os médicos acreditavam que deveriam manter o equilíbrio entre “Não causar dano” e a satisfação do paciente demandante. Desse modo, os médicos recusavam a solicitação de medicamentos desnecessários (que poderia causar dano aos pacientes) encaminhando para avaliação de especialistas focais ou solicitando outros exames complementares. Os pacientes também se mostraram satisfeitos no estudo de Altiner et al1, em que a não prescrição do antibiótico solicitado era substituído por prescrição de sintomáticos e fornecimento de atestado.
Rejeição direta (8): Quatro artigos relatam que esse padrão encontrado se referia a rejeitar diretamente a demanda do paciente, sem muitas explicações adicionais. Em Xu et al.9, está relatado que este foi um padrão relativamente comum utilizado por MFC, e que eles tinham motivos pessoais para a não prescrição, porém não a compartilhavam com os pacientes. Paterniti et al.5 relata que esta estratégia ocorreu em poucas consultas avaliadas (6%), e que esta ação era logo seguida por mudança no tópico da consulta por parte do MFC para se investigar outra queixa não relacionada à demanda inicial ou para explorar certa história do paciente não relacionada à queixa. Walderhaug et al.7 refere que, além de não explicarem o motivo da recusa, os MFC não davam oportunidade para os pacientes contraargumentarem. Opdal et al.4 reporta que em algumas consultas os MFC estão firmes para negarem diretamente a demanda, porém que muitos afirmam que, para isso, é necessário coragem e confiança em seu julgamento profissional. A percepção do paciente quanto à esta abordagem está relatada apenas em Paterniti et al.5, sendo considerada de baixo grau de satisfação pelos pacientes.
4. Discussão
Este trabalho aborda alguns estudos referentes às diferentes estratégias utilizadas por médicos, que envolvem a comunicação clínica, para se negar demandas possivelmente iatrogênicas de pacientes. Os autores trouxeram algumas abordagens que foram agrupadas por temáticas afins. Entretanto, essa divisão foi puramente didática, pois muitas das abordagens possuem intersecções entre si, cujas temáticas perpassam diversos campos. Conforme visto, as abordagens trazidas pelos estudos, para negar demandas, foram: fazer uso da rejeição direta4,5,7,9, argumentar tendo como base os achados do exame físico2,3,6,7 ou descritos em documentos médicos (diretrizes e protocolos)6,7,8,9, fazer uso da rede de segurança6,7 ou utilizar do seu papel de gestão de recursos2,8. Além disso, pode-se tentar uma abordagem flexível1,2,4,5,7,9, realizando outras condutas na tentativa satisfazer o paciente. De todas as abordagens, o uso dos elementos do MCCP foi descrito como o mais utilizado para se dizer não2,3,4,5,6,7, e relatado como tendo o maior grau de satisfação por parte dos pacientes5.
Utilizando o método clínico, é possível reconhecer abertamente as perspectivas do paciente, levando-se em conta o seu ponto de vista do processo do adoecimento, o que torna mais fácil aceitar divergências, além de poder antecipar e amenizar conflitos e insatisfações. Desse modo, descobrir primeiro as ideias, expectativas e crenças do paciente, e abordá-las para elucidá-las, é um importante passo para explicar a posição do profissional em relação à do paciente. Com isso, o paciente pode entender o raciocínio do médico, e sentir que sua posição e ponto de vista do mundo foi pelo menos considerada16. Nos presentes estudos, os/as MFC relataram a importância de se de obter essas informações sobre a doença e o processo de adoecer dos pacientes. A tabela 3 abaixo traz, resumidamente, quais abordagens foram consideradas importante nos estudos quanto ao método clínico, complementadas com os componentes do MCCP as quais fazem parte e exemplos de como podem ser aplicadas em consultas.
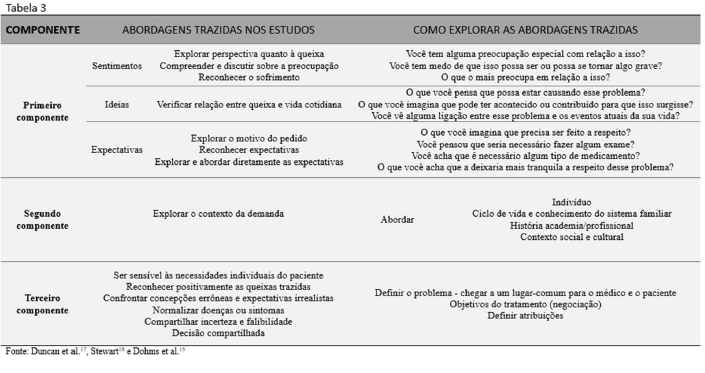
O primeiro e segundo componente, citados na tabela 3, com todos os aspectos subjetivos da doença e do conhecimento do contexto do paciente, formam o pano de fundo para se pactuar a abordagem adequada do quadro clínico ou problema em questão. Tendo essas informações, é importante chegar a uma explicação que seja razoável tanto para o paciente quanto para o médico pois, se o paciente não ficar esclarecido, pode requerer, por exemplo, exames ou tratamentos para que fique tranquilo. Com o consenso a respeito do problema, o médico deve conciliar a lógica do paciente ao plano terapêutico, realizando uma decisão compartilhada17. Conforme descrito nos resultados, e de acordo com esta ideia, muitas vezes apenas a aplicação do MCCP já foi suficiente para os pacientes aceitarem a negação da solicitação quando os médicos dizem não
Esse ato de dizer não, inclusive, deve estar presente no cotidiano do médico. Ele deve saber claramente o que deve se recusar a fazer – deve saber de maneira exata em quais situações deve se impor e dizer “não” e em quais pode fazer concessões. O profissional tem todo o direito de se recusar a acatar a solicitação do paciente se, no momento, não tem indicação médica. Esse pode ser um dos “motivos pessoais” nos quais os médicos que utilizam o método da rejeição direta descrito nos resultados simplesmente dizem não4,5,7,9 – porém, nesses casos, não citam a utilização da abordagem centrada na pessoa.
Além disso, há um importante motivo para negar as solicitações dos pacientes – a medicina baseada em evidências. A comercialização da medicina, além da ampla disponibilidade de informações médicas, tem causado uma suspeição do julgamento do médico2 por parte dos pacientes, além do aumento da demanda por exames e tratamentos, visando o ideal de se manter “saudável” – o que traz uma sensação de satisfação e de “saúde” ao paciente. Assim, a solicitação de check-ups e determinadas terapias, por exemplo, muitas vezes surge para criar um senso de perceptível de segurança, em que se faz algo com a intenção de reduzir a sensação de insegurança – sensação esta compartilhada tanto pelo médico quanto pelo paciente22. Dessa forma, diversas condutas não alteram a realidade individual25, e geram, tanto no paciente quando ao médico, a falsa perspectiva de proteção gerada pelo exame ou tratamento24.
Por isso, a realização de exames e tratamentos deve ser justificado pela existência de evidências do benefício clínico. Nos estudos avaliados, podem ser enquadrados nesta categoria o uso de documentos médicos6,7,8,9 para negar demandas – embora mais tenham utilizado esses documentos como argumentos de autoridade do que para discutir de fato com os pacientes. Estes dados de evidências científicas, associados ao uso de uma comunicação clínica eficiente, proporciona ao médico a possibilidade de oferecer maior embasamento científico ao paciente, permitindo a tomada da decisão compartilhada. Nesse processo, junto com a avaliação do adoecer, leva-se em consideração quais são os riscos e benefícios dos testes e intervenções, com os possíveis desfechos positivos e negativos advindos destes20. Ao submeter pacientes à tratamentos clínicos ou exames complementares, muitas vezes o médico acredita que está proporcionando um benefício ao paciente, sem se importar com as evidências21. Entretanto, realizar um tratamento sem demonstração clara de eficácia, ou exames complementares em qualquer pessoa, sem considerar o quadro clínico ou fatores de riscos, apresenta um potencial maléfico maior do que o potencial benéfico. Quanto à realização de um tratamento, corre-se o risco de desconforto, sequelas e mortes; quanto à realização de exames, corre-se o risco do fenômeno de overdiagnosis – um diagnóstico correto, porém desnecessário, devido ao risco de gerar mais danos que benefícios, podendo causar estresse psicológico e a cascata iatrogênica, com tratamentos fúteis, intervenções diagnósticas ou uso prolongado de medicamentos22,24.
E, dentro desse contexto de exaltação de benefícios com minimização de risco da medicina atual, associado às condições ligadas à incerteza, onde não é possível nomear diagnósticos específicos – um cenário comum na APS –, fica propiciado o surgimento de diversas demandas possivelmente iatrogênicas por parte dos pacientes. Nesses casos, é importante ao médico, utilizando a abordagem centrada na pessoa, explicar ao paciente sobre o que está acontecendo e que não há, clinicamente, sinais de perigo, excluindo situações de gravidade17. E essa abordagem pode, inclusive, ser favorecida por três estratégias citadas nos estudos: o uso do exame físico2,3,6,7,da demora permitida e do acesso6,7. Desse modo, é possível informar ao paciente por quais motivos a condição dele não é grave, ensinar os sinais de alarme e permitir que o paciente retorne quando necessário, criando uma rede de segurança – uma possível estratégia também descrita no estudo6,7.
Além da incerteza quanto ao diagnóstico, há também a incerteza da própria medicina. Assim, comunicar as incertezas e as lacunas do conhecimento científico pode ser um fato que dê credibilidade à consulta20. Quando, nos resultados, é trazida a questão de compartilhar as incertezas e falibilidades4 com os pacientes, é para se contrapor à corrente vigente na medicina contemporânea, que é a cultura da certeza e o domínio completo da imprevisibilidade. Dessa forma, é importante aceitar a incerteza dentro do raciocínio clínico, adotando pensamentos probabilísticos e estar aberto às diversas variáveis. Combinado tal fato à observação clínica e à relação médico-paciente, é possível realizar uma boa prática médica20.
Por fim, caso o paciente persista com sua demanda, há a possibilidade de ceder ao pedido do paciente, conforme descrito por alguns médicos dos estudos avaliados 2,6,8. Porém, antes de ceder imediatamente ao pedido do paciente, pode-se tentar levá–lo em consideração, o que faz com que o paciente sinta que foi escutado, deixando-o mais tranquilo e reduzindo sua ansiedade.
Ao legitimar a queixa do paciente, com o reconhecimento por parte do médico sobre as suas dificuldades e preocupações, cria-se um clima apropriado para negociação. Assim, muitas vezes, pode-se estabelecer um plano conjunto com o paciente. É possível, neste momento, propiciar alternativas para criar nele uma sensação de controle14. Pode ser devido a este fato que os MFC relataram nos estudos o uso da abordagem flexível1,2,4,5,7,9, na tentativa de satisfazer os pacientes. Se, mesmo após toda a exploração com o método clínico, percebendo-se que não corresponder ao pedido do paciente pode acarretar um importante quebra de confiança, pode ser feita a concessão real ao pedido do paciente14.
Entretanto, antes de ser tomada essa decisão de ceder ou negar o pedido do paciente, deve-se levar em conta o quanto vale a confiança do paciente. A principal justificativa para ceder é a manutenção da relação médico-paciente. Ao ceder, é importante fazer isso com o objetivo de fortalecer uma aliança terapêutica14. Tal ato pode ser pensado dentro da ótica da longitudinalidade do cuidado, uma característica central da APS, que permite a construção, ao longo do tempo, de uma relação de confiança entre o profissional e seus pacientes17. Dessa forma, mesmo quando uma solicitação de exame não está indicada, nota-se que se o médico não concordar com o paciente, há o risco de perdê-lo, rompendo a aliança terapêutica14. Assim, ao ceder nesses casos, é possível intensificar a relação entre a pessoa e o médico, ocasionando o fortalecimento do vínculo e sua projeção ao longo do tempo de acompanhamento17. Nessas ocasiões, é importante ter em mente, de forma clara, quando se dizer não, conforme dito anteriormente.
Este estudo apresenta algumas limitações. Por ser uma revisão narrativa, não tem um critério sistemático e criterioso para buscar na literatura, assim não é seu objetivo esgotar todas as fontes de informação. Além disso, os termos escolhidos para a pesquisa podem ter restringido a quantidade de artigos selecionados, e foi utilizada apenas uma base de dados (PUBMED) para a pesquisa. Além disso, por ser uma análise qualitativa, não necessariamente foram avaliados os métodos mais efetivos para uma boa comunicação nos casos de demandas possivelmente iatrogênicas, tendo sido apenas descrito o que foi visto. Assim, os achados não são, necessariamente, as únicas formas de se negar demandas, mas sim sugestões de estratégias que podem ser utilizadas. Também houve, nos estudos, pouca avaliação da satisfação dos pacientes quanto às estratégias utilizadas.
5. Conclusão
O presente trabalho analisou estratégias de comunicação clínica para se negar demandas possivelmente iatrogênicas solicitadas pelos pacientes nos encontros clínicos. Essas estratégias foram agrupadas em 8 grupos, de acordo com temáticas afins. Entre as principais estratégias, estão o uso do MCCP, o uso de evidências científicas para fundamentar decisões, o compartilhamento de incertezas e, em alguns casos, ceder as demandas para manter a relação médico-paciente, podendo fortalecer a aliança terapêutica. A utilização de estratégias corretas de comunicação clínica para se negar essas demandas pode ter um importante benefício no bem-estar e na satisfação tanto do paciente quanto da relação entre este e o médico, com melhora na confiança e na adesão aos tratamentos. É perceptível que o maior receio descrito pelos médicos dos estudos, ao se negar uma demanda, é a possível quebra da relação médico-paciente – algo que uma abordagem com uso de estratégias presentes no MCCP pode evitar, mesmo que ocorra a negativa da demanda. Durante a realização desta pesquisa, se notou uma certa escassez quanto ao número de estudos sobre o tema proposto, algo que não parece ser compatível com o aumento cada vez mais evidente de demandas possivelmente iatrogênicas por parte dos pacientes no consultório. Tal fato aponta para a necessidade de novos estudos, com qualidade metodológica adequada, para responder as lacunas no tema, e descrever melhor as estratégias que podem ser utilizadas, de maneira mais efetiva, para se negar esse tipo de demanda.
6. Referências bibliográficas
1. Altiner, A., Knauf, A., Moebes, J., Sielk, M., & Wilm, S. (2004). Acute cough: a qualitative analysis of how GPs manage the consultation when patients explicitly or implicitly expect antibiotic prescriptions. Family practice, 21(5), 500–506. https://doi.org/10.1093/fampra/cmh505
2. Breivold, J., Rø, K. I., & Hjörleifsson, S. (2022). Conditions for gatekeeping when GPs consider patient requests unreasonable: a focus group study. Family practice, 39(1), 125–129. https://doi.org/10.1093/fampra/cmab072
3. Colliers, A., Bombeke, K., Philips, H., Remmen, R., Coenen, S., & Anthierens, S. (2021). Antibiotic Prescribing and Doctor-Patient Communication During Consultations for Respiratory Tract Infections: A Video Observation Study in Out- of-Hours Primary Care. Frontiers in medicine, 8, 735276. https://doi.org/10.3389/fmed.2021.735276
4. Opdal, P. Ø., Meland, E., & Hjörleifsson, S. (2019). Dilemmas of medical overuse in general practice – A focus group study. Scandinavian journal of primary health care, 37(1), 135–140. https://doi.org/10.1080/02813432.2019.1569370
5. Paterniti, D. A., Fancher, T. L., Cipri, C. S., Timmermans, S., Heritage, J., & Kravitz, R. L. (2010). Getting to “no”: strategies primary care physicians use to deny patient requests. Archives of internal medicine, 170(4), 381–388. https://doi.org/10.1001/archinternmed.2009.533
6. van der Zande, M. M., Dembinsky, M., Aresi, G., & van Staa, T. P. (2019). General practitioners’ accounts of negotiating antibiotic prescribing decisions with patients: a qualitative study on what influences antibiotic prescribing in low, medium and high prescribing practices. BMC family practice, 20(1), 172. https://doi.org/10.1186/s12875-019-1065-x
7. Walderhaug, K. E., Nyquist, M. K., & Mjølstad, B. P. (2022). GP strategies to avoid imaging overuse. A qualitative study in Norwegian general practice. Scandinavian journal of primary health care, 40(1), 48–56. https://doi.org/10.1080/02813432.2022.2036480
8. Walter, A., Chew-Graham, C., & Harrison, S. (2012). Negotiating refusal in primary care consultations: a qualitative study. Family practice, 29(4), 488–496. https://doi.org/10.1093/fampra/cmr128
9. Xu, Z., Lu, Y., Liang, X., Ye, Y., Wang, Y., Deng, Z., Xu, Y., Fang, L., & Qian, Y. (2022). Primary care physician responses to requests by older adults for unnecessary drugs: a qualitative study. BMC primary care, 23(1), 247. https://doi.org/10.1186/s12875-022-01857-x
10. Hoffman, J. R., & Wilkes, M. S. (2015). Don’t just do something, stand there. Revista Brasileira de Medicina de Família e Comunidade, 10(35), 1-2. http://dx.doi.org/10.5712/rbmfc10(35)1051
11. Gérvas, J., & Fernández, M. P. (2016). São e salvo: e livre de intervenções médicas desnecessárias. Artmed Editora.
12. Gusso, G., & Lopes, J. M. C. (2018). Tratado de Medicina de Família e Comunidade-: Princípios, Formação e Prática. Artes Médicas.
13. Freeman, T. R. (2017). Manual de medicina de família e comunidade de McWhinney. Artmed Editora.
14. Carrió, F. B. (2009). Entrevista clínica: habilidades de comunicação para profissionais de saúde. Artmed Editora
15. Dohms, M., & Gusso, G. (2020). Comunicação clínica: aperfeiçoando os encontros em saúde. Artmed Editora.
16. Silverman, J., Kurtz, S., & Draper, J. (2016). Skills for communicating with patients. crc press.
17. Duncan, B. B., Schmidt, M. I., Giugliani, E. R., Duncan, M. S., & Giugliani, C. (2013). Medicina ambulatorial: condutas de atenção primária baseadas em evidências. Artmed Editora.
18. Stewart, M. (2017). Medicina centrada na pessoa: transformando o método clínico. Artmed Editora
19. McMillan SS, Kendall E, Sav A, King MA, Whitty JA, Kelly F, et al. Patientcentered approaches to health care: a systematic review of randomized controlled trials. Med Care Res Rev [Internet]. 2013;70(6):567–96. https://doi.org/10.1177/1077558713496318SBMFC.
20. SBMFC entrevista Paulo Paim: vamos falar sobre Choosing Wisely Brasil?, 2018. Disponível em: <https://www.sbmfc.org.br/noticias/sbmfcentrevista-paulo-paim-vamos-falar-sobre-choosing-wisely-brasil/>. Acesso em 25/01/2024
21. Correia, L. C. Porque Médicos Rejeitam Evidências Científicas?, 2010. Disponível em: < https://medicinabaseadaemevidencias.blogspot.com/2010/02/porque-algunsmedicos-rejeitam.html>
22. Correia, L. C. O Entrelace entre “Segurança Perceptível” e Choosing Wisely, 2016. Disponível em: < https://medicinabaseadaemevidencias.blogspot.com/2016/05/oentrelace-entre-seguranca-perceptivel.html>. Acesso em 25/01/24
23. Correia, L. C. José Wilker: morte natural ou anomalia evitável?, 2014. Disponível em: <https://medicinabaseadaemevidencias.blogspot.com/2014/04/jose-wilkermorte-natural-ou-anomalia.html>. Acesso em 25/01/24
24. Correia, L. C. O Estranho Mundo do Overdiagnosis, 2013. Disponível em: < https://medicinabaseadaemevidencias.blogspot.com/2013/08/o-estranho-mundodo-overdiagnosis_24.html>. Acesso em 25/01/24
25. Correia, L. C. Postagem de Ano Novo: Perspectiva versus Realidade, 2013. Disponível em:
