“METABOLIC STEATOHEPATITIS AND PRIMARY BILIARY CHOLANGITIS: A CASE REPORT IN THE CONTEXT OF NEW DEFINITIONS AND TERMINOLOGY”
REGISTRO DOI: 10.5281/zenodo.10291417
Fernanda Freitas Franca Rocha1
Daiane Marrai Costa Nascimento
Lucas Luis Sousa Veras
Orientadora: Luana Maria de Morais Braga
Coorientador: Piet Gabriel Oliveira Pereira
Resumo
Este estudo aborda a crescente prevalência e complexidade da esteatose hepática, condição que afeta cerca de um quarto da população adulta mundial. Um foco particular é dado à revisão terminológica realizada em 2023 por associações pan-nacionais de fígado, no qual o consenso introduziu termos como “Doença Hepática Gordurosa Associada à Disfunção Metabólica” (MASLD) e “Esteatohepatite Associada à Disfunção Metabólica” (MASH), abrangendo um espectro mais amplo e menos estigmatizante da hepatopatia metabólica. O artigo destaca um caso clínico de sobreposição de síndrome hepática metabólica (MASH) e autoimune (Colangite Biliar Primária), ressaltando a importância do diagnóstico precoce e a necessidade de considerar doenças sobrepostas, mesmo em pacientes que atendem a múltiplos critérios metabólicos. Ademais, o estudo reflete sobre as atuais abordagens terapêuticas para MASH, observando que, apesar da falta de medicamentos aprovados pela FDA especificamente para esta condição, existem tratamentos recomendada pela Sociedade Americana de Estudos de Doenças do Fígado (AASLD) em situações específicas. O texto conclui ressaltando a importância de alinhar futuros estudos com as novas definições estabelecidas pelo consenso de 2023, com foco tanto na epidemiologia e patogênese da MASLD, especialmente em pacientes não obesos, quanto na busca da prevenção e tratamentos eficazes.
Palavras-chave: Esteatose Hepática. Doença Hepática Gordurosa Associada à Disfunção Metabólica. Esteatohepatite. MASH. Revisão Terminológica.
ABSTRACT
This study addresses the increasing prevalence and complexity of hepatic steatosis, a condition affecting approximately one-fourth of the global adult population. A particular focus is on the terminological revision conducted in 2023 by pan-national liver associations, where the consensus introduced terms like “Metabolic Dysfunction-Associated Fatty Liver Disease” (MASLD) and “Metabolic Dysfunction-Associated Steatohepatitis” (MASH). These terms encompass a broader and less stigmatizing spectrum of metabolic liver disease. The article highlights a clinical case of overlapping metabolic liver syndrome (MASH) and autoimmune disorder (Primary Biliary Cholangitis), emphasizing the importance of early diagnosis and the necessity to consider overlapping diseases, even in patients who meet multiple metabolic criteria. Moreover, the study reflects on the current therapeutic approaches for MASH, noting that despite the lack of FDAapproved medications specifically for this condition, there are treatments recommended by the American Association for the Study of Liver Diseases (AASLD) in certain situations. The text concludes by underlining the importance of aligning future studies with the new definitions established by the 2023 consensus, focusing on both the epidemiology and pathogenesis of MASLD, particularly in non-obese patients, and on the search for effective prevention and treatment methods.
Keywords: Hepatic Steatosis. Metabolic Dysfunction-Associated Fatty Liver Disease (MASLD). Steatohepatitis. MASH. Terminological Review.
INTRODUÇÃO
Dados recentes indicam que a prevalência da esteatose hepática atinge cerca de um quarto da população adulta mundial, observando-se um crescimento exponencial de 25% para 38% ao longo das últimas três décadas (2). Além disso, esteatose hepática já constitui a causa de transplante hepático de crescimento mais rápido entre adultos jovens norte-americanos, com um incremento de 14% por ano (4), sendo que estudos da Global Burden of Disease, forneceram evidências de que esta doença é o fator que mais contribui para o aumento global da carga de complicações decorrentes de doenças hepáticas, incluindo cirrose e carcinoma hepático (6).
Um grande consenso publicado em Junho de 2023 e liderado por três grandes associações pan-nacionais de fígado anunciou uma revisão terminológica substancial no campo da hepatopatia gordurosa, a qual não era atualizada desde 1980. Tal iniciativa reflete o apelo de diversas reuniões organizadoras que desde 2018 sugerem a necessidade de revisão de nomenclatura e definição, de forma que reflita o real impacto desta patologia para a sociedade, atualmente considerada a principal causa de doença hepática em escala global (9,10, 11, 13, 14).
O referido consenso realizado através de um processo Delphi modificado, concluiu que a nova nomenclatura e critérios de diagnóstico são amplamente apoiados, além de não estigmatizantes, podendo inclusive melhorar a sensibilização e a identificação dos pacientes. O termo “Doença Hepática Esteatótica” (SLD em inglês) foi escolhido para englobar as diversas etiologias de esteatose e foi proposta a denominação “Doença Hepática Gordurosa Associada à Disfunção Metabólica” (MASLD, na sigla em inglês) como substituto mais preciso para o que era anteriormente chamado de Doença Hepática Gordurosa Não Alcoólica (Nonalcoholic fatty liver disease – NAFLD), anteriormente proposto por Eslam et al. em 2020 (9,10,11). Da mesma forma, a “Esteatohepatite Associada à Disfunção Metabólica” (MASH) veio substituir o termo Esteatohepatite Não Alcoólica (Nonalcoholic steatohepatitis – NASH). O painel de especialistas estabeleceu ainda um novo perfil de pacientes conhecido como “MetALD”, que compreende aqueles com MASLD e que consomem quantidades significativas de álcool por semana (140 a 350 g/semana para mulheres e 210 a 420 g/semana para homens). Já aqueles pacientes sem parâmetros metabólicos ou causa identificada, ficam enquadrados no grupo de SLD criptogênico. (11) No que se refere à definição, a nova atualização, de 2023, descreve que pacientes que manifestam esteatose hepática devem ser submetidos à avaliação de fatores cardiometabólicos. A presença de pelo menos 01 critério define MASLD, sendo essencial que estes doentes sejam minuciosamente avaliados para descartar fatores de risco adicionais ou etiologias combinadas (11). Abaixo um fluxograma adaptado que resume as etiologias possíveis de SLD.(Figura 1).
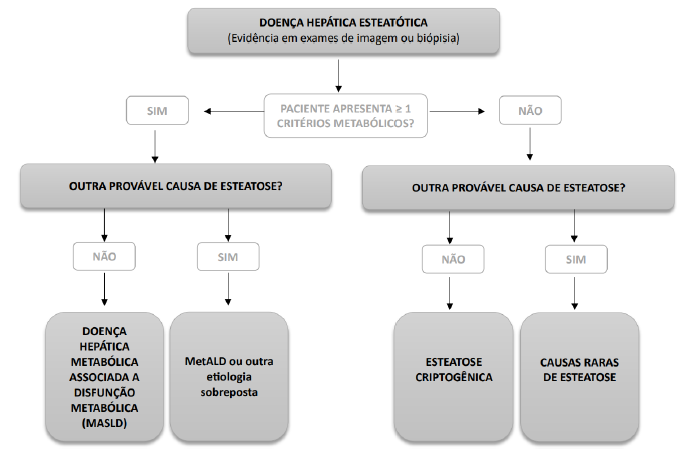

Figura 1: Fluxograma de Investigação de Doença Hepática Esteatótica. Adaptado de: Rinella et al. A multi-society Delphi consensus statement on new fatty liver disease nomenclature. Hepatology, Jun 2023.
A prevalência em ascensão e impacto significativo no aumento das complicações hepáticas relacionadas a MASLD, impõe a necessidade de compreensão dos mecanismos predisponentes para desenvolvimento da doença, bem como dos novos critérios e definições. O presente caso clínico refere-se a uma paciente não obesa de 54 anos, em investigação de síndrome ictérica de caráter colestático e que como achado histopatológico identificou-se, além de colangite extensa e ductopenia, achados compatíveis com MASH. O objetivo deste estudo foi expor um caso de sobreposição entre síndromes hepáticas, composta de origem autoimune e metabólica, com destaque a este última, muitas vezes desconsiderada, além de mostrar a importância do diagnóstico precoce para otimização de manejo e melhor prognóstico, para esse perfil de paciente, em um hospital público da região Amazônica.
RELATO DO CASO
Trata-se de paciente de sexo feminino, de 54 anos, com sobrepeso, IMC de 27 kg/m², hipertensa há 4 anos, porém em tratamento irregular com anti-hipertensivo, sem história de consumo de álcool. Apresentou quadro clínico inicial de desconforto abdominal, hiporexia e plenitude pós-prandial, com evolução para icterícia progressiva, seguida de acolia fecal, colúria e prurido generalizado. Consultou-se em serviço de saúde privado, tendo realizado exames laboratoriais que indicaram elevação da bilirrubina, predominantemente direta, e discreta elevação das transaminases. Pelos achados, foi encaminhada para um hospital público terciário, sob supervisão da cirurgia geral por suspeita de colelitíase, onde os exames laboratoriais de admissão revelaram bilirrubina total de 3,68 mg/dl (VR: até 1,2 mg/dL), com 2,6 de bilirrubina direta, além de elevação das enzimas hepáticas e canaliculares (AST 129 , ALT 256, FA 160 e GGT 490). Parâmetros de função hepática como albumina e INR estavam dentro dos valores da normalidade. As sorologias para hepatite A, B, C e HIV eram negativas e o hemograma não mostrava alterações. A ultrassonografia abdominal demonstrou hepatopatia infiltrativa difusa em estágio inicial, sem cálculos ou dilatações da via biliar. A tomografia de abdome total contrastada não evidenciou alterações na forma, contorno ou densidade do fígado, com ausência de dilatação das vias intra ou extra-hepáticas, e uma vesícula biliar pouco distendida.
Durante a internação, houve piora da icterícia e do prurido. Exames laboratoriais atingiram seu ápice aproximadamente 18 dias após inícios dos sintomas, com fosfatase alcalina ultrapassando 6 vezes o limite superior da normalidade (877,00 U/L VR: 40 129 U/L) e bilirrubina total, que chegou a 11,6 mg/dl (VR: 1,2 mg/dL). A equipe assistente optou por associar uso de ácido ursodesoxicólico ao tratamento (dose inicial de 150 mg 8/8h), por se tratar de prurido moderado a grave, pouco responsivo a anti-histamínicos. Posteriormente, a paciente foi transferida aos cuidados da equipe de clínica médica de outro serviço (colocar que aqui ela já estava em outro hospital) para investigação de hiperbilirrubinemia conjugada com padrão colestático. Foram excluídas causas como gestação, uso de chás e suplementos, além de infecções hepatotróficas agudas e neoplasias. Marcadores autoimunes hepáticos e biliares (Anti Mitocôndria, Fator AntiNuclear, Anti LKM-1, Anti Músculo Liso) foram solicitados e revelaram resultados não reagentes. Realizada ultrassonografia com Doppler da veia porta, que indicou hepatopatia crônica inicial e dopplervelocimetria com veia hepática bifásica, sugestiva de rigidez hepática. A paciente não apresentava estigmas de hepatopatia crônica nem fechou critérios para síndrome de hipertensão portal. Devido à ausência de colangioressonância disponível naquele momento e pelo fato de elastografia hepática não ser ofertada pelo SUS, optou-se pela realização de biópsia hepática para complementação diagnóstica.
A biópsia hepática demonstrou esteatose macrovesicular, com raros focos microvesiculares, além de inflamação lobular, degeneração balonizante e colestase moderada à severa associada à ductopenia, achados sugestivos de esteatohepatite leve associada à colestase extensa. O perfil lipídico, assim como outros parâmetros de síndrome metabólica, corroborou com os achados histopatológicos. Devido à colestase moderada-severa associada à discreta ductopenia, foi optado por realizar colangioressonância magnética em serviço particular, que não evidenciou sinais de colangite esclerosante primária. Entretanto, não se exclui a possibilidade de doença inicial, com rara colangite de pequenos ductos ou até colangite biliar primária com anticorpos anti-mitocôndria (AMA) negativo, sendo necessário, nesse caso, manter acompanhamento clínico e histopatológico para definição de diagnóstico.
Após melhora clínica, a paciente recebeu alta com exames laboratoriais demonstrando defervescência de valores inicialmente obtidos, porém ainda mantendo fosfatase alcalina e bilirrubina total acima do limite superior da normalidade. A mesma foi orientada a realizar mudanças no estilo de vida, sendo encaminhada para acompanhamento nutricional e psicológico com objetivo de redução ponderal de ao menos 10% e compreensão de processo de doença. Para manejo medicamentoso de esteatohepatite, optado por início de Pioglitazona na dose inicial de 15 mg ao dia para reavaliação posterior de ajuste de dose. Além disso, considerando a clínica compatível, biópsia sugestiva e resposta dramática ao tratamento, sugerindo possibilidade de colangite biliar primária (CBP), optou-se por manutenção do ácido ursodesoxicólico na dose de 13 a 15 mg/kg/dia, para avaliação de resposta clínico-laboratorial e histopatológica. A paciente foi encaminhada para o hepatologista e manutenção de seguimento ambulatorial mensal com equipe de clínica médica, com proposta de realizar, após seis meses, nova biópsia hepática para comprovação diagnóstica.
DISCUSSÃO
A Doença Hepática Gordurosa Associada à Disfunção Metabólica (MASLD) tem sido cada vez mais reconhecida em indivíduos magros e não obesos, rompendo com a associação tradicional da doença exclusivamente à obesidade. Estudos recentes apontam que até 40% das pessoas afetadas globalmente são não obesas, sendo quase um quinto classificadas como magras, particularmente na faixa etária acima dos 45 anos (3, 27). Notavelmente, essa população apresenta um perfil de risco cardiometabólico semelhante ou até superior ao de indivíduos magros sem MASLD, incluindo um aumento significativo no risco de desenvolver diabetes mellitus tipo 2 (4,81 a 5,43 vezes maior), o que sugere que a presença de esteatose hepática pode ser um fator de risco mais relevante para o desenvolvimento de DM2 do que o próprio excesso de peso (31, 27, 28). Além disso, esses indivíduos também mostram riscos comparáveis de mortalidade geral, mortalidade cardiovascular e eventos hepáticos graves, como cirrose descompensada e carcinoma hepatocelular.
Há evidências que correlacionam variantes genéticas e fatores ambientais, como adiposidade e dieta, com um risco aumentado de progressão da esteatose hepática para MASH fibrosante, tanto em adultos quanto em crianças, e especialmente em pacientes não obesos (20, 17, 27, 28). Este aspecto é particularmente relevante para o caso clínico apresentado, que descreve uma paciente de meia-idade, não obesa, sem evidências radiológicas de esteatose, mas com achados histológicos de esteatohepatite. Contudo, a implementação da estratificação de risco por análise genética ainda não é uma realidade acessível na prática clínica rotineira, e sua aplicabilidade necessita de mais investigações (12).
Apesar de não obesa, a paciente do presente caso apresentava um IMC de 27 kg/m², caracterizando um sobrepeso, e além deste preenchia mais 3 critérios metabólicos: triglicerídeos acima de 150mg/dL (328mg/dL), HDL abaixo do esperado pelo gênero (7,5 mg/dL) e possuía diagnóstico de HAS. Apesar de não apresentar alterações glicêmicas, destaca-se o risco elevado de desenvolvimento de pré-diabetes ou diabetes mellitus nesse perfil de pacientes. (7,15, 27). A esteatose hepática, frequentemente oligossintomática, é usualmente um achado incidental em exames complementares ou suspeitada na presença de elevação das transaminases (12). A Sociedade Americana de Estudos de Doenças do Fígado (AASLD) enfatiza a importância de considerar causas raras de esteatose e esteatohepatite, especialmente em pacientes com quadro clínico atípico, como a presença de esteatose sem fatores metabólicos ou sintomas que indiquem outros diagnósticos.

Quadro 1: Causas menos comuns de esteatose hepática e esteatohepatite. Adaptado de: Rinella et al. A multi-society Delphi consensus statement on new fatty liver disease nomenclature. Hepatology, Jun 2023.
A prevalência das hepatopatias metabólicas é alta, porém, nem todas estas condições levam a desfechos graves. Uma análise retrospectiva abrangente, que avaliou 5.123 pacientes com esteatose hepática durante um período médio de 6,4 anos, buscou quantificar a incidência de Desfechos Hepáticos Adversos Significativos (Major Adverse Liver Outcomes, MALOs). Nesta análise, apenas 3% dos pacientes, ou seja, cerca de 153 indivíduos, progrediram para cirrose ao longo de 15 anos, e aproximadamente um terço desses pacientes levou em média 4 anos para apresentar a primeira descompensação hepática (1).
Em outra pesquisa realizada nos Estados Unidos, foi identificado que 38% dos indivíduos de uma coorte de meia-idade assintomáticos apresentavam MASLD, com 14% dos casos evoluindo para MASH e 6% apresentando fibrose hepática significativa (24). Estudos agrupados e meta-análises apontam que a fibrose e a presença de esteato-hepatite são preditores-chave para a progressão da doença, com maior morbimortalidade observada em pacientes com esteato-hepatite e fibrose em estágio igual ou superior a 2, conhecidos como MASH “em risco” (14).
A Sociedade Americana de Estudos de Doenças do Fígado (AASLD) recomenda a triagem para MASLD (Doença Hepática Gordurosa Associada à Disfunção Metabólica) em grupos específicos: pré-diabéticos ou diabéticos tipo II, indivíduos com pelo menos dois fatores de risco metabólicos, pacientes obesos, e aqueles com parentes de primeiro grau com cirrose por MASH (12). Seguindo essas diretrizes, a paciente em questão seria uma candidata ideal para triagem na atenção básica, dada a presença de múltiplos fatores de risco metabólicos.
Os testes não invasivos (NITs), que têm um alto valor preditivo negativo, são ferramentas eficazes para descartar fibrose avançada e são essenciais na triagem desses pacientes (12). Entre esses testes, destaca-se o índice FIB-4, que integra valores bioquímicos (contagem de plaquetas, ALT e AST) e idade. Este índice é considerado superior a outros marcadores no contexto da doença hepática esteatótica (22, 23). Um valor de FIB-4 abaixo de 1,3 sugere baixo risco, permitindo o manejo do paciente na atenção primária com reavaliações periódicas a cada 1-2 anos. Valores intermediários, entre 1,3 e 2,6, requerem exames adicionais, enquanto valores acima de 2,67 indicam a necessidade de encaminhamento para um hepatologista e a realização de uma biópsia hepática para avaliação mais detalhada (12).
Durante a internação hospitalar, a paciente apresentou um índice FIB-4 de 1,35, indicando a necessidade de prosseguir com investigações mais detalhadas para detectar precocemente a fibrose hepática. Exames avançados como elastografia hepática, parâmetro de atenuação controlada, fração de gordura com densidade de prótons (PDFF) e espectroscopia de ressonância magnética H (H-MRS) foram considerados (12, 30). Contudo, devido à falta de recursos para realizar esses exames específicos, optou-se pela realização de colangiorressonância magnética seguida de biópsia hepática.
Inicialmente, a paciente apresentou um quadro clínico inespecífico e posteriormente desenvolveu uma síndrome colestática. A doença hepática esteatótica não foi a principal hipótese diagnóstica considerada num primeiro momento. Diante desse desafio, a equipe médica levantou a hipótese de Colangite Biliar Primária (CBP), uma doença autoimune das vias biliares. A CBP é geralmente suspeitada em casos de colestase crônica, particularmente em mulheres de meia-idade com elevação inexplicável de transaminases e fosfatase alcalina. A presença de anticorpos antimitocondriais (AMA) é comum, ocorrendo em aproximadamente 95% dos casos, mas cerca de 5-10% dos pacientes podem ter CBP com AMA negativo (21). Mesmo sem a presença de AMA, o diagnóstico de CBP poderia ser estabelecido se dois dos seguintes critérios fossem atendidos: fosfatase alcalina pelo menos 1,5 vezes o limite superior do normal, positivação de outros autoanticorpos específicos para CBP (como sp100 ou gp210) ou evidência histológica de CBP (21).
Embora a paciente tenha apresentado níveis de fosfatase alcalina condizentes com os critérios para Colangite Biliar Primária (CBP), ela teve resultado negativo para anticorpos antimitocondriais (AMA). Os demais anticorpos específicos para CBP, que poderiam confirmar o diagnóstico, não estavam disponíveis na região de tratamento. Diante dessa limitação, optou-se pela realização de colangiorressonância magnética e biópsia hepática. A colangiorressonância foi realizada principalmente para investigar a possibilidade de colangite esclerosante primária (CEP). No entanto, é importante notar que um resultado normal neste exame não exclui completamente a presença de uma doença inicial ou a rara forma de CEP que afeta pequenos ductos biliares. Por outro lado, a biópsia hepática tem o potencial de confirmar CBP ou identificar outras formas de colangite. A lesão patognomônica da CBP envolve um ducto biliar danificado, cercado por uma intensa reação celular inflamatória em uma tríade portal (21).
Ao analisar o resultado da biópsia da paciente, o patologista identificou espaços porta com inflamação linfocítica acentuada e colestase severa associada a ductopenia. Estes achados, embora não específicos, também não descartam completamente o diagnóstico de CBP. Uma limitação crítica neste contexto é o número insuficiente de espaços porta analisados na amostra de biópsia. Para uma avaliação adequada ou para descartar colangite e ductopenia, seriam necessários pelo menos 10 a 15 espaços portais, enquanto a amostra da paciente continha apenas 5 (21).
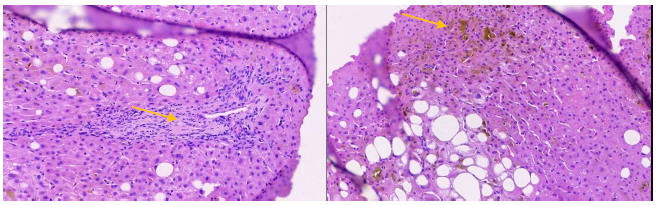
Figura: (2) Área de processo inflamatório linfocitário portal com spill over e ausência de ductos biliares no espaço porta (Seta). (3) Vários pontos de pigmento acastanhado sugerindo colestase (Seta). Fonte: Imagens cedidas pelo Dr Lucas Veras.
Um aspecto surpreendente e decisivo na análise histológica foi a identificação de esteatohepatite, o que influenciou significativamente a realização deste estudo. Na paciente, observou-se esteatose macrovesicular em menos de 30% dos hepatócitos avaliados, além da presença de raros focos microvesiculares. Outros achados incluíram balonização hepatocelular discreta, inflamação lobular leve e a presença de pseudo inclusões nucleares de glicogênio, achados esses compatíveis com Esteatohepatite Associada à Disfunção Metabólica (MASH). Esses elementos, ao serem pontuados no escore utilizado para avaliar a atividade de hepatite gordurosa não alcoólica, resultaram em uma pontuação total de 4. Esse sistema de avaliação histológica inclui todo o espectro de alterações histológicas da doença hepática gordurosa, são pontuados a esteatose, balonismo e inflamação lobular e pode avaliar mudanças após a terapia em pacientes adultos e pediátricos (43).
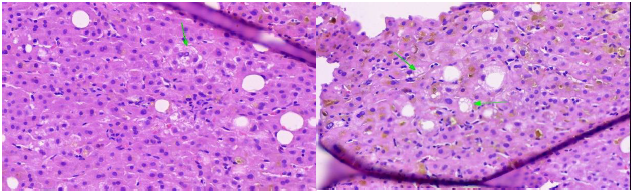
Figura: (4) Hepatócito Balonizado. (5) Esteatose microgoticular e colestase no parênquima adjacente. Fontes: Imagens cedidas pelo Dr Lucas Veras.
Apesar do diagnóstico histológico confirmar esteatohepatite e a paciente apresentar múltiplos critérios metabólicos, é crucial considerar a possibilidade de causas menos comuns de esteatose ou a presença de doenças concomitantes. Neste sentido, a paciente foi minuciosamente questionada sobre seu consumo de álcool, histórico familiar de doenças e uso de medicações específicas. É vital que os clínicos estejam cientes de certos medicamentos que podem induzir esteatose ou esteatohepatite, incluindo Amicacina, Metotrexato, antirretrovirais e corticoides, uma vez que estes são comuns na prática clínica e podem ser fatores contribuintes para a condição da paciente (12).
Atualmente, a literatura científica carece de estudos robustos que explorem a relação entre doenças hepáticas colestáticas, como a Colangite Biliar Primária (CBP), e a esteatose. Contudo, um estudo retrospectivo que comparou pacientes com CBP e doença hepática esteatótica com aqueles que apresentavam apenas a última condição sugere que a CBP pode não impactar negativamente na Doença Hepática Gordurosa Associada à Disfunção Metabólica (MASLD) (33). Essa descoberta enfatiza a importância de diagnósticos precoces, permitindo intervenções antecipadas em ambas as síndromes.
A mudança de estilo de vida é reconhecida como um pilar fundamental no tratamento da doença hepática esteatótica, especialmente quando associada a fatores metabólicos. Estudos demonstraram que a perda de peso está diretamente relacionada a melhorias nos parâmetros histológicos da esteato hepatite. De fato, a regressão da fibrose e a melhoria nos escores de atividade da doença foram observadas principalmente em pacientes que conseguiram perder mais de 10% do seu peso corporal (34). Além disso, para a população magra e não obesa, uma perda de peso mais modesta, na faixa de 3-5%, parece ser suficiente para alcançar resultados semelhantes (30).
Até o momento, não existem medicamentos aprovados pela FDA especificamente para o tratamento da Esteatohepatite Associada à Disfunção Metabólica (MASH). No entanto, várias opções terapêuticas estão em fase de estudo, visando atender essa lacuna médica. Dentre elas, o Ácido Obeticólico, que atua no receptor farnesóide, tem demonstrado um potencial antifibrótico significativo, controlando múltiplas vias patogênicas da MASH (35). Outro alvo terapêutico em estudo é o Lanifibranor, um agonista pan-PPAR, que modula as principais vias metabólicas, inflamatórias e fibrogênicas na patogênese da MASH. Em estudos de fase 2, o Lanifibranor mostrou capacidade de reduzir em pelo menos 2 pontos no escore SAF (Sistema de pontuação de Esteatose, Atividade, Fibrose), sem causar uma piora significativa da fibrose em comparação com o placebo (35, 40).
Essas drogas emergentes apresentam um futuro promissor, podendo alterar as diretrizes de tratamento em breve. Uma revisão sistemática recente e uma metanálise em rede mostraram que, embora a Pioglitazona e a Vitamina E já sejam conhecidas por alcançar o desfecho primário de melhora da fibrose em pelo menos um estágio, o Lanifibranor e o Ácido Obeticólico foram considerados os mais eficazes para atingir este resultado. Além disso, no desfecho secundário, que é a resolução da esteatohepatite, os antagonistas da GLP-1 se destacaram (41).
Atualmente, a AASLD recomenda o uso de vitamina E em adultos não diabéticos com esteatohepatite comprovada por biópsia, e o uso de Pioglitazona com o mesmo perfil histológico em adultos diabéticos e não diabéticos. Em relação aos agonistas do GLP-1, inibidores da SGLT2 e o ácido obeticólico, a sociedade americana afirma que é prematuro considerá-los para tratar especificamente a MASH. (12). Enquanto essas medicações novas não entram nas diretrizes das principais sociedades, o estudo PIVENS, o qual avaliou Pioglitazona versus Vitamina E versus Placebo, em pacientes com MASH e não diabéticos, continua norteando nossas condutas. A vitamina E consegue melhorar o padrão histológico e conseguiu ser confirmado este e outros benefícios em metanálises subsequentes (37, 42). A Pioglitazona apesar de não atingir seu objetivo no estudo PIVENS, conseguiu posteriormente demonstrar melhora histológica e no grau de resistência insulínica, tanto em diabéticos quanto em não diabéticos. (39). Os estudos que tentaram analisar a MASH em magros e não obesos consideraram a vitamina E nos pacientes sem DM2 e sem cirrose, já a Pioglitazona 30mg tem indicação nas esteato hepatites sem cirrose. (30)
Por fim, para definir o melhor tratamento para a paciente do caso, foi reunida a equipe de clínica médica para discussão. Foram encontrados diversos vieses para os achados até então como realização de exames e biópsia em uso do ácido ursodesoxicólico, anti mitocôndria realizado sob método com alta chance de falso negativo, amostra de biópsia com número inferior de “espaços porta” necessário para conseguir excluir CBP. Levado em consideração a considerável resposta medicamentosa definida com melhora importante do prurido e queda progressiva das transaminases, bilirrubina e fosfatase alcalina foi definido por manutenção da medicação, que comprovadamente não só melhora as alterações bioquímicas como também diminui a progressão histológica e melhora sobrevida sem transplante (21). A reavaliação clínica, laboratorial e histológica será imprescindível para elencar as síndromes hepáticas sobrepostas dessa paciente e a resposta às medidas instituídas em relação a MASLD.
CONCLUSÃO
Um marco crucial no entendimento e manejo das hepatopatias gordurosas foi o consenso de 2023, que estabeleceu uma revisão substancial na terminologia e nos critérios diagnósticos. Essas mudanças não apenas proporcionam uma compreensão mais precisa da doença, mas também ampliam as possibilidades de identificação e tratamento adequado dos pacientes, que podem representar quase um quarto da população mundial.
A discussão ilustra a necessidade de uma avaliação clínica mais abrangente, que englobe não apenas os aspectos metabólicos, mas também as possíveis interações com outras patologias hepáticas. A intersecção dessas condições reforça a importância de uma abordagem multidisciplinar no cuidado ao paciente, integrando diferentes especialidades e perspectivas para um manejo mais efetivo.
Para o futuro é imperativo que os estudos se alinhem com as novas definições trazidas pelo consenso e foquem tanto na epidemiologia e patogênese da MASLD, particularmente em pacientes não obesos, quanto no desenvolvimento de estratégias de prevenção e tratamento eficazes.
REFERÊNCIAS
- Allen AM, Therneau TM, Ahmed OT, Gidener T., Mara KC, Larson JJ et al. Clinical course of non-alcoholic fatty liver disease and the implications for clinical trial design. Journal of Hepatology. V. 77, N. 5, P. 1237-1245; Nov. 2022.
- Younossi et al. The global epidemiology of nonalcoholic fatty liver disease (NAFLD) and nonalcoholic steatohepatitis (NASH): a systematic review. Hepatology. V. 77, N. 4, P. 1335-1347, Apr. 2023.
- Chan et al. Global prevalence, incidence, and outcomes of non-obese or lean nonalcoholic fatty liver disease: a systematic review and meta-analysis of 10.739.607 individuals. The Journal of Clinical Endocrinology & Metabolism. V. 107, N. 9, P. 2691-2700, Sept. 2022.
- Doycheva et al. Nonalcoholic Steatohepatitis is the Most Rapidly Increasing Indication for Liver Transplantation in Young Adults in the United States. Journal of Clinical Gastroenterology. V. 52, N. 4, P. 339-346, Apr. 2018.
- Golabi et al. Components of metabolic syndrome increase the risk of mortality in nonalcoholic fatty liver disease (NAFLD). Medicine, v. 97, n. 13, p. e0214, Mar. 2018.
- Paik et al. The Growing Burden of Disability Related to Nonalcoholic Fatty Liver Disease: Data From the Global Burden of Disease 2007-2017. Hepatol Comun. V. 4, N. 12, p. 1769–80, Sept. 2020.
- Yki-Järvinen et al. Non-alcoholic fatty liver disease as a cause and a consequence of metabolic syndrome. The Lancet Diabetes e Endocrinologia. V. 2, n. 11, P. 901-910, Nov 2014.
- Lin et al. Natural history of NASH cirrhosis in liver transplant waitlist registrants. Journal of Hepatology. V. 79, n. 4, P. 1015-1024, Oct. 2023.
- Eslam et al. A new definition for metabolic dysfunction-associated fatty liver disease: An international expert consensus statement. Journal of hepatology. V. 73, n. 1, p. 202-209, Jun 2020.
- Eslam et al. MAFLD: A Consensus-Driven Proposed Nomenclature for Metabolic Associated Fatty Liver Disease. Gastroenterology. V. 158, N. 7, p. 1999-2014, May 2020.
- Rinella et al. A multi-society Delphi consensus statement on new fatty liver disease nomenclature. Hepatology, Jun 2023.
- Rinella et al. AASLD Practice Guidance on the clinical assessment and management of nonalcoholic fatty liver disease. Hepatology, V. 77, N. 5, P. 1797-1835, May 2023.
- Eslam et al. Toward More Accurate Nomenclature for Fatty Liver Diseases. Gastroenterology. V. 157, N. 3, P. 590-593, Sep 2019.
- Dulai et al. Increased risk of mortality by fibrosis stage in nonalcoholic fatty liver disease: Systematic review and meta-analysis. Hepatology. V. 65, N. 5, P:1557–65, May 2017.
- Ballestri et al. Nonalcoholic fatty liver disease is associated with an almost twofold increased risk of incident type 2 diabetes and metabolic syndrome. Evidence from a systematic review and meta-analysis. J Gastroenterol Hepatol. V. 31, N. 5, P: 936– 944, May 2016.
- Sanders et al. Hepatic steatosis risk is partly driven by increased de novo lipogenesis following carbohydrate consumption. Genome Biology. V. 19, N. 1 P:1732–9, Jun 2018.
- Luukkonen et al. Distinct contributions of metabolic dysfunction and genetic risk factors in the pathogenesis of non-alcoholic fatty liver disease. Journal of Hepatology. V. 76, N. 3, P: 526-535, Mar 2022.
- Luukkonen et al. Saturated fat is more metabolically harmful for the human liver than unsaturated fat or simple sugars. Diabetes Care, V.41, N. 8, P:1732-39, May 2018.
- Kozlitina et al. Genetic Risk Factors and Disease Modifiers of Nonalcoholic Steatohepatitis. Gastroenterology Clinics of North America. V. 49, N. 1, P: 25-44, Mar 2020.
- Nobili et al. NAFLD in children: new genes, new diagnostic modalities and new drugs. Nat Rev Gastroenterol Hepatol. V. 16, N. 9, P: 517-530, Seo 2019.
- Lindor et al.Primary Biliary Cholangitis: 2018 Practice Guidance from the American Association for the Study of Liver Diseases. Hepatology. V. 69, N. 1, P: 394-419, Jan 2019.
- Shah et al. Comparison of noninvasive markers of fibrosis in patients with nonalcoholic fatty liver disease. Clin Gastroenterol Hepatology, V. 7, N. 10, P: 110412, Oct. 2009 Oct.
- Sterling et al. Development of a simple noninvasive index to predict significant fibrosis in patients with HIV/HCV coinfection. Hepatology, V. 46, N.6, P: 1317-25, Jun. 2006.
- Harrison et al.Prospective evaluation of the prevalence of non-alcoholic fatty liver disease and steatohepatitis in a large middle-aged US cohort. Journal Hepatology, V. 75, N. 2, P:284-291, Aug, 2021.
- Wong et al. Beneficial effects of lifestyle intervention in non-obese patients with nonalcoholic fatty liver disease. J Hepatol. V. 69, N. 6, P: 1349-1356, Dec 2018.
- Le et al.Global incidence of non-alcoholic fatty liver disease: A systematic review and meta-analysis of 63 studies and 1,201,807 persons. J Hepatol. V. 79, N.2, P: 287295, Aug 2023.
- Zou et al. Epidemiology of nonalcoholic fatty liver disease in non-obese populations: Meta-analytic assessment of its prevalence, genetic, metabolic, and histological profiles. Journal of Digestive Diseases. V. 21, N. 7, P: 372-384, Jul 2020.
- Ha et al. Mortality and Liver-Related Events in Lean Versus Non-Lean Nonalcoholic Fatty Liver Disease: A Systematic Review and Meta-analysis. Clin Gastroenterol Hepatol. V. 21, N. 10, P: 2496-2507, Set 2023.
- Gao et al. Lean nonalcoholic fatty liver disease and risk of incident type 2 diabetes mellitus: A literature review and meta-analysis. Diabetes Research and Clinical Practice. V. 200, Jun 2023.
- Long et al. AGA Clinical Practice Update: Diagnosis and Management of Nonalcoholic Fatty Liver Disease in Lean Individuals: Expert Review. Gastroenterology. V. 163, N. 3, P: 164-774, Sep 2022.
- Semmler et al. Nonalcoholic Fatty Liver Disease in Lean Subjects: Associations With Metabolic Dysregulation and Cardiovascular Risk-A Single-Center Cross-Sectional Study. Clin Transl Gastroenterol. V. 12, N. 4, Apr 2021.
- Fu et al. Performance of Simple Fibrosis Scores in Nonobese Patients With Nonalcoholic Fatty Liver Disease. Clinical Gastroenterology and Hepatology. V. 18, N. 12, P: 2843-2845, Nov 2020.
- Iluz-Freundlich et al. The impact of primary biliary cholangitis on non-alcoholic fatty liver disease. European Journal of Gastroenterology & Hepatology. V. 33, N. 4, P:565-570, Apr 2021.
- Vilar-Gomez et al. Weight Loss Through Lifestyle Modification Significantly Reduces Features of Nonalcoholic Steatohepatitis. Gastroenterology. V. 149, N. 2, P: 367-378, Aug 2015.
- Adorini et al. FXR agonists in NASH treatment. Journal of Hepatology. V. 79, N. 5, P: 1317-1331, Nov 2023.
- Cusi et al. American Association of Clinical Endocrinology Clinical Practice Guideline for the Diagnosis and Management of Nonalcoholic Fatty Liver Disease in Primary Care and Endocrinology Clinical Settings: Co-Sponsored by the American Association for the Study of Liver Diseases (AASLD).Endocrine Practice. V. 28, N. 5, P: 528-562, May 2022.
- Sanyal et al. Pioglitazone, vitamin E, or placebo for nonalcoholic steatohepatitis. The New England Journal of Medicine. V. 362, N. 18, P: 1675-1685, May 2010.
- Newsome et al. A Placebo-Controlled Trial of Subcutaneous Semaglutide in Nonalcoholic Steatohepatitis.The New England Journal of Medicine. V 384, N. 12, P: 1113-1124, Mar 2021.
- Aithal et al. Randomized, placebo-controlled trial of pioglitazone in nondiabetic subjects with nonalcoholic steatohepatitis. Gastroenterology. V 135, N 4. P: 11761184, Oct 2010.
- Francque et al. A Randomized, Controlled Trial of the Pan-PPAR Agonist Lanifibranor in NASH. The New England Journal of Medicine. V. 385, N. 17, Oct 2021.
- Majzoub et al. Systematic review with network meta-analysis: comparative efficacy of pharmacologic therapies for fibrosis improvement and resolution of NASH. Alimentary Pharmacology & Therapeutics. V 54, N. 7, P: 880-889, Oct 2021.
- Sato et al. Vitamin E has a beneficial effect on nonalcoholic fatty liver disease: a meta-analysis of randomized controlled trials. Nutrition (Burbank, Los Angeles County, Calif.) V. 31, N. 7, P: 923-930, 2015.
- Kleiner et al. Design and validation of a histological scoring system for nonalcoholic fatty liver disease. Hepatology. V. 41, N. 6, P: 1313-1321, Jun 2005.
1Residente de Clínica Médica do Hospital de Base Ary Pinheiro. e-mail: frndfrrancaa@gmail.com.
