REGISTRO DOI:10.5281/zenodo.10080926
Luiza Gomes Cabral
Frank Jose Silveira Miranda
Fabiola Alves Gomes
Ana Rita Barreto Bernardes
Mariana Souza Castro Miranda
RESUMO
Introdução: A Morte Encefálica (ME) é estabelecida pela perda definitiva e irreversível das funções do encéfalo e pela cessação das atividades corticais e do tronco encefálico por causa conhecida e definida comprovada. As causas que levam o indivíduo à morte encefálica são diversos e é caracterizada por um processo complexo que acarreta diversas complicações ao paciente. A ocorrência de morte encefálica em uma mulher em período gestacional consiste em uma circunstância rara e peculiar, uma vez que envolve pelo menos três vidas: a mãe, o feto e os potenciais receptores de órgãos. Objetivo: Buscar apresentar casos de gestantes com diagnóstico de morte encefálica e a ocorrência desse evento ao longo dos anos. Metodologia: Trata-se de uma Revisão integrativa da literatura com suas seis etapas, realizada nas bases de dados BVS, MEDLINE/PubMed, SCOPUS e EMBASE com os Descritores em Ciências da Saúde (DeCS): “Gravidez”, “Morte Encefálica”, “Viabilidade Fetal”, sendo utilizadas as estratégias de busca “AND” e “OR”. Os critérios de inclusão: idiomas espanhol, português e inglês publicados entre 2005 a 2022, disponíveis na íntegra, que atendessem ao objetivo proposto. Resultados: Foram selecionados seis artigos, cinco no idioma inglês e um no idioma português. A abordagem encontrada em todos, foi voltada para as questões éticas e legais envolvendo o suporte somático em gestantes com morte encefálica visando a continuidade da gestação diante da viabilidade fetal. Conclusão: A literatura demostra que ainda não há evidências suficientes para fornecer dados significativos para médicos e famílias para que os mesmos considerem o tratamento de uma gestação com morte encefálica materna, embora poucos estudos demostrem um resultado bem-sucedido. Dessa forma, a morte encefálica materna é um evento raro e complexo que necessita do acompanhamento de uma equipe multiprofissional qualificada.
Palavras-chave: Gravidez, Morte Encefálica, Viabilidade Fetal.
SUMMARY
Introduction: Brain Death (EM) is established by the definitive and irreversible loss of brain functions and by the cessation of cortical and brainstem activities due to a known and proven cause. The causes that lead the individual to brain death are diverse and are characterized by a complex process that causes several complications to the patient. The occurrence of brain death in a woman during pregnancy is a rare and peculiar circumstance, since it involves at least three lives: the mother, the fetus and potential hormone receptors. Objective: To seek to present cases of pregnant women diagnosed with brain death and the occurrence of this event over the years. Methodology: This is an integrative literature review with its six stages, carried out in the VHL, MEDLINE/PubMed, SCOPUS and EMBASE databases with the Health Sciences Descriptors (DeCS): “Pregnancy”, “Brain Death”, “Fetal Viability”, using “AND” and “OR” as search strategies. Inclusion criteria: Spanish, Portuguese and English languages published between 2005 and 2022, available in full, that met the proposed objective. Results: Six articles were selected, five in English and one in Portuguese. The approach found in all of them was resolved for the ethical and legal issues involving somatic support in pregnant women with brain death, aiming at the continuity of the pregnancy in the face of fetal viability. Conclusion: The literature demonstrates that there is still not enough evidence to provide experienced data for physicians and families for them to consider the treatment of a pregnancy with maternal brain death, although few studies demonstrate a successful result. Thus, maternal brain death is a rare and complex event that requires monitoring by a qualified multidisciplinary team.
Keywords: Pregnancy, Brain Death, Fetal Viability.
- INTRODUÇÃO
A Morte Encefálica (ME) é estabelecida pela perda definitiva e irreversível das funções do encéfalo e pela cessação das atividades corticais e do tronco encefálico por causa conhecida e definida comprovada e capaz de provocar o quadro clínico (Resol. CFM 2173/2017). Em outras palavras, o cérebro tem todas as suas funções cessadas como resultado de severa agressão ou ferimento grave no mesmo. As causas que levam o indivíduo à morte encefálica são diversas como, por exemplo, traumatismo cranioencefálico, hemorragia subaracnóidea, lesão difusa do cérebro, parada cardiorrespiratória revertida, Acidente Vascular Cerebral (AVC) isquêmico ou hemorrágico, aneurisma roto, meningoencefalites, tumores cerebrais e encefalites fulminantes (SANTANA, et al., 2017). Estima-se uma proporção dos casos de morte encefálica, sendo considerada de 60 para cada milhão de habitantes por ano. Dessa forma, corresponde a 12% das mortes que ocorrem na Unidade de Terapia Intensiva (UTI) de um grande hospital geral. No Brasil, até setembro de 2017, foram notificados 7.981 casos de morte encefálica (MAGALHÃES, et al., 2018).
O diagnóstico da ME deve ser realizado de forma absoluta e padronizada seguindo critérios estabelecidos pela resolução nº 2.173, de 23 de novembro de 2017 do Conselho Federal de Medicina (CFM). Dessa forma, para que seja aberto o protocolo de ME, o paciente deve atender a quatro pré-requisitos: presença de lesão encefálica de causa conhecida, irreversível e capaz de causar a ME, ausência de fatores tratáveis que possam confundir o diagnóstico, tratamento e observação em ambiente hospitalar pelo período mínimo de seis horas e temperatura corporal superior a 35 °C, saturação arterial de oxigênio acima de 94% e pressão arterial sistólica maior ou igual a 100 mmHg ou pressão arterial média maior ou igual a 65 mmHg (CFM, 2017).
Após serem atendidos os pré-requisitos e aberto o protocolo de ME, é necessário a realização de dois exames clínicos por uma equipe de profissionais qualificados. Assim, o exame clínico tem como objetivo a aplicação de testes que confirmam a presença do coma e a ausência de função do tronco encefálico, realizados com um intervalo de tempo entre ambos, tal como citado na resolução do CFM (CFM, 2017). Com isso, o exame clínico é dividido em duas partes através da determinação do coma não perceptivo e ausência de reflexos de tronco cerebral.
Enfim é realizado o teste de apneia que consiste em uma metodologia que promove a estimulação máxima do centro respiratório pela hipercapnia, sendo positivo e constatada ME na ausência de movimentos respiratórios espontâneos. Além disso, é obrigatória a realização de exames complementares como angiografia cerebral, eletroencefalograma, doppler transcraniano e Cintilografia de Perfusão Cerebral (SPECT) , sendo este último utilizado para determinar ausência de perfusão do cérebro ou metabolismo encefálico. A declaração da ME é realizada após a constatação da ausência de irrigação sanguínea no encéfalo, inatividade elétrica e ausência de atividade metabólica cerebral. Com isso, após ser confirmada a morte encefálica, a família ou responsável legal pelo paciente devem ser informados e esclarecidos, de forma clara e coesa sobre o quadro clinico, tendo todas as suas dúvidas esclarecidas. Após comunicar situação, fica a cargo apenas da família a decisão relacionada a doação de órgãos (CFM, 2017).
Por muitos anos, o único benefício de prolongar a vida em pacientes com morte encefálica objetivou apenas a preservação de doadores de órgãos. Contudo, nas últimas décadas, foram relatados outros casos clínicos, como em raras ocasiões, pacientes em morte encefálica que foram mantidos vivos artificialmente por longos períodos devido à gravidez coexistente. Dessa forma, a manutenção das funções vitais da gestante em morte encefálica é realizada almejando a viabilidade fetal. A ocorrência de morte encefálica em uma mulher em período gestacional consiste em uma circunstância rara e peculiar, uma vez que envolve pelo menos três vidas: a mãe, o feto e os potenciais receptores de órgãos (DALMEDICO, et al., 2019).
O estado de morte encefálica é caracterizado por um processo complexo que acarreta diversas complicações ao paciente. Diante disso, a equipe composta por diversos profissionais de saúde deve se atentar para a investigação e detecção dessas possíveis desordens fisiológicas que englobam disfunção cardíaca, disritmias, coagulopatia e aumento da diurese induzido por frio. Com isso, é primordial que a equipe desempenhe seu papel com dignidade e respeito, e que possua conhecimentos científicos a respeito da fisiopatologia, pois exerce papel extremamente importante no controle de todos os dados hemodinâmicos, hídricos e monitorização do cliente (COSTA, et.al., 2016).
- OBJETIVO
Objetivo geral:
Buscar apresentar casos de gestantes com diagnóstico de morte encefálica e a ocorrência desse evento ao longo dos anos.
Objetivos específicos:
- Incluir estudos metodologicamente diferentes que tratem da temática.
- Identificar e analisar as produções científicas disponíveis na literatura nacional e internacional, na forma online, acerca da temática.
- Apresentar as complicações e o manejo clínico apresentado por gestantes com morte encefálica.
- METODOLOGIA
O presente estudo trata-se de uma Revisão Integrativa da Literatura. A metodologia utilizada consiste em seis etapas distintas: Identificação do tema e seleção da hipótese ou questão de pesquisa para a elaboração da revisão integrativa; Estabelecimento de critérios para inclusão e exclusão de estudos/amostragem ou pesquisa de literatura; Definição das informações a serem extraídas dos estudos selecionados/ categorização dos estudos; Avaliação dos estudos incluídos na revisão integrativa; Interpretação dos resultados e Apresentação da revisão/síntese do conhecimento. Com isso, uma revisão integrativa deve seguir rigorosamente as etapas exigidas para que possa contribuir de forma efetiva com a Prática Baseada na Evidência (PBE) (SOUSA, et.al., 2017).
A PBE tem como objetivo encorajar a utilização de resultados da investigação na prestação de cuidados nos diversos níveis de intervenção, reforçando a importância da investigação na prática clínica. Consiste em uma abordagem de solução de problemas para a tomada de decisão que busca a melhor e mais recente evidência, competência clínica e valores dentro do contexto dos cuidados com o paciente (SOUSA, et.al., 2017). Dessa forma, a revisão integrativa contribui diretamente com a PBE pois ela combina diversas metodologias que possibilita um estudo mais amplo acerca de determinado tema.
A busca foi realizada em dezembro de 2022, mediante acesso ao portal BVS. Foram utilizados os DeCS: “Gravidez”, “Pregnancy” e “Embarazo”; “Morte Encefálica”, “Brain Death” e “Muerte Encefálica”; “Viabilidade Fetal”, “Fetal Viability” e “Viabilidad Fetal”. Foram utilizadas estratégias/sentenças de buscas utilizando “AND” e “OR” sendo estas “(Gravidez OR Pregnancy OR pregnancies OR Embarazo) AND (Morte Encefálica OR Brain Death OR Muerte) AND (Viabilidade fetal OR Fetal Viability OR Viabilidad Fetal)”, “(Gravidez OR Pregnanc* OR Embarazo) AND (Morte Encefálica OR Brain Death OR Muerte Encefálica) AND (Viabilidade fetal OR Fetal Viability OR Viabilidad Fetal)” e “Pregnancy AND Brain Death AND Fetal Viability”.
Os critérios de inclusão determinantes para a seleção dos artigos foram: artigos que estivessem nas bases de dados do BVS, MEDLINE/PubMed, SCOPUS e EMBASE, publicados a partir de 2005 disponíveis na íntegra, que atendessem ao objetivo do estudo, nos idiomas inglês, espanhol e português. Os critérios de exclusão foram estudos repetidos, revisões, teses e aqueles que não atendessem aos objetivos propostos.
Foram localizados 425 artigos, indexados nas bases de dados MEDILINE/PubMed 85 artigos (20%), BVS 159 artigos (37%), SCOPUS 109 artigos (26%) e EMBASE 72 artigos (17%). Após realizada busca nas bases citadas acima foram aplicados os critérios de inclusão e exclusão. Dessa forma, foram descartados artigos repetidos nas bases de dados, artigos de revisão, teses e artigos que não abordassem de forma clara o tema gestação com morte encefálica materna. Com a exclusão de artigos que não atenderam os objetivos da pesquisa restaram 15 (quinze) artigos. Além disso, foram excluídos 5 (cinco) artigos com data de publicação inferior a 2005, restando (10) dez artigos para a construção desta revisão. Após leitura aprofundada e analise de conteúdo dos artigos restantes foram selecionados apenas 6 (seis) que atenderam todas as especificações exigidas. (Figura 1).
Dos 6 (seis) artigos encontrados somente um é de revista brasileira, portanto a revista Interface Saúde Comunicação Educação possui Qualis A2 na plataforma Sucupira. Os demais artigos não possuem Qualis por serem de revistas internacionais. Os resultados foram analisados e serão apresentados no quadro 1 e quadro 2.
De acordo com o delineamento metodológico proposto não houve necessidade de avaliação do Comitê de Ética em Pesquisa com Seres Humanos (CEP).
.
FIGURA 1 – Fluxograma do processo de seleção dos artigos incluídos na Revisão Integrativa.
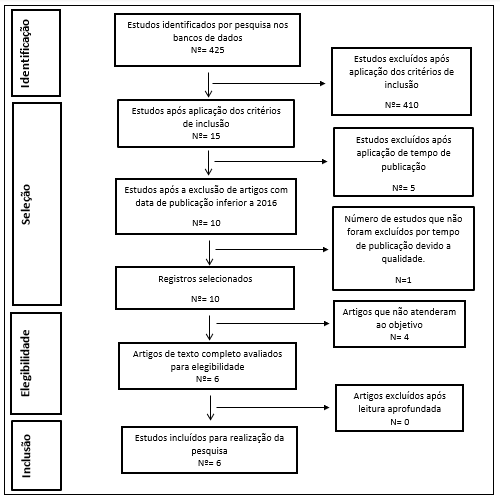
Fonte: Luiza Gomes Cabral
- RESULTADOS
Após a realização da busca de artigos nas bases de dados, foram selecionados seis artigos. A abordagem encontrada em todos, foi voltada para as questões éticas e legais envolvendo o suporte somático em gestantes com morte encefálica visando a continuidade da gestação diante da viabilidade fetal.
– Categorização da amostra
A amostra foi categorizada conforme o idioma, país de origem e metodologia de estudo. Com relação ao idioma de publicação dos artigos, cinco artigos selecionados foram publicados em inglês. Nota-se que apesar das bases utilizadas disponibilizarem artigos em português, houve apenas um artigo que cumprisse com os critérios de inclusão para essa revisão. Dos seis artigos encontrados três foram publicados em Londres na Inglaterra, um foi publicado em Chicago nos Estados Unidos, um em Botucatu no Brasil e por fim, um em Edimburgo na Escócia.
Quadro 1 – Categorização dos artigos selecionados no estudo quanto ao título, autores, ano de publicação, revista, cidade país de publicação e temática.
Título Autor Ano Revista Cidade e País Temática Brain death in early pregnancy: A legal and ethical challenge coming to your intensive care unit? WARREN, Alex et al. 2021 Journal of the Intensive Care Society Londres – Ingraterra Desafios éticos e legais da morte encefálica em gestantes no início da gravidez. CASE AND COMMENTARY: PEER-REVIEWED ARTICLE Should a Patient Who Is Pregnant and Brain Dead Receive Life Support, Despite Objection From Her Appointed Surrogate? SPERLING, Daniel 2020 AMA Journal of Ethics Chicago – Estados Unidos da América Questões éticas e legais acerca do fornecimento de suporte somático em gestante com morte encefálica. Ethical and medical management of a pregnant woman with brain stem death resulting in delivery of a healthy child and organ donation GOPČEVIĆ, A. et al. 2017 International Journal of Obstetric Anesthesia Edimburgo – Escócia Gestão ética e médica de uma gestante com morte encefálica. A2– Gestação e morte cerebral materna: decisões em torno da vida feta MENEZES, Rachel Aisengart; LUNA, Naara. 2017 Interface: comunicação e saúde Botucatu – Brasil Decisões em torno da gestante com morte encefálica e do feto. Vaginal delivery in the 30+4 weeks of pregnancy and organ donation after brain death in early pregnancy REINHOLD, Ann Kristin et al. 2019 BMJ Case Reports – A journal for medical case reports Londres – Inglaterra Gestação com morte encefálica e doação de órgãos. Maternal Brain Death and Somatic Support FARRAGHER, Rachel A.; LAFFEY, John G. 2005 Neurocritical care Londres – Inglaterra Suporte somático em gestantes com diagnostico de morte encefálica.
Quadro 2 – Categorização dos artigos selecionados no estudo quanto ao título, palavras-chave, metodologia, levantamento de dados e análise de dados.
Título Palavras-chave Metodologia Levantamento de dados Análise de dados Brain death in early pregnancy: A legal and ethical challenge coming to your intensive care unit? Ethics and law; brain death; pregnancy; intensive care Relato de caso Catarina Siqueira, ex-atleta, 26 anos, gravida de 19 semanas, sofreu um ataque de asma e foi internada na unidade de terapia intensiva do Hospital São João, no Porto, Portugal, em dezembro de 2018. Após vários dias de internação, houve piora no quadro clinico de Catarina, e a mesma foi declarada com ME. O comitê de ética do hospital decidiu colocar Catarina em suporte fisiológico materno após morte encefálica (MPS-BD) com o objetivo de cesariana eletiva com 32 semanas de gestação. Segundo a comissão ética do hospital decisão foi tomada baseada no forte consentimento da família e de que esse seria seu desejo previamente expresso. Também foi levado em consideração o fato de que a paciente não teria optado pela lei de consentimento prévio de doação de orégãos. Com 31 semanas e 6 dias foi realizada uma cesariana que resultou no nascimento de um recém-nascido pesando 1,7kg. Um dia após a realização do procedimento Catarina foi desconectada do suporte somático e ocorreu a morte circulatória. Apesar, do desfecho favorável, o autor do artigo utiliza o caso para discutir a complexa jurisdição em casos de gestação com morte encefálica materna no reino unido. CASE AND COMMENTARY: PEER-REVIEWED ARTICLE Should a Patient Who Is Pregnant and Brain Dead Receive Life Support, Despite Objection From Her Appointed Surrogate? Não se aplica Relato de caso B.R. uma mulher de 28 anos, procedente de nevada, gravida de 10 semanas, com malformação arteriovenosa rompida (MAV), deu entrada na emergência em coma, com reflexos corneanos e de vômito presentes. Devido ao seu quadro neurológico foi colocada em como induzido para tratamento. Dois dias depois apresentou novo sangramento de sua MAV, identificado através do dreno colocado em seu cérebro. Após exames, paciente não apresentou evidencias de atividade cerebral sendo declarada com ME. Médico responsável pelo caso diz ao marido da paciente que o suporte somático seria mantido conforme a lei de nevada. Segundo a lei o suporte somático não pode ser retirado de uma mulher grávida se houver probabilidade do nascimento de uma criança viva. Porém, o marido declara que a vontade expressa anteriormente pela sua esposa era de não depender de maquinas para ser mantida viva. Apesar dos desafios éticos e legais, os médicos optaram por atender ao desejo prévio da paciente, mesmo que contradissesse a lei. Dessa forma, o autor do artigo aponta que em casos como esse o interesse do estado na vida do feto não deve anular o direito da mulher à autonomia e dignidade perante seu corpo. Ethical and medical management of a pregnant woman with brain stem death resulting in delivery of a healthy child and organ donation Brain death; Mother; Pregnancy; Delivery; Management; Intensive care Relato de caso Mulher, com 34 anos, em sua segunda gestação com idade gestacional de 20 semanas, deu entrada no setor de neurologia devido à progressão da fraqueza do lado esquerdo das extremidades e assimetria facial, iniciada há 15 dias. Foi diagnosticada com múltiplos cavernomas cerebrais há 2 anos sem a realização tratamento invasivo prévio. Após admitida, paciente apresentou rebaixamento do nível de consciência e foi encaminhada par ressonância Magnética (RM) cerebral de urgência. Exame mostrou hemorragia extensa em tálamo, mesencéfalo e tronco encefálico direitos, com hemorragia intraventricular, hidrocefalia descompensada e hérnia cerebral. Durante RM paciente apresentou parada cardiorrespiratória, foi reanimada e foi encaminhada para UTI. Foram realizados testes clínicos duas vezes constatando a morte encefálica. Após obter o consentimento da família e do marido, uma equipe multiprofissional tomou a decisão de continuar o suporte somático até que a paciente atingisse 32 semanas de gestação epara a realização de parto cesáreo. Na UTI, Todas as intervenções terapêuticas foram adaptadas para evitar a administração de substâncias nocivas aofeto, mas apropriado no tratamento depneumonia e sepse. Também foi utilizada terapia com betametasona para maturação pulmonar fetal. O monitoramento foi realizado através de repetidos eletrocardiogramas (ECGs), invasivos arteriais e centrais, monitorização da pressão venosa e balanço hídrico através de medições do conteúdo do cateter urinário. Paciente foi conectada a Ventilação Mecânica (VM) através de traqueostomia (TQT). Para suporte vasoativo foi utilizada infusão continua de Norepinefrina e desmopressina para controle do diabetes insípidos desenvolvido pela paciente. Foi utilizada infusão continua de insulina de ação curta juntamente com metilprednisolona para controle do diabetes mellitus. A levotiroxina foi administrada por via intravenosa. A paciente foi tratada com antibióticos de acordo com os resultados microbiológicos de hemoculturas e aspirados traqueais. Profilaxia contra ulceração gástrica e trombose foi administrada, hipotermia foi contrariadacom mantas de aquecimento e fisioterapia foi realizada diariamente.O paciente foi alimentado por via enteral. Com 29 semanas e 2 dias foi realizada uma cesárea de urgência e uma menina foi entregue pesando 1030kg tendo alta 54 dias depois sem complicações pós-parto. Após consentimento familiar foi realizada doação apenas dos rins, pois era contraindicada a doação dos demais órgãos. Três anos depois a criança estava saudável com desenvolvimento neurológico normal e sem comorbidades. O autor utiliza o caso para apontar que a idade gestacional está diretamente ligada a probabilidade de sucesso de suporte somático materno. A2– Gestação e morte cerebral materna: decisões em torno da vida feta Morte encefálica; Gravidez; Feto. Suporte vital; Decisões Relato de multicascos O estudo teve como objetivo utilizar casos de gestantes com ME em diferentes países para apresentar as diferentes jurisdições legais e éticas acerca do tema. Dentre os casos reportados na mídia, foram selecionados três: um irlandês, outro canadense e um norte-americano. A Irlanda é um país com legislação restritiva acerca do aborto. A constituição irlandesa reconhece tanto o direito à vida do nascituro quanto o direito à vida da mãe. Uma decisão da Suprema Corte permite o aborto em caso de risco à vida materna. A lei Irlandesa também aponta que quando a mulher não pode mais responder nem redigiu um documento, a declaração é responsabilidade dos familiares próximos.O Canadá não conta com lei restritiva do aborto. A intervenção foi descriminalizada em 1988, é tratada como procedimento médico e regulada por leis das províncias e normas médicas. Dessa forma, diferente da lei Irlandesa o suporte somático da gestante com ME para desenvolvimento fetal depende da decisão da família e da equipe medica.Nos Estados Unidos o aborto é considerado legal no país dede 1973, porém o Texas é um dos estados que mais restringe essa prática. Assim, a lei do Texas é a favor da vida fetal, e possui um forte movimento antiaborto. Na Irlanda Constatou-se a morte cerebral de uma grávida de 16 semanas. Os pais manifestaram o desejo de desligar os aparelhos de suporte vital. A recusa dos médicos baseou-se na legislação sobre aborto, que garantiria direito à vida do feto. O Supremo Tribunal autorizou o desligamento dos aparelhos, supondo tratar-se de “um exercício inútil” e uma “angústia” para o pai. O tribunal julgou que autorizar a retirada de suporte vital materno seria “do interesse do feto”. Médicos usaram a lei do aborto como justificativa para não interromper o suporte vital da gestante. Com isso, o feto teria direito à vida, independente da situação materna. A decisão do tribunal baseia-se que a ME ocorreu quando a gestação ainda estava muito recente. Além disso, talvez os familiares não se apegaram a um feto em estágio inicial.No caso que aconteceu no Canada, Robyn Benson recebeu diagnóstico de ME após uma hemorragia, quando a equipe médica constatou o desenvolvimento normal do feto. O intuito foi permitir que ele alcançasse 34 semanas. A ME ocorreu quando a mulher tinha 22 semanas de gravidez. A criança nasceu prematuramente de cesariana com 28 semanas. Esse caso ocorreu em ambiente jurídico diferente. Não há referência a leis em defesa do direito à vida do feto. A gestação estava mais adiantada. Houve possibilidade de nascimento sem sequelas. O desenvolvimento normal do feto teria motivado a equipe médica e o marido à decisão de manutenção do suporte vital. Em contraste com o caso anterior, não houve conflito familiar, mas acordo entre equipe médica e o marido.No Texas, Marlise Muñoz, que sofreu uma embolia pulmonar e teve diagnóstico de morte cerebral na 14ª semana de gravidez. Sua família recebeu a notícia da manutenção do suporte vital no hospital. A decisão médica se baseou em lei estadual que proíbe a suspensão do suporte em gestantes. O marido se opôs, pois Marlise havia manifestado, anteriormente, o desejo de não ser mantida viva por máquinas. O feto não foi considerado viável no tempo gestacional de 22 semanas, a imagem de suas extremidades inferiores evidenciava deformidades. O juiz ordenou o desligamento dos aparelhos, supondo que Marlise teria decidido pelo aborto, pelos danos fetais. Vaginal delivery in the 30+4 weeks of pregnancy and organ donation after brain death in early pregnancy Não se aplica Relato de caso Mulher branca, 28 anos, sofreu um grave acidente automobilístico. Paciente foi transferida para uma unidade hospitalar de trauma com rebaixamento de nível de consciência, ressuscitação pré-clínica e instabilidade cardiorrespiratória. Na admissão após exames de urgência apresentou hemorragia subaracnóidea traumática, oclusão carotídea direita, dissecção carotídea esquerda, dissociação craniocervical e graves lesõesintratorácicas, intra-abdominais e ósseas. Além disso, foi descoberta uma gravidez desconhecida que se encontrava aproximadamente na 9ª semana de gestação. No quinto dia de internação houve um aumento da pressão intracraniana, e na ausência de intervenções invasivas devido aos danos cerebrais devastadores a paciente foi colocada em cuidados paliativos. No oitavo dia foi identificada hernia cerebral e pupilas dilatadas sem resposta a luz. Paciente foi declarada com morte encefálica. Após extensas discussões com o tribunal tutelar e concordância dos familiares responsáveis e com aconselhamento médico-legal foi decidido continuar o tratamento intensivo para preservar a gravidez. Um plano de interdisciplinar para o parto foi desenvolvido e precauções e ações apropriadas. O tratamento teve como objetivo principal a homeostase materna visando fornecer o melhor ao feto. Devido a extensa lesão cerebral e da ME, a paciente evoluiu com hipopituitarismo primário, diabetes insipidus, hipotireoidismo e deficiência de hormônio adrenocorticotrófico. Com isso, o tratamento foi realizado com com desmopressina, L-tiroxina e hidrocortisona. Com a infusão inicial de norepinefrina em baixa dose a paciente manteve-se hemodinamicamente estável durante toda a internação. Não houve complicações relacionadas ao suporte ventilatório e as infecções bacterianas pulmonares e urinárias recorrentes foram tratadas com antibióticos evitando substancias nocivas ao feto. A nutrição enteral incluiu vitaminas para atender às necessidades da gravidez. A indução profilática da maturação pulmonar fetal foi feita com betametasona. Com 30 semanas e 4 dias, hipertensão materna súbita refratária à medicação, taquicardia e proteinúria leve levaram à suspeita diagnóstica de pré-eclâmpsia aguda e indicação de cesariana de urgência. Porém, o exame vaginal revelou a garupa fetal no assoalho pélvico e descendo ainda mais, levando à decisão de parto vaginal assistido de uma criança do sexo feminino. Após parto, foi realizada a explantação dos órgãos para a doação. A doação foi realizada devido aos familiares relatarem a forte vontade da paciente em doar órgãos, a partir da experiência da doação de órgãos que salvou a vida de um familiar. A criança necessitou de um curto período de suporte ventilatório devido ao desconforto respiratório, entretanto, sete semanas depois recebeu alta hospitalar sem nenhuma complicação. O autor utiliza esse caso para demostrar que o objetivo do nascimento de uma criança saudável e a doação de órgãos pode ser alcançada. Além disso, o mesmo trás dados de sobrevida de crianças que nasceram de mães em ME. Maternal Brain Death and Somatic Support Mother; brain injury; brain death; fetus; ethics; legal
- DISCUSSÃO
Ao analisar os objetivos e os principais resultados dos artigos incluídos na revisão, observou-se de maneira geral que as publicações são escassas, bem como o predomínio da língua inglesa. A ênfase maior foi dada a aspectos éticos e legais, assim como o diagnóstico e o manejo clínico em casos de gestação com morte cerebral materna.
A ME é o estado de cessação irreversível das funções neurais, incluindo o tronco encefálico, secundária a dano estrutural comprovado, sendo diagnosticada com base nos critérios estabelecidos pela Resolução n. 2173 do Conselho Federal de Medicina (CFM), em 2017. Dessa forma, o diagnóstico da ME deve ser realizado de forma absoluta e padronizada, sendo necessário os seguintes critérios para abertura do protocolo:
- Presença de lesão encefálica de causa conhecida, irreversível e capaz de causar a ME, onde o diagnóstico da lesão causadora do coma deve ser estabelecido pela avaliação clínica e confirmada por exames de neuroimagem ou por outros métodos diagnósticos;
- Ausência de fatores tratáveis que possam confundir o diagnóstico de ME, como hipotermia, pois os reflexos do tronco encefálico podem desaparecer quando a temperatura corporal central é menor ou igual a 32°C;
- Uso de algumas medicações depressoras do sistema nervoso central e bloqueadores neuromusculares;
- Tratamento e observação em ambiente hospitalar pelo período mínimo de seis horas;
- Temperatura corporal (esofagiana, vesical ou retal) superior a 35 °C, saturação arterial de oxigênio (SatO2) acima de 94% e pressão arterial sistólica (PAS) maior ou igual a 100 mmHg ou pressão arterial média maior ou igual a 65 mmHg (CFM, 2017).
Após serem atendidos os pré-requisitos e aberto o protocolo de ME, é necessário a realização de dois exames clínicos por um médico neurologista, um intensivista e em alguns casos também conta com a presença de um emergencista. Dessa forma, o exame clínico tem como objetivo a realização de testes que confirmam a presença do coma e a ausência de função do tronco encefálico em todos os seus níveis e são realizados com diferença de apenas uma hora entre ambos (CFM, 2017). Com isso o exame clínico é dividido em duas partes: (1) determinar coma não perceptivo através da ausência de resposta motora supraespinhal a qualquer estimulação, particularmente dolorosa intensa em região supraorbitária, trapézio e leito ungueal dos quatro membros no qual era perceptível a ausência de qualquer estimulo doloroso; (2) Ausência de reflexos de tronco cerebral que é determinado pelos seguintes testes:
- Ausência do reflexo fotomotor: as pupilas se apresentavam fixas e sem resposta à estimulação luminosa intensa;
- Ausência de reflexo córneo-palpebral: ausência de resposta de piscamento à estimulação direta do canto lateral inferior da córnea com gotejamento de soro fisiológico gelado ou algodão embebido em soro fisiológico;
- Ausência do reflexo oculocefálico: ausência de desvio dos olhos durante a movimentação rápida da cabeça no sentido lateral e vertical;
- Ausência do reflexo vestíbulo-calórico: ausência de desvio dos olhos durante um minuto de observação, após irrigação do conduto auditivo externo com 100 ml de água fria, com a cabeça colocada em posição supina e a 30°;
- Ausência do reflexo de tosse: ausência de tosse à estimulação traqueal com uma cânula de aspiração (CFM, 2017).
A última etapa consistiu na realização do teste de apneia que corresponde a uma metodologia que promove a estimulação máxima do centro respiratório pela hipercapnia através da ventilação mecânica (PaCO2 superior a 55 mmHg), sendo observado a ausência de movimentos respiratórios espontâneos. Além disso, são realizados exames complementares como angiografia cerebral, eletroencefalograma, doppler transcraniano e cintilografia, SPECT Cerebral, sendo este último utilizado para determinar ausência de perfusão ou metabolismo encefálico para a confirmação da ME (CFM, 2017). Diante da constatação da ME, a família deve ser informada e esclarecida, de forma clara e coesa sobre o quadro clinico, tendo todas as suas dúvidas esclarecidas. A decisão a respeito da doação de órgãos fica a cargo dos familiares do paciente ou do seu representante legal.
Nesse contexto, em Unidades de Terapia Intensiva (UTI), o paciente com suspeita ou com diagnostico de ME deve ser tratado com seriedade e engajamento por toda a equipe, pois o mesmo é um potencial doador de órgãos. O enfermeiro, como profissional envolvido diretamente na assistência aos pacientes, deve auxiliar nos cuidados de potenciais doadores, evitando perda ou o dano de órgãos por parada cardíaca durante o processo de determinação de ME. Assim, a equipe de enfermagem deve possuir domínio de todas as situações clínicas que podem ocorrer em decorrência da ME (AGNOLO, et al., 2010).
Por outro lado, a ME materna consiste em um evento raro em que as funções somáticas da gestante são otimizadas visando principalmente a viabilidade fetal. Esse evento ocorre geralmente em casos cuja a idade gestacional é insuficiente para a realização do parto e o feto não apresenta maturidade para sobreviver em situação extrauterina. Com isso, a morte encefálica na gestante levanta um dilema ético: prolongar a homeostase materna mediante cuidados intensivos para manter o feto vivo até se tornar viável ou descontinuar o suporte e encerrar a vida da mãe e feto (DALMEDICO, et al., 2019).
Segundo o estudo de SPERLING (2020), considera-se que quando um médico é obrigado a oferecer suporte vital até a viabilidade fetal a uma paciente gestante com ME ele não possui um embasamento clínico sobre como proceder. É evidenciado a falta de consenso ético, legal e melhores práticas no manejo desse tipo de caso. Quando se diz em relação ao respeito à autonomia corporal o autor aponta que não se deve violar a vontade da gestante expressa antes do diagnóstico de ME, ou seja, o interesse do estado na vida do feto não deve anular o direito da mulher à autonomia e dignidade pessoais. Dessa maneira, submeter a paciente a suporte vital contra sua vontade prejudicaria seu direito constitucional de tomar decisões efetivas sobre seu próprio corpo, além de que também violaria seu direito à integridade corporal.
SPERLING (2020) ressalta a probabilidade de que a criança, uma vez nascida de uma mãe “morta” e mantida artificialmente, irá necessitar futuramente de acompanhamento psicológico. Contudo, quando o autor discute sobre as evidencias cientificas o mesmo aponta que os direitos do feto podem se sobressair aos da mãe quando houver uma boa perspectiva de sobrevivência fetal sem sequelas graves após seu nascimento. Ainda, ressalta que evidências mostraram que a eficácia de manter uma gestante com morte encefálica em suporte de vida para permitir o desenvolvimento fetal contínuo depende da idade gestacional. A maioria dos casos documentados mostra que a gestação pode ser prolongada por 14 a 45 dias (2-6 semanas).
A pesquisa de WARREN et al. (2021) é voltada para as leis vigentes no Reino Unido. Segundo o autor, diante o diagnóstico de morte encefálica a continuação do tratamento só é realizada visando a doação de órgãos, não se aplicando em casos com o objetivo de desenvolvimento fetal. Dessa forma, no Reino Unido o feto em situação intrauterina não é considerado uma pessoa legalmente. No entanto, o feto possui algum grau de proteção em casos em que o aborto é realizado, sendo este procedimento considerado uma ofensa e um crime. Além disso, se um médico retirar o suporte fisiológico materno após morte encefálica (MPS-BD) de uma gestante com morte encefálica é considerado uma omissão e não um ato, onde o médico responsável estaria isento de qualquer processo.
WARREN et al. (2021) também aponta a situação legal de uma mulher gravida com morte cerebral (ME), sendo a mesma considerada um cadáver e qualquer ação que prejudique a paciente em ter um enterro decente deve ser processada. Entretanto, em alguns casos a gestante em ME pode ser considerada uma pessoa viva sem capacidade, ou seja, sem autonomia. Com isso, os familiares da paciente são consultados para obter informações sobre os desejos, valores e crenças previamente declarados do paciente, incluindo o nascimento de uma criança saudável. Uma vez considerada pelos familiares responsáveis o desejo da mulher de dar continuidade a gravidez, a mesma pode ser tentada, porém o médico não pode ser brigado a oferecer um tratamento que não considere indicado. Porém, quando a MPS-BD não está de acordo com os desejos previamente expressos pela paciente, seria difícil justificar eticamente a decisão de continuar o tratamento, sendo considerada uma violação à dignidade da mulher.
WARREN et al. (2021) alega que em muitos casos na literatura os médicos possuem um impulso em oferecer MPS-BD, mesmo em uma jurisdição onde um feto pode não ter status legal significativo. Desse modo, os médicos podem estar motivados por diversos motivos, entre eles o de permitir que algum bem venha da morte de uma jovem ou usar a tecnologia médica disponível para permitir que uma gravidez potencialmente viável chegue a termo. Com isso, o autor alega dois pré-requisitos para o uso do MPS-BD, sendo eles: uma expectativa razoável da possibilidade de parto fetal bem sucedido e uma crença razoável de que seria do interesse da mãe com morte cerebral submeter-se a MPS prolongada para provocar o parto do feto. O primeiro pré-requisito está ligado diretamente a idade gestacional, sendo considerado maiores chances de sucesso se o diagnóstico de ME ocorre muito próxima ou passada 15 (quinze) semanas de gestação e consegue ser prolongada até 32 semanas.
O estudo de WARREN et al. (2021) evidência, assim com SPERLING (2020), que não há evidências suficientes para fornecer dados científicos significativos para médicos e famílias que consideram esse tratamento com possibilidades de sucesso, porém incerto. Além disso, o autor também aponta que o MPS-BD oferece uma carga emocional muito grande para os familiares e equipe da UTI. Também gera gastos significativos devido ao longo período de internação e coloca a potencial visa de um feto acima de pacientes vivos que necessitam de leitos.
A pesquisa realizada por MENEZES e LUNA (2017) teve como objetivo utilizar casos de gestantes com ME em diferentes países para apresentar as diferentes jurisdições legais e éticas acerca do tema. Segundo as autoras, diante da sociedade a principal questão levantada é a defesa do direito à vida do feto ou o direito de autonomia da mulher. Ou seja, quando uma grávida tem morte encefálica declarada, surgem questionamentos acerca da dignidade (ou não) da manutenção de uma vida vegetativa (da gestante) em prol da vida fetal. Diante dos aspectos legais a legislação europeia varia quanto aos direitos do feto. A Irlanda é um país onde a legislação ao aborto é restritiva. Diante disso, o feto tem direito a vida desde a sua concepção, diferente de outros países onde um feto de 13 semanas não possui direitos legais. Porém, na Irlanda o suporte materno só é realizado quando há probabilidade de nascimento. A lei Irlandesa também aponta que quando a mulher não pode mais responder nem redigiu um documento, a declaração é responsabilidade dos familiares próximos.
MENEZES e LUNA (2017) aponta que no Canada não possui lei restritiva ao aborto, onde o mesmo foi descriminalizado em 1988 e se tornou um procedimento médico regulado por lei e normas medicas. Dessa forma, diferente da lei Irlandesa o suporte somático da gestante com ME para desenvolvimento fetal depende da decisão da família e da equipe medica, porém a manutenção do suporte vital para a mulher servir de incubadora para desenvolvimento do feto implica perda de dignidade para a mulher. Com isso, a gestante é tratada como sujeito que serve como meio para outros e não para si.
Da mesma forma MENEZES e LUNA (2017) relatam um caso que ocorreu no Texas, Estados Unidos. O aborto é considerado legal no país dede 1973, porém o Texas é um dos estados que mais restringe essa prática. Assim, a lei do Texas é a favor da vida fetal, não sendo possível desligar aparelhagem de suporte vital de gestantes. Entretanto, dentre os três casos citados na pesquisa, esse é o único que considera a grávida como indivíduo sujeito de direitos, cuja vontade é válida após sua morte. Apesar da pesquisa das autoras apresentarem casos semelhantes em diferentes países e jurisdições, os casos de gestação com morte encefálica materna levantam dilemas complexos referentes a vida e a liberdade, onde se mostra necessária a análise de cada caso de forma individual.
FARRAGHER e LAFFEY (2005) consideram fútil e antiético manter em suporte somático para prolongar a vida de um paciente com diagnostico de ME, onde uma possível exceção se dá em um caso onde ocorre a morte encefálica materna e um feto vivo está presente. Os autores consideram mãe e feto dois organismos distintos, e diante da morte materna deve-se considerar prolongar a gestação até atingir a viabilidade fetal. A questão levantada nesse estudo é se o suporte somático materno objetivando a viabilidade fetal é uma opção adequada e com probabilidade de sucesso ou se trata de um cuidado experimental e fútil.
De acordo com FARRAGHER e LAFFEY (2005) o sucesso de prolongar a gestação de uma paciente com ME depende do tempo de gestação. Se a ME ocorre no limiar da gravidez, ou seja, com 24 semanas, a maturação fetal no útero é facilitada e aumenta as perspectivas de bons resultados fetais sem sequelas físicas e neurológicas. A estratégia de manter o feto no útero até o mesmo completar 32 semanas se mostrou ideal diante o quadro da mãe e parece oferecer maiores chances do nascimento de uma criança saudável. Segundo os autores, estudos relatam que um feto nascido antes de 24 semanas não possui perspectiva de vida.
Com 24 semanas, um feto tem aproximadamente 20 a 30% de probabilidade de sobrevivência com 30 a 50% de chance de sofrer de deficiência grave. Com 28 semanas, há aproximadamente 80% de chance de sobrevivência e 10% de risco de deficiência grave. Com 32 semanas tem sido considerado o momento que mais se aproxima do ideal. Nessa fase, as chances de sobrevivência são de 98% com menos de 2% de risco de deficiência (FARRAGHER e LAFFEY, 2005)
Em relação ao fornecimento do suporte somática para a gestante FARRAGHER e LAFFEY (2005) defendem que se trata de uma questão ética, e que o direito de morrer com dignidade e a autonomia corporal não se aplicam a gestante com ME, uma vez que a mesma já se encontra morta. Também é apontado que somente é ético prolongar as funções somáticas em casos que possuem probabilidade de sucesso. Deve-se considerar a vontade da mulher deixada previamente, e nos casos onde isso não ocorre o parente mais próximo deve tomar a decisão. É evidenciado a importância do consentimento informado dos parentes tendo em vista que se trata de uma terapia experimental. Com isso, é de suma importância fornecer à família informações claras e coesas sobre os riscos e benefícios do apoio somático prolongado para alcançar a maturação fetal. Os riscos do nascimento de um bebê com deficiência grave devem ser abordados especialmente na situação em que foi consentido o apoio somático materno. Em situações em que o consenso não é alcançado, o caso deve ser levado aos tribunais.
FARRAGHER e LAFFEY (2005) mostram que as questões legais e os direitos fetais e maternos estão ligados e variam em todo o mundo. Em países como Egito, Chile, Malta, Irã e Filipinas oferecem maior proteção ao feto sendo proibido o aborto terapêutico em qualquer situação. Em países como Irlanda, Nigéria, México, Paraguai e Venezuela o aborto só é permitido em casos que apresentam risco a vida da mãe. Também há países que equilibram direitos legais do feto e o risco de sérios danos físicos como Argentina, Etiópia, Paquistão, Polônia e Tailândia. E possuem aqueles que levam em consideração os danos físicos e mentais a saúde da mulher como Israel, Jamaica, Malásia, Nova Zelândia, Portugal e Espanha. Por outro lado, existem os países em que os direitos do feto não são limitados e sua proteção aumenta à medida que a gestação avança. Dessa forma países como Áustria, Bélgica, Camboja, França, Alemanha e Romênia reconhece o feto com 14 semanas; Suécia com 18 semanas; Cingapura e Estados Unidos com 24 semanas. Por fim, vários desses países reconhecem os três motivos para o aborto terapêutico: gravidez resultante de estupro, gravidez resultante de incesto e quando não há prognostico de vida fetal no meio extrauterino.
FARRAGHER e LAFFEY (2005) destacam que uma paciente com ME apresentam diversas alterações fisiológicas que resultam em uma perda de funções cerebrais homeostáticas essenciais. Dessa forma, essas alterações somadas com as intervenções terapêuticas podem ter impacto negativo no início da maturidade fetal. Em casos de gestantes em que a patologia responsável pela morte encefálica tiver provocado dano hipóxico ou metabólico grave, as chances de o feto apresentar sequelas neurológicas aumentam. Além disso, a terapia medicamentosa utilizada pela mãe no período de internação também pode ter impacto no feto.
Ainda de acordo com FARRAGHER e LAFFEY (2005) não existem terapias e manejos clínicos que prolongue a vida de um paciente com ME por longos períodos de tempo. Diante o diagnóstico de morte encefálica surgem diversos problemas fisiológicos como a perda da estabilidade cardiovascular, insuficiência hipofisária completa, diabetes insipdus, hipovolemia, hipocalemia, hipernatremia, hiperglicemia, perda da regulação da temperatura, sepse, hipotensão, hipertensão e arritmias resultando em eventual parada cardíaca. Os autores afirmam que suporte respiratório, cardiovascular e endócrino são universais em qualquer UTI. O suporte nutricional deve ser realizado por via enteral e deve ser realizado a colocação cirúrgica de traqueostomia para Ventilação mecânica a logo prazo. Além disso, deve ser colocado o dispositivo para monitorar a Pressão Arterial Invasiva (PAI) para facilitar a monitorização cardiovascular. A instabilidade hemodinâmica leva a hipotensão, sendo necessário a correção da hipovolemia e uso de drogas vasoativas para aumento da pressão arterial, necessitando da inserção de um Cateter Venoso Central (CVC) para infusão.
O pan-hipopituitarismo irá se desenvolver acarretando o diabetes insipidus, exigindo reposição de hormônios tireoidianos, uso de corticoides e de vasopressina. O desenvolvimento de intolerância a glicose deve ser corrigido através da Terapia com Insulina. Os corticosteróides prednisona e metilprednisona têm sido recomendados por serem inativados pela placenta e seu uso minimiza a exposição fetal. A hipotermia deve ser corrigida com o uso de mantas térmicas de aquecimento. A transfusão de sangue pode ser necessária para o manejo da anemia persistente. (FARRAGHER e LAFFEY, 2005).
A sepse é um fator recorrente em paciente com longos períodos de internação na UTI e constitui um fator de risco para o suporte somático materno. Os episódios repetidos de sepse estão associados dispositivos médicos invasivos. As pneumonias recorrentes estão associadas ao uso da Ventilação Mecânica (VM), as infecções da bexiga e rins estão associadas a Sonda Vesical de Demora (SVD) e as infecções da corrente sanguínea estão associadas aos dispositivos venosos como o CVC e a PAI. Dessa forma, as infecções bacterianas são recorrentes na UTI e tendem a se tornarem resistentes a antibioticoterapia, além disso, fungemias sistêmicas podem ocorrer. Dessa maneira, deve ser realizada a assepsia rigorosa, adotar estratégias de cuidados com os cateteres e, se possível, isolar o corpo materno na UTI, visado a prevenção de quadros de sepse (FARRAGHER e LAFFEY, 2005).
O uso de múltiplas drogas é necessário para manter o suporte materno prolongado e tratar as complicações. Assim, o uso desses medicamentos nos estágios iniciais da gravidez pode ter impacto no desenvolvimento fetal, sendo necessário pesar os riscos e benefícios de qualquer uso de drogas e considerar os riscos potenciais para o feto. Em casos de sepse bacteriana, antibióticos do grupo das penicilinas, cefalosporinas e eritromicinas são usadas há muito tempo em mulheres grávidas e são seguras para o feto. Em casos de infecções fúngicas, são usados antifúngicos tópicos via vaginal para tratar vulvovaginite por Candida e reduzir o parto prematuro. Por outro lado, o uso de antifúngicos sistêmicos possui risco de toxicidade fetal e deve ser limitado a infecções fúngicas potencialmente fatais. Em relação aos esteroides, são utilizados aqueles que atravessam a placenta apenas em situações em que a transferência fetal é desejável, como para acelerar a maturação pulmonar fetal. Ademais, medicamentos utilizados para manter a estabilidade hemodinâmica se mostra quase universal, como agentes inotrópicos, vasopressores e agentes anti-hipertensivos. Nessa situação os vasopressores utilizados são a epinefrina, norepinefrina e dopamina, são produzidos endogenamente e são seguros na gravidez. Entretanto, o uso da vasopressina deve ser feito com cautela, pois a mesma pode afetar o fluxo sanguíneo uterino (FARRAGHER e LAFFEY, 2005).
O estudo de GOPČEVIĆ et al. (2017) Teve como objetivo principal relatar o primeiro caso na Croácia de gestação com morte encefálica materna em que foi obtido o consentimento da família para prosseguir com a gravidez utilizado suporte somático materno, e seu desfecho. A paciente em questão tinha 34 anos, sexo feminino, em sua segunda gestação, diagnosticada com cavernomas múltiplos sem tratamento prévio. Os cavernomas são malformações capilares constituídas por vasos defeituosos presentes no cérebro. Cliente deu entrada no hospital e algumas horas depois apresentou hemorragia cerebral maciça, parada cardiorrespiratória evoluindo com morte encefálica declarada estando com idade gestacional de 20 semanas. Após o consentimento familiar a mesma recebeu todas as medidas necessárias para manter a homeostase materna. O caso foi acompanhado por uma equipe multiprofissional e foi decidido manter suporte somático até que a paciente alcançasse idade gestacional de 32 semanas para realização de parto cesariano.
GOPČEVIĆ et al. (2017) relata que na Unidade de Terapia Intensia (UTI) paciente foi monitorizada por meio de PAI, medição da pressão venosa, controle hídrico através da sonda vesical de demora e repetidos eletrocardiogramas. Foi realizada traqueostomia (TQT) cirúrgica visando suporte ventilatório prolongado. Além disso, a paciente desenvolveu instabilidade hemodinâmica com hipotensão acentuada, diabetes insipidus e diabetes melito. Foi utilizada infusão contínua de norepinefrina para suporte vasoativo via cateter venoso central, com desmopressina adicionada para controlar o diabetes insípido. Uma infusão contínua de insulina de ação curta foi usada para o tratamento do diabetes mellitus, juntamente com metilprednisolona. A levotiroxina foi administrada por via intravenosa para correção dos hormônios tireoidianos. Foi realizada terapia com betametasona para melhorar a maturidade pulmonar fetal e reduzir o risco de síndrome do desconforto respiratório. O suporte nutricional foi feio via enteral de acordo com as necessidades da cliente. O tratamento de pneumonia e sepse foi adaptado evitando administração de substâncias nocivas ao feto. Com 29 semanas de gestação foi realizada cesariana urgente e uma menina foi entregue, pesando 1030 g, e posteriormente realizada doação de órgãos respeitando à vontade previamente declarada da paciente. Após três anos do caso relatado a criança estava saudável, com desenvolvimento neurológico e sem doença somática.
GOPČEVIĆ et al. (2017) também apresenta alguns dados estatísticos relacionados aos desfechos de múltiplos casos descritos na literatura. De acordo com o autor, uma revisão realizada na literatura mostra trinta casos de gestantes com morte encefálica que deram à luz de 1982 a 2010. Ademais, afirma que a idade gestacional está diretamente ligada a probabilidade de sucesso de suporte somático materno.
Com 22, 23, 24 e 25 semanas de gestação, um feto tem cerca de 1%, 11%, 26% e 44% de probabilidade de sobrevivência, com 0,7%, 5%, 12% e 23% de chance, respectivamente, de sobrevivência sem deficiência aos 30 meses. A idade gestacional média no momento da morte encefálica foi 22 semanas e a idade gestacional média no momento do parto foi de 29,5 semanas. Duração média do apoio materno foi de 38,3 dias (2-107 dias). A gravidez resultou no parto de uma criança saudável em 12 dos 19 casos publicados, e em 11 casos o resultado da gravidez é desconhecido. Seis crianças foram acompanhadas até 24 meses após o nascimento, e todos estavam saudáveis (GOPČEVIĆ, et al., 2017).
REINHOLD et al. (2019) assim como GOPČEVIĆ et al. (2017), tem como objetivo relatar um caso e seu desfecho. No caso descrito pelos autores uma mulher, branca, 28 anos sofreu um acidente automobilístico resultando em lesões cerebrais graves e irreversíveis. Após investigações clinicas foi constatada gravidez desconhecida com idade gestacional de aproximadamente 9 semanas. No oitavo dia de internação, cliente foi diagnosticada com morte encefálica e, após informada a família a respeito do quadro a mesma expressa a forte vontade da paciente de ser doadora de órgãos devido a experiência em que a doação de órgãos salvou a vida de um familiar. Entretanto, a gravidez vital existente impossibilitava a doação de órgãos e, após discussão com o tribunal tutelar foi concedido ao suposto pai e para a irmã da paciente de decidir o destino de mãe e feto. Dessa forma, a escolha foi prosseguir com o tratamento com uma equipe multidisciplinar, levado em consideração a opção de doação de órgãos após o parto.
Segundo REINHOLD et al. (2019) o tratamento teve como objetivo principal a homeostase materna visando fornecer o melhor ao feto. Em razão da extensa lesão cerebral e da ME, a paciente evoluiu com hipopituitarismo primário, diabetes insipidus, hipotireoidismo e deficiência de hormônio adrenocorticotrófico. Com isso, o tratamento foi realizado com com desmopressina, L-tiroxina e hidrocorti-sona. A paciente manteve-se hemodinamicamente estável durante toda a internação com a infusão inicial de norepinefrina em baixa dose. Não houve complicações relacionadas ao suporte ventilatório e as infecções bacterianas pulmonares e urinárias recorrentes foram tratadas com antibióticos quando sintomáticas e após consulta com microbiologista, evitando substancias nocivas ao feto. A gestação foi acompanhada por obstetras onde desenvolvimento fetal foi realizado com ultrassonografias intermitentes, movimentos fetais, desenvolvimento de órgãos, volumes de líquido amniótico e batimentos cardíacos fetais. Na vigésima quarta semana de gestação foi realizada indução profilática da maturação pulmonar fetal com betametasona. Completada idade gestacional de 30 semanas ocorreu uma hipertensão materna súbita refratária à medicação, taquicardia e proteinúria que levaram à suspeita diagnóstica de pré-eclâmpsia aguda e indicação de cesariana de urgência. Porém, o trabalho de parto se desenvolveu sem intercorrências graves sendo possível parto vaginal assistido de uma criança do sexo feminino com doação de órgãos materno posteriormente.
REINHOLD et al. (2019) faz uma análise final sobre o caso relacionando a mais casos descritos na literatura.
Em última análise, ambos os objetivos, o nascimento de uma criança viável e a realização do desejo do paciente, a doação de órgãos, poderiam ser alcançados. Até onde sabemos, este é o tratamento intensivo mais prolongado em tal cenário relatado até agora, resultando em trabalho de parto espontâneo e subseqüente doação de órgãos. Esmaeilz adeh et al encontraram em sua revisão sistemática uma duração máxima de suporte de órgãos de 107 dias, a idade gestacional mais precoce ao diagnóstico foi de 13 semanas. Dos 30 casos descritos, apenas 12 sobreviveram ao período neonatal (REINHOLD, et al., 2019).
Limitação do estudo
Por ser selecionado um tema pouco discutido e com poucas pesquisas realizadas em todo o mundo o estudo limitou-se a seis artigos, reduzindo assim outras categorias de resultados.
Aplicação na prática clínica
Após analisar a amostra utilizada no presente estudo fica evidenciado a necessidade da criação de um protocolo de manejo clinico em casos de gestação com morte encefálica materna.
- CONCLUSÃO
O referido estudo demostra que ainda não há evidências suficientes para fornecer dados significativos para médicos e famílias para que os mesmos considerem o tratamento de uma gestação com morte encefálica materna, embora poucos estudos demostrem um resultado bem-sucedido. Dessa forma, a morte encefálica materna é um evento raro e complexo que necessita do acompanhamento de uma equipe multiprofissional qualificada composta por médicos, enfermeiros, nutricionistas e psicólogos. Além disso, uma equipe composta por obstetras e pediatras que estejam a disposição diariamente para o caso de intercorrências e necessidade de cesariana de emergência. O tratamento morte encefálica materna tem como objetivo principal manter a vitalidade fetal até ser alcançada idade gestacional mínima para que o RN consiga sobreviver no meio extrauterino e minimizar possíveis sequelas. Além disso, a manutenção das funções vitais do corpo da gestante também se refere a uma possível doação de órgãos, sendo de suma importância o manejo clínico para tratar possíveis comorbidades consequentes da cessação das funções cerebrais. Ainda, embora o principal foco seja voltado para o cuidado com a gestante e RN, a psicologia tem um papel fundamental em relação a acompanhar e realizar abordagens com os familiares da vítima a fim de proporcional melhor compreensão e aceitação do quadro clínico.
- REFERÊNCIAS BIBLIOGRÁFICAS
AGNOLO, Cátia Millene Dell et al. Morte encefálica: assistência de enfermagem. Brazilian Journal of Transplantation, v. 13, n. 1, p. 1258-1262, 2010.
BRASIL. Conselho Federal de Medicina. RESOLUÇÃO Nº 2.173, DE 23 DE NOVEMBRO DE 2017. Disponível em: <https://sistemas.cfm.org.br/normas/visualizar/resolucoes/BR/2017/2173>. Acesso em 29 jul. 2022.
COSTA, Carlane Rodrigues; COSTA, Luana Pereira da; AGUIAR, Nicoly. A enfermagem e o paciente em morte encefálica na UTI. Revista bioética, v. 24, p. 368-373, 2016.
DALMEDICO, Michel Marcos et al. Suporte somático e viabilidade fetal na gestante em morte encefálica: revisão sistemática de relatos de casos. Femina, p. 181-188, 2019.
DE SANTANA, Kamilla Ismerim Santos Pereira et al. O traumatismo crânioencefálico como principal causa de morte encefálica no Estado de Sergipe–Brasil. In: Congresso Internacional de Enfermagem. 2017.
DE SOUSA, Luís Manuel Mota et al. A metodologia de revisão integrativa da literatura em enfermagem. Nº21 Série 2-Novembro 2017, v. 17, p.17-26, 2017.
FARRAGHER, Rachel A.; LAFFEY, John G. Maternal brain death and somatic support. Neurocritical care, v. 3, p. 99-106, 2005.
GOPČEVIĆ, A. et al. Ethical and medical management of a pregnant woman with brain stem death resulting in delivery of a healthy child and organ donation. International Journal of Obstetric Anesthesia, v. 32, p. 82-86, 2017
MAGALHÃES, Aline Lima Pestana et al. Significados do cuidado de enfermagem ao paciente em morte encefálica potencial doador. Revista Gaúcha de Enfermagem, v. 39, 2018.
MENEZES, Rachel Aisengart; LUNA, Naara. Gestação e morte cerebral materna: decisões em torno da vida fetal. Interface-Comunicação, Saúde, Educação, v. 21, p. 629-639, 2017.
REINHOLD, Ann Kristin et al. Vaginal delivery in the 30+ 4 weeks of pregnancy and organ donation after brain death in early pregnancy. BMJ Case Reports CP, v. 12, n. 9, p. e231601, 2019.
SPERLING, Daniel. Should a Patient Who Is Pregnant and Brain Dead Receive Life Support, Despite Objection From Her Appointed Surrogate?. AMA Journal of Ethics, v. 22, n. 12, p. 1004-1009, 2020.
WARREN, Alex et al. Brain death in early pregnancy: A legal and ethical challenge coming to your intensive care unit?. Journal of the Intensive Care Society, v. 22, n. 3, p. 214-219, 2021.
FILIAÇÃO
