REGISTRO DOI: 10.69849/revistaft/th102410101042
Valtivia Frighetto
Orientadora: Rosana Martins
RESUMO
Este trabalho revisou seis artigos publicados de 2019 a 2023, referentes à tratamentos inovadores para e úlceras diabéticas. Para começar, foram examinados 671 artigos publicados nos últimos cinco anos, dos quais 88 atendiam aos requisitos de úlceras cutâneas, diabetes mellitus e cicatrização. Dentre estes, apenas seis estudos realizados em 2023 foram examinados a fundo. Os estudos examinaram uma variedade de tratamentos para úlceras diabéticas, incluindo polímeros heterogêneos e autólogos, como hidrogel e matriz de colágeno, que aumentam significativamente a taxa de cicatrização; e resina Draconis, que aumenta o tempo e as taxas de cicatrização e é viável em locais com poucos recursos. A terapia com células-tronco pode acelerar a cicatrização de feridas, enquanto a corrente pulsada monofásica de alta voltagem (HVMPC) aumenta a distância de caminhada sem dor e reduz as infecções e amputações. A terapia de pressão negativa em feridas (TPNF) reduz o tempo de cirurgia e hospitalização, e as injeções de células-tronco mesenquimais do cordão umbilical humano melhoram a cicatrização e diminuem as complicações, sugerindo uma revolução no tratamento de úlceras diabéticas. Cada estudo forneceu informações sobre a eficácia de novas terapias, contribuindo para o avanço da medicina regenerativa e da cicatrização de feridas diabética, demonstrando um futuro promissor para o tratamento das úlceras diabéticas. A personalização do tratamento, terapias naturais, novas tecnologias e células-tronco podem melhorar significativamente a cicatrização e reduzir as complicações. Os resultados dos pacientes com úlceras diabéticas podem ser melhores, o tempo de cicatrização pode ser reduzido e, no final, a qualidade de vida pode ser melhorada com a combinação dessas terapias com métodos tradicionais.
Palavras–chaves: Cicatrização de Feridas. Pé diabético. Cicatrização na diabetes.
ABSTRACT
This study reviewed six articles published from 2019 to 2023, concerning innovative treatments for diabetic ulcers. Initially, 671 articles published in the last five years were examined, of which 88 met the criteria for cutaneous ulcers, diabetes mellitus, and healing. Among these, only six studies conducted in 2023 were examined in depth. The studies explored a variety of treatments for diabetic ulcers, including heterogeneous and autologous polymers, such as hydrogel and collagen matrix, which significantly increase the healing rate; and Draconis resin, which improves healing time and rates and is viable in resource-limited settings. Stem cell therapy can accelerate wound healing, while high-voltage monophasic pulsed current (HVMPC) increases pain-free walking distance and reduces infections and amputations. Negative pressure wound therapy (NPWT) reduces surgery and hospitalisation time, and human umbilical cord mesenchymal stem cell injections improve healing and decrease complications, suggesting a revolution in diabetic ulcer treatment. Each study provided insights into the efficacy of new therapies, contributing to the advancement of regenerative medicine and diabetic wound healing, demonstrating a promising future for the treatment of diabetic ulcers. Personalised treatment, natural therapies, new technologies, and stem cells can significantly improve healing and reduce complications. Patient outcomes with diabetic ulcers can be enhanced, healing time reduced, and, ultimately, quality of life improved by combining these therapies with traditional methods.
Keywords: Healing Wound. Diabetic foot. Healing in diabetes.
1 INTRODUÇÃO
A cicatrização de úlceras crônicas em pacientes diabéticos representa um desafio clínico de grande relevância dada sua prevalência crescente e as consequências adversas associadas (SEN et al., 2009). Para o tratamento das ulceras crônicas em pacientes diabéticos, a prática médica deve possuir interseção de duas esferas cruciais: a gestão das complicações do diabetes e a busca incessante por avanços terapêuticos que possam melhorar a qualidade de vida dos pacientes, além de prevenir a recorrência (BOULTON et al., 2022).
A cicatrização de úlceras crônicas em pacientes diabéticos é um problema multifatorial que envolve uma interação complexa entre fatores metabólicos, vasculares, imunológicos e neurogênicos. A literatura científica tem se dedicado a explorar esse fenômeno em busca de intervenções terapêuticas eficazes (MAIDA et al., 2022; RAYMAN et al., 2020; VAS et al., 2020).
Para compreender a cicatrização é importante correlacionar a fisiopatologia do diabetes, destacando a disfunção microvascular, neuropatia periférica e o papel da inflamação crônica. Além disso, investigações prévias têm revelado a importância da modulação do processo inflamatório e da promoção da angiogênese como estratégias terapêuticas promissoras. No entanto, apesar do progresso, a lacuna entre o conhecimento científico e a prática clínica persiste, justificando a necessidade de novos estudos (GUSHIKEN et al., 2021).
O problema central desta pesquisa busca abordar pode ser formulado na seguinte pergunta: “Como é possível melhorar a cicatrização de úlceras crônicas em pacientes com diabetes, considerando os desafios específicos associados e as novas abordagens terapêuticas disponíveis para essa condição?”
A seleção deste tema está fundamentada na perspectiva de atendimentos à pacientes diagnosticados, permitindo-lhe uma observação próxima do impacto significativo das úlceras crônicas em indivíduos com diabetes no contexto brasileiro. De acordo com dados epidemiológicos nacionais, o Brasil enfrenta uma crescente incidência de diabetes, com cerca de 16 milhões de pessoas afetadas em 2021, tornando-o o quarto país com maior número de casos no mundo (SANTOS et al., 2013). Nesse contexto, a gestão das complicações do diabetes, como as úlceras crônicas, assume um papel crítico na saúde pública.
O profissional médico pode contar nesse momento com uma compreensão mais aprofundada das necessidades clínicas e científicas nessa área por meio de revisões integrativas (GOIS et al., 2021). Mas, ainda não tem uma revisão sistemática estilo PRISMA como oportunidade para combinar revisão da literatura, as demandas epidemiológicas e as lacunas no conhecimento científico relacionadas à cicatrização de úlceras crônicas em pacientes diabéticos no contexto brasileiro (FÉLIX; OLIVEIRA; MENEZES, 2020).
Diante do cenário brasileiro, uma revisão sistemática sobre os avanços terapêuticos na cicatrização de úlceras crônicas em diabéticos encontra justificativa sólida e relevante em diversos aspectos teóricos e práticos. Primeiramente, a relevância social do problema a ser investigado é evidente. O Brasil é o quinto país mais prevalente do mundo em termos de prevalência de diabetes, uma condição crônica que afeta 16,8 milhões de adultos entre 20 e 79 anos (AVILA; LIMA; BARROS, 2020). Uma das complicações mais debilitantes do diabetes, as úlceras crônicas causam amputações, hospitalizações prolongadas e custos significativos para o sistema de saúde (JALILIAN; SARBARZEH; OUBARI, 2020; PARIZAD;
HAJIMOHAMMADI; GOLI, 2021). Portanto, a pesquisa nesse campo tem o potencial de aliviar o sofrimento dos pacientes e reduzir a carga financeira sobre o Sistema Único de Saúde (SUS).
Além disso, a revisão da literatura pode contribuir para ampliar as formulações teóricas relacionadas à cicatrização de úlceras crônicas em pacientes diabéticos. O estágio de desenvolvimento dos conhecimentos sobre esse tema varia em todo o mundo, e há uma necessidade crescente de sintetizar as descobertas mais recentes e identificar lacunas no entendimento atual, visando alternativas mais modernas e que possam ser aplicadas no contexto da saúde pública. Ao fazer isso, a pesquisa bibliográfica pode servir como base para o estudo de tratamentos mais personalizados e eficazes, melhorando assim a qualidade de vida dos pacientes (MOURÃO et al., 2022; ROSA et al., 2019).
Isso pode incluir recomendações para protocolos de tratamento atualizados, diretrizes clínicas aprimoradas e estratégias de prevenção mais eficazes. Essas modificações podem beneficiar diretamente os pacientes diabéticos, ajudando a reduzir a incidência de úlceras crônicas e melhorar as taxas de cicatrização, resultando em menor morbidade e custos associados ao tratamento (BOULTON et al., 2022).
A hipótese é que a aplicação de abordagens terapêuticas personalizadas, que levem em conta a complexidade da fisiopatologia do diabetes e as características individuais dos pacientes, resultará em uma melhora significativa na taxa de cicatrização de úlceras crônicas em diabéticos. Por fim, a pesquisa pode contribuir para o SUS ao fornecer informações valiosas sobre intervenções terapêuticas baseadas em evidências para úlceras crônicas em pacientes diabéticos. Isso pode ajudar o sistema de saúde a otimizar seus recursos, fornecendo tratamentos mais eficazes e economicamente viáveis, reduzindo, assim, o fardo social, psicológico e financeiro relacionado a essa condição.
2 OBJETIVOS
2.1 OBJETIVO GERAL
Esta revisão narrativa tem por objetivo geral analisar e sintetizar o estado atual do conhecimento sobre os avanços terapêuticos na cicatrização de úlceras crônicas em pacientes com diabetes, fornecendo uma visão abrangente das intervenções terapêuticas disponíveis, seus benefícios e limitações, e identificando lacunas no entendimento atual.
2.2 OBJETIVOS ESPECÍFICOS
- Conduzir uma pesquisa ampla em bases de dados acadêmicas e médicas, em português e inglês, para identificar estudos relevantes sobre terapias para cicatrização de úlceras crônicas em pacientes diabéticos.
- Aplicar critérios rigorosos de inclusão e exclusão para identificar estudos clínicos controlados, ensaios clínicos randomizados e revisões sistemáticas recentes que atendam aos requisitos da revisão.
- Realizar análise crítica dos estudos selecionados, resumindo intervenções terapêuticas usadas, resultados em relação à cicatrização de úlceras crônicas e implicações clínicas relevantes.
- Identificar brechas no conhecimento e desafios enfrentados na terapia de cicatrização de úlceras crônicas em pacientes diabéticos com base nos resultados da revisão.
- Fornecer recomendações práticas para profissionais de saúde, destacando terapias eficazes e suas indicações, com base na análise dos estudos incluídos.
- Contribuir para avançar o entendimento da cicatrização de úlceras crônicas em pacientes diabéticos, por meio de uma síntese crítica da literatura e identificação de áreas de pesquisa futura.
- Fornecer informações que possam melhorar a qualidade de vida dos pacientes diabéticos, reduzindo o impacto das úlceras crônicas e otimizando o tratamento.
- Criar um relatório claro e abrangente dos estudos, possibilitando transmitir os resultados para os profissionais de saúde e auxiliando na aplicação das políticas de saúde voltadas para pacientes diabéticos no Brasil.
3 FUNDAMENTAÇÃO TEÓRICA
3.1 FISIOPATOLOGIA DO DIABETES
A diabetes mellitus é uma condição metabólica crônica caracterizada por níveis elevados de glicose no sangue, resultantes de uma deficiência na produção ou ação da insulina (MUKHTAR; GALALAIN; YUNUSA, 2020). A complexa fisiopatologia do diabetes envolve a interação de diversos fatores, tais como fatores genéticos, ambientais, autoimunes, culturais e de estilo de vida, sendo que o diagnóstico e manejo eficazes devem buscar rastrear esses fatores (SANTOS; POLAWSKI, 2023).
Normalmente, o pâncreas produz insulina em resposta ao aumento dos níveis de glicose no sangue após as refeições. A insulina permite que as células absorvam e utilizem a glicose como fonte de energia (BOLLI et al., 2021). Na diabetes tipo 1, o sistema imunológico erroneamente ataca e destrói as células beta do pâncreas, responsáveis pela produção de insulina, resultando em uma deficiência absoluta de insulina (MUKHTAR; GALALAIN; YUNUSA, 2020).
Na diabetes tipo 2, as células desenvolvem resistência à insulina, não respondendo efetivamente à sua ação. Além disso, o pâncreas pode não produzir insulina suficiente para superar essa resistência, levando a um desequilíbrio e hiperglicemia crônica. O fígado também desempenha um papel crucial na regulação da glicose, podendo produzir glicose em excesso na diabetes (RACHDAOUI, 2020).
A hiperglicemia crônica está associada a danos nos vasos sanguíneos, resultando em complicações microvasculares (retinopatia, nefropatia) e macrovasculares (doença cardíaca, acidente vascular cerebral). Processos inflamatórios e formação de produtos finais de glicação avançada (AGEs) são contribuintes. Inflamação crônica e estresse oxidativo desempenham um papel significativo na fisiopatologia do diabetes, com células do sistema imunológico sendo ativadas e contribuindo para resistência à insulina e lesões nos tecidos (SAMANTA, 2020).
A obesidade, especialmente a adiposidade visceral, está associada à resistência à insulina. Citoquinas inflamatórias e substâncias secretadas pelos adipócitos contribuem para a disfunção metabólica observada na diabetes tipo 2.
Hormônios contrarreguladores, como glucagon e cortisol, podem estar desregulados, contribuindo para a hiperglicemia (AL-MANSOORI et al., 2022).
Compreender a fisiopatologia do diabetes é fundamental para o desenvolvimento de estratégias terapêuticas eficazes. Esforços na forma de pesquisa contínua devem buscar identificar alvos terapêuticos para a melhoria do controle glicêmico e da prevenção complicações associadas a essa condição metabólica complexa (ARTASENSI et al., 2020).
3.2 COMPLICAÇÕES DO DIABETES
A diabetes mellitus está associada a uma variedade de complicações que podem afetar significativamente a saúde e o bem-estar dos indivíduos. Essas complicações podem ser categorizadas em microvasculares e macrovasculares, além de afetar diversos sistemas corporais, tais como o sistema nervoso, a pele e até mesmo a saúde bucal (ZAKIR et al., 2023).
A retinopatia diabética, por exemplo, é uma complicação microvascular, resulta em danos aos vasos sanguíneos da retina, podendo levar à perda de visão (VUJOSEVIC et al., 2020). A nefropatia diabética, também microvascular, causa lesões nos vasos sanguíneos dos rins, podendo evoluir para insuficiência renal (SAMSU, 2021).
No âmbito macro vascular, a diabetes aumenta o risco de doenças cardiovasculares, incluindo doença arterial coronariana e acidente vascular cerebral. A aterosclerose, comum em pacientes diabéticos, pode obstruir os vasos sanguíneos, contribuindo para essas complicações (GRANT; COSENTINO; MARX, 2020).
A neuropatia diabética afeta os nervos periféricos, manifestando-se em sintomas como dormência, formigamento, dor e fraqueza. Esta condição pode levar a complicações como úlceras nos pés devido à perda de sensação (STRAND et al., 2024).
Complicações metabólicas agudas, como cetoacidose diabética (associada principalmente à diabetes tipo 1) (DHATARIYA et al., 2020) e coma hiper osmolar hiperglicêmico (mais comum em diabetes tipo 2) (PIRO; PURRELLO, 2021), representam emergências médicas que exigem intervenção imediata.
Além disso, problemas dermatológicos, como infecções cutâneas devido a alterações na circulação sanguínea e imunidade comprometida, são mais frequentes em indivíduos diabéticos (RODRÍGUEZ-RODRÍGUEZ et al., 2021). Problemas dentários, incluindo gengivite e periodontite, também são comuns e podem afetar negativamente o controle glicêmico (AHMAD; HAQUE, 2021).
Não menos importante, as complicações psicossociais podem surgir devido ao estresse constante associado ao gerenciamento do diabetes, contribuindo para problemas psicológicos como depressão e ansiedade (BHAT; MULIYALA; CHATURVEDI, 2020).
A prevenção e redução dessas complicações exigem um controle adequado da glicose, juntamente com a gestão de fatores de risco, um estilo de vida saudável e monitoramento regular. A abordagem deve incluir uma equipe multidisciplinar, envolvendo cuidados médicos, fisioterapeutas, nutricionistas, farmacêuticos e suporte psicológico, é essencial para melhorar a qualidade de vida dos pacientes diabéticos e mitigar o impacto dessas complicações ao longo do tempo (HAMIDI et al., 2022).
3.3 CICATRIZAÇÃO NORMAL VS. CICATRIZAÇÃO EM PACIENTES DIABÉTICOS
A cicatrização é um processo vital e complexo, fundamental para a reparação do tecido após lesões. Este fenômeno intrincado compreende três fases distintas: inflamatória, proliferativa e de remodelação. No ciclo normal, a resposta inflamatória imediata envolve plaquetas, neutrófilos e macrófagos, buscando controlar hemorragias e eliminar detritos (WILKINSON; HARDMAN, 2020).
A fase proliferativa segue com a atuação de células especializadas, como fibroblastos, produzindo colágeno e formando novo tecido (YOUNESI et al., 2024). Fatores de crescimento desencadeiam a angiogênese, essencial para a criação de novos vasos sanguíneos e a nutrição do tecido em desenvolvimento. A fase final, de remodelação, visa reorganizar o tecido cicatricial, ajustando sua força e flexibilidade (ZHAO et al., 2022).
Em pacientes diabéticos, esse processo sofre alterações significativas. A resposta inflamatória comprometida limita a eficácia da imunidade local, dificultando a limpeza eficiente do local da lesão (NIRENJEN et al., 2023). Adicionalmente, a angiogênese pode ser prejudicada devido à disfunção endotelial, impactando a formação adequada de novos vasos sanguíneos (VAS et al., 2020).
A produção de colágeno pelos fibroblastos, na fase de remodelação, pode ser desregulada, resultando em formação excessiva ou deficiente de tecido cicatricial. Isso pode levar a cicatrizes hipertróficas ou, em casos graves, úlceras crônicas. A fisiopatologia da cicatrização em pacientes diabéticos está intrinsecamente relacionada ao controle glicêmico deficiente, que afeta a resposta imunológica e a integridade vascular (Figura 1) (DASARI et al., 2021).
Figura 1 – Comparação entre o processo de cicatrização normal e cicatrização no diabetes
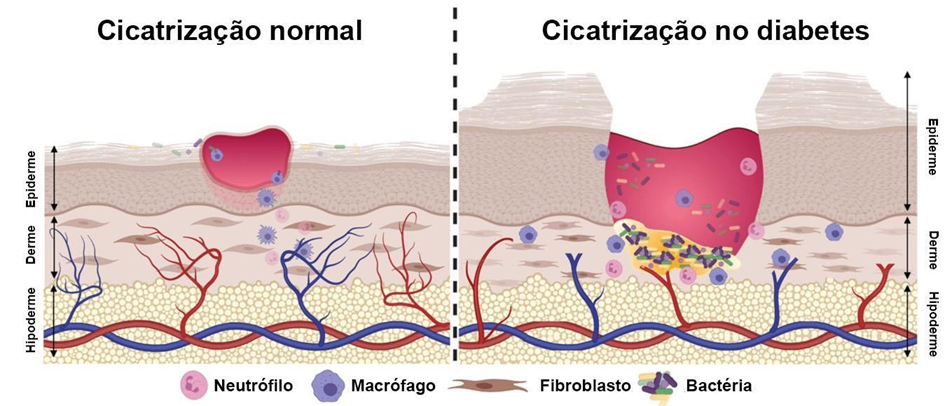
Fonte: adaptado de Burgess e colaboradores (2021).
Essas diferenças fisiopatológicas destacam a importância de abordagens terapêuticas específicas para promover uma cicatrização eficaz em indivíduos com diabetes. Estratégias personalizadas que visam melhorar a resposta inflamatória, a angiogênese e a regulação da produção de colágeno são essenciais para prevenir complicações e melhorar os resultados clínicos desses pacientes (NIRENJEN et al., 2023).
3.4 FATORES QUE AFETAM A CICATRIZAÇÃO EM PACIENTES DIABÉTICOS
A cicatrização em pacientes diabéticos é frequentemente desafiadora devido a uma interconexão complexa de fatores que comprometem o processo natural de reparo tecidual. Essas complicações estão intrinsecamente ligadas à fisiopatologia do diabetes e incluem neuropatia, comprometimento vascular, infecções recorrentes e disfunção do sistema imunológico (DASARI et al., 2021).
A neuropatia diabética, uma complicação comum, resulta em danos nos nervos periféricos. A perda de sensação associada pode levar à incapacidade de perceber lesões nos pés e extremidades, aumentando o risco de úlceras que podem progredir para infecções graves antes de serem detectadas (SCHNEIDER; STRATMAN; KIRSNER, 2021).
O comprometimento vascular é uma característica distintiva em pacientes diabéticos. A doença vascular periférica reduz o fluxo sanguíneo para áreas lesadas, resultando em uma entrega inadequada de nutrientes e oxigênio. A angiogênese, fundamental para a formação de novos vasos sanguíneos durante a cicatrização, é prejudicada, contribuindo para a dificuldade de regeneração tecidual (BURGESS et al., 2021).
A propensão a infecções recorrentes é outra complicação significativa em pacientes diabéticos. A hiperglicemia crônica favorece o crescimento bacteriano, e as infecções, quando presentes, aumentam a resposta inflamatória sistêmica, impactando negativamente a eficiência da cicatrização (GUO et al., 2023).
O comprometimento do sistema imunológico é um fator adicional que contribui para a dificuldade de cicatrização. A função deficiente de células imunológicas, como neutrófilos e macrófagos, prejudica a capacidade do corpo de combater infecções e eliminar detritos celulares, prolongando o processo de cicatrização (NIRENJEN et al., 2023).
O controle rigoroso dos níveis de glicose é fundamental para prevenir complicações. Medidas para proteger os pés, como a inspeção regular, são cruciais devido à neuropatia. A gestão da doença vascular periférica requer intervenções para melhorar o fluxo sanguíneo, enquanto a prevenção e tratamento de infecções são componentes essenciais (MARTINEZ et al., 2021).
Além disso, estratégias que fortalecem a resposta imunológica e promovem a regeneração celular podem ser exploradas, tais como uso de enzimas e fatores de crescimento. A pesquisa continua a buscar abordagens inovadoras, como terapias regenerativas e biomateriais avançados, para melhorar a cicatrização em pacientes diabéticos e mitigar as complicações associadas a esse desafio clínico complexo (SPAMPINATO et al., 2020).
3.5 ABORDAGENS TERAPÊUTICAS CONVENCIONAIS
O tratamento de úlceras cutâneas em pacientes diabéticos exige uma abordagem focada na promoção da cicatrização, prevenção de complicações e manutenção da integridade da pele. Abordagens terapêuticas convencionais geralmente visam a combinação de diferentes aspectos para otimizar os resultados clínicos (YANG; RONG; WU, 2022).
O desbridamento, removendo tecido necrótico e detritos, cria um ambiente propício para a regeneração tecidual e previne infecções deve ser associado ao controle glicêmico rigoroso, sendo fundamental para reduzir o risco de complicações e promover a saúde vascular. O manejo adequado de infecções, através do uso de antibióticos quando necessário, é essencial, assim como a prevenção de infecções secundárias (JIANG et al., 2023).
A avaliação vascular regular é parte integrante do tratamento, garantindo a circulação adequada para a entrega de nutrientes e oxigênio ao local da lesão. Intervenções para melhorar o fluxo sanguíneo, como procedimentos cirúrgicos ou angioplastia, podem ser consideradas conforme a necessidade. O monitoramento constante do progresso da cicatrização, por meio de exames clínicos e ferramentas de imagem, ajusta as estratégias de tratamento conforme necessário (NAJAFI; MISHRA, 2021).
O estudo sobre as terapias utilizadas na cicatrização de úlceras crônicas em pacientes diabéticos revela um campo de estudo rico e complexo, onde diversas pesquisas têm contribuído para o entendimento dessa condição crítica. Ao longo das últimas décadas, vários estudos e fontes documentais têm sido conduzidos para investigar as terapias disponíveis, os fatores que afetam a cicatrização e as estratégias para melhorar os desfechos clínicos (VAS et al., 2020).
Nesse contexto, as terapias de cicatrização têm sido objeto de considerável atenção. Estudos conduzidos nas últimas décadas enfatizam a importância das terapias avançadas, como curativos de matriz de colágeno, terapia com fatores de crescimento, uso de pré-bióticos e terapia a vácuo, na promoção da cicatrização de úlceras crônicas em diabéticos. Essas intervenções demonstraram melhorias significativas na taxa de cicatrização e na redução do tempo de tratamento (ELEFTHERIADOU et al., 2021; HARDING et al., 2019; KURKIPURO et al., 2022; SHANKARAN; BROOKS; MOSTOW, 2013).
Os curativos devem promover a proteção da úlcera, mantendo a umidade adequada e facilitando o ambiente de cicatrização. A escolha de curativos hidrocoloides e antimicrobianos contribuem para prevenir infecções e promover a remoção de tecido necrótico (AMIRRAH et al., 2020).
A relevância intrínseca da pesquisa sobre úlceras crônicas em pacientes diabéticos reside no fato de que essas feridas representam um dos desafios mais prementes para a comunidade médica. Devido ao aumento crescente do número de casos de diabetes todo o mundo, o tratamento de úlceras crônicas é uma parte importante nos cuidados e manejo dos pacientes diabéticos (VAS et al., 2020). Sem uma compreensão sólida das terapias mais eficazes, dos fatores de risco envolvidos e das estratégias de prevenção, a qualidade de vida dos pacientes diabéticos fica ameaçada (ROSA et al., 2019).
Outro ponto crítico que emergiu dessas pesquisas é a necessidade de abordar os fatores de risco associados a úlceras crônicas em diabéticos, como neuropatia e vasculopatia. É importante prevenir a recorrência, identificar e gerenciar fatores de risco, a fim de prevenir complicações que podem prejudicar a cicatrização. Isso demonstra a complexidade da condição e a necessidade de uma abordagem holística (ELEFTHERIADOU et al., 2021).
A educação do paciente é vital, fornecendo informações sobre autocuidado, inspeção regular dos pés, controle glicêmico e adesão ao tratamento para prevenir recorrências e complicações. Uma equipe multidisciplinar com especialistas em pé diabético, proporciona orientações e cuidados adequados para otimizar os resultados clínicos e melhorar a qualidade de vida dos pacientes (NAJAFI; MISHRA, 2021).
Não apenas os pacientes, mas também os profissionais de saúde podem se beneficiar dos resultados da pesquisa nessa área. Os médicos, enfermeiros, podólogos e outros profissionais de saúde podem melhorar a compreensão das terapias disponíveis, pois isso lhes permite fornecer tratamentos mais eficazes e personalizados. Isso pode resultar em menos carga médica, menos complicações, menos internações hospitalares e menos gastos no sistema de saúde (VERGÈS et al., 2021).
Além disso, pesquisas recentes ressaltam a crescente importância da tecnologia no monitoramento de úlceras crônicas em diabéticos. Sensores e aplicativos móveis têm sido utilizados para acompanhar o progresso das feridas, fornecendo uma visão mais precisa e permitindo alertas precoces para pacientes e médicos em caso de mudanças significativas (BELLOMO et al., 2022; NAJAFI; MISHRA, 2021; PAPPACHAN et al., 2022).
No entanto, apesar dos avanços significativos mencionados ainda existem lacunas de conhecimento persistentes. É importante destacar a necessidade de investigar a fundo a influência de fatores genéticos na cicatrização e as estratégias mais eficazes para prevenir a recorrência de úlceras crônicas. Essas lacunas indicam a importância contínua da pesquisa nesse campo complexo e desafiador (AFONSO et al., 2021; FALANGA et al., 2022).
A pesquisa sobre úlceras crônicas em diabéticos também se estende ao âmbito da prevenção, identificando fatores de risco e estratégias de intervenção. Uma compreensão abrangente desses aspectos pode ajudar a evitar a ocorrência de úlceras em primeiro lugar, o que é fundamental tanto para os pacientes quanto para o sistema de saúde, uma vez que a prevenção é sempre mais econômica e benéfica do que o tratamento após o aparecimento das feridas (RAYMAN et al., 2020).
A importância da pesquisa se reflete no potencial de melhorar a qualidade de vida dos pacientes diabéticos, reduzindo o sofrimento associado a úlceras crônicas, bem como as limitações que elas impõem. Isso não apenas alivia o impacto psicológico e físico dessas feridas, mas também pode ajudar a prolongar a vida e a mobilidade dos pacientes (VAS et al., 2020).
Em resumo, a revisão da literatura sobre a cicatrização de úlceras crônicas em diabéticos destaca um campo em constante evolução, com uma variedade de terapias promissoras e estratégias de prevenção, mas também com desafios persistentes a serem abordados. A contribuição dessas pesquisas é evidente, pois elas fornecem orientações fundamentais para profissionais de saúde e pesquisadores, apontando para melhores abordagens clínicas e identificando as áreas que exigem mais investigação para melhorar o tratamento e a qualidade de vida dos pacientes diabéticos.
4 DELIMITAÇÕES METODOLÓGICAS
4.1 DESENHO DO ESTUDO
Este estudo adota uma abordagem metodológica de revisão narrativa sistemática. O foco está na análise e síntese de estudos pré-existentes relacionados aos avanços terapêuticos na cicatrização de úlceras crônicas em pacientes diabéticos.
4.2 TIPO DE ESTUDO
A pesquisa será classificada de acordo com a natureza, sendo de revisão sistemática do tipo PRISMA em bases de dados eletrônicas. O trabalho será elaborado de forma quali-quantitativa. Durante o levantamento do referencial teórico, a análise qualitativa dos dados será realizada de forma indutiva e intuitiva. Além disso, o método multicritério o torna quantitativo. Os procedimentos técnicos envolverão pesquisa documental principalmente em bases de dados científicas mais relevantes, dos artigos disponibilizados de forma on-line.
4.3 POPULAÇÃO OU AMOSTRA DO ESTUDO
A amostra será composta por estudos publicados em bases de dados acadêmicas e médicas, selecionados com base em critérios de inclusão.
4.4 LOCAL E PERÍODO
O estudo ocorrerá em um ambiente virtual, selecionando artigos publicados no período compreendendo os anos de 2019 a 2023, coletando os dados através das bases de dados eletrônicas SciELO Library Online), Biblioteca Virtual em Saúde (BVS), a Web Science, Scopus, Pub Med , JSTOR, Taylor & Francis, Online Library, entre outras, utilizando os descritores – Descritores em Ciências da Saúde- disponível em https://decs.bvsalud.org para o tema:) AND OR () OR AND ( Diabetes Mellitus) OR (Diabetes) OR (Diabetes Mellitus) OR (Diabetes Mellitus ) OR (Diabetes-) OR (Diabetes-) OR
4.5 CRITÉRIOS DE INCLUSÃO E EXCLUSÃO
Os critérios de inclusão envolveram estudos escolhidos a partir da sistematização de ser do tipo ensaio clínico controlado (671) relacionados à cicatrização de úlceras crônicas em pacientes diabéticos, publicados principalmente em português (71), inglês (3.970) e espanhol (91) e quando incluídos os disponíveis em formato completo dos últimos cinco anos contemplava 136 artigos. Foram excluídos os artigos que não tinham como tema principal a cicatrização, a úlcera cutânea e o diabete mellitus, assim, contempla 88 artigos. Quando se escolheu apenas tais estudos do ano 2023, restaram oito estudos, dos seis possuíam acesso livre e foram analisados.
4.6 PROCEDIMENTOS PARA A COLETA DE DADOS
Não haverá coleta de dados primários. Os dados serão coletados mediante busca sistemática nas seguintes bases de dados eletrônicas: Medline (135) e Lilacs(1).
4.7 ANÁLISE DE DADOS
A análise dos dados envolverá a revisão crítica através da leitura dos estudos selecionados, destacando as intervenções terapêuticas utilizadas, resultados obtidos e implicações clínicas relevantes, agrupando os autores conforme protocolos similares e destacando os principais resultados obtidos, e quando possível, comparar as terapias envolvidas.
4.8 ASPECTOS ÉTICOS
Os resultados da pesquisa serão realizados com base em estudos previamente publicados, não sendo necessária a aprovação de comitê de ética em pesquisa, uma vez que não envolve pesquisa direta em seres humanos, sendo que os cada autor responsabilizou-se pela devida aprovação em comitê de ética próprio antes do artigo publicado.
4.8.1 Riscos
Não se preveem riscos diretos para os participantes, uma vez que não haverá coleta de dados primários. Isso significa que os participantes não estarão envolvidos diretamente na pesquisa, eliminando preocupações relacionadas à privacidade, segurança ou procedimentos invasivos. Todos os dados utilizados na revisão de literatura já foram publicados e são de domínio público, portanto, não há ameaça à confidencialidade dos indivíduos. A ausência de coleta de dados primários também reduz os riscos éticos, uma vez que não há exposição a situações desconfortáveis ou invasivas.
4.8.2 Benefícios
Os benefícios desta revisão de literatura incluem a síntese atualizada de conhecimento na área de úlceras crônicas em diabéticos. Esta compilação de informações pode ser altamente valiosa para diversos públicos-alvo. Profissionais de saúde, como médicos, enfermeiros e pesquisadores, poderão utilizar os resultados para aprimorar suas práticas clínicas e desenvolver estratégias de tratamento mais eficazes. Além disso, os pacientes diabéticos também se beneficiarão, uma vez que terão acesso a informações atualizadas sobre as opções de tratamento e terapias disponíveis. Isso pode ajudar os pacientes a tomar decisões informadas sobre sua saúde e a colaborar de forma mais eficaz com seus profissionais de saúde.
4.9 DESFECHOS
4.9.1 Primários
O desfecho primário desta revisão de literatura será a identificação das principais terapias atuais e seus resultados na cicatrização de úlceras crônicas em diabéticos. Isso significa que o objetivo central da pesquisa é fornecer uma visão aprofundada das opções de tratamento disponíveis e como elas afetam o processo de cicatrização em pacientes diabéticos. A revisão ajudará pacientes e profissionais de saúde a tomar decisões mais assertivas, tornando o tratamento mais adequado.
4.9.2 Secundários
Os desfechos secundários desta revisão de literatura incluirão a identificação de lacunas no conhecimento e áreas para futura pesquisa. Isso significa que além de resumir o estado atual do conhecimento, a pesquisa também destacará áreas em que o conhecimento é limitado ou insuficiente. Identificar essas lacunas é fundamental, pois orientará futuras pesquisas, incentivando a comunidade acadêmica a explorar essas áreas em maior profundidade. Isso pode levar a avanços na compreensão e no tratamento de úlceras crônicas em diabéticos, potencialmente melhorando a qualidade de vida desses pacientes a longo prazo.
5 RESULTADOS E DISCUSSÃO
A análise incluiu uma revisão de seis artigos que examinaram diferentes tratamentos para neuropatia periférica diabética e úlceras diabéticas. A pesquisa encontrou 671 artigos relacionados à cicatrização de úlceras crônicas em pacientes diabéticos, publicados principalmente em português (71), inglês (3.970) e espanhol (91) e quando incluídos os disponíveis em formato completo dos últimos cinco anos contemplava 136 artigos. Foram excluídos os artigos que não tinham como tema principal a cicatrização, a úlcera cutânea e o diabete mellitus, assim, contempla 88 artigos. Quando se escolheu apenas tais estudos do ano 2023, restaram oito estudos, dos seis possuíam acesso livre e foram analisados.
Produtos com polímeros heterogêneos e autólogos à pele, resina Draconis, a corrente pulsada monofásica de alta voltagem, a terapia de pressão negativa em feridas, as injeções de células-tronco mesenquimais do cordão umbilical humano e outros elementos foram examinados nos estudos. Cada um desses estudos fornece uma perspectiva distinta sobre a eficácia de novos tratamentos, contribuindo significativamente para o campo da medicina regenerativa e da cicatrização de feridas em pés diabéticos.
O objetivo foi comparar as diferentes intervenções em termos de cicatrização de feridas, redução de complicações e melhoria dos desfechos clínicos. Isso ofereceu uma visão completa dos avanços e possíveis benefícios dessas terapias inovadoras no tratamento de complicações diabéticas. Os dados sumarizados podem ser observados na tabela 1.
Tabela 1 – Estudos que relacionam o tema cicatrização em pés diabéticos entre os anos de 2019-2023, de acordo com a seleção.
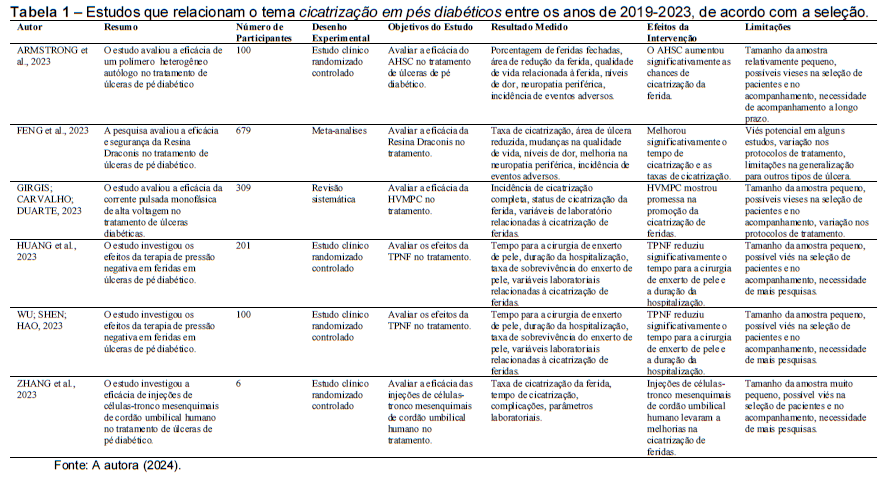
Fonte: A autora (2024).
O estudo de Armstrong e colaboradores (2023) utilizou produtos à base de polímeros heterogêneos e autólogos, como hidrogel ou matriz de colágeno, no tratamento das úlceras nos pés de pacientes com diabetes. Os resultados mostraram que o polímero aumentou significativamente as chances de cicatrização da ferida em comparação com os cuidados convencionais. Os resultados observados no estudo são promissores porque o polímero ajuda o tecido a se aderir e suportar a cicatrização. Isso representa uma abordagem personalizada, utilizando células do próprio paciente, para promover a cicatrização, reduzindo o risco de rejeição e complicações.
Além de polímeros, outra abordagem que demonstra ser efetiva é a utilização de Resina Draconis, realizado por Feng e colaboradores (2023). Em pacientes com úlcera de pés diabéticos, este tratamento melhorou significativamente o tempo e as taxas de cicatrização. A Resina Draconis, um produto natural à base de ácido hialurônico oxidado (OHA) e carboximetil quitosana (CMCS), demonstrou ser eficaz em reduzir o tempo de cicatrização e aumentar as taxas de cicatrização. Isso o torna uma alternativa viável devido à sua facilidade de obtenção. Este método pode ser particularmente útil em locais onde há recursos médicos limitados e a Resina Draconis está mais facilmente disponível.
O estudo de Girgis, Carvalho e Duarte (2023) examinou a corrente pulsada monofásica de alta voltagem (HVMPC), uma ferramenta que demonstrou potencial para acelerar a cicatrização de feridas. Para pacientes que não respondem bem aos tratamentos tradicionais, este tratamento que estimula a cicatrização por meio de estímulos elétricos pode ser uma nova opção de tratamento. A HVMPC é uma abordagem não invasiva que pode ser facilmente incorporada a protocolos de tratamento existentes. Isso pode aumentar a adesão do paciente e melhorar os resultados de cicatrização.
Huang e colaboradores (2023) realizou uma meta-análise de ensaios clínicos randomizados para determinar a eficácia da terapia com células-tronco no tratamento da úlcera de pé diabética. O estudo examinou 766 pessoas. Eles foram divididos em grupos que receberam tratamento convencional ou terapia com células-tronco. Os resultados mostraram que, em comparação com o grupo controle, a terapia com células-tronco aumentou significativamente a distância de caminhada sem dor e reduziu a incidência de infecções e amputações.
Apesar de algumas limitações, como a variabilidade nos tipos e dosagens de células-tronco utilizadas e o fato de que apenas um pequeno número de estudos avaliou os desfechos específicos, os resultados mostram que a terapia com célulastronco pode ser uma abordagem eficaz e segura para melhorar os resultados dos pacientes com úlceras de pé diabética.
Wu, Shen e Hao (2023) estudaram a terapia de pressão negativa em feridas (TPNF) e encontraram uma redução substancial no tempo necessário para cirurgias de enxerto de pele e na duração da hospitalização. A TPNF é um método que usa pressão negativa controlada na ferida para aumentar a formação de tecido de granulação e remover exsudato. Esta abordagem tem sido eficaz em vários tipos de feridas crônicas, não somente a associada ao pé diabético, oferecendo uma opção terapêutica que pode acelerar a recuperação e reduzir os custos hospitalares.
O estudo de Zhang e colaboradores (2023) examinou as injeções de célulastronco mesenquimais do cordão umbilical humano e descobriu que essas injeções melhoram a taxa de cicatrização da ferida e diminuem o número de complicações. Apesar do tamanho limitado da amostra, este estudo sugere que a terapia celular pode ser uma abordagem revolucionária no tratamento de úlceras em pés diabéticos, aproveitando o potencial regenerativo das células-tronco para acelerar a cicatrização em pacientes com feridas difíceis de tratar.
Observa-se nos estudos analisados um potencial promissor para o tratamento de úlceras em pés diabéticos. Primeiramente, o tratamento com o polímeros heterogêneos e autólogos demonstrou que a personalização do tratamento pode levar à um risco menor de complicações e melhorar a eficácia do tratamento (ARMSTRONG et al., 2023). Além disso, terapias naturais como a Resina Draco oferecem opções acessíveis e eficazes, especialmente em áreas com poucos recursos médicos (FENG et al., 2023).
Para pacientes que não respondem aos tratamentos convencionais, a introdução de novas tecnologias, como a terapia de corrente pulsada monofásica de alta voltagem (GIRGIS; CARVALHO; DUARTE, 2023) e a terapia de pressão negativa (WU; SHEN; HAO, 2023) em feridas, pode oferecer opções adicionais no estímulo das células, aumentando as chances de cicatrização bem-sucedida.
O uso de células-tronco ou mesenquimais, representa um avanço significativo na medicina regenerativa (HUANG et al., 2023; ZHANG et al., 2023). A capacidade dessas células de promover a regeneração tecidual e se diferenciar em vários tipos celulares oferece um método inovador para tratar feridas crônicas, que historicamente têm sido difíceis de curar. Embora mais pesquisas sejam necessárias para confirmar esses achados e melhorar os protocolos de tratamento, os primeiros resultados são promissores porque mostram que o desenvolvimento de novas tecnologias, como biomateriais e curativos avançados, melhorou a eficiência da cicatrização, criando um ambiente ideal para a recuperação e protegendo contra infecções.
Na medicina do século XXI, as abordagens personalizadas de tratamento estão se tornando cada vez mais importantes. A adaptação da terapia às necessidades de cada paciente pode resultar em melhores resultados e maior satisfação do paciente. As complicações das úlceras cutâneas em pacientes diabéticos têm um grande impacto tanto financeiro quanto social, além do psicológico e emocional, afetando a qualidade de vida dos pacientes e aumentando os custos do sistema de saúde (BHAT; MULIYALA; CHATURVEDI, 2020). Mas há esperança de que novos tratamentos mais baratos e eficazes mudarão o tratamento das úlceras diabéticas e melhorarão a vida e a saúde dos pacientes.
Por fim, os estudos discutidos fornecem informações úteis sobre novos métodos de tratamento para úlceras em pés causadas pelo diabético. Cada tratamento tem benefícios e desvantagens, mas à depender de cada caso, eles representam um grande avanço na cicatrização de feridas. A combinação desses métodos à terapias convencionais pode melhorar os resultados dos pacientes, reduzir o tempo de cicatrização, reduzir as complicações e, em última análise, melhorar a qualidade de vida dos pacientes com úlceras em pés diabéticos.
6 CONSIDERAÇÕES FINAIS
A análise de cinco estudos recentes sobre o tratamento de úlceras diabéticas e neuropatia periférica diabética mostra novos e diversos métodos terapêuticos promissores. O estudo mostrou que os polímeros heterogêneos autólogos são eficazes na cicatrização de feridas, o que evidencia a importância de terapias personalizadas.
A Resina Draconis (RD) pode acelerar a cicatrização em locais com poucos recursos médicos. A terapia de pressão negativa em feridas (TPNF) e a corrente pulsada monofásica de alta voltagem (HVMPC) melhoraram significativamente a cicatrização de feridas neuropáticas e reduziram o tempo de hospitalização. Embora haja poucas amostras disponíveis, as injeções de células-tronco mesenquimais do cordão umbilical humano demonstraram avanços na regeneração tecidual.
Esses estudos enfatizam a importância da inovação e personalização no tratamento de complicações diabéticas, apontando para um futuro promissor onde as terapias avançadas podem transformar os cuidados de saúde. As abordagens analisadas variam de tratamentos naturais e técnicas de engenharia de tecidos a terapias celulares e tecnológicas, todas contribuindo para uma melhor cicatrização e qualidade de vida dos pacientes.
A aplicação de biomateriais avançados e curativos específicos para diabéticos tem potencial para melhorar a eficácia do tratamento, proporcionando um ambiente ideal para a cicatrização e proteção contra infecções. A personalização das terapias, adaptando os tratamentos às necessidades individuais dos pacientes, demonstra-se essencial para alcançar melhores resultados clínicos e maior satisfação dos pacientes.
Há, no entanto, obstáculos significativos, sendo um deles é que são necessários estudos mais extensos e de longo prazo para garantir que essas abordagens funcionam bem e que podem ser aplicadas a populações maiores. O futuro do tratamento das úlceras diabéticas e da neuropatia periférica parece promissor, pois a pesquisa e o desenvolvimento de novas tecnologias podem melhorar significativamente os cuidados de saúde e reduzir os custos associados a essas condições.
REFERÊNCIAS
AFONSO, A. C.; OLIVEIRA, D.; SAAVEDRA, M. J.; BORGES, A.; SIMÕES, M., Risk. 22, n. 15, p. 8278, 31 jul. 2021.
AHMAD, R.; HAQUE, M. Oral Diabetes mellitus Diabetes, Targets, v. Volume 14, p. 3001–3015, jul. 2021.
AL-MANSOORI, L.; AL-JABER, H.; PRINCE, M. S.; ELRAYESS, M. A. Role , v. 45, n. 1, p. 31–44, 18 fev. 2022.
ARMSTRONG, D. G.; ORGILL, D. P.; GALIANO, R.; GLAT, P. M.; DIDOMENICO, L.; SOPKO, N. A.; SWANSON, E. W.; SIGAL, F.; SNYDER, R.; ZELEN, C. M.; LI, W. W. v. 20, n. 10, p. 4083–4096, 2023.
ARTASENSI, A.; PEDRETTI, A.; VISTOLI, G.; FUMAGALLI, L. 2 Diabetes Mellitus: A review v. 25, n. 8, p. 1987, 23 abr. 2020.
AVILA, C. C.; LIMA, M. G.; BARROS, M. B. DE A. Diabetes v. 29, n. 2, p. 473–482, 10 fev. 2020.
BELLOMO, T. R.; LEE, S.; MCCARTHY, M.; TONG, K. P. S.; FERREIRA, S. S.; CHEUNG, T. P.; ROSE-SAULD, S. Management in Vascular v. 35, n. 2, p. 219–227, jun. 2022.
BHAT, N. A.; MULIYALA, K. P.; CHATURVEDI, S. K. Diabetes. EMJ Diabetes, v. 46, n. 5, p. 90–98, 10 nov. 2020.
BOLLI, G. B.; PORCELLATI, F.; LUCIDI, P.; FANELLI, C. G. The diabetes mellitus. Diabetes, v. 175, p. 108839, maio 2021.
BOULTON, A.; ARMSTRONG, D.; LONDAHL, M.; FRYKBERG, R.; GAME, F.; EDMONDS, M.; ORGILL, D.; KRAMER, K.; GURTNER, G.; JANUSZYK, M.;
VILEIKYTE, L. New ADA Clinico Compendia, v. 2022, n. 2, p. 1–23, fev. 2022.
BURGESS, J. L.; WYANT, W. A.; ABDO ABUJAMRA, B.; KIRSNER, R. S.; JOZIC, I. Science. Medicina, v. 57, n. 10, p. 1072, 8 out. 2021.
DASARI, N.; JIANG, A.; SKOCHDOPOLE, A.; CHUNG, J.; REECE, E. M.; VORSTENBOSCH, J.; WINOCOUR, S. Updates in Cirurgia plástica, v. 35, n. 03, p. 153–158, 15 ago. 2021.
DHATARIYA, K. K.; GLASER, N. S.; CODNER, E.; UMPIERREZ, G. E. Cetoacidose Reviews Primers, v. 6, n. 1, p. 40, 14 maio 2020.
ELEFTHERIADOU, I.; SAMAKIDOU, G.; TENTOLOURIS, A.; PAPANAS, N.;TENTOLOURIS, N. Management A Update. v. 20, n. 3, p. 188–197, 19 set. 2021.
FALANGA, V.; ISSEROFF, R. R.; SOULIKA, A. M.; ROMANELLI, M.; MARGOLIS, D.; KAPP, S.; GRANICK, M.; HARDING, K.. Reviews Primers, v. 8, n. 1, p. 50, 21 jul. 2022.
FÉLIX, V. H. C.; OLIVEIRA, F. T. DE; MENEZES, E. DE O. Importância da avaliação do pé diabético na prevenção de lesões e amputações. Health Review, v. 3, n. 6, p. 19260–19283, 2020.
FENG, H.; HUANG, W.; ZHOU, Q.; LIU, T.; LI, H.; YUE, R. Terapia complementar na clínica com uso de tratamento para úlceras .Terapia na pratica clínica . v. 50, p. 101707, 2023.
GIRGIS, B.; CARVALHO, D.; DUARTE, J. A. The high- review, v. 31, n. 2, p. 171– 186, 2023.
GOIS, T. DA S.; JESUS, C. V. F. DE; SANTOS, R. J. DOS; OLIVEIRA, F. S. DE;FEITOSA, L.; SANTANA, M. F.; SILVA, M. C. DA; SILVA, R. N. DA; TELES, W. DE S. Fisiopatologia da cicatrização em pacientes portadores de diabetes mellitus/ fisiopatologia da diabetes mellitus. Health Review, v. 4, n. 4, p. 14438–14452, 3 jul. 2021.
GRANT, P. J.; COSENTINO, F.; MARX, N. Diabetes e doenças coronariana arterial e fatores de riscos. Heart, v. 106, n. 17, p. 1357–1364, set. 2020.
GUO, Q.; YING, G.; JING, O.; ZHANG, Y.; LIU, Y.; DENG, M.; LONG, S. Influencias de fatores para a recorrência de úlceras. A meta analises. Jornal internacional, v. 20, n. 5, p. 1762–1775, 17 maio 2023.
GUSHIKEN, L. F. S.; BESERRA, F. P.; BASTOS, J. K.; JACKSON, C. J.;PELLIZZON, C. H. Update terapias na fisiopatologia Current Life, v. 11, n. 7, p. 665, 7 jul. 2021.
HAMIDI, S.; GHOLAMNEZHAD, Z.; KASRAIE, N.; SAHEBKAR, A. A eficácia na doença de métodos na qualidade The diabetes: a sistemática review. Jornal of Diabetes, v. 2022, p. 1–14, 27 jul. 2022.
HARDING, J. L.; PAVKOV, M. E.; MAGLIANO, D. J.; SHAW, J. E.; GREGG, E. W.Global trens in diabetes complicações: a review evidencias. Diabetes, v. 62, n. 1, p. 3–16, 31 jan. 2019.
HUANG, L.; PHYSICIAN, A.; SURGERY, V.; UNITED, B.; HOSPITAL, F. Tratamento de células nas úlceras na meta analise de lesões em diabetes randomizadas clinicas: a meta, v. 36, n. 53, p. 234–241, 2023.
JALILIAN, M.; SARBARZEH, P. A.; OUBARI, S. Fatores relativos a severidade da úlcera no diabetes: A Review. Diabetes, Síndrome metabólica e obesidade: Targets tratamento, v. Volume 13, p. 1835–1842, maio 2020.
JIANG, P.; LI, Q.; LUO, Y.; LUO, F.; CHE, Q.; LU, Z.; YANG, S.; YANG, Y.; CHEN, X.; CAI, Situação e atual na pesquisa na pesquisa sobre manejo de curativos para úlcera do pé diabético Frontiers in Endocrinologia, v. 14, p. 1221705, 17 ago. 2023.
KURKIPURO, J.; MIERAU, I.; WIRTH, T.; SAMARANAYAKE, H.; SMITH, W.; KÄRKKÄINEN, H.-R.; TIKKANEN, M.; YRJÄNHEIKKI, J. Quatro em um – Terapia combinada usando Lactococcus lactis vivo expressando três proteínas terapêuticas para o tratamento de feridas crônicas que não cicatrizam. PLOS UM, v. 17, n. 2, pág. e0264775, 28 fev. 2022. v. 17, n. 2, p. e0264775, 28 fev. 2022.
MAIDA, C. D.; DAIDONE, M.; PACINELLA, G.; NORRITO, R. L.; PINTO, A.; TUTTOLOMONDO, ADiabetes e acidente vascular cerebral isquêmico: uma relação antiga e nova, uma visão geral da estreita interação entre essas doenças.Revista Internacional de Ciências Moleculares , v. 23, n. 4, p. 2397, 21 fev. 2022.
MARTINEZ, M.; SANTAMARINA, J.; PAVESI, A.; MUSSO, C.; UMPIERREZ, G. E. Variabilidade glicêmica e doença cardiovascular em pacientes com diabetes tipo 2. BMJ Open Pesquisa e cuidados com diabetes , v. 9, n. 1, p. e002032, 24 mar. 2021.
MOURÃO, L. F.; MARQUES, A. D. B.; MOREIRA, T. M. M.; OLIVEIRA, S. K. P. DE.Aplicativos móveis para promoção de cuidados com pé diabético: revisão de escopo. Revista Eletrônica de Enfermagem, v. 24, 31 mar. 2022.
MUKHTAR, Y.; GALALAIN, A.; YUNUSA, U. Uma visão moderna sobre diabetes mellitus: um distúrbio endócrino crônico. Revista Europeia de Biologia, v. 5, n. 2, p. 1–14, 23 nov. 2020.
NAJAFI, B.; MISHRA, RAproveitando tecnologias digitais de saúde para gerenciar remotamente a síndrome do pé diabético: uma revisão narrativa . Medicina, v. 57, n. 4, p. 377, 14 abr. 2021.
NIRENJEN, S.; NARAYANAN, J.; TAMILANBAN, T.; SUBRAMANIYAN, V.; CHITRA, V.;FULORIA, N. K.; WONG, L. S.; RAMACHAWOLRAN, G.; SEKAR, M.; GUPTA, G.; FULORIA, S.; CHINNI, S. V.; SELVARAJ, SExplorando a contribuição das citocinas pró-inflamatórias para a cicatrização prejudicada de feridas no diabetes. Fronteiras em Imunologia, v. 14, 27 jul. 2023.
PAPPACHAN, J. M.; CASSIDY, B.; FERNANDEZ, C. J.; CHANDRABALAN, V.; YAP, M. H. O papel da tecnologia de inteligência artificial no tratamento das úlceras do pé diabético: o passado, o presente e o futuro. Jornal Mundial de Diabetes, v. 13, n. 12, p. 1131–1139, 15 dez. 2022.
PARIZAD, N.; HAJIMOHAMMADI, K.; GOLI, R. Desbridamento cirúrgico, terapia com larvas, terapia de feridas com pressão negativa e curativo com espuma de prata reavivam a esperança para pacientes com úlcera no pé diabético: relato de caso. Relatos de casos do Jornal Internacional de Cirurgia, v. 82, p. 105931, maio 2021.
PIRO, S.; PURRELLO, F. Complicações agudas do diabetes. Revista deGerontologia e Geriatria, v. 69, n. 4, p. 269–275, dez. 2021.
RACHDAOUI, N. Insulina: A amiga e a inimiga no desenvolvimento do DiabetesMellitus tipo 2. Revista Internacional de Ciências Moleculares , v. 21, n. 5, p. 1770, 5 mar. 2020.
RAYMAN, G.; VAS, P.; DHATARIYA, K.; DRIVER, V.; HARTEMANN, A.; LONDAHL, M.; PIAGGESI, A.; APELQVIST, J.; ATTINGER, C.; GAME, FDiretrizes sobre o uso de intervenções para melhorar a cicatrização de úlceras crónicas nos pés na diabetes (atualização IWGDF 2019). Pesquisa e análises sobre diabetes/metabolismo, v. 36, n. S1, 16 mar. 2020.
RODRÍGUEZ-RODRÍGUEZ, N.; MARTÍNEZ-JIMÉNEZ, I.; GARCÍA-OJALVO, A.; MENDOZAMARÍ, Y.; GUILLÉN-NIETO, G.; ARMSTRONG, D.; BERLANGA-ACOSTA, JCronicidade de feridas, imunidade prejudicada e infecção em pacientes diabéticos.Revisão MEDICC, v. 24, n. 1, p. 44, 17 set. 2021.
ROSA, M. F. F.; GUIMARÃES, S. M. F.; DOMINGUEZ, A. G. D.; ASSIS, R. S.; REIS, C. B.; ROSA, S. DE S. R. F. Desenvolvimento de tecnologia dura para tratamento do pé diabético: um estudo de caso na perspectiva da saúde coletiva. Saúde em Debate, v. 43, n. spe2, p. 87–100, nov. 2019.
SAMANTA, SHemoglobina glicada e risco subsequente de complicações microvasculares e macrovasculares. Jornal Indiano de Ciências Médicas , v. 73, p. 230, 10 out. 2020.
SAMSU, N. Nefropatia diabética: desafios na patogênese, diagnóstico e tratamento. Pesquisa BioMed Internacional , v. 2021, p. 1–17, 8 jul. 2021.
SANTOS, A. P. DOS G. F.; POLAWSKI, C. B. Fisiopatologias e Terapia nutricional. Curitiba – PR: Inter Saberes, 2023.
SANTOS, I. C. R. V.; SOBREIRA, C. M. M.; NUNES, É. N. DOS S.; MORAIS, M. C. DE A. Prevalência e fatores associados a amputações por pé diabético. Ciência & Saúde Coletiva, v. 18, n. 10, p. 3007–3014, out. 2013.
SCHNEIDER, C.; STRATMAN, S.; KIRSNER, R. SÚlceras das extremidades inferiores. Clínicas Médicas da América do Norte, v. 105, n. 4, p. 663–679, jul. 2021.
SEN, C. K.; GORDILLO, G. M.; ROY, S.; KIRSNER, R.; LAMBERT, L.; HUNT, T. K.; GOTTRUP, F.; GURTNER, G. C.; LONGAKER, M. T. Feridas na pele humana: uma ameaça importante e crescente à saúde pública e à economia. Reparação e regeneração de feridas,v. 17, n. 6, p. 763–771, nov. 2009.
SHANKARAN, V.; BROOKS, M.; MOSTOW, ETerapias avançadas para feridas crônicas: NPWT, pele projetada, fatores de crescimento, matrizes extracelulares. Terapia Dermatológica , v. 26, n. 3, p. 215–221, maio 2013.
SPAMPINATO, S. F.; CARUSO, G. I.; PASQUALE, R. DE; SORTINO, M. A.; MERLO, S. O tratamento da cicatrização prejudicada de feridas no diabetes: procurando medicamentos antigos. Produtos farmacêuticos, v. 13, n. 4, p. 60, 1 abr. 2020.
STRAND, N.; ANDERSON, M. A.; ATTANTI, S.; GILL, B.; WIE, C.; DAWODU, A.;PAGAN-ROSADO, R.; HARBELL, M. W.; MALONEY, J. A. Neuropatia diabética:Revisão de fisiopatologia. Relatórios atuais de dor e dor de cabeça,p. 1–7, 1 abr. 2024.
VAS, P.; RAYMAN, G.; DHATARIYA, K.; DRIVER, V.; HARTEMANN, A.; LONDAHL, M.; PIAGGESI, A.; APELQVIST, J.; ATTINGER, C.; GAME, F. Eficácia das intervenções para melhorar a cicatrização de úlceras crônicas nos pés no diabetes: uma revisão sistemática. Pesquisa e análises sobre diabetes/metabolismo, v. 36, n. S1, 16 mar. 2020.
VERGÈS, B.; BRANDS, R.; FOURMONT, C.; PETIT, J.-M.; SIMONEAU, I.; ROULAND, A.; LEGRIS, P.; BOUILLET, B.; CHAUVET-GÉLINIER, J.-C. Menos traços de personalidade do Tipo A em pacientes com diabetes tipo 2 e úlcera no pé diabético. Diabetes e Metabolismo, v. 47, n. 6, p. 101245, nov. 2021.
VUJOSEVIC, S.; ALDINGTON, S. J.; SILVA, P.; HERNÁNDEZ, C.; SCANLON, P.; PETO, T.; SIMÓ, RRastreio da retinopatia diabética: novas perspectivas e desafios. The Lancet Diabetes e Endocrinologia , v. 8, n. 4, p. 337–347, abr. 2020.
WILKINSON, H. N.; HARDMAN, M. J. Cicatrização de feridas: mecanismos celulares e resultados patológicos. Biologia Aberta, v. 10, n. 9, p. 200223, 30 set. 2020.
WU, Y.; SHEN, G.; HAO, C. A terapia de feridas com pressão negativa (NPWT) é superior aos curativos úmidos convencionais na preparação do leito da ferida para úlceras de pé diabético – Um ensaio clínico randomizado.Revista Médica Saudita, v. 44, n. 10, p. 1020–1029, 2023.
YANG, L.; RONG, G.-C.; WU, Q.-N Úlcera do pé diabético: desafios e futuro.Jornal Mundial de Diabetes, v. 13, n. 12, p. 1014–1034, 15 dez. 2022.
YOUNESI, F. S.; MILLER, A. E.; BARKER, T. H.; ROSSI, F. M. V.; HINZ, B.Ativação de fibroblastos e miofibroblastos no reparo tecidual normal e fibrose. Nature analisa biologia celular molecular, p. 1–22, 8 abr. 2024.
ZAKIR, M.; AHUJA, N.; SURKSHA, M. A.; SACHDEV, R.; KALARIYA, Y.; NASIR, M.;KASHIF, M.; SHAHZEEN, F.; TAYYAB, A.; KHAN, M. S. MOAZZAM; JUNEJO, M.;
MANOJ KUMAR, F.; VARRASSI, G.; KUMAR, S.; KHATRI, M.; MOHAMAD, T. Complicações cardiovasculares do diabetes: das vias microvasculares às macrovasculares. Cureus, v. 15, n. 9, p. 1–14, 2023.
ZHANG, J.; ZHAO, B.; WEI, W.; WANG, D.; WANG, H.; ZHANG, A.; TAO, C. Estudo prospectivo, randomizado e controlado de injeção de células-tronco mesenquimais do cordão umbilical humano para tratamento de úlceras de pé diabético. JoVE – Diário de Experimentos Visualizados , n. 193, p. 1–12, 2023.
ZHAO, Y.; HUANG, L.; LIN, G.; TONG, M.; XIE, Y.; PAN, H.; SHANGGUAN, J.; YAO, Q.; XU, S.; XU, H. Curativo de filme adaptável à pele com liberação inteligente de fatores de crescimento acelerou a cicatrização de feridas diabéticas. Jornal Internacional de Macromoléculas Biológicas, v. 222, p. 2729–2743, dez. 2022.
